Agresivní hemangiom obratle
Aggressive Vertebral Hemangioma
Hemangioma is the most common primary benign hamartoma type spine tumor. Malignant degeneration has never been reported. In the majority of cases, this is an asymptomatic solitary lesion of the thoracic spine found incidentally during a radiographic examination. Only 1% of cases manifests clinically and this benign lesion is considered aggressive because of the expansive nature of the tumor and because it may cause pathological fracture of the vertebrae. Clinical symptoms then include dorsalgia and either root or spinal neurological symptoms. Radiological diagnosis is relatively easy because vertebral hemangioma is associated with quite typical graphic signs; graphic criteria to confirm the diagnosis of aggressive vertebral hemangioma have been clearly defined. The range of treatment options is very wide, from conservative treatment through frequently used vertebroplasty to radical surgical treatment. Embolization procedures, alcohol sclerotherapy and local radiotherapy are often used as complementary procedures. Aggressive vertebral hemangioma is a relatively rare diagnosis, so far there are no large cohorts or clinical studies from which it would be possible to determine an optimal therapeutic approach.
Key words:
hemangioma – vertebroplasty – angiogenesis inhibitors – angiomatosis – propranolol
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.
Autoři:
R. Kostyšyn 1; Z. Pleskačová 2; V. Málek 1
Působiště autorů:
LF UK a FN Hradec Králové
Neurochirurgická klinika
1; LF UK a FN Hradec Králové
Klinika onkologie a radioterapie
2
Vyšlo v časopise:
Cesk Slov Neurol N 2015; 78/111(2): 148-157
Kategorie:
Přehledný referát
Souhrn
Hemangiom je nejčastější primární benigní nádor páteře typu hamartomu, který nikdy nemalignizuje. V drtivé většině případů se jedná o asymptomatické solitární léze hrudní páteře jakožto náhodné nálezy radiografických vyšetření. Pouze v 1 % případů se hemangiom obratle projeví klinicky a agresivita této benigní léze pak spočívá v expanzivním chování nádorové tkáně či v důsledku patologické fraktury obratle. Klinickými příznaky potom jsou především dorzalgie, v pokročilých případech pak známky kořenové nebo míšní komprese. Radiodiagnostika je poměrně snadná, protože hemangiom obratle vykazuje zcela typické grafické příznaky, pro potvrzení diagnózy agresivního hemangiomu obratle jsou stanovena grafická kritéria. Spektrum léčebných modalit je velmi široké od konzervativní léčby přes hodně využívanou vertebroplastiku po radikální chirurgickou léčbu. Komplementárně jsou často využívány embolizační výkony, alkoholová sklerotizace a lokální radioterapie. Agresivní hemangiom obratle je poměrně velmi vzácná diagnóza. Proto zatím neexistují velké soubory či klinické studie, podle kterých by bylo možné stanovit optimální terapeutický postup.
Klíčová slova:
hemangiom – vertebroplastika – inhibitory angiogeneze – angiomatóza – propranolol
Úvod – definice, etiologie, epidemiologie a klasifikace
Hemangiom obratle je cévní onemocnění obratle kongenitálního charakteru (hamartomu) s tumorózními rysy, histologicky zde však nejsou přítomné mitózy. V autoptických skupinách se jeho výskyt udává v 11 % všech pitvaných pacientů [1]. Literárně se incidence pohybuje mezi 10 – 12 % dospělé populace, je tedy nejčastějším primárním tumorem páteře. Hemangiom obratle je benigní léze a nikdy nemalignizuje. Pouze 0,9 – 1,2 % těchto cévních malformací jsou klinicky symptomatické či vedou k patologické kompresi obratlového těla. Nejčastěji je lokalizován v hrudní páteři, méně v páteři bederní, zřídka v páteři krční či kosti křížové.
Etiologie hemangiomu je nejasná a nejspíše multifaktoriální. Diskutuje se o vlivu poruchy faktorů angiogeneze. Asociace s chromozomálními abnormalitami jsou výjimečné. Růstový potenciál hemangiomu obratle se výrazně zvyšuje během těhotenství a menstruace. Výskyt v ženské populaci je vyšší a obecně s predilekcí středního věku.
Přítoková céva páteřního hemangiomu je nejčastěji větví interkostální nebo lumbární arterie, odstupující většinou před origem radikulární arterie. Hemangiom páteře souvisí s basivertebrálními plexy a jejich intra ‑ a paraspinálními anastomózami. Toto je potřeba mít na zřeteli během plánování i vlastního ošetření této páteřní léze.
Naprostá většina hemangiomů obratlů jsou incidentální radiologické nálezy. Agresivní hemangiom obratle (AHO) definujeme jako symptomatický benigní hemangiom páteře, jehož agresivita spočívá v expanzivním chování léze, s postižením i celého obratle, kortikální okraje jsou často neohraničené a tato léze může vést ke kompresivní fraktuře, kostní stenóze kanálu, epidurálnímu útlaku v páteřním kanále či neuroforaminech, a podobným způsobem se mohou chovat i zásobující či drénující cévy.
Dle klasifikace cévních neoplazií Světové zdravotnické organizace (WHO) je hemangiom zařazen na první místo mezi benigní reaktivní a neoplastické vaskulární léze [2,3]. Dle Ennekingovy klasifikace primárních tumorů páteře může být AHO zařazen do Stage 3: benigní agresivní (G0 T1 – 2 M0 – 1). V mezinárodní klasifikaci nemocí (MKN) je zařazen pod diagnózou D 18.0.
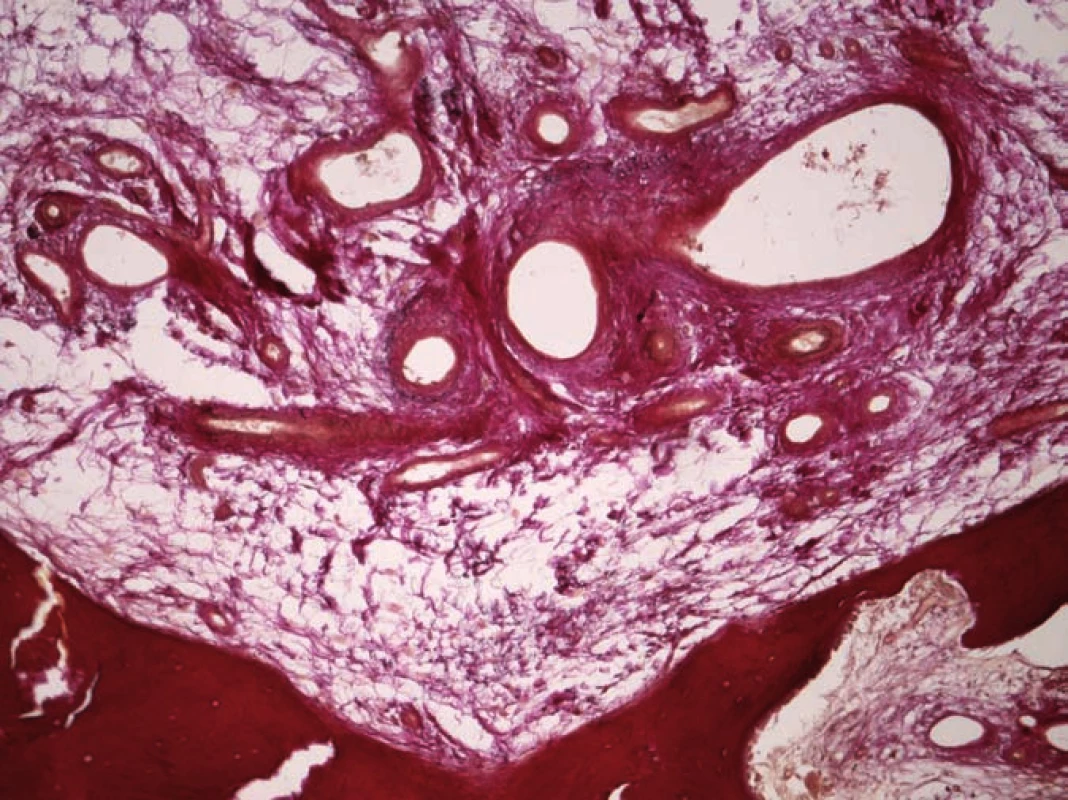
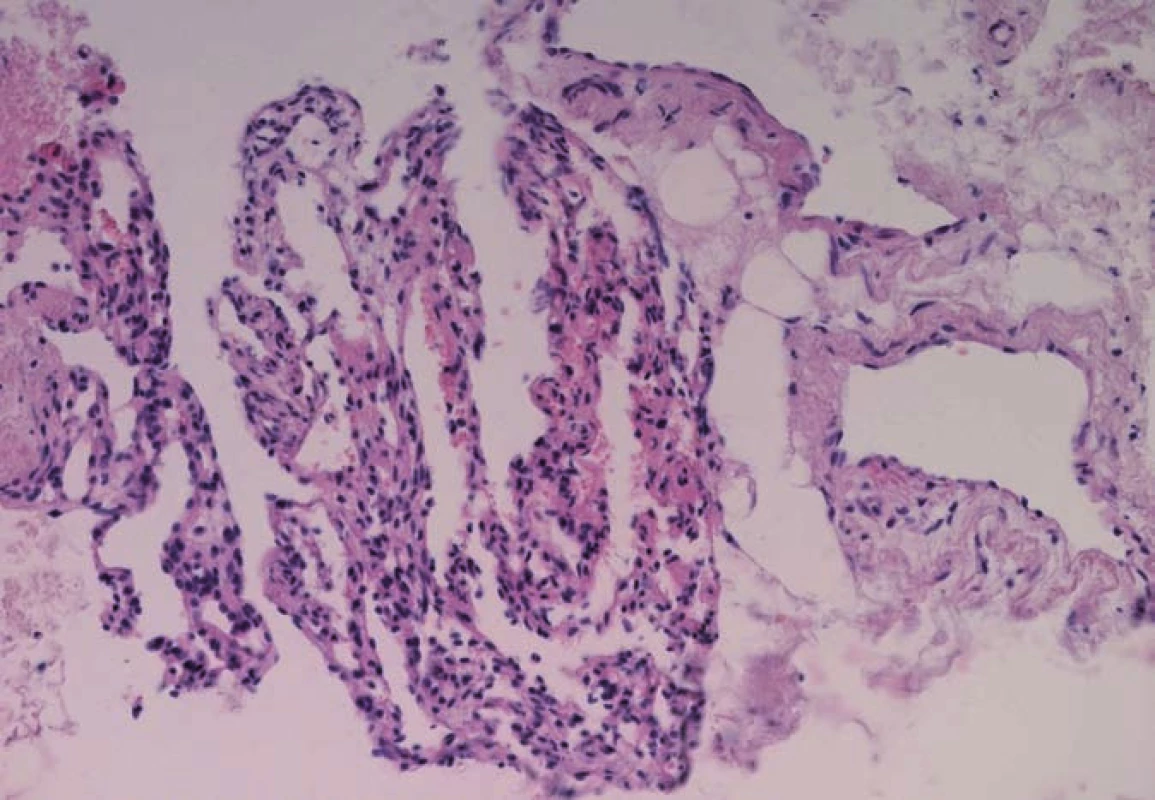
Nejjednodušší histologická klasifikace hemangiomů rozlišuje tři základní typy. Kapilární hemangiom se histopatologicky skládá z velkého množství malých, paralelně probíhajících cév se stěnou tvořenou jednou až třemi vrstvami buněk, endoteliální vrstva je tvořena jednou linií buněk, nevykazujících anaplastické změny. Kavernózní (venózní) typ má podobnou strukturu, skládá se ale z cév většího průměru (obr. 1). Smíšený (kapilárně kavernózní) typ je definován kombinací obou předchozích (obr. 2).
Diagnostika
Stanovení diagnózy je především radiologické. Na skiagramech nacházíme typický obraz lytického ložiska, které obsahuje výrazné často sagitálně orientované kostní trámce. V případě klinicky symptomatických pacientů můžeme prokázat patologickou frakturu obratle se změněnou strukturou či různě velké osteolytické zóny. Na bočním snímku může být patrné zesílení přední hrany obratle. Tyto známky jsou zjevné až při postižení velké části obratlového těla. Na bočním snímku vždy hodnotíme i zadní hranu a pedikly v předozadní projekci.
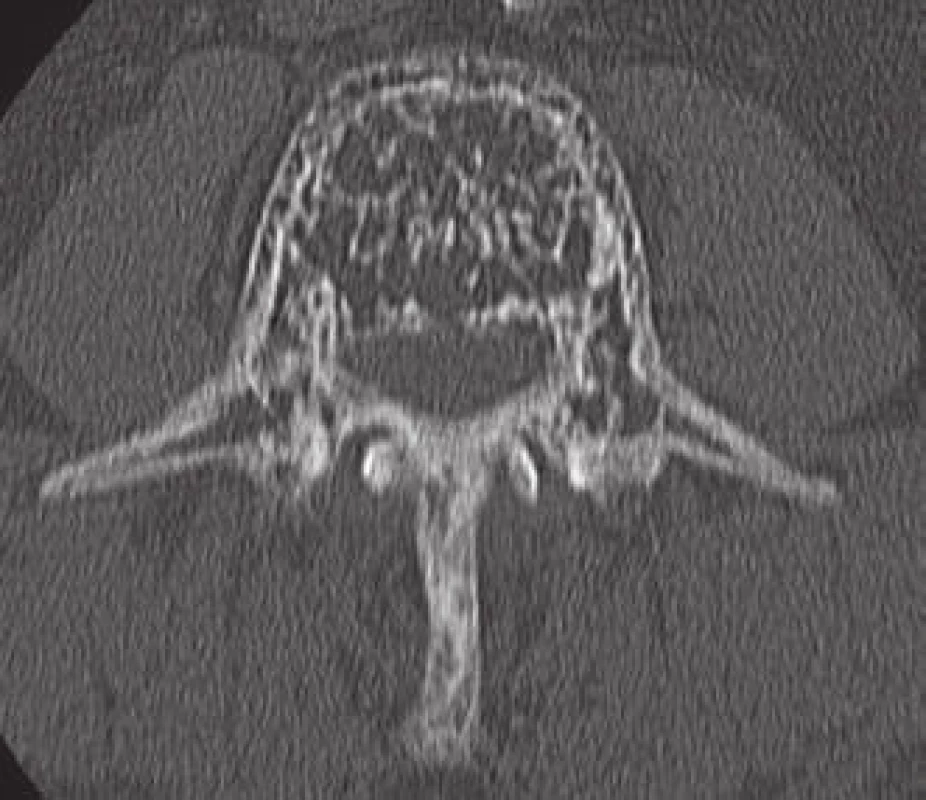
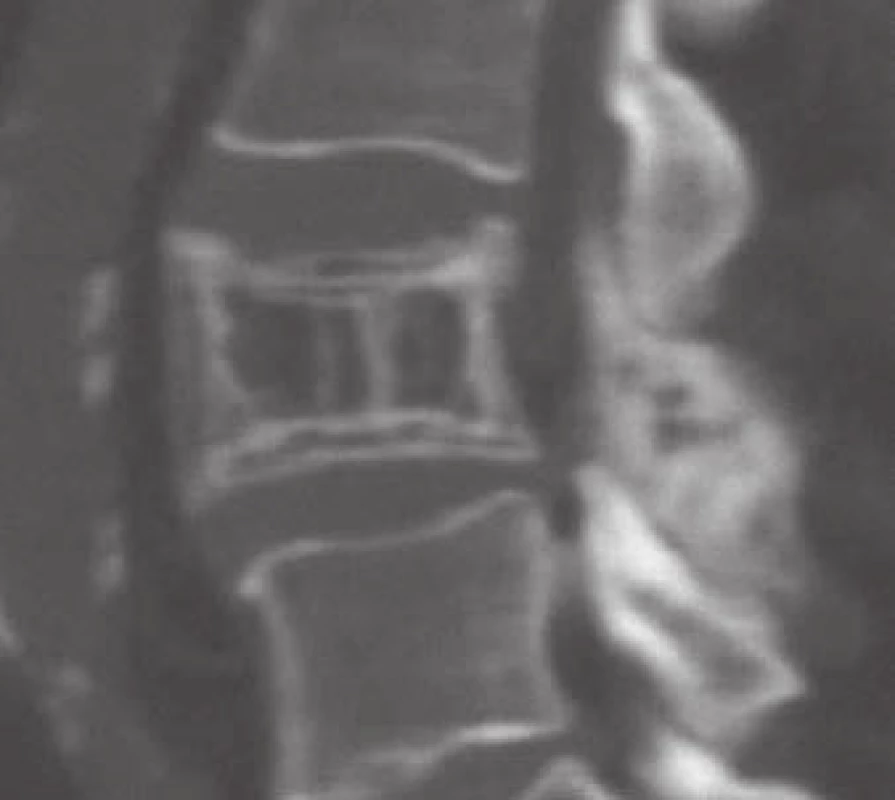
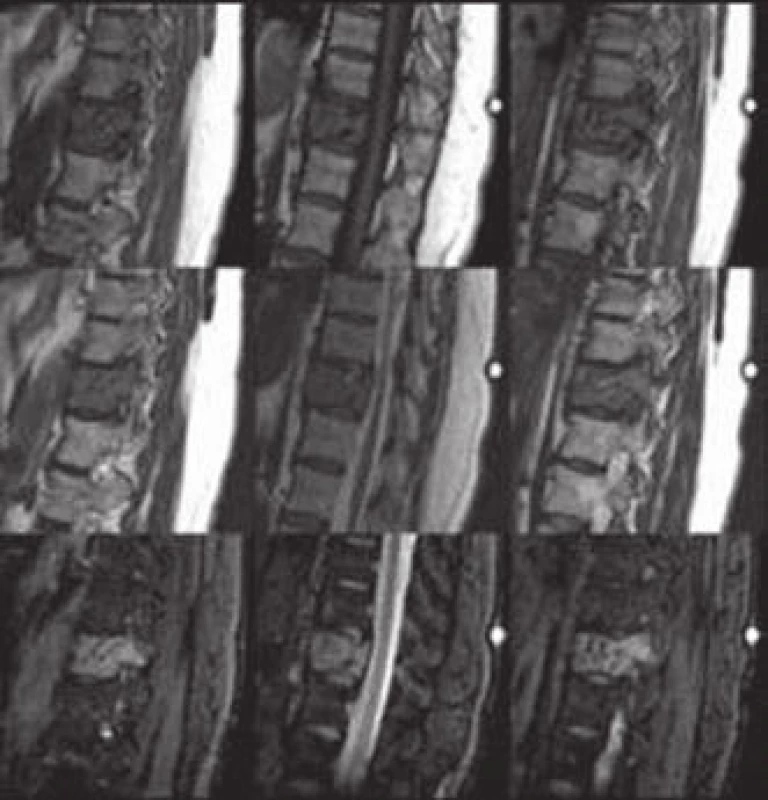
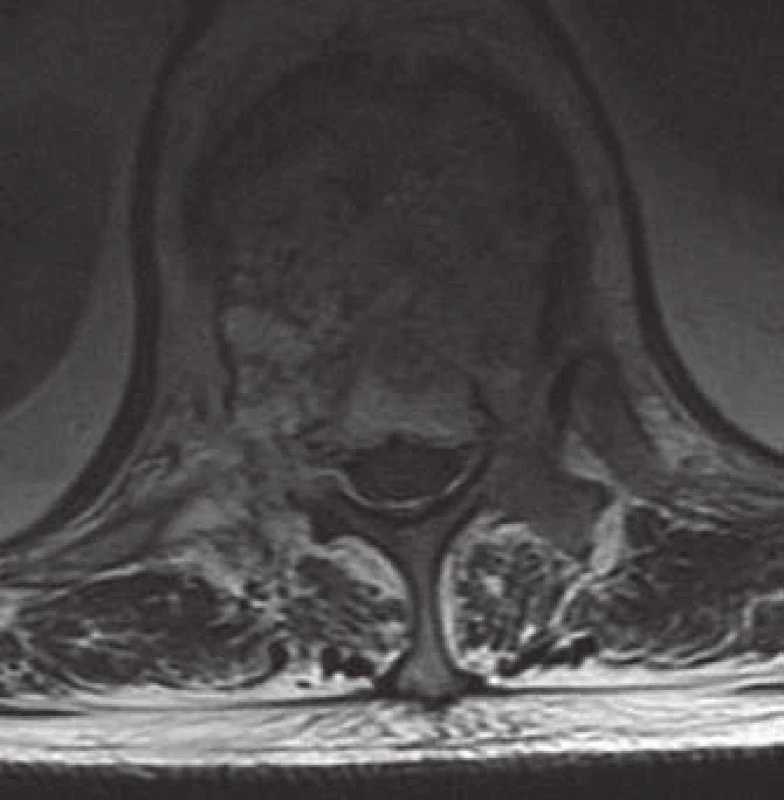
Počítačová tomografie (CT) představuje metodu volby pro zobrazení AHO. Senzitivita CT u těchto nálezů dosahuje 80 % oproti 52 % při zobrazení nukleární magnetickou rezonancí (MR) a 65 % klasického skiagramu [4]. CT nálezy AHO jsou zcela typické (obr. 3,4). Postižení celého obratle včetně výběžků se vyskytuje v 50 % případů, ve čtvrtině případů je postiženo pouze tělo nebo jenom zadní elementy obratle [1].
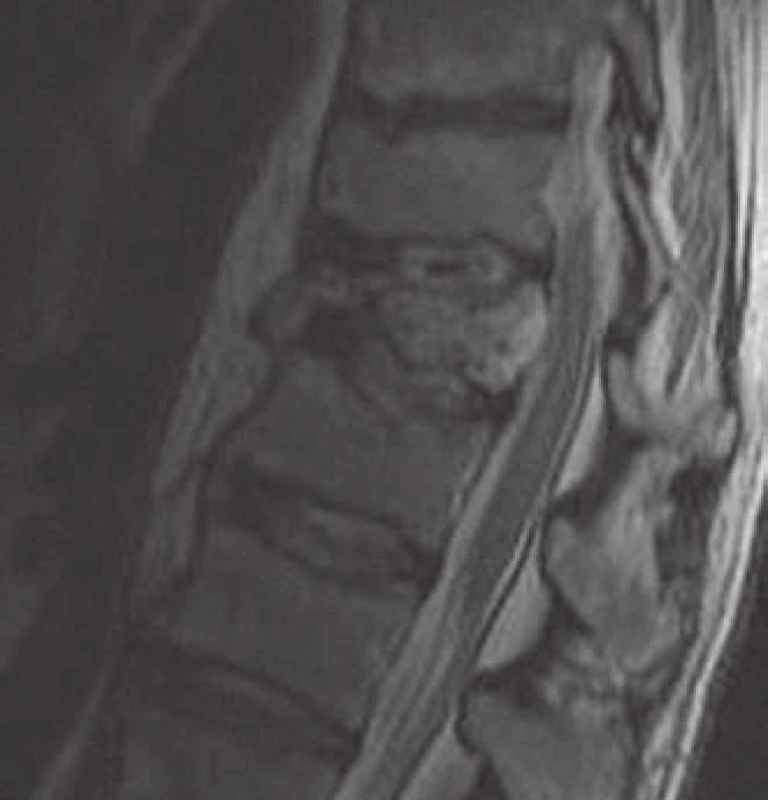
Při vyšetření nekomprimovaného obratle s drobným hemangiomem může být nález negativní a hemangiom se prokáže až na MR (obr. 5). Toto vyšetření umožňuje kvalitní zobrazení postižení těla, oblouků či pediklů. Benigní hemangiomy jsou charakteristicky T1 a T2 hyperintenzní. Vysoký signál na T1 je podmíněn bohatou přítomností adipocytů, T2 hyperintenzita souvisí dále s přítomností velkých cév a intersticiálním edémem. Opacifikace při podání paramagnetické kontrastní látky bývá mírného až středního stupně. AHO mohou být na T1 hypointenzní, což komplikuje stanovení diagnózy, možnost záměny za metastázu či myelom existuje až u 38 % případů [4], proto diferenciální diagnostika T1 hypointenzní léze v obratli je velmi důležitá (tab. 1). U T1 hypointenzních ložisek je nutno doplnit ještě CT vyšetření v tenkých řezech s kostním algoritmem zpracování (HRCT). Po podání paramagnetické kontrastní látky se AHO výrazně opacifikuje. U drobných hemangiomů obratle obvykle naopak nebývá žádná opacifikace po podání gadolinia či je jen minimální.
![Radiologická diferenciální dia gnostika AHO [20].](https://www.csnn.eu/media/cache/resolve/media_object_image_small/media/image/561f7e791525876ff7dd60600b2e579c.png)
Při angiografii je pro benigní typ hemangiomu charakteristický normální nález nebo mírná dilatace artérií s normální kapilární fází. Při AHO nacházíme v obratlovém těle krevní jezírka a zejm. výraznou patologickou vaskularizaci ložiska, během venózní fáze dochází k časné náplni tortuózně změněných žil. Na diagnostickou angiografii je možno navázat s embolizačním výkonem před provedením vertebroplastiky či krvavého chirurgického zákroku. V dolním hrudním úseku je angiografie výhodná pro zobrazení přední radikulární tepny [4].
Laredo et al [5] stanovili radiologická diagnostická kritéria agresivity páteřního hemangiomu: lokalizace v Th3 – Th9, invaze za okraje těla obratle, extenze do pediklů a oblouků, nehomogenní struktura, lokální zesílení kortexu obratle, perivertebrální šíření. K potvrzení agresivního typu hemangiomu postačí alespoň dvě kritéria z šesti.
Klinika
Nejčastějším a často prvním či jediným klinickým příznakem jsou lokální bolesti v zádech, algická forma se vyskytuje u 55 % symptomatických pacientů [4]. Míšní nebo kořenové příznaky se pak projevují při agresivním růstu léze do epidurálního prostoru (obr. 6) s následnou kompresí míchy a/ nebo nervových kořenů, tedy rozvojem myelopatie či syndromu kaudy. Neurologický deficit se vyskytuje u 45 % pacientů s AHO [6]. Často se AHO projeví jako patologická fraktura těla obratle (obr. 4b, 4c, 7) s následnou nestabilitou, sekundární stenózou kanálu, event. herniací disku. Velmi vzácně může být příčinou spontánního intraspinálního epidurálního hematomu, např. v těhotenství či při banálních úrazech páteře [7] nebo ischemie míchy při steal syndromu.
Léze AHO mohou být jak solitární (v 70 % případů), tak i mnohočetné, a to i s postižením až pěti segmentů [1]. Velkou pozornost si zaslouží zajímavé kazuistické sdělení českých autorů [3] o šestiletém sledování a léčbě pacienta s mnohočetnou angiomatózou postihující stěnu trávicí trubice, břišní i hrudní dutinu a skelet v různých lokalizacích, včetně páteře (obratle Th7 – Th8, Th10 – Th12, L4 – S1) s paravertebrální infiltrací. Radiografické nálezy byly typické pro postižení páteře hemangiomy. V rámci diferenciální diagnostiky malignity bylo provedeno PET/ CT, na kterém ani kostní léze ani měkkotkáňové infiltráty nevykazovaly patologicky zvýšenou akumulaci F ‑ deoxyglukózy. V tomto případě se postižení páteře klinicky projevovalo dorzalgiemi a léčba byla pouze systémová (prednizon, interferon alfa, thalidomid, lenalidomid).
Terapie
Konzervativní
Konzervativní léčba symptomatického páteřního hemangiomu spočívá především v zajištění režimu relativního klidu, tedy omezení fyzických a sportovních aktivit, dále s využitím trupových ortéz, fyzioterapie a analgetik. Do konzervativní léčby lze zařadit lokální opichy anestetiky a/ nebo kortikoidy, různé perkutánní miniinvazivní metodiky periradikulární terapie (PRT) či radiofrekvenční modulace (RFM), ovšem využívají se zcela minimálně, a to zejm. u nemocných s perzistujícím kořenovým drážděním po operaci, nikoli jako primární metoda.
Vertebroplastika
Augmentace obratlů cementem (vertebroplastika, obr. 8) je snad nejčastějším způsobem léčby AHO, třeba i samostatným při absenci grafických či klinických známek komprese míšní či kořenové, nejčastěji tedy kompresivní fraktury páteře bez neurologického deficitu nebo pouze výrazně bolestivé léze, pak je hodně využívána v kombinaci s dekompresí a/ či stabilizací. U perkutánní vertebroplastiky je poněkud odlišný přístup oproti ošetření osteoporotické zlomeniny těla obratle. Při ošetření AHO má být snaha o max. výplň postižených částí obratle, u osteoporotických zlomenin pak postačí vyplnění 3/ 4 až 4/ 5 obratle s ohledem na možnost kontaktních zlomenin. Výkon se prakticky liší výraznější krvácivostí při zavedení jehly transpedikulárně, je využívána možnost biopsie k ověření diagnózy. Vertebroplastika kromě cytotoxického a termického efektu polymetylmetakrylátového cementu má i funkci částečně stabilizační (na rozdíl od etanolové ablace, selektivní embolizace či radioterapie). K dalším nesporným výhodám vertebroplastiky patří zkrácení doby hospitalizace – dva dny oproti 10 dnům u chirurgické léčby, s následným rychlým návratem k běžným sociálním aktivitám [4]. Zajímavým faktem je, že vertebroplastika byla poprvé provedena právě k ošetření agresivního hemangiomu krční páteře v roce 1984 francouzskými lékaři Galibertem a Deramondem.
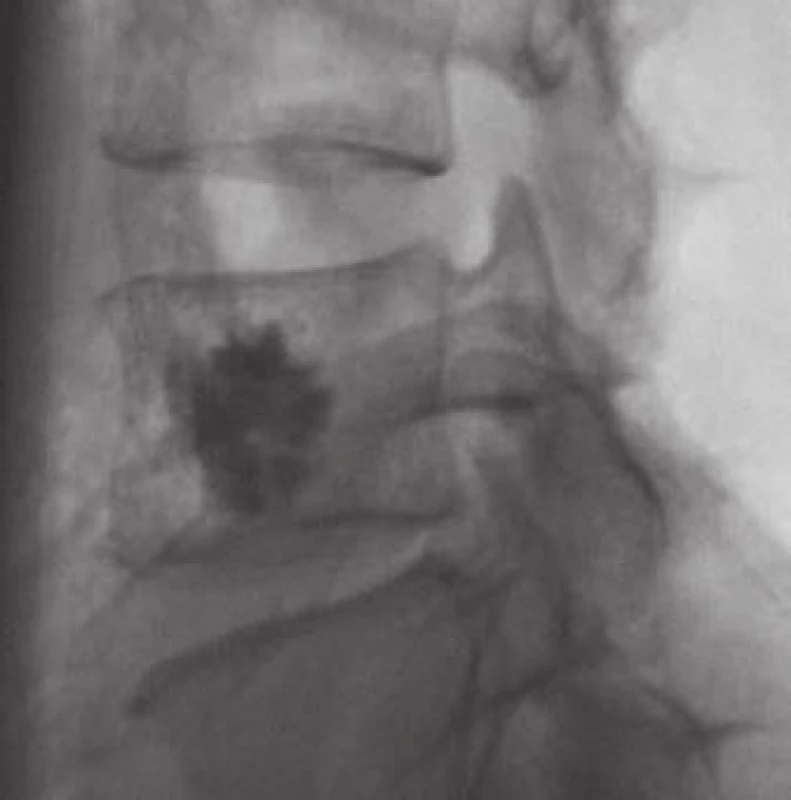
Kyfoplastika je méně vhodná pro léčbu hemangiomu obratle, protože způsobuje destrukci kostních trabekul.
Embolizace
Embolizace jako monoterapie v případě bolestivých lézí poskytuje mnohem rychlejší ústup potíží než radioterapie. Předoperační embolizace segmentárních artérií je velmi často využívána jako komplement chirurgické léčby, snižuje krevní ztráty, které i přesto jsou poměrně vysoké – v rozmezí 0,8 – 5 litrů [8]. Tato metoda ovšem nese riziko míšního infarktu, například při embolizaci Adamkiewiczovy artérie. Dokumentován je i rozvoj poměrně vzácného Brown ‑ Sequardova syndromu cca 15 min po endovaskulárním koilingu segmentární artérie při AHO Th9, kdy urgentní MR nález byl bez známek infarzace míchy, a až o pět dní později byl na kontrolní MR prokázán infarkt míchy v úrovni Th6 – Th7 na pravé straně. Tato příhoda byla pravděpodobně způsobena dislokací koilu do pravé sulkokomisurální artérie [9].
Alkoholová ablace
Alkoholová sklerotizace je velmi populární terapeutická modalita léčby žilních varikozit, ale také se využívá v léčbě cévních nádorů a malformací. Přímá perkutánní etanolová embolizace AHO spočívá v transpedikulární aplikaci absolutního alkoholu do obratle pod kontrolou kontrastní látky. Do hrudního obratle se volí přístup transpedikulární, do bederního přístup posterolaterální a do krčního anterolaterální. Aplikace 15 ml 96% etanolu (doporučená dávka na jedno sezení) se provádí jehlou pro kostní biopsie, která se zavádí do centra hemangiomu pod skiaskopickou či CT kontrolou, pro ověření lokalizace je doporučováno provedení vertebrografie s podáním 3 – 5 ml aionální kontrastní látky. Maximální jednorázová dávka je do 40 ml 96% etanolu, větší dávky vedou k aseptické nekróze obratle. Další komplikací může být destrukce nervových struktur při nesprávné aplikaci alkoholu. Při provedení výkonu pacienti reagují bolestí s propínáním paravertebrálních svalů, proto je vyžadována kvalitní analgosedace a je doporučována přítomnost anesteziologa. Klinický efekt etanolové ablace lze očekávat během jednoho až dvou dnů po výkonu [4]. Grafické známky úbytku epidurálních nádorových porcí s regresí komprese míchy mohou být pozorovány již do týdne od tohoto výkonu [10], při další regresi nádoru lze provést vertebroplastiku pro preventivní či terapeutickou augmentaci těla obratle.
Chirurgická léčba
V terapeutické rozvaze stran chirurgické intervence a její diferenciace na paliativní a radikální jsou zcela zásadními argumenty přítomnost neurologického deficitu a rozsah postižení obratle nádorem či přítomnost měkké porce nádoru v páteřním kanále. Základními postupy jsou dekomprese a stabilizace. Korporektomii s rekonstrukcí těla obratle lze provést z anterolaterálního přístupu (transtorakálního či retroperitoneálního). Zadní přístup je volen pro transpedikulární parciální korporektomii [8] nebo spondylektomii. Radikální chirurgická léčba zahrnuje spondylektomii s náhradou obratle a 360° instrumentovanou fúzí. Zadní dekompresivní výkony v případě kompresivních fraktur či prorůstání tumoru do páteřního kanálu jsou většinou doplněné vertebroplastikou těla obratle a stabilizací páteře.
Výskyt AHO v úrovni krční páteře je zcela raritní a na našem pracovišti jsme se s tímto nálezem nesetkali. Teoreticky bychom takový nález řešili z předního přístupu se zaměřením na radikálnější dekompresi nervových struktur s rekonstrukcí těla obratle a stabilizací, případně 360° fúzí při postižení celého obratle.
Nevýhodou chirurgické léčby jsou délka celkové anestezie a již zmiňované velké krevní ztráty. Dalšími riziky chirurgie jsou instabilita páteře při dekompresivních výkonech, iatrogenní neurologické postižení v průběhu výkonu nebo v důsledku vývoje epidurálního hematomu po operaci.
Radioterapie
Hemangiom je radiosenzitivní nádor, po ozáření v něm probíhá sklerotická obliterace. Radioterapie může být využita jako monoterapie bolestivých lézí, efekt je sice pomalejší, ale může trvat měsíce až roky. Větší přínos má adjuvantní radioterapie při inkompletní resekci tumoru, jako prevence rekurence patologie. Radiografický kostní nález se po radioterapii nemusí změnit. Celková dávka záření nesmí překročit 30 – 40 Gy [1,11], abychom předešli rozvoji poradiační myelopatie, je doporučováno ozáření 30 Gy v 15 frakcích po 2 Gy [11].
Publikované případy AHO za období 1929 – 2000 (celkem 327 případů) byly zpracovány a porovnány s následujícími závěry [11]. Analýza 55 studií s výsledky léčby celkem 210 pacientů, kteří podstoupili primární radioterapii nebo v kombinaci s jinými metodami léčby, ukázala, že v 54 % případů došlo ke kompletní úlevě od potíží, u 32 % k částečné úlevě, a v 11 % nebyla odezva na léčbu. Analýza dalších 21 studií (63 případů), kdy proběhla pouze radioterapie, ukázala, že 57 % pacientů mělo kompletní remisi příznaků, 32 % částečnou remisi a 11 % nereagovalo na radioterapii. Podle těchto výsledků lze radioterapii AHO považovat za velmi účinnou, jak pro primární léčbu, tak i pro prevenci recidivy po operaci.
Brachyradioterapie není vhodná léčebná metoda pro AHO. V případě dočasné intersticiální implantace radionuklidu při HDR (High Dose Rate) brachyradioterapii by hrozilo krvácení z hemangiomu a poradiační poškození zdravých tkání v okolí, radionekróza obratle, vznik sekundárních nádorů. V případě permanentní implantace radionuklidu je největším rizikem únik radionuklidu do krevního oběhu, dále platí rizika uváděná při HDR brachyradioterapii. V obou případech by se jednalo o obtížně proveditelný zákrok vzhledem k uložení.
Inhibitory angiogeneze
Antiangiogenní účinek některých látek je zaměřen vůči vysoce složitému procesu novotvorby cév. Obecně lze říci, že patologická angiogeneze vzniká nepoměrem mezi pro ‑ a antiangiogenními stimuly. Mezi stimulátory angiogeneze patří růstové faktory, např. vaskulární endoteliální růstový faktor (VEGF), základní růstový faktor fibroblastů (bFGF), angiopoetin‑1, faktor stimulující granulocytární kolonie (G‑CSF), a mezi inhibitory angiogeneze náleží trombospondin‑1, endostatin, angiostatin, interferon alfa. Angiogenní účinek VEGF lze blokovat na několika úrovních, největší klinické zkušenosti jsou s bevacizumabem (Avastin®). V České republice bylo již schváleno použití bevacizumabu u kolorektálního karcinomu, karcinomu prsu, karcinomu ledviny a u nemalobuněčného karcinomu plic. V zahraničí však probíhá testování jeho účinnosti i u dalších nádorových i nenádorových onemocnění. Jiný v praxi využívaný inhibitor VEGF receptorů je aflibercept (Zaltrap®). V České republice je schváleno užití afliberceptu v léčbě kolorektálního karcinomu. Mezi inhibitory angiogenní kaskády patří také tyrozinkinázové inhibitory, jako např. sorafenib a sunitinib. Další skupinu léku tvoří molekuly, které inhibují proliferaci endoteliálních buněk. Představitelem je thalidomid, který je součástí léčby mnohočetného myelomu. Nejsou k dispozici data o využívání výše uvedených léčiv v případě AHO.
Výzkum v oblasti inhibitorů angiogeneze zažil boom v 90. letech 20. století. Slibné výsledky se vyskytují v léčbě zvířecích modelů, a to nejenom cévních tumorů, ovšem zatím nejsou schválena konkrétní doporučení. Mezi látky literárně zmiňované v případě léčby AHO patří především batimastat a analog fumagillinu. Batimastat (také BB ‑ 94) je syntetický inhibitor matrixů metaloproteináz s antineoplastickým a antiangiogenním účinkem [12]. Protein AGM ‑ 1470 je derivát plísňového produktu fumagillinu a vykazuje silnou inhibici angiogeneze [13], je ovšem chemicky nestabilní a má slabou retenci v průběhu intravaskulárního tranzitu, proto nejnovější výzkumy s touto látkou jsou zaměřeny na usnadnění její transportu k cílovým buňkám pomoci nanočástic [14].
Bisfosfonáty také snižují expresi VEGF a PDGF v nádorovém mikroprostředí a vykazují vysoce komplexní antiangiogenní a imunomodulační účinky, ovšem síla jejich antiangiogenního účinku není popsána a hlavní indikací zůstává inhibice osteoklastů (léčba kostních metastáz a mnohočetného myelomu).
Kombinovaná terapie
Relativní vzácnost AHO vysvětluje fakt, že dosud chybí větší soubory či studie pro stanovení optimálního algoritmu léčby této patologie. Proto se postup liší nejenom v různých zemích, ale i na sousedících pracovištích. V drtivé většině případů je terapeutický postup u AHO kombinovaný, tedy s využitím dvou a více výše popsaných léčebných modalit.
Deramond rozdělil pacienty s hemangiomem obratle do čtyř skupin podle klinického a grafického nálezu a definoval terapeutické postupy v těchto skupinách [4]:
- Asymptomatický neagresivní hemangiom; nevyžaduje léčbu, sledování ke zvážení.
- Neagresivní hemangiom s výraznou algickou složkou; doporučena perkutánní vertebroplastika.
- Asymptomatický hemangiom s grafickou agresivitou; indikována perkutánní vertebroplastika, event. s etanolovou ablací.
- Klinicky a graficky agresivní hemangiom obratle:
- 4A) s akutním syndromem kaudy či kompresí míchy, zde je indikována vertebroplastika + chirurgická dekomprese + event. transpedikulární stabilizace;
- 4B) s rychle progredující myelopatií či syndromem kaudy, zde doporučuje pouze perkutánní vertebroplastiku, event. s etanolovou ablací.
Tuto klasifikaci uvádíme pro obecný přehled, každý případ AHO je nutno posuzovat komplexně a velmi individuálně. Na našem pracovišti v případě 4B bychom volili urgentní a radikálnější výkon se zaměřením na zajištění stability páteře a zamezení vzniku či progrese neurologického nálezu. Kombinovaný terapeutický postup na našem pracovišti s ohledem na grafický a neurologický nález jsme se snažili znázornit v tab. 2.
AHO v těhotenství
Zvláštní pozornost si zaslouží problematika manifestace AHO v posledních třech měsících těhotenství nebo časně po porodu. Bolesti zad nejsou ničím výjimečným v tomto období vzhledem k funkčnímu přetížení páteře, proto chybí zvýšená pozornost nejenom ze strany těhotných, ale i ze strany odborníků ohledně možného tumorózního postižení páteře, navíc diagnostika je limitována relativní kontraindikací radiologického vyšetření. Proto se velmi často AHO u těhotných manifestuje právě neurologickým postižením.
Patofyziologie jevu není dosud jednoznačně vysvětlena. Dle mechanické hypotézy zvýšení tlaku v paravertebrálním venózním plexu je způsobeno kompresí dolní duté žíly dělohou. Hormonální hypotéza, že vysoká hladina progesteronu v krvi způsobuje venektázie, byla zamítnuta pro nepřítomnost progesteronových receptorů v hemangiomech obratlů. Vaskulární hypotéza spočívá ve sníženém přítoku krve do segmentu Th3 – Th8 ve srovnání s přilehlými segmenty, což může vysvětlovat iniciální absenci příznaků a vytvoření shuntu mezi žilním plexem a horní dutou žílou v průběhu těhotenství až do vzniku klinických příznaků AHO. Rozvoj neurologického deficitu je popisován u 10 % těhotných s nálezem postižení páteře hemangiomem [7].
Řešení této problematiky vyžaduje velmi diferencovaný přístup ke zvolení nejvhodnější léčebné strategie s ohledem nejenom na matku (progredující neurologický nález), ale i na plod, tedy s komplexním a definitivním chirurgickým řešením se musí velmi často vyčkávat do maturity plodu stran možného předčasného porodu. Limitem je i radiační zátěž plodu. V přehledu publikací kazuistik chirurgického řešení AHO antenatálně [14] je uvedeno devět případů z období 1948 – 2008, ze kterého je vidět, že dřívější chirurgický přístup byl opatrnější a konzervativnější, později jsou preferovány agresivnější léčebné modality. V drtivé většině případů bylo těhotenství ukončeno předčasným porodem, ve dvou případech bylo úmrtí matky po porodu a chirurgickém zákroku, pouze jednou došlo k úmrtí plodu (po radioterapii). V posledních letech se objevuje více a více kazuistik složitého a úspěšného řešení tohoto specifického problému (PubMed), většinou cestou kombinace předoperační embolizace zásobujících artérií, dekompresivního a stabilizačního výkonu [7,15,16], i když jsou to velmi raritní případy pro jednotlivá pracoviště a země.
AHO u dětí a adolescentů
Výskyt AHO v dětské populaci je zcela neobvyklý, v současné literatuře je popsáno pouze přes desítku kazuistik. Přirozený vývoj AHO je znázorněn v případě 11leté pacientky s hemangiomem těla obratle Th12 a mnoholetými bolestmi zad. Původní grafický nález postižení levé poloviny těla obratle s pediklem nevykazoval známky kolabování obratle či instability, nebyla invaze procesu do páteřního kanálu. Konzervativní léčba pomocí korzetu byla efektivní v průběhu 20 měsíců, analgetika nebyla vyžadována. Dále ovšem dochází k progresi bolesti zad, objevují se parestezie a slabost pravé dolní končetiny (dále PDK). Grafický nález CT a MR páteře potvrzuje kompresi míchy měkkotkáňovou porcí nádoru. Byla provedena parciální resekce obratle a instrumentovaná fúze [17].
Výše zmiňované léčebné modality mají vysoká potenciální rizika, proto nejsou tolik vhodné pro léčbu dětských pacientů. Kolektiv autorů jedné recentní publikace [18] nabízí jako alternativní možnost konzervativní terapie AHO – léčbu propranololem v dávce 20 – 40 mg p.o. denně. Tento sympatolytický neselektivní betablokátor je využíván nejenom v léčbě arteriální hypertenze, ale také experimentálně v léčbě anxiózních a panických stavů, migrény a poruch chování po neurotraumatech. Dobrý výsledek – kompletní úleva od bolesti po dobu dvou měsíců – byl pozorován u osmiletého hocha a 17leté dívky s těžkými bolestmi zad při nálezu AHO [18]. V České republice žádný lék s obsahem hydrochloridu propranololu není registrován, ale toto léčivo se využívá v léčbě infantilního hemangiomu (zejm. kožní lokalizace), i když tato patologie není uvedena ve schválených indikacích pro propranolol (tedy off ‑ label), a na základě zkušeností z klinické praxe je úspěšná a dle doporučených postupů bezpečná. Zajímavý efekt propranololu je přisuzován třem molekulárním mechanizmům: vazokonstrikci, inhibici angiogeneze, indukci apoptózy [19].
Okrajově je zmiňován i případ částečné involuce nádoru v průběhu šestiletého sledování u adolescenta, iniciálně prezentované s kompresí míšní, kdy rodiče odmítli chirurgickou léčbu [17].
Relaps a recidiva
Relaps AHO v jiné úrovni při mnohočetném postižení páteře hemangiomem je možný s odstupem až několika let. Autoři z Univerzitní nemocnice v Ankaře [20] publikovali kazuistické sdělení o mnohočetném postižení páteře u 66leté pacientky, která byla v minulosti operována pro symptomatický hemagiom obratle Th4, působící kompresi míšní s paraplegií dolních končetin (dále DKK). Tehdy byla provedena pouhá laminektomie Th4 s postupnou úpravou neurodeficitu ad integrum. Následovalo desetileté asymptomatické období. Nově byla pacientka prezentována s rozvojem těžké centrální paraparézy DKK a hypestézie distálně od pupku, s grafickými nálezy četného postižení páteře hemangiomem v úrovni Th4, Th7, Th9, Th12, L1, L5, kde v úrovni Th9 bylo signifikantní šíření tumoru do páteřního kanálu, působící kompresi míšní s myelopatií. Po provedení diferenciální diagnostiky a identifikaci Adamkiewiczovy artérie na DSA (Th10 vlevo) tentokrát bylo využito více terapeutických modalit: obě interkostální artérie v úrovni Th9 byly embolizovány pro minimalizaci peroperačního krvácení, dále byla provedena přední korporektomie Th9 a zadní dekomprese z levostranné torakotomie s resekcí osmého žebra, které bylo využito jako autologní kostní náplň klece, nahrazující tělo Th9, prostor Th8 – Th10 byl stabilizován zleva transpedikulárně dvěma šrouby a tyčí. Následně pacientka podstoupila radioterapii 40 Gy ve 20 frakcích, po jejímž dovršení byla neurologicky intaktní. Kontrolní MR po roce zobrazila vymizení známek edému míchy v úrovni Th9 a regresi signálu hyperintenzity v místě rezidua tumoru.
Riziko recidivy tumoru po subtotální resekci je 20 – 30 % v průběhu dvou let, proto se v těchto případech doporučuje andjuvantní radioterapie, která snižuje toto riziko na přibližně 7 % [1].
Zkušenosti neurochirurgické kliniky FN HK
Na našem pracovišti v Hradci Králové jsme v letech 2005 – 2013 ošetřili nejméně devět případů AHO, z toho sedm mužů a dvě ženy, průměrný věk pacientů byl 44 let. Podrobný přehled je znázorněn v tab. 2. Retrospektivně je dobře patrný vývoj postupu od konzervativnějšího do kombinovaného radikálnějšího. Případ č. 8 prezentujeme v následující kazuistice.
Kazuistika
Padesátidevítiletý muž, starobní důchodce, který dříve pracoval jako policista, s bezvýznamnou osobní anamnézou, asi dvacet let trpící bolestí v kříži, s akcentací potíží v posledních třech měsících. Nyní v popředí bolesti do PDK (dříve i do LDK) po přední a vnitřní straně stehna ke koleni (L3 vpravo), také v poslední době pociťuje postupné slábnutí PDK, např. při chůzi do schodů. Objektivní nález bez senzitivního či motorického neurodeficitu na DKK. Grafické nálezy splňovaly kritéria pro AHO (obr. 4a, 4c, 9).
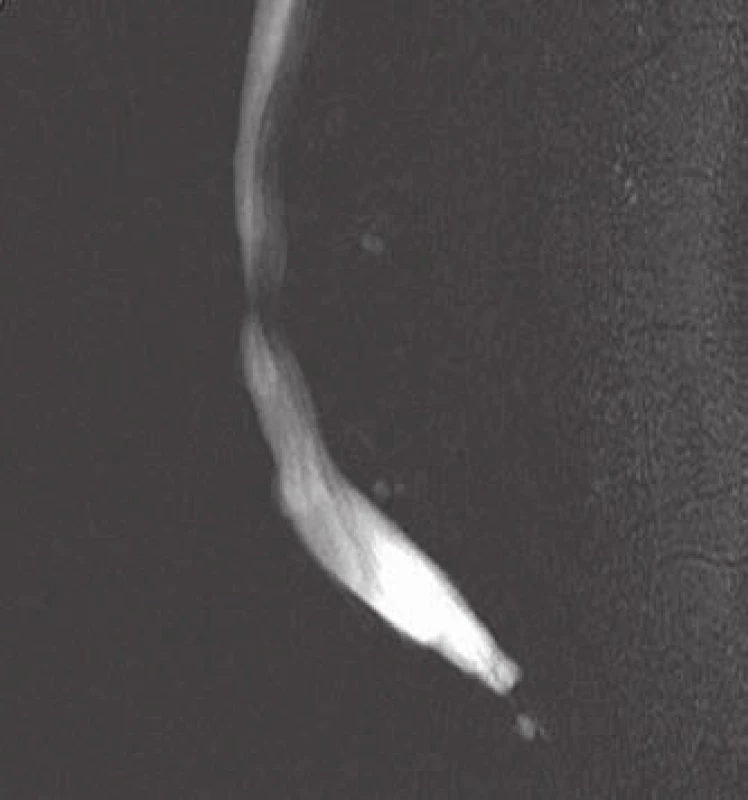
Konzervativní terapie analgetiky, bederním pásem a fyzioterapie zůstaly bez efektu. Při konzultaci na jiném pracovišti nebylo indikováno chirurgické řešení. Pacientovi jsme nabídli a provedli širokou laminektomii L3 se snesením všech čtyř kloubních plošek i pediklů obratle, foraminotomie pro kořeny L3 a L4 oboustranně, úsek páteře L2 – L4 jsme stabilizovali transpedikulárně a provedli bipedikulární vertebroplastiku těla L3 (obr. 10). Kost postiženého obratle byla tvrdá voštinovitá, s lakunami krve. Peroperační krevní ztráta – téměř dva litry. Histologicky byl potvrzen nález venózního typu hemangiomu (obr. 1).
Klinický výsledek léčby: bolest v zádech před operací 3 – 4/ 10 dle VAS, při propuštění 1/ 10. Při kontrole po třech měsících subjektivně takřka bez původních potíží, RTG kontrola s dobrým postavením instrumentace, tělo L3 se nebortí, páteř bez patologické desaxace. I po dvou letech celková spokojenost pacienta až na ojedinělé bolesti v zádech přetrvává.
Závěr
Agresivní hemangiom obratle je relativně vzácné onemocnění. I když je v současné době publikováno velké množství kazuistik, stále chybí studie či větší soubory, které by porovnávaly terapeutické modality pro stanovení optimálního algoritmu léčby této patologie. Léčba AHO rozhodně vyžaduje multidisciplinární přístup (radiolog, neurolog, neurochirurg, algeziolog, onkolog, fyzioterapeut) a v terapeutické rozvaze máme škálu možností s ohledem na klinický nález, komorbiditu, věk a někdy i osobní postoj pacienta. Ani Deramondova klasifikace s definicí terapeutických postupů, kterou uvádíme jako literární přehled, nepřináší uspokojivá doporučení. Každý případ AHO je nutno posuzovat komplexně a velmi individuálně. Prakticky je velmi obtížné stanovit přesnější indikační kritéria pro operační léčbu. Vždy je ale nutno se držet hlavních principů spondylochirurgie, a to zajištění stability páteře a zamezení vzniku či progrese neurologického deficitu. Nejčastěji a s velmi dobrým efektem se v léčbě AHO uplatňuje vertebroplastika nebo kombinace dekompresivně stabilizačního výkonu s vertebroplastikou. Využití inhibitorů angiogeneze v práci je zatím velmi omezené. Ve vývoji je léčba na makromolekulární úrovni a s využitím nanotechnologií.
V případě stanovení diagnózy AHO je nutno pacienta, i s klinikou pouhé dorzalgie, odeslat ke konzultaci na spondylochirurgické pracoviště, kde ve spolupráci s neuroradiologem proběhne dokončení diferenciální diagnostiky a navržení nejvhodnějšího terapeutického postupu.
Rádi bychom poděkovali za poskytnuté informace a materiály ke článku našim kolegům z FN Hradec Králové, a to MU Dr. Aleši Kohoutovi Ph.D. z Fingerlandova ústavu patologie, MU Dr. Pavlovi Ryškovi Ph.D. z kliniky radiologie.
Přijato k recenzi: 16. 6. 2014
Přijato do tisku: 16. 1. 2015
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
MUDr. Roman Kostyšyn
Neurochirurgická klinika
LF UK a FN Hradec Králové
Sokolská 581
500 05 Hradec Králové
e-mail: roman.kostysyn@seznam.cz
Zdroje
1. Greenberg MS. Handbook of Neurosurgery. Thieme 2010 : 738 – 739.
2. Adam Z, Krejčí M, Vorlíček J et al. Přehled maligních hematologických nemocí. 2. vyd. Praha: Grada 2008 : 360 – 361.
3. Adam Z, Matýšková M, Tomíška M, Řehák Z, Koukalová R,Křikavová L et al. Šestileté sledování pacienta s mnohočetnou angiomatózou postihující skelet, břišní i hrudní dutinu a stěnu trávicí trubice. Klin Onkol 2012; 25(1): 47 – 62.
4. Ryška P, Hrubešová J, Málek V, Pavlíková V, Kračmarová R,Řehák S. Perkutanní vertebroplastika a kyfoplastika. Hradec Králové: Olga Čermáková 2010 : 65 – 74.
5. Laredo JD, Assouline E, Gaston A, Gelbert F, Merland JJ.Radiologic evaluation of an isolated vertebral hemangioma. Neurochirurgie 1989; 35(5): 305 – 308.
6. Pastushyn A, Slin‘ko E, Mirzoyeva G. Vertebral hemangiomas: diagnosis, management, natural history and clinico-pathological correlates in 86 patients. Surg Neurol 1998; 50 : 535 – 547.
7. Castel E, Lazennec JY, Chiras J, Enkaoua E, Saillant G. Acute spinal cord compression due to intraspinal bleeding from a vertebral hemangioma: two case ‑ reports. Eur Spine J 1999; 8(3): 244 – 248.
8. Acosta FL jr, Sanai N, Cloyd J, Deviren V, Chou D, Ames CP.Treatment of Enneking stage 3 aggressive vertebral hemangiomas with intralesional spondylectomy: report of 10 cases and review of the literature. J Spinal Disord Tech 2011; 24(4): 268 – 275. doi: 10.1097/ BSD.0b013e3181efe0a4.
9. Fernandez ‑ Torron R, Palma JA, Riverol M, Irimia P, Martinez ‑ Vila E. Brown ‑ sequard syndrome after endovascular embolization of vertebral hemangioma. Spinal Cord 2012; 50(8): 636 – 637. doi: 10.1038/ sc.2012.3.
10. Cianfoni A, Massari F, Dani G, Lena JR, Rumboldt Z, Vandergrift WA et al. Percutaneous ethanol embolization and cement augmentation of aggressive vertebral hemangiomas at two adjacent vertebral levels. J Neuroradiol 2014; 41(4): 269 – 274. doi: 10.1016/ j.neurad.2012.10.003.
11. Heyd R, Strassmann G, Filipowicz I, Borovsky K, Martin T, Zamboglou N. Radiotherapy in vertebral hemangioma. Rontgenpraxis 2001; 53(5): 208 – 209.
12. Giavazzi R, Garofalo A, Ferri C, Lucchini V, Bone EA, Chiari S et al. Batimastat, a synthetic inhibitor of matrix metalloproteinases, potentiates the antitumor activity of cisplatin in ovarian carcinoma xenografts. Clin Cancer Res 1998; 4(4): 985 – 992.
13. O‘Reilly MS, Brem H, Folkman J. Treatment of murine hemangioendotheliomas with the angiogenesis inhibitor AGM ‑ 1470. J Pediatr Surg 1995; 30(2): 325 – 329.
14. Pan D, Sanyal N, Schmieder AH, Senpan A, Kim B, Yang X et al. Antiangiogenic nanotherapy with lipase ‑ labile Sn ‑ 2 fumagillin prodrug. Nanomedicine (Lond) 2012; 7(10): 1507 – 1519. doi: 10.2217/ nnm.12.27.
15. Vijay K, Shetty AP, Rajasekaran S. Symptomatic vertebral hemangioma in pregnancy treated antepartum. A case report with review of literature. Eur Spine J 2008; 17 (Suppl 2): 299 – 303. doi: 10.1007/ s00586 ‑ 008 ‑ 0592 ‑ 2.
16. Shinozaki M, Morita A, Kamijo K, Seichi A, Saito N, Kirino T. Symptomatic T2 vertebral hemangioma in a pregnant woman treated by one stage combination surgery; posterior stabilization and anterior subtotal tumor resection. Case report. Neurol Med Chir (Tokyo) 2010; 50(8): 674 – 677.
17. Jha B, Choudhary AK. Unusual cause of back pain in an adolescent patient: a case report and natural history of aggressive vertebral hemangioma in children. Pain Physician 2008; 11(5): 687 – 692.
18. Uzunaslan D, Saygin C, Gungor S, Hasiloglu Z, Ozdemir N, Celkan T. Novel use of propranolol for management of pain in children with vertebral hemangioma: report of two cases. Childs Nerv Syst 2013; 29(5): 855 – 860. doi: 10.1007/ s00381 ‑ 012 ‑ 2012 ‑ 5.
19. Mihál V, Novák Z, Hůlková E, Michálková K. Kdy je indikována léčba infantilních hemangiomů propranololem? Pediatrie pro praxi 2011; 12(2): 108 – 110.
20. Karaeminogullari O, Tuncay C, Demirors H, Akin K, Sahin O, Ozyurek A et al. Multilevel vertebral hemangiomas: two episodes of spinal cord compression at separate levels 10 years apart. Eur Spine J 2005; 14(7): 706 – 710.
21. Schrock W, Wetzel R, Tanner S, Khan M. Aggressive hemangioma of the thoracic spine. Radiology Case 2011; 5(10): 7 – 13. doi: 10.3941/ jrcr.v5i10.828.
Štítky
Dětská neurologie Neurochirurgie NeurologieČlánek vyšel v časopise
Česká a slovenská neurologie a neurochirurgie

2015 Číslo 2
Nejčtenější v tomto čísle
- Agresivní hemangiom obratle
- Neuromyelitis optica
- Kongenitální centrální hypoventilační syndrom (Ondinina kletba)
- Radiologické hodnocení lumbální spinální stenózy a jeho klinická korelace









