Primárně extradurální meningeom prezentující se Garcinovým syndromem – kazuistika
Primary Extradural Meningioma Presenting as Garcin’s Syndrome – a Case Report
Garcin’s syndrome is characterized by a unilateral, progressive lesion of at least seven cranial nerves, together with radiological signs of osteoclastic skull base lesion, without signs of elevated intracranial pressure or disturbances to long sensory and motor pathways. The authors present a case study of primary extradural meningioma presenting as Garcin’s syndrome, not published in the Czech literature yet.
Key words:
Garcin’s syndrome – cranial nerve lesion – extradural meningioma
Authors:
T. Krejčí 1; T. Hrbáč 1; R. Lipina 1,2; T. Paleček 1
Authors‘ workplace:
Neurochirurgická klinika, Fakultní nemocnice Ostrava
1; LF Ostravské univerzity v Ostravě
2
Published in:
Cesk Slov Neurol N 2012; 75/108(4): 490-493
Category:
Case Report
Overview
Garcinův syndrom je charakterizován jako jednostranná progredující léze alespoň sedmi hlavových nervů, bez příznaků nitrolební hypertenze či postižení dlouhých senzitivních a motorických drah, současně s radiologickými známkami osteoklastické léze baze lební. V našem sdělení bude prezentován v českém písemnictví dosud nepublikovaný případ Garcinova syndromu a současně bude rozebrána problematika primárně extradurálních meningeomů.
Klíčová slova:
Garcinův syndrom – léze hlavových nervů – extradurální meningeom
Úvod
Garcinův syndrom je vzácná neurologická entita. Poprvé jej popsal francouzský neurolog Raymond Garcin roku 1926 jako „Le syndrome paralytique unilateral globale des nerfs craniens“ [1], v literatuře bývá také označen jako hemibase syndrom, Guillain-Garcin syndrom nebo Bertoletti- -Garcin syndrom [2]. Dosud bylo v anglicky psané literatuře publikováno několik desítek případů Garcinova syndromu. Garcin popsal syndrom jako progresivní postižení hlavových nervů kulminující jejich jednostranným kompletním postižením, bez známek intrakraniální hypertenze či postižení dlouhých senzitivních a motorických drah, současně s radiologickými známkami osteoklastické léze baze lební. Ve své kompletní formě, s postižením všech hlavových nervů, je vzácný. Proto byl později redefinován jako jednostranné postižení sedmi a více hlavových nervů [3,4]. Příčinou je nejčastěji expanze nazofaryngu a baze lební. Zpravidla se jedná o onemocnění maligní, jako je sarkom či metastatické postižení. Byly však popsány i případy Garcinova syndromu relativně benigní, neonkogenní povahy, například při rinocerebrální mukormykóze, bazální meningitidě, gigantickém aneuryzmatu vnitřní krkavice, chemodektomu glomus jugulare, kraniofaryngeomu, chondromu a dalších [4]. Prognóza pak závisí na povaze primárního onemocnění.
Meningeomy jsou jedny z nejčastějších mozkových tumorů, tvoří zhruba 15–20 % všech nádorů mozku. Incidence symptomatických meningeomů je 2,3/100 000 obyvatel, celková incidence kolem 5,5/100 000 obyvatel [5]. Většina meningeomů je lokalizována v subdurálním prostoru a takové můžeme označovat jako primární intradurální meningeomy (PIM). Existuje však malá podskupina tzv. primárně extradurálních meningeomů (PEM), které rostou mimo subdurální prostor. PEM jsou také v některých případech označovány jako meningeomy ektopické, extraneuroaxiální apod. Dle různých souborů tvoří PEM maximálně 2 % všech meningeomů, zpravidla však méně [6]. V naší kazuistice bude prezentován pacient s projevy Garcinova syndromu při atypickém PEM baze lební.
Kazuistika
Pacient, ročník 1947, byl přijat na Neurochirurgickou kliniku FN Ostrava koncem prosince roku 2008 pro několikaměsíční anamnézu postupně progredující poruchy vizu na pravém oku s hypestezií pravé tváře, dále s potížemi s mluvou a polykáním. V osobní anamnéze hypertenze a diabetes mellitus, onkologická anamnéza negativní. Na počítačové tomografii (CT) a magnetické rezonanci (MR) mozku z prosince nález nejasného rozsáhlého tumoru mozkové baze, střední a zadní jámy. Tumor infiltrující klivus, kost klínovou a pyramidy spánkové kosti prorůstá do kavernózních sinů oboustranně a propaguje se dále do optického kanálku vpravo, současně je patrné sycení tumorózních mas v nazofaryngu (obr. 1).
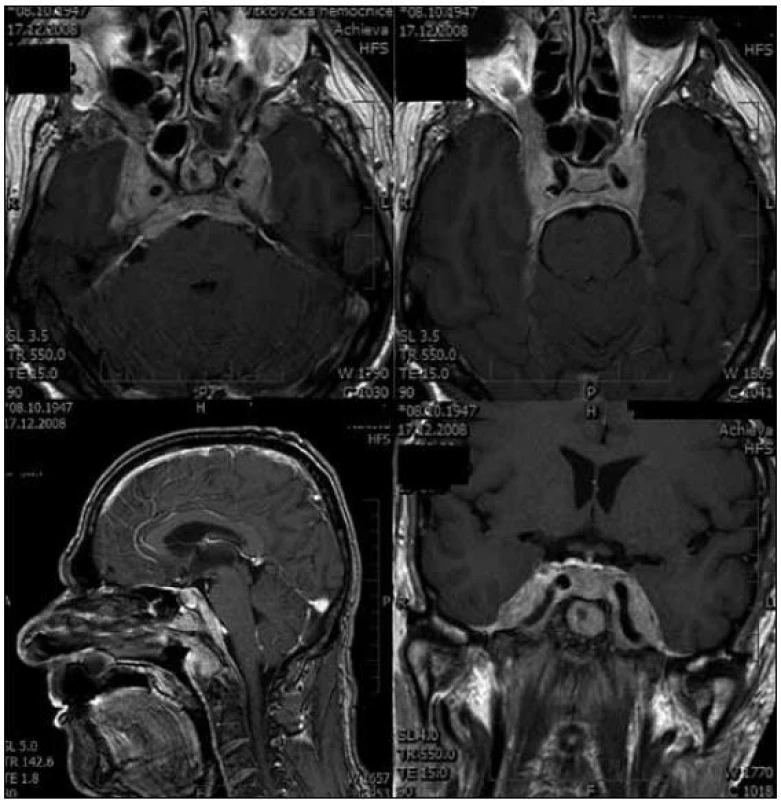
Bylo vysloveno podezření na meningeom. Již na základě vstupních snímků bylo patrné, že proces nebude radikálně chirurgicky řešitelný. Pacient byl přijat k biopsii tumoru. Ve vstupním neurologickém nálezu dominuje porucha zorného pole vpravo se zachovalým trubicovým viděním, nemožností abdukce pravého bulbu, hypestezií pravé poloviny tváře, vymizením korneálního reflexu vpravo, asymetrií pravého koutku, oboustrannou hypakuzí, asymetrií patra vpravo, obtížným polykáním a s plazením jazyka doprava, tedy známkami vícečetné léze hlavových nervů především vpravo (n. II, V 1–3, VI, VII, VIII, postranního smíšeného systému vpravo a n. XII). Nejprve jsme provedli mozkovou angiografii, která byla bez nálezu patologického sycení či jiné cévní anomálie. Následně byla z pravostranné pteryonální kraniotomie zrevidována paraselární krajina se snahou o biopsii. Peroperačně nalezeny pouze arachnoidální srůsty kolem optických nervů a chiazmatu, jednoznačné masy tumoru nenalezeny, tvrdá plena baze bez známek infiltrace tumorem. Histologie prokazovala pouze nespecifické pozánětlivé změny. Pacient byl propuštěn do domácí péče. Pro podezření na infiltraci nazofaryngu bylo provedeno ORL vyšetření, makroskopicky byl nazofaryng bez známek tumoru, biopsie z oblasti nazofaryngu neprokazovala nádorovou infiltraci. Pacient byl dále sledován na naší ambulanci, bylo zajištěno kontrolní MR vyšetření. Vzhledem k negativním bioptickým nálezům bylo v diferenciální diagnostice uvažováno o nespecifickém zánětlivém onemocnění, jako například Tolosa-Hunt syndromu, i když klinika tomuto onemocnění přesně neodpovídala. V medikaci jsme proto zkoušeli vysoké dávky kortikoidů, avšak bez významnějšího efektu, došlo jen ke krátkodobému, spíše subjektivnímu zlepšení obtíží. Klinický stav naopak dále pozvolna progredoval. Na kontrolním MR mozku z dubna 2009 byla patrná jen lehká progrese velikosti tumoru. Kontrolní ORL vyšetření bez známek patologické infiltrace nazofaryngu. Dále bylo postupováno symptomaticky. V červnu 2009 se při kontrolním ORL vyšetření objevila paréza hlasivky vlevo, bez známek infiltrace tumorem v postižené oblasti, na doporučeném CT krku nádor nebyl zobrazen. V dalším období zůstává klinický stav pacienta stacionární, je soběstačný v běžných úkonech. Až v průběhu listopadu 2009 se stav velmi rychle horší, během několika týdnů dochází k rozvoji kompletní oftalmoplegie vpravo, amaurózy vpravo, výrazné zhoršení vizu na levém oku a prohloubení bulbární symptomatiky, ostatní neurologický nález, vyjma hlavových nervů, neložiskový. Na kontrolním MR mozku je patrný značný nárůst objemu tumorózních hmot, především je nově patrné prorůstání do sfenoidálních a etmoidálních dutin (obr. 2).
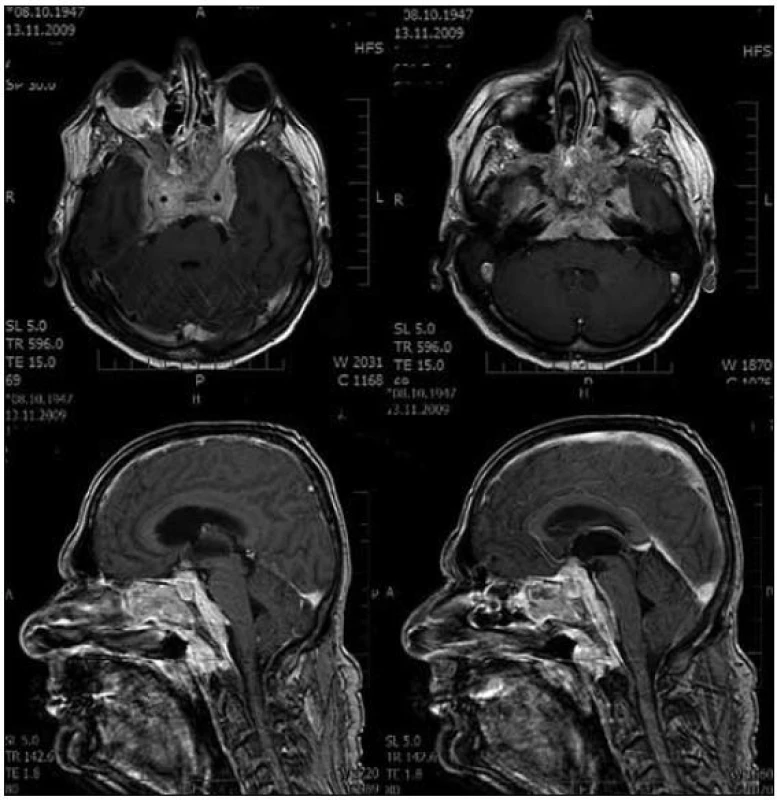
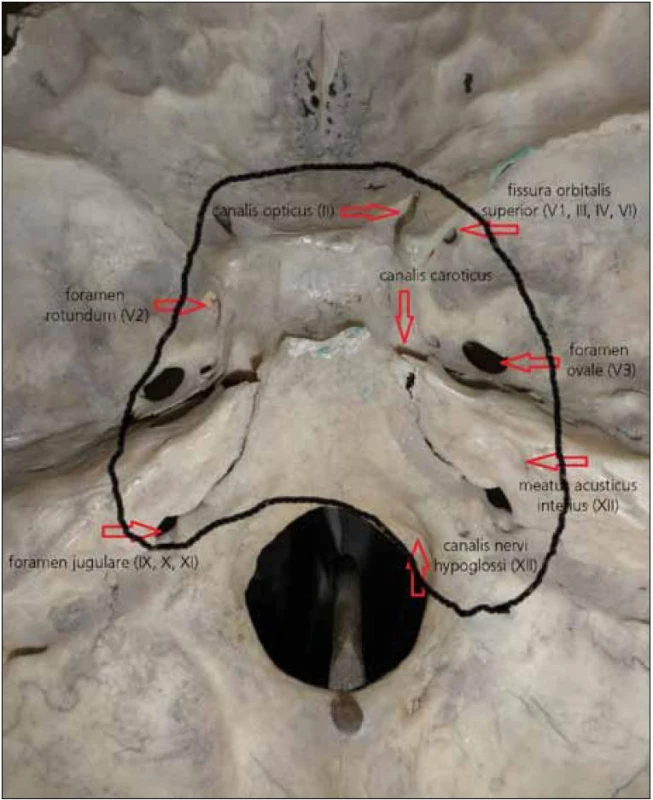
Vzhledem ke klinické a grafické progresi byl pacient přijat k zopakování bioptického odběru, tentokrát ze sfenoidálních a etmoidálních dutin. Při přijetí byl pacient ve velmi špatném stavu, Karnofsky 30–40 %, podvyživený a dehydratovaný, při neurologickém vyšetření byla zjištěna amauróza vpravo, vlevo zachován pouze světlocit, kompletní oftalmoplegie vpravo, paréza n. abducens vlevo, hypestezie obličeje s areflexií korneálního reflexu vpravo, periferní léze n. VII vpravo, hypakuze akcentovaná vpravo, bulbární syndrom a paréza n. hypoglossus vpravo (léze II.–XII. hlavového nervu vpravo, vlevo pak léze n. II, V, VI, IX–XI), ostatní neurologický nález neložiskový (přibližná infiltrace baze lební, včetně neuroforamin na obr. 3). Pacient byl rehydratován, výživa zajištěna nazogastrickou sondou. Po základní stabilizaci stavu jsme provedli endoskopickou biopsii tumoru z etmoidálních a sfenoidálních sinů. Histologické vyšetření nyní prokazuje atypický meningeom gr. II dle WHO. Radioterapie vzhledem ke špatnému stavu nebyla indikována. Stav pacienta dále progreduje a po dvou týdnech od definitivního zjištění diagnózy zmírá.
Diskuze
Meningeom našeho pacienta jsme označili jako PEM z několika důvodů. Jednak jeho origo bylo lokalizováno v nazofaryngu, v kostech střední a zadní jámy, především v kosti klínové a klivu. Dále proto, že při operační revizi nebyly intradurálně nalezeny známky nádoru.
Prvním, kdo popsal PEM, je dle literatury citován Winkler a jeho kazuistika z roku 1904 popisující paravertebrální, podkožní meningeom u 10leté dívky [7]. V současné literatuře se problematice PEM detailně věnují Lang et al [6]. Definují PEM v závislosti na jejich vztahu k tvrdé pleně, rozsahu a směru růstu. Za PEM považuje i ty, jež jsou v kontaktu, nebo infiltrují tvrdou plenu, ale zároveň je prokázán růst z extradurálního prostoru. Dělí je do tří skupin: I. typ se vyskytuje čistě mimo kalvu, II. typ jsou meningeomy rostoucí pouze v kalvě, III. typem pak označuje meningeomy rostoucí v kalvě i mimo ni. II. a III. typ pak dále dělí do podskupin B a C, tzv. PEM rostoucí na bazi lební (B) a konvexitě (C) (tab. 1). Meningeom našeho pacienta odpovídal typu III-B Langovy klasifikace. PEM téměř výhradně rostou v oblasti hlavy a krku (cca 90 %), byly však popsány případy meningeomu plic, mediastina, paraspinální oblasti či dokonce prstu nebo retroperitonea [6]. Nejčastější lokalizací je klenba lební (1/4 případů), následována temporální kostí (1/4), na třetím místě je orofarynx a paranazální dutiny (15 %), dále pak orbita (12 %) a další [6]. Nalézáme je u pacientů starších 50 let, druhým vrcholem výskytu je věk 20 let, čímž se liší od PIM. Další odlišností je rovnoměrné zastoupení mužů a žen, četnější výskyt vyšších gradů cca v 11 % (u PIM cca 6 %) [5,6], spojených s jejich horší prognózou a vyšším rizikem recidivy.
![Klasifikace extradurálních meningeomů [6].](https://www.csnn.eu/media/cache/resolve/media_object_image_small/media/image/4b7e2abdde7109e0d8c92384f6972954.png)
Důvod ektopického výskytu meningeomů není dosud objasněn. Existuje několik teorii, které se snaží objasnit jejich původ. Uvažuje se například, že by mohly vyrůstat z arachnoidálních buněk doprovázejících hlavové nervy, z arachnoidálních buněk zachycených v lebečních švech, z buněk cév prostupujících kostí nebo z buněk periostu, které jsou podobné arachnoidálním buňkám, také poúrazově a podobně [6,8].
Léčebnou metodou první volby je mikrochirurgické, pokud možno kompletní odstranění meningeomu. Přesto je udávána recidiva až v 19 % za 20 let od operace u benigních meningeomů [9]. Riziko rekurence atypických a anaplastických meningeomů je 38 %, resp. 78 % v období pěti let i přes radikální odstranění [10]. Radikální resekce však není ve všech případech možná. U těchto pacientů pak připadá v úvahu radiochirurgie, která může z dlouhodobého pohledu přispět ke kontrole velikosti a v některých případech i zmenšení velikosti tumoru. V našem případě bylo již podle vstupních snímků zřejmé, že eventuální radikální chirurgická léčba možná nebude, navíc dvě negativní bioptická vyšetření nás nutila přemýšlet i o jiné etiologické možnosti. Nyní si však klademe otázku, zdali by agresivnější postup, například další opakování biopsie, nepřinesl o něco časnější diagnózu a možnost zastavit progresi tohoto atypického meningeomu, třeba využitím radiochirurgie. Jelikož však její efekt lze očekávat až z dlouhodobějšího pohledu, osud pacienta bychom pravděpodobně ani takto nedokázali zvrátit, i s ohledem na již vstupně pokročilé postižení.
Závěr
V našem sdělení jsme chtěli upozornit na vzácnou podskupinu meningeomů – PEM, jejichž klinický projev může být rozmanitý. V námi prezentovaném případě to byla progredující mnohočetná léze hlavových nervů – Garcinův syndrom. Obecně lze říci, že diagnóza expanze baze lební s projevy Garcinova syndromu značí zpravidla obtížnou kurabilitu a nepříznivou prognózu.
MUDr. Tomáš Krejčí
Neurochirurgická klinika
Fakultní nemocnice Ostrava
17. listopadu 1790
708 52 Ostrava
e-mail: tomk82@seznam.cz
Přijato k recenzi: 13. 1. 2012
Přijato do tisku: 30. 1. 2012
Sources
1. Guillain G, Alajouanine TH, Garcin R. Le syndrome paralytique unilatéral globale des nerfs craniens. Bull Med Hop (Paris) 1926; 50: 456–460.
2. Mubaidin SI, Sunna JB, Beiruti MA, Shennak MM, Ayoub MS. Renal cell carcinoma presenting as Garcin’s syndrome. J Neurol Neurosurg Psychiatry 1990; 53(7): 613–614.
3. Bibas-Bonet H, Fauze RA, Lavado MG, Páez RO, Nieman J. Garcin syndrome resulting from a giant cell tumor of the skull base in a child. Pediatr Neurol 2003; 28(5): 392–395.
4. Alapatt JP, Premkumar S, Vasudevan RC. Garcin’s syndrome – a case report. Surg Neurol 2007; 67(2): 184–185.
5. Evans JJ, Lee JH, Suh J, Golubic M. Meningiomas. In: Moore AJ, Newell DW (eds). Tumour Neurosurgery, Principle and Practice. London: Springer Verlag 2006: 205–234.
6. Lang FF, Macdonald OK, Fuller GN, DeMonte F. Primary extradural meningiomas: a report on nine cases and review of the literature from the era of computerized tomography scanning. J Neurosurg 2000; 93(6): 940–950.
7. Winkler M. Über Psammome der Hautund des Unterhautgewebes, Virchows Arch 1904; 178: 3–350.
8. Ammirati M, Mirzai S, Samii M. Primary intraosseous meningiomas of the skull base. Acta Neurochir (Wien) 1990; 107(1–2): 56–60.
9. Jääskeläinen J. Seemingly complete removal of histologically benign intracranial meningioma: late recurrence rate and factors predicting recurrence in 657 patients. A multivariate analysis. Surg Neurol 1986; 26(5): 461–419.
10. Jääskeläinen J, Haltia M, Servo A. Atypical and anaplastic meningiomas: radiology, surgery, radiotherapy, and outcome. Surg Neurol 1986; 25(3): 233–242.
Labels
Paediatric neurology Neurosurgery NeurologyArticle was published in
Czech and Slovak Neurology and Neurosurgery

2012 Issue 4
Most read in this issue
- Mozkové arachnoidální cysty u dospělých – retrospektivní analýza výsledků chirurgické terapie
- Porucha spánku s rytmickými pohyby
- Izolovaná sfenoidální sinusitida – možná příčina bolestí hlavy a závažných komplikací
- Oswestry dotazník, verze 2.1a – výsledky u pacientů s lumbální spinální stenózou, srovnání se starší verzí dotazníku
