Austrianův syndrom: pneumokoková meningitida, pneumonie a endokarditida – kazuistika
Austrian Syndrome: Pneumococcal Meningitis, Pneumonia and Endocarditis – a Case Report
Austrian syndrome refers to concomitant meningitis, pneumonia and endocarditis in a patient infected with Streptococcus pneumoniae. We present a case report of a 37-year old patient admitted to the hospital with pneumococcal meningitis. He subsequently developed respiratory insufficiency and infectious endocarditis leading to an aortal valve defect. This defect was temporarily fixed with surgical implantation of an artificial valve that, however, had to be subsequently removed due to early insufficiency and replaced with a homo-graft. The patient was discharged 90 days after the initial admission in a good clinical condition.
Key words:
Austrian syndrome – meningitis – endocarditis – pneumonia – Streptococcus pneumoniae
Authors:
J. Smetana 1
; P. Kosina 2; V. Boštíková 1
; S. Plíšek 2; Z. Hermanová 2; P. Boštík 3; J. Samek 4; M. Tomš 5; P. Rejtar 6; R. Chlíbek 1
Authors‘ workplace:
Katedra epidemiologie, FVZ UO, Hradec Králové
1; Klinika infekčních nemocí LF UK a FN Hradec Králové
2; Centrum pokročilých studií, FVZ UO, Hradec Králové
3; Klinika anesteziologie, resuscitace a intenzívní medicíny LF UK a FN Hradec Králové
4; I. interní kardioangiologická klinika LF UK a FN Hradec Králové
5; Radiologická klinika LF UK a FN Hradec Králové
6
Published in:
Cesk Slov Neurol N 2012; 75/108(4): 494-497
Category:
Case Report
Overview
Austrianův syndrom je triáda meningitidy, pneumonie a endokarditidy, jejichž etiologickým činitelem je Streptococcus pneumoniae. Autoři prezentují případ 37letého pacienta, který byl hospitalizován pro rozvoj pneumokokové meningitidy. Následně u něj došlo k rozvoji respirační insuficience a poté i infekční endokarditidy s postižením aortální chlopně. Ta byla chirurgicky řešena implantací mechanické chlopenní náhrady s reoperací a náhradou homograftem pro časnou insuficienci mechanické protézy. Pacient byl po 90 dnech hospitalizace propuštěn domů v celkově dobrém klinickém stavu.
Klíčová slova:
Austrianův syndrom – meningitida – endokarditida – pneumonie – Streptococcus pneumoniae
Úvod
Již v roce 1862 popsal R. Heschl případy pacientů, kteří zemřeli na následky postižení pneumonií, meningitidou a endokarditidou. Dnes se tento syndrom nazývá podle R. Austriana, který v roce 1957 publikoval informace o skupině klinických případů pneumokokové meningitidy a endokarditidy komplikovaných postižením aortální chlopně a provázených vysokou mortalitou [1].
Austrianův syndrom charakterizovaný výskytem meningitidy, pneumonie a endokarditidy je vyvolán grampozitivní bakterií Streptococcus pneumoniae. Jedná se o vzácné, v literatuře nepříliš často zmiňované onemocnění s vysokou smrtností [1–5]. Rychlá a správná diagnóza spolu s prevencí závažných komplikací hraje rozhodující roli při záchraně života pacienta.
V literárním souhrnu publikovaném v roce 2006 se uvádí 48 případů Austrianova syndromu s dostupnou kompletní informací u 16 z nich. Většina postižených byli muži s anamnézou alkoholizmu. U 12 osob (75 %) došlo k postižení aortální chlopně, z toho u osmi s vysokým stupněm regurgitace. Deset případů (63 %) si vyžádalo chirurgický zákrok s náhradou chlopně (8× aortální a 2× mitrální) v akutní fázi endokarditidy. Celkově smrtnost činila 20 %. U osob s chirurgickým zákrokem nezemřel nikdo, u neoperovaných případů byla smrtnost 50 % [2].
Kazuistika
Pacient ve věku 37 let s anamnézou blíže nespecifikovaného respiračního infektu, kterému nevěnoval pozornost, byl přijat na spádové interní oddělení pro několik hodin trvající zmatenost. V anamnéze kromě alkoholizmu nebyla zjištěna žádná přidružená onemocnění nebo rizikové faktory. V úvodu bylo provedeno nejprve základní toxikologické vyšetření s negativním nálezem a současně pro přítomnost známek meningeálního dráždění vyšetřen mozkomíšní mok. V odebraném zkaleném mozkomíšním moku se vyskytovala záplava neutrofilních granulocytů, mikroskopicky zachyceny G+ diplokoky, provedený průkaz pneumokokového antigenu aglutinačním testem byl pozitivní. Následovala léčba ceftriaxonem v dávce 4 g/den a dexametazonem v dávce 24 mg/den a pacient byl přeložen na kliniku infekčních nemocí. Při přijetí dominoval obraz těžkého soporu až kómatu (GCS 7–8). V průběhu 24 hodin se stav vědomí při zavedené ATB terapii postupně lepšil, nebyly zjištěny projevy lateralizace, pacient byl kardiopulmonálně kompenzován, bez klinických známek bronchopneumonie a poslechový nález na srdci byl bez šelestu. Na provedeném EEG nebyly zachyceny známky epileptické aktivity. Při vstupním CT (počítačová tomografie) vyšetření mozku nebyly zjištěny známky ložiskového postižení mozkové tkáně. Na CT dutin popsáno ztluštění sliznice frontálně vpravo a útlum pneumatizace mastoideálních sklípků vpravo, které ORL konziliář neindikoval k operační revizi (obr. 1).
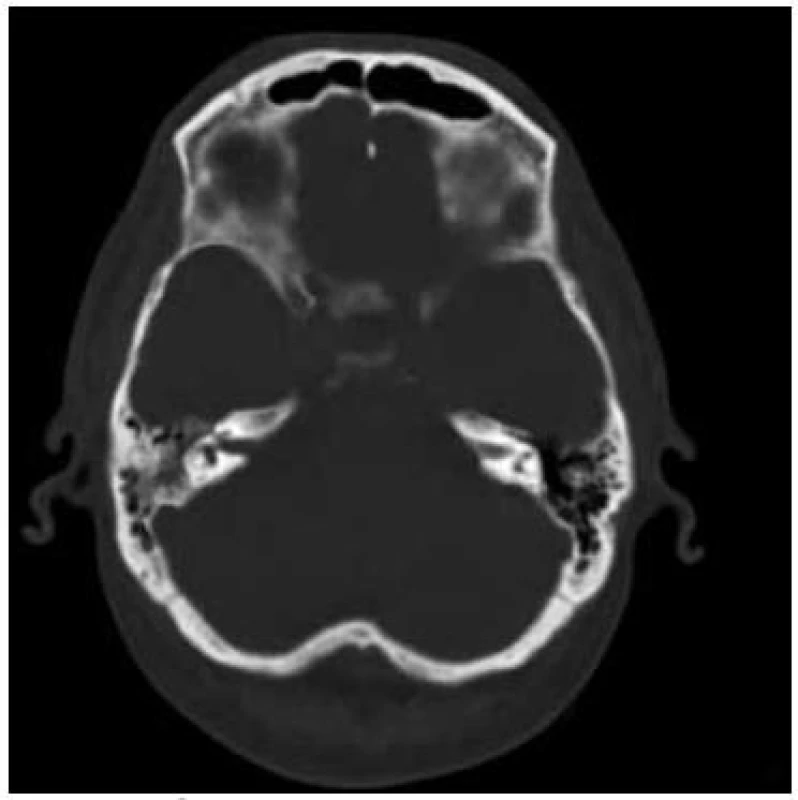
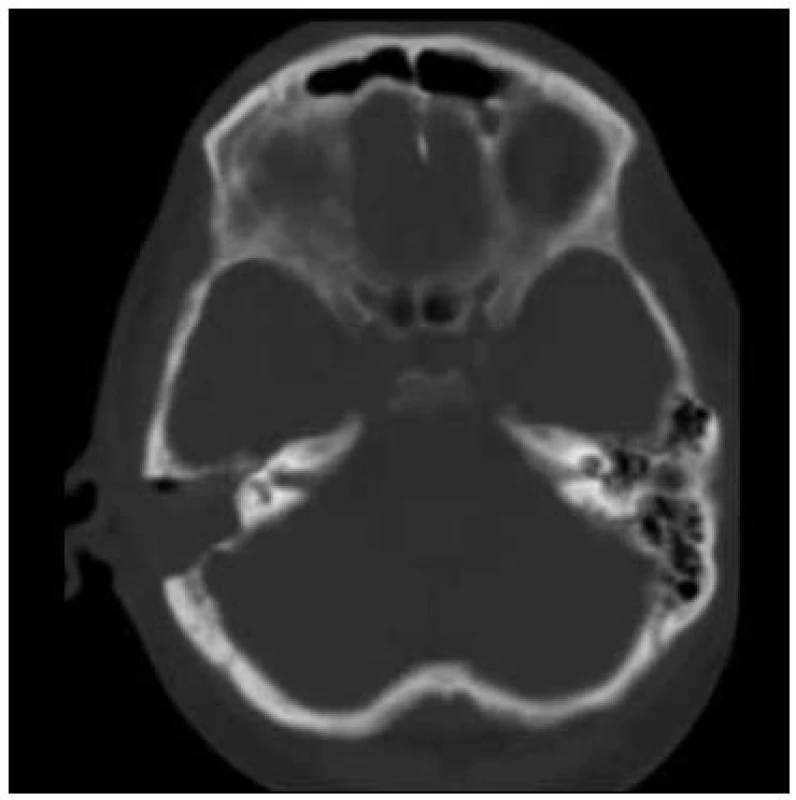
Po přechodném zlepšení stavu došlo 3. den od začátku hospitalizace k opětovnému zhoršení stavu ve smyslu snížení kvality vědomí, rozvoji obtížně korigovatelné hypernatremie a postupnému rozvoji respirační insuficience vyžadující podávání O2. Na RTG snímku plic se objevuje obraz bronchopneumonie. Pro kultivační záchyt Streptococcus pneumoniae z mozkomíšního moku (sérotyp 19F – penicilin senzitivní) provedena změna ATB na benzylpenicilin (penicilin G) v dávce 24 MIU/den. I přes cílenou intravenózní ATB léčbu se respirační insuficience nadále zhoršovala a celkový stav vedl 96 hodin po přijetí do nemocnice k zahájení umělé plicní ventilace. Kontrolní CT snímek paranazálních dutin 5. den od začátku hospitalizace ukázal progresi destrukce pravostranných mastoideálních sklípků, která si vyžádala provedení akutní antromastoidektomie (obr. 2).
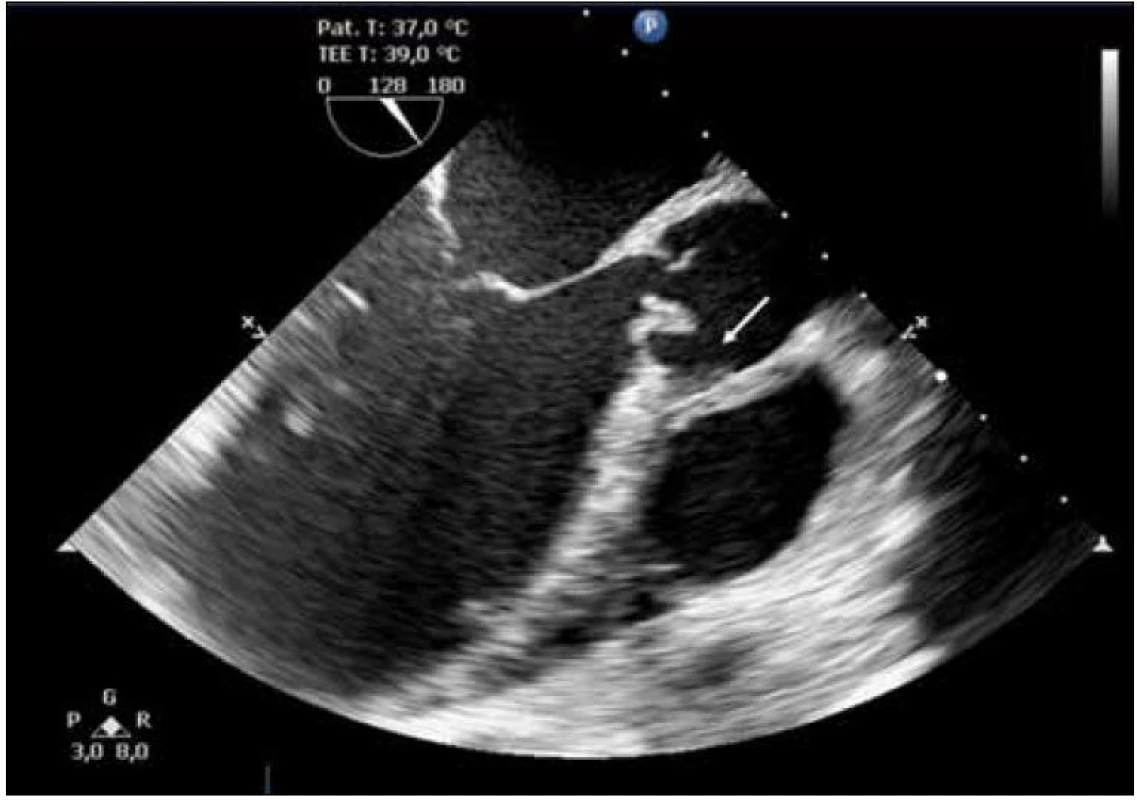
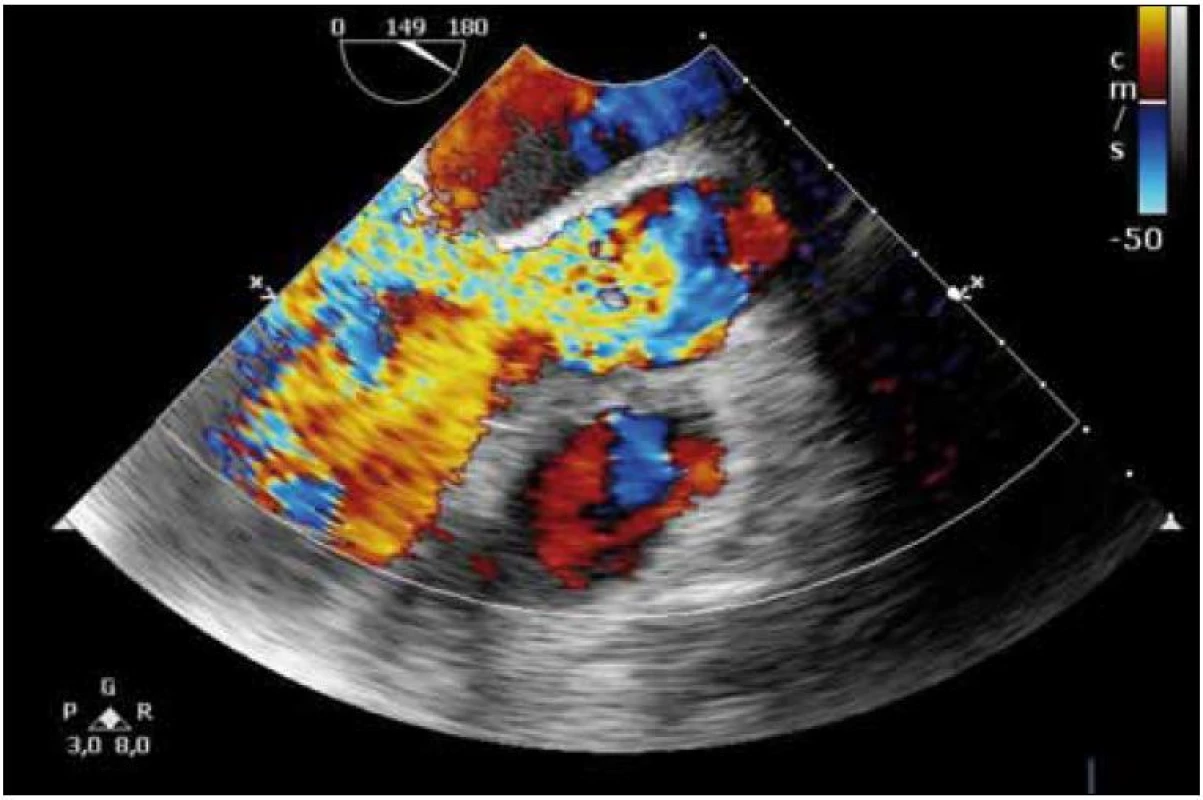
V dalším průběhu došlo ke zlepšení stavu vědomí, ale i přes postupně se upravující nález v mozkomíšním moku a dutinách přetrvávaly febrilní špičky a laboratorní známky zánětu. Během 12. dne hospitalizace se rozvíjí zřetelný šelest nad aortální chlopní. Provedeno transezofageální ultrazvukové vyšetření (UZ) srdce s nálezem svědčícím pro akutní endokarditidu na aortální chlopni s významnou insuficiencí. UZ nález popisuje na pravém koronárním cípu aortální chlopně vlající útvar velikosti 15 × 5 mm a masivní regurgitaci do levé komory (obr. 3, 4).
Pacient indikován k akutní chirurgické intervenci – náhradě aortální chlopně, která byla provedena 15. den od počátku hospitalizace. Z peroperačního odběru destruované chlopně byl detekován polymerázovou řetězovou reakcí (PCR) také Streptococcus pneumoniae. Uspokojivý pooperační průběh byl 26. den po chirurgickém zákroku komplikován rozvojem kardiální dekompenzace při UZ verifikované masívní insuficienci protézy s nutností reoperace a náhrady aortální chlopně homograftem. V dalším průběhu již docházelo k trvalému zlepšování celkového stavu s dobrou funkcí aortální náhrady a nebyly zjištěny ani známky neurologického deficitu po proběhlé meningitidě. Devadesátý den od počátku onemocnění byl pacient kardiopulmonálně kompenzovaný, afebrilní a chodící propuštěn do domácí péče.
Diskuze
Pneumokoková onemocnění lze dělit na invazivní (IPO) a neinvazivní. Mezi neinvazivní onemocnění, která jsou významná především z pohledu vysoké incidence, patří např. infekce dýchacích cest, záněty paranazálních dutin nebo středního ucha. Invazivní pneumokokové infekce jsou méně časté, avšak mají závažnější klinický průběh. Mezi nejvýznamnější patří meningitidy a sepse. Na rozhraní invazivních a neinvazivních stojí pneumonie, u kterých jejich zařazení závisí na tom, zdali u nich dojde k průniku původce do krve. V případě bakteriemie se jedná o IPO.
V České republice probíhá dlouhodobá surveillance invazivních pneumokokových onemocnění, od roku 2008 jako aktivní surveillance. V roce 2010 bylo zachyceno celkem 343 případů IPO, z nichž pneumokoková meningitida byla zastoupena 80 případy. Zbylých 263 případů představují pacienti s pneumonií, peritonitidou, artritidou, otitidou, sinusitidou apod. Celková nemocnost byla srovnatelná s předchozími lety (IPO 3,3/100 000 oby- vatel a pneumokoková meningitida 0,8/100 000). V rámci věkových skupin byla nejvyšší nemocnost IPO u osob ve věku 65 let a starších (8,8/100 000), u dětí do 1 roku věku (5,9/100 000) a u dětí 1–4letých (4,3/100 000). Opakovaná snížení nemocnosti u dětí do 1 roku věku a u 1–4letých dětí zaznamenaná v předchozích letech a přičítaná rozšíření vakcinace proti pneumokokům u dětí do 5 let věku nebyla již v roce 2010 zjištěna. Celková smrtnost IPO v roce 2010 byla 13,7 % a od roku 2008 dosahuje srovnatelných hodnot. Naproti tomu údaje celkové smrtnosti u pneumokokové meningitidy jsou značně rozkolísané. Zatímco v roce 2009 činila 30,5 %, v roce 2010 byla jen 12,5 %.
I přesto nejvyšší věkově specifická smrtnost pneumokokové meningitidy byla v roce 2010 stejně jako v roce 2009 zjištěna u nemocných ve věku 65 let a starších [6].
Vzácnou manifestací IPO je pneumokoková endokarditida. U dospělých představuje pneumokoková endokarditida asi 3 % všech endokarditid. Je spojována s agresivním průběhem a při konzervativním postupu s vysokou smrtností až 60 %. Včasný chirurgický zákrok redukuje riziko úmrtí na 30 % [7]. Popsaný případ ukazuje, že v rámci diferenciální diagnostiky původců endokarditidy je nutné myslet i na pneumokokovou etiologii.
V našem případě stál pravděpodobně na počátku protrahovaný respirační infekt se šířením do paranazálních dutin s rozvojem závažné sinusitidy, který vedl až k antromastoidektomii. Následně došlo k sekundárnímu rozšíření infekce do CNS s rozvojem purulentní meningitidy s poruchou vědomí. Odpověď na ATB léčbu ve vztahu k úpravě nálezu v mozkomíšním moku byla dobrá, avšak i přes prokázanou dobrou citlivost nedokázala eliminovat hematogenní šíření infekce a zabránit vzniku pneumokokové aortální endokarditidy a pneumonie. Značné poškození aortální chlopně a obecně špatný průnik antibiotik do endokardiální tkáně vedly k nutnosti akutní náhrady chlopně. Vyvolávajícím infekčním agens byl Streptococcus pneumoniae, který byl prokázán kultivačně z mozkomíšního moku a PCR z vlající vegetace na aortální chlopni. Jediným rizikovým faktorem v anamnéze nemocného byl sklon k alkoholizmu, který však nebyl laboratorně ani klinicky vyjádřen (bez známek jaterní cirhózy, bez metabolických známek nadměrné konzumace alkoholu). Tato skutečnost však odpovídá literárním údajům, kdy se alkoholizmus udává jako jeden z významných rizikových faktorů pro rozvoj infekční endokarditidy a Austrianova syndromu [2,7].
Z pohledu prevence je nutno konstatovat, že nemocnému nebylo v minulosti nikdy očkování proti pneumokokovým infekcím doporučeno, protože pacient nespadal do rizikových skupin vhodných k očkování. Jelikož zjištěným původcem byl Streptococcus pneumoniae sérotyp 19 F, bylo v tomto případě možné vakcinací zabránit rozvoji život ohrožujícího onemocnění, neboť sérotyp 19 F je obsažený v 23valentní polysacharidové pneumokokové vakcíně, kterou lze v této věkové kategorii použít.
Závěr
Austrianův syndrom je vzácná, ale velice závažná klinická jednotka. Pro omezení rozvoje komplikací a snížení smrtnosti kvůli agresivnímu průběhu pneumokokové endokarditidy je nutná časná diagnóza a intenzivní léčba onemocnění. U pacientů postižených invazivním pneumokokovým onemocněním (meningitida, pneumonie, sepse) by mělo být při klinické suspekci zváženo včasné, event. i opakované ultrazvukové vyšetření srdce.
Osobám s rizikovými faktory by mělo být vždy doporučeno očkování proti pneumokokům jako prevence vzniku pneumokokových invazivních onemocnění a možných následných komplikací. Mezi rizikové faktory se řadí stavy imunodeficience (funkční nebo anatomická asplenie, onemocnění krvetvorných orgánů, HIV infekce, nádorová onemocnění před chemo- nebo radioterapií, plánovaná transplantace buněk nebo orgánů, imunosupresivní terapie atd.), chronická onemocnění srdce, cév, plic (včetně astma bronchiale, chronické obstrukční choroby plicní a emfyzemu), jater, diabetes mellitus, alkoholizmus, kouření atd. Očkování je obecně doporučeno všem osobám ve věku 65 let a více.
Podpořeno grantem MO FVZ 0000502.
RNDr. Vanda Boštíková, Ph.D.
Katedra epidemiologie
Fakulta vojenského zdravotnictví Univerzity obrany
Třebešská 1575
500 01 Hradec Králové
email: vbostik@pmfhk.cz
Přijato k recenzi: 8. 11. 2011
Přijato do tisku: 17. 1. 2012
Sources
1. Austrian R. Pneumococcal endocarditis, meningitis and rupture of the aortic valve. AMA Arch Intern Med 1957; 99(4): 539–544.
2. Gonzalez-Juanatey C, Testa A, Mayo J, Gonzalez-Gay MA. Austrian syndrome: report of two new cases and literature review. Int J Cardiol 2006; 108(2):
273–275.
3. Kim YM, Kim SA, Kim MG, Kwon YS, Kim EJ, Jo SH et al. Austrian syndrome with a delayed onset of heart failure. J Cardiovasc Ultrasound 2011; 19(1): 35–37.
4. Velazquez C, Araji O, Barquero JM, Perez-Duarte E,
Garcia-Borbolla M. Austrian syndrome: a clinical rarity. Int J Cardiol 2008; 127(2): e36–e38.
5. Beadsworth MB, Wooton D, Chenzbraun A, Beeching NJ. Austrian’s syndrome: the first described case of pneumococcal meningitis pneumonia and endocarditis in an injecting drug user. Eur J Intern Med 2007; 18(8): 605–606.
6. Motlová J, Kozáková J, Křížová P. Invazivní pneumokoková onemocnění v České republice v roce 2010. Zprávy EM (SZÚ Praha) 2011; 20(2): 64–69.
7. Aronin SI, Mukherjee SK, West JC, Cooney EL. Review of pneumococcal endocarditis in adults in the penicillin era. Clin Infect Dis 1998; 26(1):
165–171.
Labels
Paediatric neurology Neurosurgery NeurologyArticle was published in
Czech and Slovak Neurology and Neurosurgery

2012 Issue 4
Most read in this issue
- Mozkové arachnoidální cysty u dospělých – retrospektivní analýza výsledků chirurgické terapie
- Porucha spánku s rytmickými pohyby
- Izolovaná sfenoidální sinusitida – možná příčina bolestí hlavy a závažných komplikací
- Oswestry dotazník, verze 2.1a – výsledky u pacientů s lumbální spinální stenózou, srovnání se starší verzí dotazníku
