Strach související s bolestí u pacientů s chronickou bolestí dolní části zad
Pain-related Fear in Chronic Low Back Pain Patients
The aim of the article is to review the evidence for the mediating role of pain-related fear, and its immediate and long-term consequences in the initiation and maintenance of chronic low back pain disability. Low back pain is one of the most frequent reasons why patients ask for consultation and are on sick leave. In these patients, pain-related fear can cause prolongation of chronic pain and create an important barrier to successful treatment. In many cases, fear leads to compelling functional damage. The „fear-avoidance“ model described in the paper explains how and why some individuals with acute pain develop the chronic pain syndrome. Avoidance leads to reduction, continuation or exacerbation of fear and development of a phobic state. The article describes available cognitive-behavioural assessment and psychotherapeutic methods of pain-related fear and avoidance.
Key words:
chronic low back pain – fear – cognitive-behavioral therapy
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.
Autoři:
J. Raudenská 1,2; P. Marusič 3; J. Amlerová 3; P. Kolář 4; A. Javůrková 1,5
Působiště autorů:
Ústav ošetřovatelství, 2. LF UK a FN v Motole, Praha
1; Oddělení klinické psychologie, FN v Motole, Praha
2; Neurologická klinika 2. LF UK a FN v Motole, Praha
3; Klinika rehabilitace a tělovýchovného lékařství 2. LF UK a FN v Motole, Praha
4; Oddělení klinické psychologie, FN Královské Vinohrady, Praha
5
Vyšlo v časopise:
Cesk Slov Neurol N 2016; 79/112(6): 644-648
Kategorie:
Přehledný referát
Souhrn
Cílem přehledového článku je popsat zprostředkující roli strachu souvisejícího s bolestí a jeho bezprostřední a dlouhodobé důsledky při vzniku a udržování invalidity při chronické bolesti v dolní části zad. Tyto bolesti jsou jedním z nejčastějších problémů, kvůli kterému pacienti vyhledávají lékaře a jsou v pracovní neschopnosti. Strach spojený s bolestí může být u těchto pacientů příčinou udržování chronické bolesti a závažnou překážkou v léčbě. Vede v mnoha případech k závažnému funkčnímu poškození. Popisovaný model vyhýbání se strachu vysvětluje, proč a jak se u některých jedinců s akutní bolestí rozvine chronická bolest. Vyhýbání vede k snížení, udržování nebo exacerbaci strachu a generalizaci fobického stavu. Práce popisuje dostupné kognitivně-behaviorální diagnostické i psychoterapeutické metody léčby strachu souvisejícího s bolestí a vyhýbáním.
Klíčová slova:
chronická bolest dolní části zad – strach – kognitivně-behaviorální terapie
Úvod
V ekonomicky vyspělých zemích je prevalence bolesti dolní části zad až u 70 % populace ve věku mezi 35 a 55 lety. Z časového hlediska můžeme rozdělit bolest v dolní části zad na akutní, subakutní, chronickou a rekurentní. Chronická bolest trvá déle než 12 týdnů. Vyskytuje se až u 10 % nemocných [1]. Léčba je finančně náročná pro zdravotní, ale i sociální systém, protože souvisí s dlouhodobou pracovní neschopností a následným pobíráním sociálních dávek [2].
Z hlediska patologie můžeme rozdělit bolest v dolní části zad na specifickou a nespecifickou. Může se jednat o závažnou lokální strukturální anebo systémovou příčinu, tj. ankylozující spondylitidu, nádorové onemocnění, osteoporózu, frakturu obratlů, infekční či zánětlivé onemocnění, úzký páteřní kanál, nebo failed back surgery syndrom. V 70 % případů nelze u vertebrogenních obtíží stanovit diagnózu – neexistuje korelace mezi subjektivními obtížemi, neurologickým nálezem a objektivním nálezem pomocí zobrazovacích metod [3].
Chronická nespecifická bolest v dolní části zad (dále jen chronická bolest) postrádá funkci varovného signálu, omezuje jedince v aktivitě, sociálních i pracovních kontaktech a zájmech. Nocicepce ustupuje do pozadí, závažnosti nabývají aspekty emoční a kognitivně-hodnotící. Bolest je tím méně přijatelná, čím více zhoršuje kvalitu života nemocného a omezuje soběstačnost. Při diagnostice bolesti se korelují subjektivní obtíže pacienta, klinické vyšetření a nálezy zjištěné diagnostickými metodami (rentgenové vyšetření, magnetická rezonance, počítačová tomografie a další). Tento způsob potvrzování poškození u chronické bolesti zad ale může selhat: prokázané patologické změny mohou být vzhledem k subjektivním obtížím pacienta nedostatečné nebo nemusí být vůbec žádné. Podobně jako u mnoha jiných chronických bolestivých nenádorových syndromů, počínaje chronickou bolestí hlavy až po fibromyalgii, často neexistuje spolehlivá metoda, která by prokázala zjevnou patologickou strukturální abnormalitu [4]. Na druhou stranu např. drobné spinální abnormality (degenerace intervertebrálních disků) jsou běžné jak u pacientů s bolestmi zad, tak i v ostatní populaci. Nedostatek korelace mezi intenzitou bolesti a objektivními testy nemusí prokazovat její „nereálnost“, protože intenzitu bolesti ovlivňuje jak nocicepce, tak psychologická hrozba. Vznik a udržování chronické bolesti objasňuje Loeserův biopsychosociální model [5]. Nocicepce je potlačena a bolestivý zážitek vede k utrpení a k chování při bolesti. Biopsychosociální pojetí chronické bolesti se nesoustřeďuje na vztah nocicepce–bolest, ale na vztah utrpení–bolest: bolest vede k utrpení a utrpení skrze somatizaci může podmiňovat bolest.
Při diagnostice nespecifické chronické bolesti zad je proto vhodné se zaměřit i na psychosociální faktory: chování při bolesti (snížení aktivit, polehávání a vyhýbání se bolesti a pohybu); problémy v zaměstnání, druh vykonávané práce a emoční a kognitivní problémy související s úzkostí a strachem z bolesti. Strach a úzkost spolu souvisí. Nicméně jsou odlišné a je třeba uvědomit si jejich rozdíly.
Vztah strachu a úzkosti
Úzkost je afektivní stav. Vyskytuje se v reakci na předpokládanou hrozbu, která je často neurčitá. Úzkost, stejně jako strach, má kognitivní, fyziologické a motivační (behaviorální) aspekty. Na rozdíl od strachu je u úzkosti obvykle více zastoupena kognitivní složka. Úzkost obvykle vede k preventivnímu chování, jako je vyhýbání se strachu.
Strach je integrální a adaptivní složka vývoje každého jedince a také normální reakce na reálné nebo domnělé ohrožení. Iracionální a nepřiměřenou podobou strachu je fobie. Specifické fobie se vyskytují až u 17 – 30 % pacientů s chronickou bolestí a mohou být závažnou překážkou v léčbě [6].
Fyziologická složka strachu se vyznačuje aktivací sympatického nervového systému, která má za následek různé fyziologické změny zvyšující pravděpodobnost přežití při ohrožení. Fobická situace nebo aktivita (např. chůze, leh, sed, předklon, dlouhodobé stání, rehabilitační cvičení), ale i myšlenka či představa těchto aktivit, vyvolá silnou úzkost doprovázenou somatickými příznaky, jako je tachykardie, zrychlené dýchání, třes, pocení, sucho v ústech, reaktivita svalů. Pacienti s chronickou bolestí vykazují – v porovnání se zdravými jedinci – zvýšenou reaktivitu paralumbálního svalstva při konfrontaci s osobně významným stresorem (ne se stresory obecně). To dokládá studie zvýšení paraspinální elektromyografické aktivity (EMG) u pacientů s nepřiměřeným strachem souvisejícím s bolestí při konfrontaci s pohybem a aktivitami, o kterých se domnívají, že jsou škodlivé [7]. Tyto reakce svalů na stres mohou bolest dále udržovat.
Fobická reakce může být udržována i kognitivním zkreslením: pacient přeceňuje ohrožení úrazem nebo bolestí a podceňuje schopnost situaci zvládnout. Selektivně vybírá stimuly, které se vztahují k jeho strachu, více si všímá somatických symptomů, je více úzkostný. Fobické jednání je často navozeno nadměrným přístupem k informacím (např. internet), které ovlivňují kognitivní zpracování bolesti. To ovlivňuje intenzitu bolesti a bolestivé chování [8]. Také např. lidé dyspraktičtí mají kognitivní poruchu při zpracování bolesti. S kognitivním zkreslením souvisí zaměření pozornosti, exekutivní kontrola a katastrofizace. Očekávání bolesti narušuje probíhající činnosti dokonce i v situacích, které nejsou s bolestí nijak spojeny. To je způsobeno intenzitou, novostí, nepředvídatelností a mírou ohrožení bolesti. Bolest se může stát centrem pozornosti kvůli bezprostřednímu vztahu k současnému motivačnímu záměru jedince. Selektivní pozornost na bolest je do značné míry automatická a objevuje se, když bolest pro jedince představuje významné ohrožení. Jedná se o bezděčný a účinný proces, ke kterému dochází, když je aktuálním zájmem jedince bolesti uniknout nebo se jí vyhnout. Bolest mírnější intenzity, či strach z bolesti, lze proto zvládat např. technikami odvracení pozornosti a relaxačními technikami [9]. Bolest významně narušuje provádění úkolů. Kognitivní výkon je ovlivněn jak bolestí, tak i negativními emocemi – pacienti prožívající strach spojený s bolestí jsou zvláště ohroženi alterací exekutivních funkcí. Pacienti s chronickou bolestí vykazují deficity v různých oblastech kognitivního výkonu: zejména v paměti, flexibilním posunu mezi úkoly a inhibici úkolu. Nevyřešenou otázkou je zatím kauzální vztah mezi bolestí, strachem a kognitivní dysfunkcí. Katastrofizace je kognitivní proces, ve kterém se úzkostní pacienti zabývají nejextrémnějšími negativními důsledky, jaké si lze představit. Bolest je interpretována jako extrémně ohrožující, a to predikuje příští chování. Vyšší úroveň katastrofizace bolesti souvisí s vyšší intenzitou bolesti při bolestivé proceduře či zákroku, s pooperační bolestí, s dlouhodobou adaptací na bolest i compliance s léčbou, vztah lze chápat i v opačném směru [10,11].
Model strachu z bolesti a vyhýbání se bolesti
Jednou ze základních charakteristik strachu je tendence vyhnout se a uniknout vnímanému ohrožení a prožitek bolesti vyvolává silnou potřebu se jí vyhnout. Z tohoto faktu vychází model strachu z bolesti a vyhýbání se bolesti (fear avoidance model) Vlaeyena a Lintona (schéma 1) [12], který se opírá o práce předchozích autorů [13 – 15]. Předpokládá dvě různé behaviorální reakce na bolest: zvládnutí nebo vyhnutí se. Učením jedinec může předpovídat, kdy a kde může situace nastat a vyhýbat se jí. Když je vyhnutí nemožné, pacient provádí „zabezpečovací chování“ [16] založené na pravidlech, jak lze situaci bezpečně zvládnout. Chronické bolesti se ale není možné vyhnout, je jen možné se vyhnout aktivitám, o kterých se pacient domnívá, že by mohly zvýšit intenzitu bolesti nebo způsobit potenciální úraz. Například „udělám vše proto, abych se nepředklonil, protože by mě to mohlo bolet, …apod.“. Pacienti se tak operantním podmiňováním naučí vyhýbat se situacím a aktivitám, ve kterých již dříve bolest zažili. Proto dochází k poklesu aktivity, funkční kapacity, změnám neurovegetativní aktivity (sympatikotonie), ztrátě sociálních rolí, depresi. Strach spojený s bolestí významně ovlivňuje rychlost chůze, svalovou sílu a výkon. Vyhýbání se pohybu udržuje strach [17,18].
![Schéma 1. Strach související s bolestí [upraveno dle 12].](https://pl-master.mdcdn.cz/media/image/2448416bfdcfddf6b3be0e58884a7995.png?version=1537793004)
Strach jako rizikový faktor při vzniku a udržování bolesti
U akutní bolesti se předpokládá význam kognitivních faktorů, jako jsou přesvědčení a názory jedince o vyhýbání se nepohodě, strachu, bolesti a případné invaliditě. U zdravých lidí souvisí s představami o obvyklých postupech léčby bolesti ve společnosti a vysokým očekáváním pozitivního efektu chirurgické léčby u chronických bolestí zad [19]. Úzkostní jedinci mohou mít větší sklony chybně interpretovat nejasné tělesné prožitky jako ohrožující nebo bolestivé, a proto je u nich zvýšena pravděpodobnost, že budou zažívat vyšší intenzitu bolesti a na více místech těla. Zkreslená kognice, úzkost, strach související s bolestí a její katastrofizace mohou být závažným rizikovým faktorem při vzniku a udržování bolesti a jsou i prediktivními faktory případné invalidity a rizikovými faktory absencí v zaměstnání [20,21]. U jedinců, kteří již chronickou bolestí zad trpí, souvisí s udržováním bolesti přesvědčení jedince o vztahu mezi nebezpečností vlastních aktivit a vyhýbání se jim [22,23]. U každého jedince je ale vhodné vnímat subjektivní kognitivní hodnocení závažnosti bolesti a strachu individuálně v rámci jeho osobního příběhu.
Diagnostika a terapie
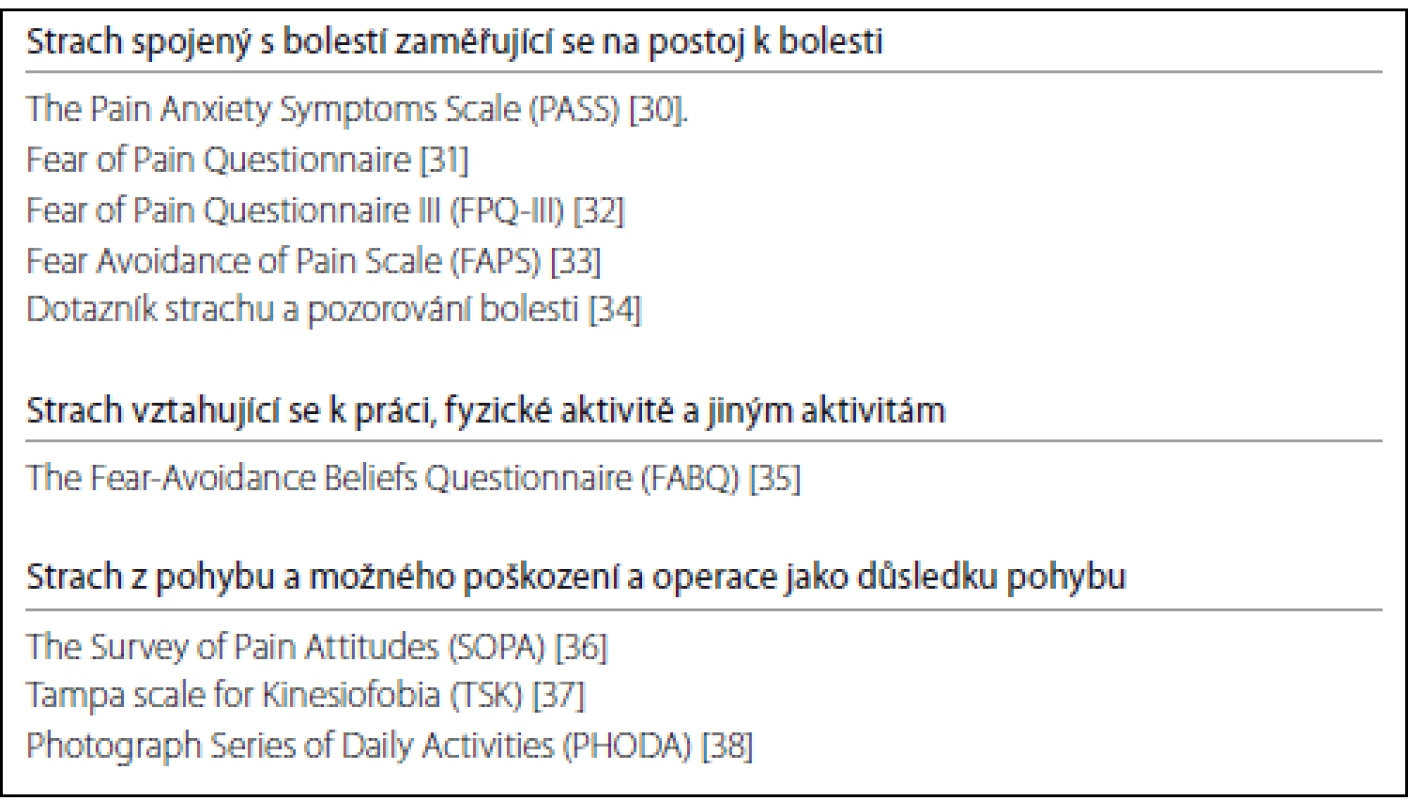
Základní otázka zní: čeho se pacient obává? Jaké povahy je vnímané ohrožení? Odpověď není často tak jednoduchá, jak se zdá. Pacient nemusí vůbec vnímat, že se jeho problém týká strachu, a své potíže může vidět jednoduše v provádění určitých pohybů nebo aktivit. Konkrétní povaha strachu souvisejícího s bolestí se navíc značně různí. Většina pacientů se obává samotné bolesti (algofobie, odynofobie). Jiní pacienti se nemusí ani tolik obávat aktuální bolesti, ale spíš bolesti, kterou pocítí později, např. až následující den po zvýšeném tělesném cvičení (kineziofobie). Pacienti se nemusí bát samotné bolesti, avšak hrozícího (opětovného) zranění a rizika trvalé invalidity. Těmito pacienty je bolest vnímána jako varovný signál vážné ohrožující situace (např. další operace). K diagnostice strachu souvisejícího s bolestí je možné užít specifické dotazníky, rozhovor a behaviorální testy, které mohou poskytnout dostatečné informace o strachu souvisejícím s bolestí. Dotazníky mohou být rychlou a přímou metodou pro počáteční skríning potenciálně vhodných pacientů k psychoterapii a k měření výsledků léčby. Základní dotazníky uvádíme v tab. 1.
Během rozhovoru lze získat konkrétní informace o tom, jaký vztah předpokládá pacient mezi tělesnou aktivitou, prožitkem bolesti a přesvědčením, že dojde k (opětovné) bolesti či zranění. Pacienti s chronickou bolestí svůj problém jako fobii nevnímají a o strachu vůbec nemluví. Doporučuje se tedy ptát se na předpokládanou potenciální škodlivost bolesti: „Očekáváte, že tato aktivita (chůze, předklon, cvičení…) by mohla ještě více poškodit nervy v páteři?“, než se dotazovat přímo na strach a úzkost. Role strachu spojeného s bolestí je poprvé pacientům zřejmá až během edukační a expoziční části léčby – začnou svůj problém s bolestí přehodnocovat jako problém nadměrně očekávaného nebezpečí a vyhýbavého chování. Cílem skríningového rozhovoru je obvykle získat informace a lépe porozumět úloze strachu souvisejícího s bolestí. Rozhovor slouží i k zjišťování aktuální úrovně závažnosti problému s bolestí a faktorů, které jej udržují (blíže v tab. 2.). Závažnost lze často odhadnout dotazy, do jaké míry zasahuje problém s bolestí do každodenního života (schopnosti vykonávat práci, volnočasové aktivity, vztahy). Udržovací faktory jsou obvykle negativní myšlenky o nebezpečí tělesných aktivit, vyhýbání se těmto aktivitám a zvýšená ostražitost při signálech ohrožení. Negativní myšlenky je možné zjistit dotazováním se na osobní teorii pacienta o jeho bolesti a na související funkční neschopnost.

Za počátek současné psychologické léčby strachu vztahujícímu se k bolesti se řadí aplikace behavoirální analýzy Fordycem et al [24] v 60. letech minulého století, a za konec nástup terapie přijetí a odevzdání na konci 90. let minulého století [25]. V psychoterapeutické léčbě se u pacientů s bolestí zad užívají techniky kognitivně-behaviorální terapie: zklidnění a ujišťování, edukace, stupňování aktivit a cvičení, expozice, řešení problémů, kognitivní restrukturalizace, relaxace [26]. Léčba funguje lépe, pokud ji provádí terapeut, který sám nemá strach z toho, že příliš mnoho tělesné aktivity by mohlo pacientovi ublížit. Postoje a přesvědčení pacientů lze tedy odvozovat i od projikovaných postojů a přesvědčení poskytovatelů zdravotní péče [27]. Léčba by neměla být primárně zaměřena na snahu o odstranění bolesti, ale na snížení strachu a úzkosti a nežádoucího vlivu chronické bolesti na život pacienta [28 – 29].
Závěr
Strach z bolesti a vyhýbání se bolesti mohou být u pacientů s bolestí dolní části zad prediktory přechodu od bolesti akutní k chronické a mohou být závažnou bariérou v léčbě bolesti. Strach spojený s bolestí vede v mnoha případech společně se ztrátou motivace, nebo poruchou nálady, k závažnému funkčnímu poškození. Pouhá farmakoterapie nemusí být v tišení bolesti účinná. Terapie by měla být multidisciplinární a efektivní je začlenění kognitivně-behaviorální terapie do komplexní péče. Jejím prostřednictvím se sníží úzkost a strach a tím se sníží i katastrofické interpretování somatických symptomů – jak chronické bolesti, tak úzkosti. To sníží intenzitu bolesti, zvýší aktivitu a sebedůvěru, zlepší psychický stav a tím zvýší pacientům s chronickou bolestí i kvalitu života.
Podpořeno MZ ČR – RVO, FN v Motole 00064203.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
PhDr. Jaroslava Raudenská, Ph.D.
Oddělení klinické psychologie
FN v Motole
V Úvalu 84
150 06 Praha 5
e-mail: jaroslava.raudenska@fnmotol.cz
Přijato k recenzi: 17. 12. 2015
Přijato do tisku: 9. 6. 2016
Zdroje
1. Vepřková P, Opavský J. Hodnocení bolesti a disability u pacientů s akutními a chronickými bolestmi dolní části zad. Bolest 2009;12(4):209 – 14.
2. Billis EV, McCarthy CJ, Oldham JA. Subclassification of low back pain: a cross-country comparison. Eur Spine J 2007;16(7):865 – 79.
3. Chou R, Qaseem A, Snow V, et al. Diagnosis andTreatment of Low Back Pain: a Joint Clinical Practice Guideline from the American College of Physicians and the American Pain Society. Ann Intern Med 2007;147(7): 478 – 91.
4. Torpy DJ, Papanicolaou DA, Lotsikas AD, et al. Responses of the sympathetic nervous system and the hypothalamic-pituitary-adrenal axis to interleukin-6: a pilot study in fibromyalgia. Arthritis Rheum 2000;43(4):872 – 80.
5. Loeser J, Turk D. Multidisciplinary Pain Management. In: Loeser J (ed). Bonica’s management of pain. Philadelphia: Lippincott Williams & Wilkins 2001 : 2067 – 79.
6. Frombach I, Asmundson G, Cox B. Confirmatory factor analysis of the fear questionnaire in injured workers with chronic pain. Depress Anxiety 1999;9(3):117 – 21.
7. Flor H, Turk DC. Chronic Pain: an Integrated Biobehavioral Approach. Seattle: IASP Press 2011.
8. Tailor S, Asmundson GJ. Treating health anxiety. New York: The Guilford Press 2004.
9. Raudenská J, Javůrková A, Kozák J, et al. Úleva od neuropatické bolesti pomocí odvracení pozornosti – kazuistika. Cesk Slov Neurol N 2014;77/ 110(1):114 – 6.
10. Quartana PJ, Campbell CM, Edwards RR. Pain catastrophizing: a critical review. Expert Rev Neurother 2009;9(5):745 – 58. doi: 10.1586/ ern.09.34.
11. Papaioannou M, Skapinakis P, Damigos D, et al. The role of catastrophizing in the prediction of postoperative pain. Pain Med 2009;10(8):1452 – 9. doi: 10.1111/ j.1526-4637.2009.00730.x.
12. Vlaeyen JW, Linton SJ. Fear-avoidance and its consequeces in chronic musculosceletal pain: a state of the art. Pain 2000;85(3):317 – 32.
13. Lethem J, Slade P, Troup J, et al. Outline of fear-avoidance model of exaggerated pain perception. Behav Res Ther 1983;21(4):401 – 8.
14. Philips H. Avoidance behaviour and its role in sustaining chronic pain. Behaviour Res Ther 1987;25(4):273 – 9.
15. Waddell G, Newton M, Henderson I, et al. A fear-avoidance beliefs questionnaire (FABQ) and the role of fear-avoidance beliefs in chronic low back pain and disability. Pain 1993;52(2):157 – 68.
16. Tang NK, Salkovskis PM, Poplavskaya E, et al. Increased use of safety-seeking behaviors in chronic back pain patients with high health anxiety. Behav Res Ther 2007;45(12):2821 – 35.
17. Vowles KE, Gross RT. Work-related beliefs about injury and physical capability for work in individuals with chronic pain. Pain 2003;101(3):291 – 8.
18. Leeuw M, Goossens ME, Linton SJ, et al. The fear-avoidance model of musculoskeletal pain: current state of scientific evidence. J Behav Med 2007;30(1):77 – 94.
19. Goubert L, Crombez G, De Bourdeaudhuij I. Low back pain, disability and back pain myths in a community sample: prevalence and interrelationships. Eur J Pain 2004;8(4):385 – 94.
20. Van Nieuwenhuyse A, Somville PR, Crombez G, et al. The role of physical workload and pain related fear in the development of low back pain in young workers: evidence from the BelCoBack Study; results after one year of follow-up. Occup Environ Med 2006;63(1):45 – 52.
21. Jensen JN, Karpatschof B, Labriola M, et al. Do fear-avoidance beliefs play a role on the association between low back pain and sickness absence? A prospective cohort study among female health care workers. J Occup Environ Med 2010;52(1):85 – 90. doi: 10.1097/ JOM.0b013e3181c95b9e.
22. Linton SJ, Buer N, Vlaeyen JW, et al. Are fear-avoidance beliefs related to the inception of an episode of back pain? A prospective study. Psychol Health 2000;14(6):1051 – 9. doi: 10.1080/ 08870440008407366.
23. Grotle M, Vollestad NK, Veierod MB, et al. Fear-avoidance beliefs and distress in relation to disability in acute and chronic low back pain. Pain 2004;112(3):343 – 52.
24. Fordyce WE. Behavioral methods for chronic pain and illness. St. Louis: Mosby 1976.
25. Dahl, J, Wilson, K, Nilsson A. Acceptance and commitment therapy and thetreatment of persons at risk for long-term disability resulting from stress and pain symptoms: a randomized control clinical trial. Behav Ther 2004;35 : 785 – 801.
26. Vlaeyen JWS, Morley S, Linton SJ, et al. Pain-Related Fear: Exposure-Based Treatment for Chronic Pain. Seattle: IASP Press 2012.
27. Rainville J, Bagnall D, Phalen L. Health care providers’ attitudes and beliefs about functional impairments and chronic back pain. Clin Pain 1995;11(4):287 – 95.
28. Raudenska, J Amlerova J. Javurkova A. Cognitive behavioral therapy in pain management of adult chronic nonmalignant pain patients. In: Myers B, ed. Cognitive Behavioral Therapy: New Research. New York: Nova Science Publishers 2014 : 79 – 100.
29. Knotek P, Knotková H, Raudenská J. Chronická bolest a strach. Ceskoslov Psychol 2015;59(1):71 – 80.
30. McCracken LM, Zayfert C, Gross RT. The pain anxiety symptoms scale: development and validation of a scale to measure fear of pain. Pain 1992;50(1):67 – 73.
31. Lethem J, Slade P, Troup J, Bentley G, et al. Outline of fear-avoidance model of exaggerated pain perception. Behav Res Ther 1983;21(4):401 – 8.
32. Mareš J, Ježek S, Skorunka D, et al. Diagnostika strachu z bolesti. Bolest 2002;5(4):235 – 42.
33. Crowley D, Kendall AS. Development and initial validisation of a questionnaire for measuring fear-avoidance associated with pain: the fear-avoidance of pain scale. J Musculosceletal Pain 1999;7(3):3 – 19.
34. Knotek P. Dotazník strachu a pozorování bolesti: metoda měření počáteční fáze psychických změn při chronické bolesti. Bolest 2009;12 : 33 – 8.
35. Waddell G, Newton M, Henderson I, et al. A Fear-Avoidance Beliefs Questionnaire (FABQ) and the role of fear-avoidance beliefs in chronic low back pain and disability. Pain 1993;52(2):157 – 68.
36. Jensen MP, Karoly P. Pain-specific beliefs, perceived symptom severity, and adjustment to chronic pain. Clin J Pain 1992;8(2):123 – 30.
37. Miller RP, Kori SH, Tod DD. The Tampa Scale. Florida: Tampa 1991.
38. Kugler K, Wijn J, Geilen M, et al. The photograf series of daily activities, CD-ROM version. Maastricht: Institute for Rehabilitaiton Research Hoensbroek, School of Physiotherapy, Heerlen and Maastrich University 1999.
Štítky
Dětská neurologie Neurochirurgie NeurologieČlánek vyšel v časopise
Česká a slovenská neurologie a neurochirurgie

2016 Číslo 6
Nejčtenější v tomto čísle
- Přední osteofyty krční páteře způsobující polykací a dechové potíže – dvě kazuistiky
- Deprese u vybraných neurologických onemocnění
- Autoimunitní encefalitidy – kazuistiky
- Chirurgická liečba rozsiahlej fibróznej dysplázie v kraniofaciálnej oblasti – kazuistika
