Léky navozená spánková endoskopie – cesta k lepším chirurgickým výsledkům při léčbě syndromu obstrukční spánkové apnoe
Drug-induced Sleep Endoscopy – a Way to Better Results of Surgical Treatment of the Sleep Apnoea Syndrome
Sleep apnoea syndrome is one of the most common sleep breathing disorders. Despite the wide choice of new approaches available, success rate of surgical treatment is still significantly lower than in case of the positive airway pressure therapy – even though this treatment is not well tolerated by the majority of patients. Drug Induced Sleep Endoscopy is an easy and safe diagnostic method that helps us to identify the exact location, severity and shape of the upper airways obstruction. This facilitates increased precision of subsequent surgery and improves its outcome.
Key words:
sleep apnoea syndrome – drug-induced sleep endoscopy – upper airways obstruction
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.
Autoři:
J. Betka; J. Klozar
; M. Kuchař
; S. Simonidesová; M. Zábrodský; J. Plzák
Působiště autorů:
Klinika otorinolaryngologie a chirurgie hlavy a krku 1. LF UK a FN v Motole, Praha
Vyšlo v časopise:
Cesk Slov Neurol N 2016; 79/112(5): 516-520
Kategorie:
Přehledný referát
Souhrn
Syndrom obstrukční spánkové apnoe je nejčastější porucha dechu ve spánku. Přes velké množství nových přístupů je úspěšnost chirurgické léčby stále významně nižší než při léčbě přetlakovou ventilací, kterou však mnoho pacientů netoleruje. Diagnostická metoda Drug Induced Sleep Endoscopy – léky navozená spánková endoskopie – je nenáročné, bezpečné a rychlé vyšetření, které napomáhá určit přesnou lokalitu, stupeň závažnosti a tvar obstrukce dýchacích cest. Tím významně zpřesňuje navazující chirurgický zákrok a celkově přispívá ke zvýšení úspěšnosti chirurgické léčby syndromu obstrukční spánkové apnoe.
Klíčová slova:
obstrukční syndrom spánkové apnoe – léky navozená spánková endoskopie – obstrukce dýchacích cest
Úvod
Syndrom spánkové apnoe (SAS) je soubor příznaků a chorobných stavů, které vznikají na základě opakovaných apnoických pauz a/nebo hypopnoí během spánku. Apnoe je charakterizována jako zástava dýchání (nebo omezení proudu vzduchu v dechových cyklech o ≥ 90 %) v trvání 10 s. Hypopnoe je omezení proudu vzduchu v dechových cyklech o ≥ 30 % při poklesu saturace o ≥ 4 % v trvání ≥ 10 s nebo omezení proudu vzduchu v dechových cyklech o 50 % při poklesu saturace o 3 % v trvání 10 s. SAS se rozděluje na tři stupně závažnosti: lehký (AHI – počet apnoe a hypopnoe za hodinu – 5–15), středně těžký (AHI 15–30) a těžký (AHI nad 30) [1]. Nejčastější příčina vzniku tohoto onemocnění je zúžení nebo úplné uzavření horních dýchacích cest – obstrukční forma SAS (OSAS). Průchodnost dýchacích cest ovlivňují anatomické poměry jednotlivých lokalit (např. deviace nosního septa, zvětšené tonzily, prodloužené měkké patro, mikrognacie, hypertrofie jazykové tonzily nebo překlopená epiglotis) a nedostatečný svalový tonus struktur vyztužujících dýchací cesty, zejména skupiny hltanových svěračů, svaloviny měkkého patra a hlubokých svalů jazyka [2]. Za zlatý standard v léčbě OSAS se stále považuje přetlaková ventilace. Výhodou této léčby je jednoznačně její efektivita, která se pohybuje okolo 90 % [3]. Nevýhodou i přes nové typy přístrojů zůstává nízká compliance, která se pohybuje kolem 60 % [4]. Pro pacienty, kteří léčbu přetlakovou ventilací netolerují nebo ji odmítají, přichází v úvahu chirurgická léčba. Nejčastější výkon pro OSAS je uvulopalatofaryngoplastika (UPPP), event. její kombinace s výkonem v oblasti kořene jazyka (např. radiofrekvenční termoablace) [5,6]. V poslední době se také objevuje velké množství nových přístupů, zejména pro oblast velofaryngeální a retrolinguální úžiny, nicméně efektivita těchto zákroků se stále pohybuje do 50 %, a nepřibližuje se tedy úspěšnosti dosahované při léčbě přetlakovou ventilací [7–10].
Jednou z cest vedoucí ke zvýšení úspěšnosti chirurgické intervence je přesnější lokalizace místa vzniku obstrukce. Pro orientační stanovení místa kolapsu horních cest dýchacích (HCD) byla zpočátku prováděna flexibilní endoskopie při tzv. Müllerově manévru (usilovný nádech při zavřených ústech a ucpaném nose), nicméně korelace tohoto vyšetření se skutečným nálezem během spánku byla opakovaně zpochybňována, a proto se hledaly jiné cesty stanovení místa obstrukce v dýchacích cestách při OSAS [11,12]. Nejprve byla prováděna transnazální fibroendoskopie v přirozeném spánku, avšak nízká tolerance vyšetření ze strany pacienta bránila širšímu využití této metody [13]. V roce 1991 Croft a Pringle publikovali studii o vyšetření pomocí léky navozené spánkové endoskopie – Drug Induced Sleep Endoscopy; DISE [14]. Tato diagnostická metoda v následujících letech prokázala svoji validitu a v následujících letech dosáhla velké popularity (do roku 2013 bylo publikováno více než 80 studií na toto téma) a stala se jedním z důležitých vyšetřovacích postupů při chirurgické léčbě OSAS [15]. V české odborné literatuře však dosud žádné studie o této metodice publikovány nebyly.
Indikace a kontraindikace
DISE je doporučena u všech pacientů, kteří jsou plánováni k chirurgickému řešení OSAS, především u skupiny pacientů s OSAS středně těžkého a těžkého stupně, u kterých selhala (nebo byla pacientem odmítnuta) léčba přetlakovou ventilací [16,17]. DISE by též měla být vždy provedena, pokud nebyl předchozí chirurgický zákrok pro OSAS dostatečně úspěšný – nedošlo k adekvátnímu snížení počtu apnoických pauz nebo i po výkonu přetrvaly pacientovy subjektivní obtíže, např. nadměrná denní spavost. Absolutní kontraindikací vyšetření je alergie na látky užívané k sedaci (propofol, midazolam), relativní kontraindikací pak těhotenství a morbidní obezita [15]. Vždy by měla být po absolvovaném vyšetření zajištěna možnost observace za hospitalizace.
Technika vyšetření
Vyšetření provádí ORL lékař na operačním nebo endoskopickém sále s nutným základním anesteziologickým vybavením (měření EKG, TF, Sp02, intubační set), ideálně za přítomnosti anesteziologa, který řídí hloubku sedace. Zvláštní pozornost zasluhuje volba vhodného anesteticko-sedativního prostředku. Nejčastěji se používá propofol a midazolam v i.v. aplikaci. Výhodou propofolu jsou rychlý nástup, přesnější titrace, možnost podání bolusově nebo infuzní pumpou a menší svalová relaxace, nevýhodou pak nutnost podání anesteziologem. Doporučené dávkování propofolu je 30–50 mg na úvod a další 10–20 mg dle stavu sedace při bolusovém podání nebo 50–100 ml/hod při podání infuzní pumpou. Midazolam působí delší a stabilnější relaxaci a tím poskytne více času k vyšetření a nemusí být podán anesteziologem, ale titrace optimální dávky je obtížnější. Doporučené dávkování je bolusově 0,03 mg/kg na úvod a v případě potřeby dále 0,015–0,03 mg/kg. Na některých pracovištích se podává kombinace výše zmíněných preparátů. Výběr sedativního prostředku neovlivní endoskopický nález v dýchacích cestách [18,19].
Po navození spánku u pacienta zavedeme flexibilní endoskop transnazálně do nosohltanu (pro simulaci co nejvěrnějších podmínek fyziologického stavu ve spánku se nedoporučuje provádět anemizaci nosní sliznice) a poté přehlédneme oblast orofaryngu, laryngu a hypofaryngu (obr. 1). Zaznamenáváme především tvar a stupeň kolapsibility v oblasti velofaryngeální úžiny, tonzil, kořene jazyka a epiglotis (obr. 2–4). Optimální vyšetřovací okno zahrnuje alespoň dvě fáze apnoe s následnou kompenzatorní probouzecí reakcí. Po vyšetření by měl být pacient observován min. 2 hod na lůžku [20–22].
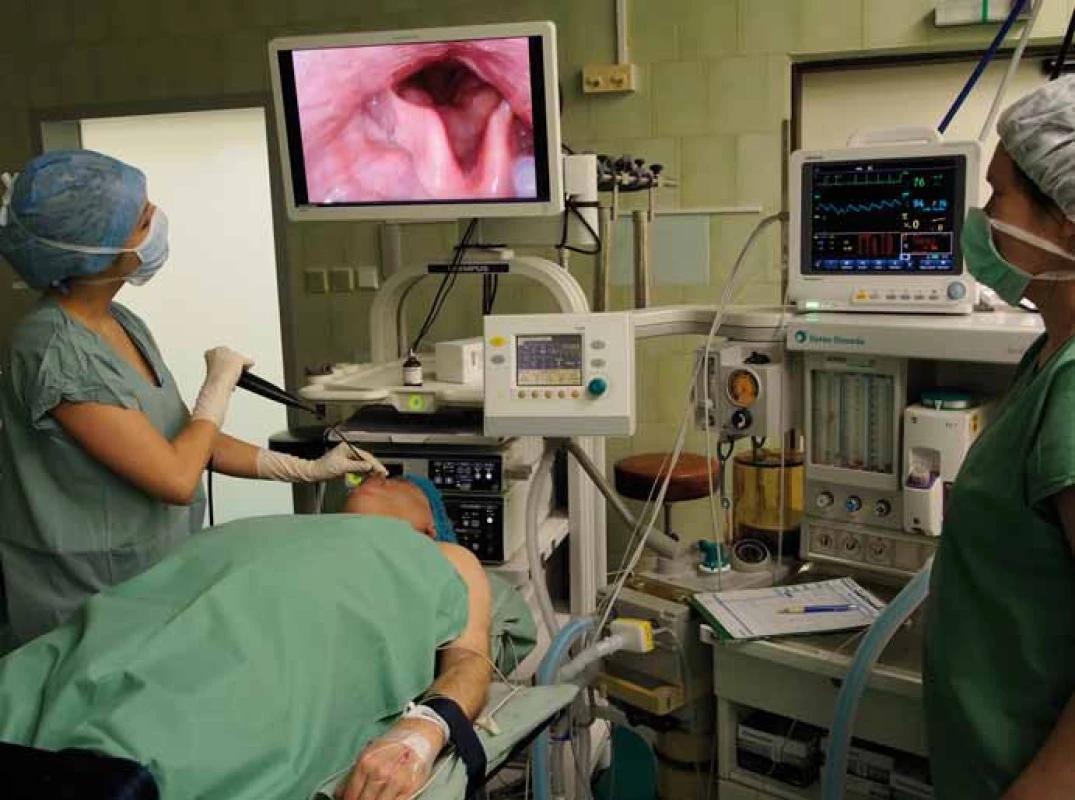
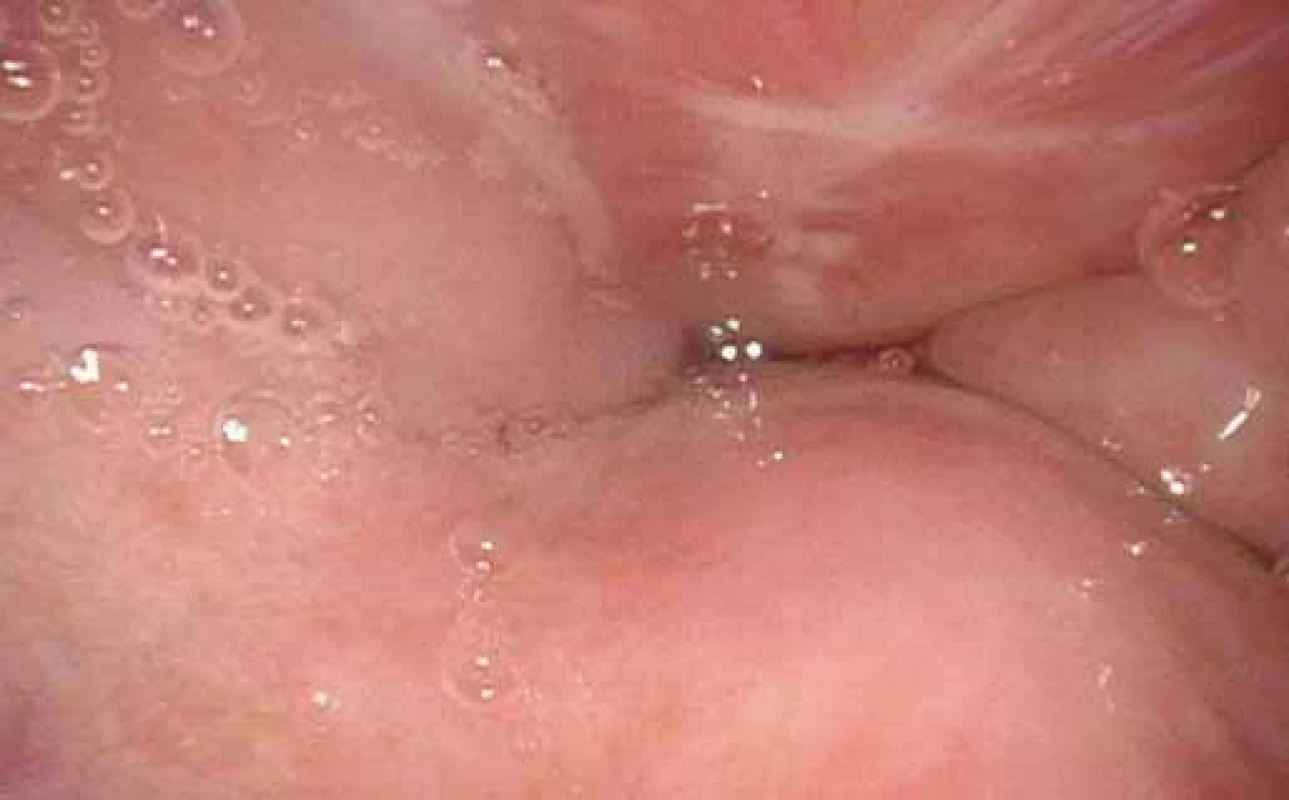
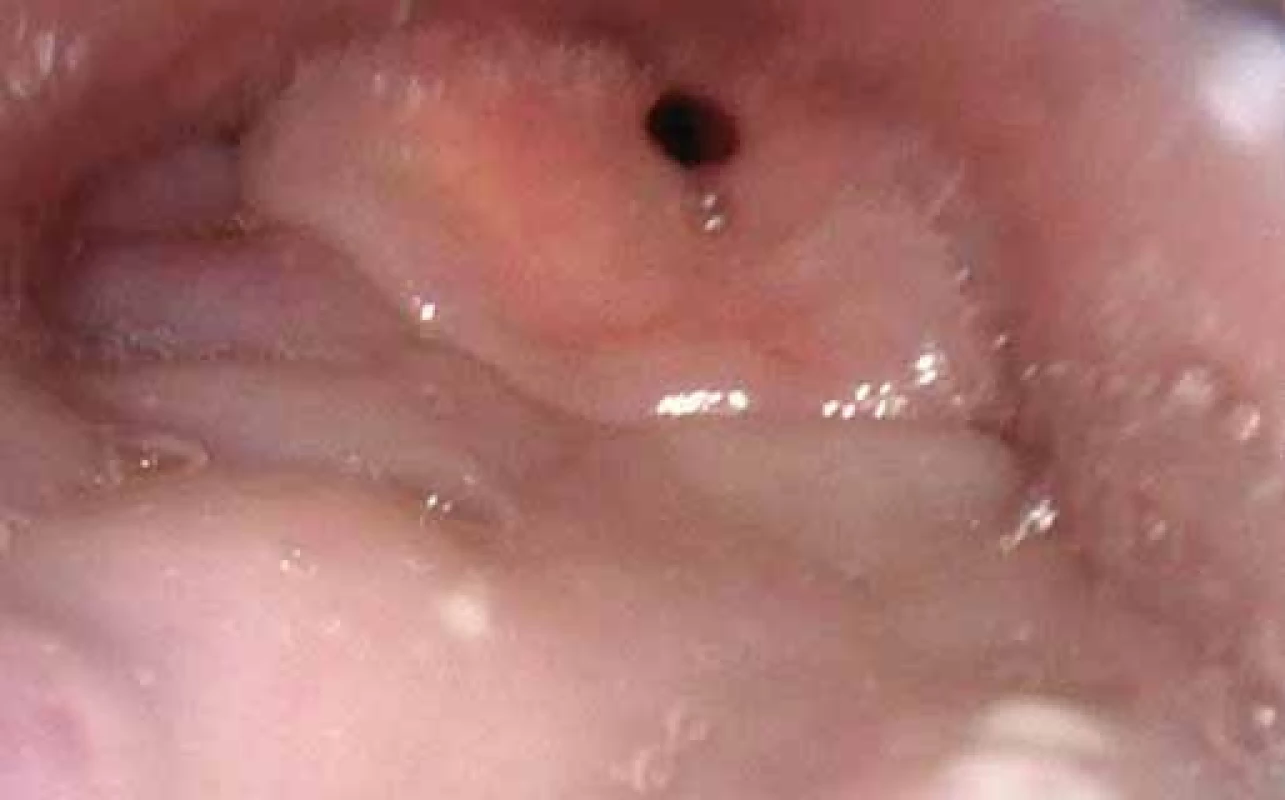
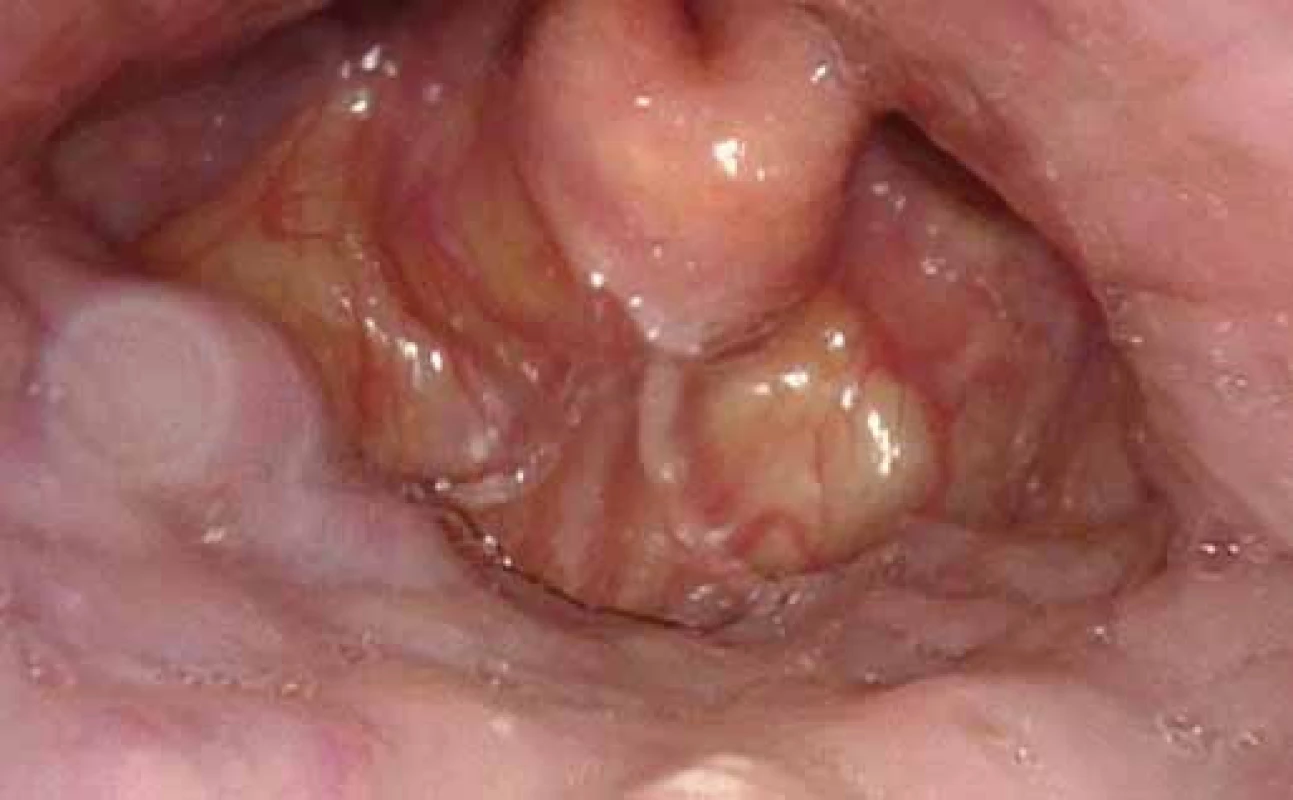
Hodnocení nálezu
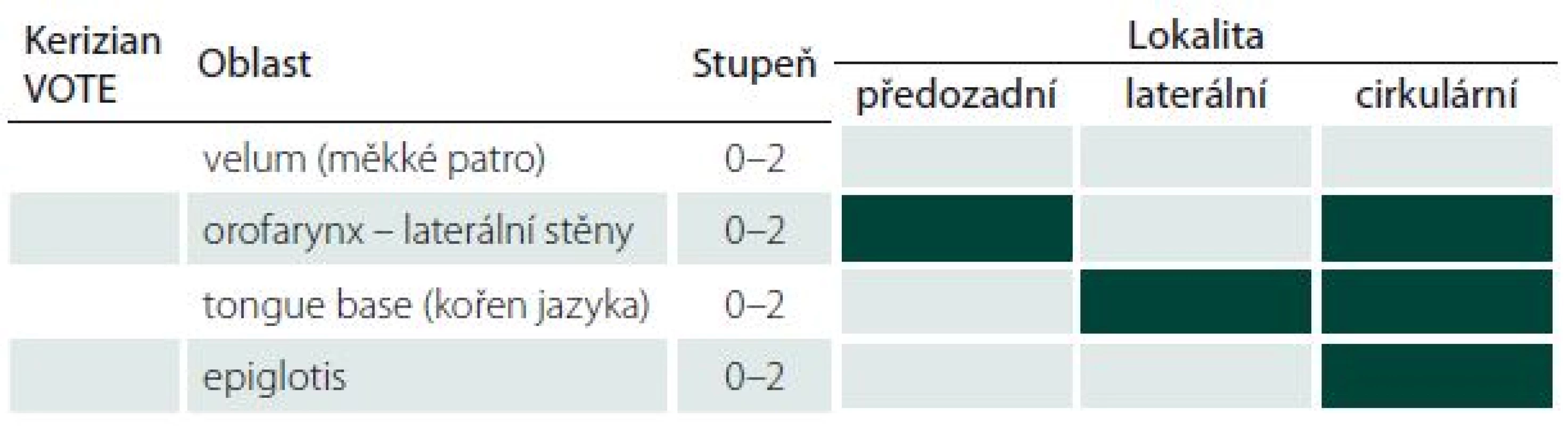
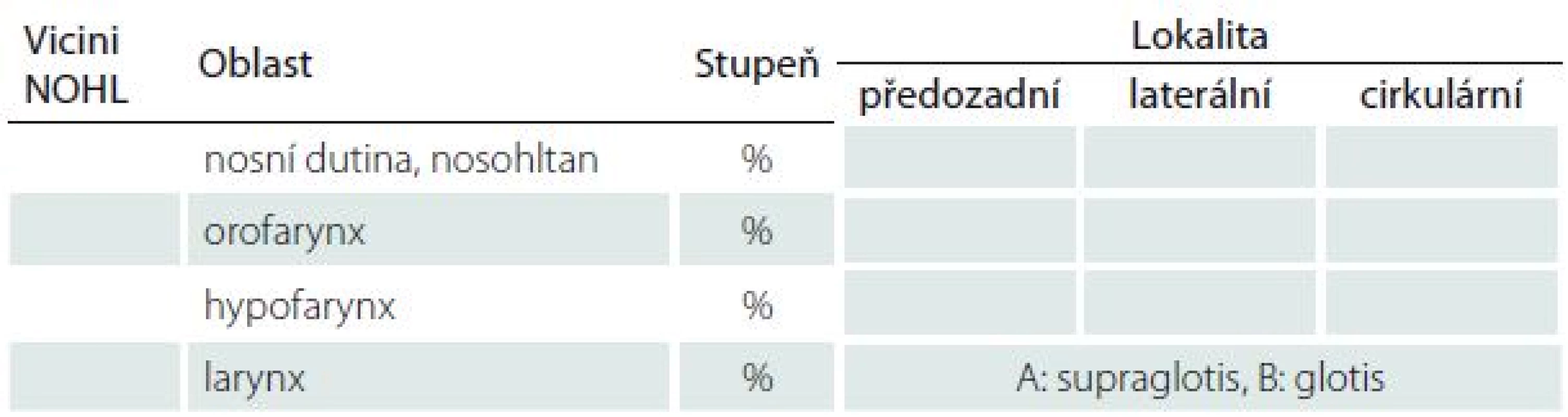
Hodnocení endoskopického nálezu by mělo vždy obsahovat tyto atributy: lokalita, stupeň závažnosti a konfigurace obstrukce. V současné době i přes snahu světových center zabývajících se spánkovou medicínou není konsenzus na jednotném hodnocení nálezu DISE a existuje vedle sebe několik různých klasifikačních systémů [15]. Nejčastěji používaná klasifikace VOTE z roku 2011 hodnotí čtyři lokality (velum – měkké patro, orofarynx, tongue – kořen jazyka, epiglotis), tři stupně závažnosti obstrukce a tři konfigurace obstrukce (tab. 1) [23]. Nespornou výhodou tohoto systému je jednoduchost a snadná zapamatovatelnost, kritici však VOTE klasifikaci vyčítají absenci některých lokalit (např. nosní dutiny a nosohltanu), které též mohou mít vliv na vznik obstrukce. Příkladem jiného systému hodnocení endoskopického nálezu používaného především v jihoevropských zemích je NOHL [24]. Oproti předchozí zahrnuje i nosní dutinu a velikost obstrukce je rozdělena na čtyři stupně závažnosti (tab. 2). Dále jsou používána i hodnocení dle Gillepsie či Bachara, jež kombinují oba výše zmíněné klasifikační systémy [25,26]. Tato nejednota bohužel komplikuje srovnání studií z různých světových pracovišť.
Klinický význam DISE
Použití DISE ve spánkové medicíně má několik nesporných výhod. Díky přesnému pochopení mechanizmu obstrukce HCD ve spánku je možné přizpůsobit rozsah plánovaného chirurgického výkonu individuálně u každého pacienta pouze na vybrané lokality. Ve studii prováděné v Mannheimu na téměř 100 pacientech bylo zjištěno, že při použití DISE se změnil rozsah výkonu u 2/3 pacientů [27]. V jiné studii Hessel a de Vries jasně prokázali vyšší úspěšnost v redukci výskytu apnoických pauz u pacientů, kteří podstoupili DISE před UPPP [28]. Dále byl publikován přínos DISE u pacientů po neúspěšné chirurgické léčbě a také zjištěn daleko větší vliv hypofaryngeální a laryngeální obstrukce na rozvoj OSAS, než bylo předpokládáno před zavedením této metody [29–30]. V roce 2014 byl publikován European position paper on drug-induced sedation endoscopy – soubor doporučených postupů na základě více než 70 publikovaných studií, který shrnuje dosavadní poznatky o problematice DISE [15].
Kazuistický případ využití DISE na našem pracovišti
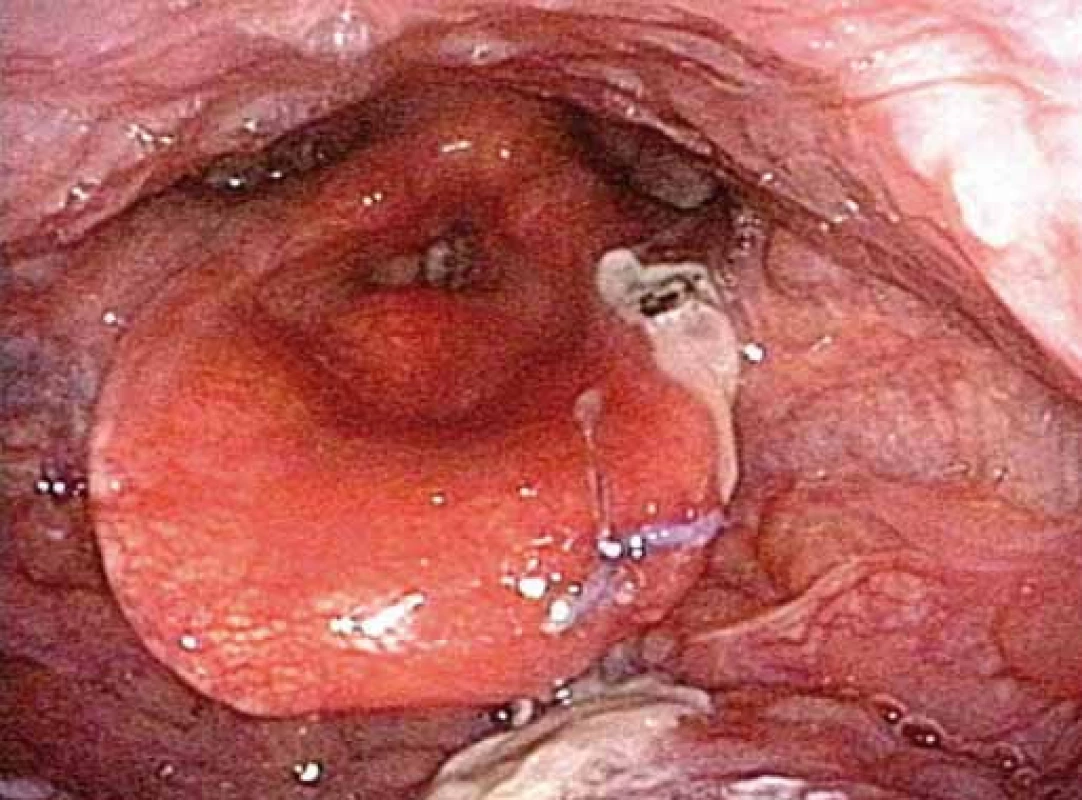
Pacient, 33 let, Body Mass Index 29, s hypertrofií tonzil a výrazným poklesem zadních patrových oblouků a s dominantní obtíží nadměrné denní spavosti (13 bodů dle Epworthské škály spavosti; ESS) vyšetřen v naší spánkové ambulanci vč. vícekanálové polygrafie s nálezem OSAS středně těžkého stupně (AHI – počet apnoe/hypopnoe za hod. – 29, ODI – počet desaturací Sp02 za hod – 26, T90 – podíl času ve spánku při saturaci nižší než 90 % Sp02 – 2 %). Navrhovanou léčbu přetlakovou ventilací odmítl, proto byl proveden chirurgický výkon v rozsahu UPPP a radiofrekvenční termoterapie kořene jazyka. Pooperačně po přechodném subjektivním zlepšení obtíží popisuje pacient opět nadměrnou denní spavost a dle partnera i častý výskyt apnoických pauz, při kontrolní spánkové polygrafii zjištěn nález OSAS těžkého stupně (AHI – 39, ODI – 35, T90% – 2 %). Pacient podstoupil DISE s nálezem úplné předozadní obstrukce na úrovni epiglotis, která byla řešena endoskopickou epiglotoplastikou dle Kotechy (obr. 5) [31]. Dle kontrolní polygrafie dochází k výraznému zlepšení polygrafického nálezu – pooperačně OSAS lehkého stupně (AHI – 9, ODI – 8, T90% – 0), navíc pacient udává podstatné zmírnění denní spavosti (6 bodů dle ESS) a celkové zlepšení kvality spánku.
Výhled do budoucna
DISE se postupně stává standardně prováděným vyšetřením ve většině spánkových center, která se zabývají spánkovou chirurgií. Každoročně stoupající množství publikací na toto téma napovídá, že jeho význam bude i nadále stoupat a neomezí se na jen na samotnou diagnostickou část, ale DISE se stane též součástí terapeutických výkonů. Již nyní je toto vyšetření úspěšně využíváno např. při tvorbě protraktorů dolní čelisti, kdy adekvátní síla tahu protrakce je nastavena pod endoskopickou kontrolou [32,33]. Jiným příkladem je využití DISE při obtížných titracích cPAP. I v tomto případě je možné nastavit optimální přetlak, který brání kolapsu dýchacích cest, přímo za endoskopické asistence [34]. DISE se tedy stává velmi cenným nástrojem v léčbě OSAS a další možnosti využití lze očekávat i do budou
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
MUDr. Jaroslav Betka, Ph.D.
Klinika otorinolaryngologie a chirurgie hlavy a krku
1. LF UK a FN v Motole
V Úvalu 84
150 06 Praha
e-mail: jaroslav.betka@fnmotol.cz
Přijato k recenzi: 9. 2. 2016
Přijato do tisku: 22. 4. 2016
Zdroje
1. Pretl M, Hobzová M, Honnerová M, et al. Indikační kriteria pro léčbu poruch dýchání ve spánku pomocí přetlaku v dýchacích cestách u dospělých. Dokument České společnosti pro výzkum spánku a spánkovou medicínu. [online]. Dostupné z URL: http://www.sleep-society.cz/doporucene-postupy/index.html.
2. Aurora RN, Casey KR, Kristo D, et al. Practice parameters for the surgical modifications of the upper airway for obstructive sleep apnea in adults. Sleep 2010; 33 (10): 1408–13.
3. Sullivan CE, Issa FG, Berthon-Jones M, et al. Reversal of obstructive sleep apnoea by continuous positive airway pressure applied through the nares. Lancet 1981; 1 (8225): 862–5.
4. Stuck BA, Leitzbach S, Maurer JT. Effects of continuous positive airway pressure on apnea-hypopnea index in obstructive sleep apnea based on long-term compliance. Sleep Breath 2012; 16 (2): 467–71. doi: 10.1007/s11325-011-0527-8.
5. Plzak J, Zabrodsky M, Kastner J, et al. Combined bipolar radiofrequency surgery of the tongue base and uvulopalatopharyngoplasty for obstructive sleep apnea. Arch Med Sci 2013; 30: 1097–101.
6. Hessel NS. Snoring and obstructive sleep apnea syndrome: diagnostic and therapeutic aspects: with special emphasis on UPPP. ABC Minimax Grafische Bedrijven B.V. 2004
7. Fernandez-Julian E, Munoz N, Achiques MT, et al. Randomized study comparing two tongue base surgeries for moderate to severe obstructive sleep apnea syndrome. Otolaryngol Head Neck Surg 2009; 140 (6): 917–23. doi: 10.1016/j.otohns.2009.02.010.
8. Klozar J, Plzak J, Zabrodsky M, et al. Effectiveness and side effects of one-stage laser-assisted uvuloplasty in primary rhonchopathy. ORL J Otorhinolaryngol Relat Spec 2007; 69 (5): 316–21.
9. Maurer J. Surgical treatment of obstructive sleep apnea: standard and emerging techniques. Curr Opin Pulm Med 2010; 16 (6): 552–8. doi: 10.1097/MCP.0b013e32833ef7ea.
10. Betka J, Klozar J, Kuchař M, et al. Obstrukční syndrom spánkové apnoe – srovnání efektivity různých chirurgických přístupů. Otorinolaryng Foniatr (Pratur) 2014; 63 (1): 3–9.
11. Soares D, Folbe AJ, Yoo G, et al. Drug-induced sleep endoscopy vs awake Müller‘s maneuver in the diagnosis of severe upper airway obstruction. Otolaryngol Head Neck Surg 2013; 148 (1): 151–6. doi: 10.1177/0194599812460505.
12. Woodson BT, Naganuma H. Comparison of methods of airway evaluation in obstructive sleep apnea syndrome. Otolaryngol Head Neck Surg 1999; 120 (4): 460–3.
13. Borowiecki B, Pollak CP, Weitzman ED, et al. Fibro-optic study of pharyngeal airway during sleep in patients with hypersomnia obstructive sleep-apnea syndrome. Laryngoscope 1978; 88 (1): 1310–3.
14. Pringle MB, Croft CB. A comparison of sleep endoscopy and Mueller manoeuvre. Clin Otolaryngol 1991; 16 (6): 559–62.
15. De Vito A, Carrasco Llatas M, Vanni A, et al. European position paper on drug-induced sedation endoscopy (DISE). Sleep Breath 2014; 18 (3): 453–65. doi: 10.1007/s11325-014-0989-6.
16. Vanderveken OM. Drug-induced sleep endoscopy (DISE) for non-CPAP treatment selection in patients with sleep-disordered breathing. Sleep Breath 2013; 17 (1): 13–4. doi: 10.1007/s11325-012-0671-9.
17. Kezirian EJ. Non-responders to pharyngeal surgery for obstructive sleep apnea: insights from drug-induced sleep endoscopy. Laryngoscope 2011; 121 (6): 1320–6. doi: 10.1002/lary.21749.
18. Gillespie MB, Reddy RP, White DR, et al. A trial of drug-induced sleep endoscopy in the surgical management of sleep-disordered breathing. Laryngoscope 2013; 123 (1): 277–82. doi: 10.1002/lary.23506.
19. Carrasco Llatas M, Agostini Porras G, Cuesta González MT, et al. Drug-induced sleep endoscopy: a two drug comparison and simultaneous polysomnography. Eur Arch Otorhinolaryngol 2014; 271 (1): 181–7. doi: 10.1007/s00405-013-2548-3.
20. Iwanaga K, Hasegawa K, Shibata N, et al. Endoscopic examination of obstructive sleep apnea syndrome patients during drug-induced sleep. Acta Otolaryngol Suppl 2003; 550: 36–40.
21. Berry S, Roblin G, Williams A, et al. Validity of sleep nasenedocopy in the investigation of sleep related breathing disorders. Laryngoscope 2005; 115 (3): 538–40.
22. Kotecha BT, Hannan SA, Khalil HM, et al. Sleep nasendoscopy: a 10-year retrospective audit study. Eur Arch Otorhinolaryngol 2007; 264 (11): 1361–7.
23. Kezirian EJ, Hohenhorst W, de Vries N. Drug-induced sleep endoscopy: the VOTE classification. Eur Arch Otorhinolaryngol 2011; 268 (8): 1233–6. doi: 10.1007/s00405-011-1633-8.
24. Vicini C, De Vito A, Benazzo M, et al. The nose oropharynx hypopharynx and larynx (NOHL) classification: a new system of diagnostic standardized examination for OSAHS patients. Eur Arch Otorhinolaryngol 2012; 269 (4): 1297–300. doi: 10.1007/s00405-012-1965-z.
25. Gillespie MB, Reddy RP, White DR, et al. A trial of drug-induced sleep endoscopy in the surgical management of sleep-disordered breathing. Laryngoscope 2013; 123 (1): 277–82. doi: 10.1002/lary.23506.
26. Bachar G, Nageris B, Feinmesser R, et al. Novel grading system for quantifying upper-airway obstruction on sleep endoscopy. Lung 2012; 190 (3): 313–8. doi: 10.1007/s00408-011-9367-3.
27. Eichler C, Sommer JU, Stuck BA, et al. Does drug-induced sleep endoscopy change the treatment concept of patients with snoring and obstructive sleep apnea? Sleep Breath 2013; 17 (1): 63–8. doi: 10.1007/s11325-012-0647-9.
28. Hessel NS, de Vries N. Results of uvulopalatopharyngoplasty after diagnostic workup with polysomnography and sleep endoscopy: a report of 136 snoring patients. Eur Arch Otorhinolaryngol 2003; 260 (2): 91–5.
29. Bachar G, Feinmesser R, Shpitzer T, et al. Laryngeal and hypopharyngeal obstruction in sleep disordered breathing patients, evaluated by sleep endoscopy. Eur Arch Otorhinolaryngol 2008,265 (11): 1397–402. doi: 10.1007/s00405-008-0637-5.
30. Soares D, Sinawe H, Folbe AJ, et al. Lateral oropharyngeal wall and supraglottic airway collapse associated with failure in sleep apnea surgery. Laryngoscope 2012; 122 (2): 473–9. doi: 10.1002/lary.22474.
31. Arora A, Chaidas K, Garas G, et al. Outcome of TORS to tongue base and epiglottis in patients with OSA intolerant of conventional treatment. Sleep Breat 2015; 20 (2): 739–47. doi: 10.1007/s11325-015-1293-9.
32. Vroegop AV, Vanderveken OM, Dieltjens M, et al. Sleep endoscopy with simulation bite for prediction of oral appliance treatment outcome. J Sleep Res 2013; 22 (3): 348–455.
33. Kent DT, Rogers R, Soose RJ. Drug-induced sedation endoscopy in the evaluation of OSA patients with incomplete oral appliance therapy response. Otolaryngol Head Neck Surg 2015; 153 (2): 302–7. doi: 10.1177/0194599815586978.
34. Civelek S, Emre IE, Dizdar D, et al. Comparison of conventional continuous positive airway pressure to continuous positive airway pressure titration performed with sleep endoscopy. Laryngoscope 2012; 122 (3): 691–5. doi: 10.1002/lary.22494.
Štítky
Dětská neurologie Neurochirurgie NeurologieČlánek vyšel v časopise
Česká a slovenská neurologie a neurochirurgie

2016 Číslo 5
Nejčtenější v tomto čísle
- Současná kortikoterapie u nádorů mozku
- Rasmussenova encefalitída
- Neurofyziologická vyšetření u traumatických lézí brachiálního plexu
- Průkaz boreliové DNA u pacientů s neuroboreliózou
