Zriedkavejšia príčina obštrukčného syndrómu spánkového apnoe – morbus Madelung. Kazuistiky
A Rare Cause of Obstructive Sleep Apnoea Syndrome – Morbus Madelung. Case Reports
Madelung’s disease, or benign symmetric lipomatosis, is a rare condition characterized by diffuse deposition of adipose tissue in the neck, shoulders and upper trunk. It is one of the benign lipomatous diseases. Patients suffer for clinical and cosmetic problems. Possible respiratory discomfort resulting from compression of the upper airways by adipose tissue may lead to obstructive sleep apnoea syndrome. The authors present two cases of a 66-year-old-male and a 50-year-old-male with Madelung’s disease and sleep apnoea syndrome. Adequate diagnosis and indication of noninvasive ventilation (bilevel possitive airway pressure) led to improved sleep respiration in both patients. The authors wish to point out the rare cause of obstructive sleep apnoea syndrome. Since the management of Madelung’s disease is essentially symptomatic, with surgical removal of adipose tissue, indicating noninvasive ventilation in patients with sleep apnoea syndrome may markedly improve their quality of life.
Key words:
Madelung’s disease – sleep – sleep apnoe syndrome
Autoři:
K. Klobučníková 1; I. Mucska 2; B. Kollár 1
Působiště autorů:
UN Bratislava
I. neurologická klinika LF UK v Bratislave
1; UN Bratislava
Pľúcna ambulancia a ambulancia pre poruchy dýchania počas spánku
2
Vyšlo v časopise:
Cesk Slov Neurol N 2013; 76/109(2): 235-240
Kategorie:
Kazuistika
Souhrn
Madelungova choroba, alebo benígna symetrická lipomatóza, je relatívne vzácne ochorenie charakterizované nadmerným symetrickým ukladaním tuku v oblasti krku, ramenného pletenca a hornej časti trupu. Okrem motorických a kozmetických ťažkostí rezultujúcich z podkožných tukových depozitov u pacientov dochádza často ku dýchacím ťažkostiam z útlaku horných dýchacích ciest. Tieto ťažkosti sa môžu zvýrazňovať počas spánku a spôsobovať až syndróm spánkového apnoe. Autori prezentujú dve kazuistiky pacientov s Madelungovou chorobou (muži 66 r. a 50 r.), u ktorých bol diagnostikovaný obštrukčný syndróm spánkového apnoe. Po indikácii neivnazívnej ventilačnej liečby došlo u oboch ku zlepšeniu respiračných parametrov počas spánku. V článku chcú autori upozorniť na relatívne zriedkavejšiu príčinu syndrómu spánkového apnoe. Nakoľko je liečba Madelungovej choroby prevažne len symptomatická, adekvátna liečba spánkového apnoe môže výrazne zlepšiť kvalitu života pacientov.
Kľúčové slová:
Madelungova choroba – spánok – syndróm spánkového apnoe
Úvod
Tzv. benígne lipomatózne ochorenia predstavujú súbor ochorení charakterizovaných abnormálnym rastom a ukladaním tukového tkaniva. Jednotlivé klinické jednotky sa delia najmä podľa topografického rozloženia tukových depozitov. Okrem Madelungovej choroby, ktorá je typická nadmerným symetrickým ukladaním tuku v oblasti krku, ramenného pletenca a hornej časti trupu, sú známe aj iné ochorenia, ako pelvická lipomatóza, mediastino-abdominálna lipomatóza, renálna lipomatóza, či familiárna mnohopočetná lipomatóza charakterizovaná početnými asymptomatickými subkutánnymi lipómami.
Prvýkrát bol Madelungov syndróm opísaný Brodiem v roku 1846 [1] a následne v roku 1888 Otto Madelung publikoval poznatky s 35-členným súborom. Toto ochorenie má viacero synoným, ako symetrická adenolipomatóza, benígna symetrická lipomatóza či mnohopočetná symetrická lipomatóza. V literatúre sa objavujú informácie prevažne vo forme kazuistík alebo malých súborov pacientov, doteraz bolo opísaných okolo 200 prípadov Madelungovej choroby [2].
Ochorenie postihuje prevažne mužov, v pomere muži : ženy 30 : 1, väčšinou vo veku 30–60 rokov, často s abúzom alkoholu v anamnéze. Incidencia ochorenia je 1 : 25 000, vyskytuje sa prevažne v oblasti Stredomoria [3]. Ochorenie býva sprevádzané periférnou polyneuropatiou, makrocytovou anémiou a chronickou hepatopatiou. Nezriedka býva asociované s malígnymi nádormi hlavy a krku. Nepredpokladá sa však kauzálna súvislosť ochorenia s malignitami, skôr sa táto asociácia spája s nikotinizmom, ktorý je známym rizikovým faktorom malígnych ochorení [4].
Etiológia ochorenia nie je známa. Niektoré teórie predpokladajú poruchu metabolizmu tukového tkaniva s defektom lipolýzy. Lipomatózne bunky sú pritom menšie než normálne adipocyty a predpokladá sa, že ku zväčšovaniu tukového tkaniva dochádza hyperplastickým mechanizmom. Predpokladaný defekt lipolýzy však nebol potvrdený štúdiami in vivo [5]. Podľa iných teórií sa môže jednať o poruchu sympatikovej inervácie tkaniva derivovaného z hnedého tuku, čo vedie ku jeho hypertrofii [2]. Z tukového tkaniva je naviac uvoľňovaný leptín, ktorý vedie ku sympatikotónii a môže viesť ku arteriálnej hypertenzii [6]. Uvažuje sa aj o autoimunitných mechanizmoch, alebo poruche mikrocirkulácie [7]. Napriek sporadickému výskytu ochorenia však niektorí autori predpokladajú predispozície ku ochoreniu cestou mutácií mitochondriálnej DNA [8]. Pri Dercumovej chorobe, nazývanej aj lipomatosis dolorosa [9], je preukázaná autozomálne dominantná dedičnosť s variabilnou penetranciou [10,11].
Priebeh ochorenia je variabilný. Iniciálna fáza väčšinou trvá niekoľko rokov. Je nasledovaná fázou rýchleho rastu tukových depozitov, po ktorej dochádza k obdobiu relatívnej stabilizácie alebo pomalej progresie počas mnohých rokov [12]. Vzhľadom ku prevažujúcim depozitom tukového tkaniva v hornej časti hrudníka a krku dochádza u pacientov často ku dýchacím ťažkostiam rezultujúcim z útlaku horných dýchacích ciest. Tieto ťažkosti sa môžu zvýrazňovať v noci počas spánku a spôsobovať až syndróm spánkového apnoe. Kauzálna terapia nie je známa. Liečba sa obmedzuje na symptomatickú terapiu, väčšinou sa jedná o chirurgické odstraňovanie tukových depozitov.
Kazustika 1
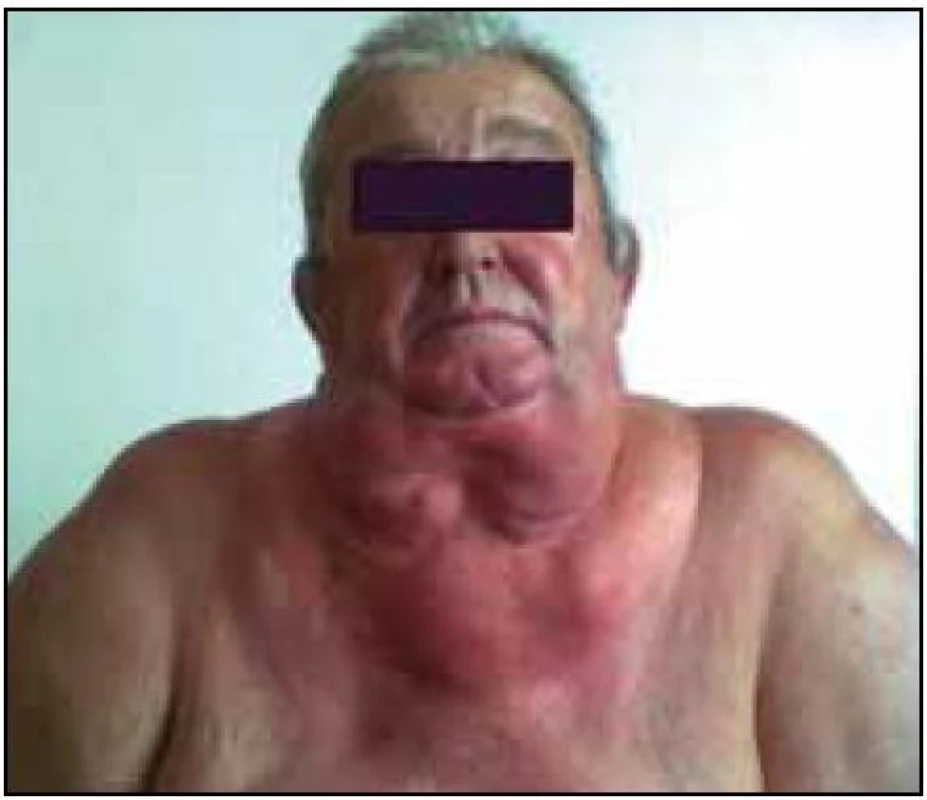
Prezentujeme kazuistiku 66-ročného pacienta, u ktorého bola vo veku 46 rokov diagnostikovaná lipomatóza krku, Madelungova choroba. Išlo o pacienta s internou polymorbiditou, liečeného pre arteriálnu hypertenziu, ischemickú chorobu srdca s kardiálnou dekompenzáciou a s permanentnou fibriláciou predsiení s chronickou antikoagulačnou liečbou warfarínom. S cieľom redukovať podkožné tukové depozity bol pacient v rokoch 2008–2009 štyrikrát operovaný v oblasti krku. Pacient bol opakovane vyšetrený internistom pre dyspnoe, pomocou CT angiografie pľúc bola vylúčená možnosť sukcesívnej pľúcnej embolizácie. Pretrvával nález svedčiaci pre kardiálne zlyhávanie. Pre pretrvávanie spánkových porúch dýchania a hypersomniu bol pacient v júni 2011 hospitalizovaný v spánkovom laboratóriu I. neurologickej kliniky LF UK a UN Bratislava za účelom diagnostického doriešenia prípadu. Pacient udával pocity sťaženého dýchania cez deň, bez tlaku na hrudníku, zvýšenú dennú spavosť. Podľa údajov okolia mal počas spánku apnoické pauzy a chrápanie. Objektívny neurologický nález u výrazne obézneho pacienta (BMI 38,5) bol bez neurotopickej symptomatiky. Na krku a hornej časti trupu bola pozorovaná výrazná lipomatóza (obr. 1) s jazvami na krku a v supraklavikulárnej oblasti vľavo starého dáta po chirurgickom odstraňovaní tukových depozitov v minulosti.
Na základe klinického nálezu sme predpokladali syndróm spánkového apnoe//hypopnoe obštrukčného typu so sekundárnou hypersomniou, v rámci diferenciálnej diagnostiky sme uvažovali aj o možnosti hypersomnie inej etiológie (napr. pri hypotyreóze, hypoxickej encefalopatii atď.), ostatné možnosti sa nám zdali málo pravdepodobné.
V biochemickom odbere bola konštatovaná hyperurikémia a zvýšený marker kardiálneho zlyhávania NTproBNP 1 014 ng/l, tyreopatiu sme nepotvrdili. Lipidogram, ako aj hepatálne testy boli v norme. Neboli prítomné zmeny v krvnom obraze. Pri hemokoagulačnom vyšetrení bolo INR 2,04, pri chronickej antikoagulácii pacienta bola táto hodnota vyhovujúca.
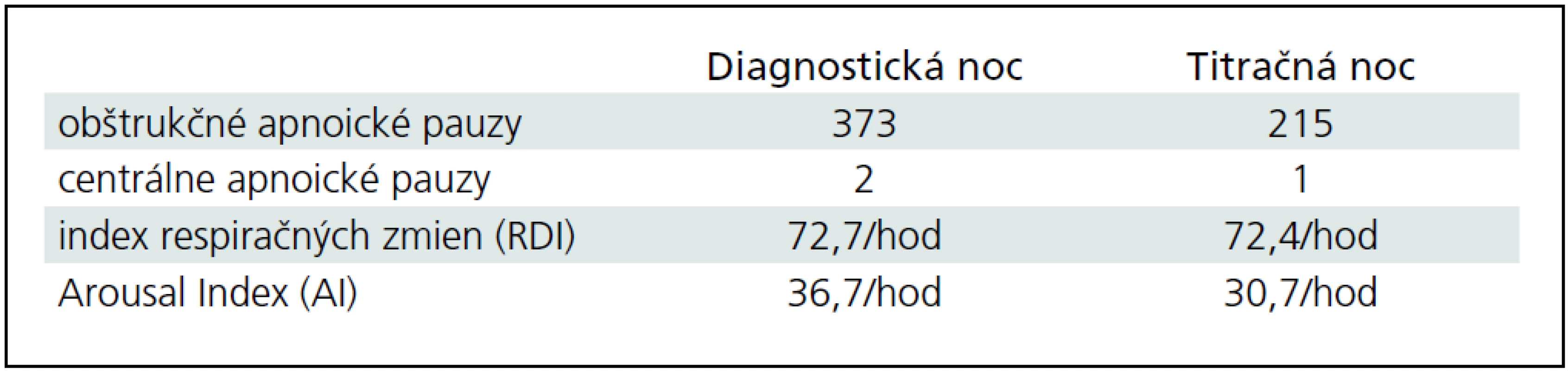
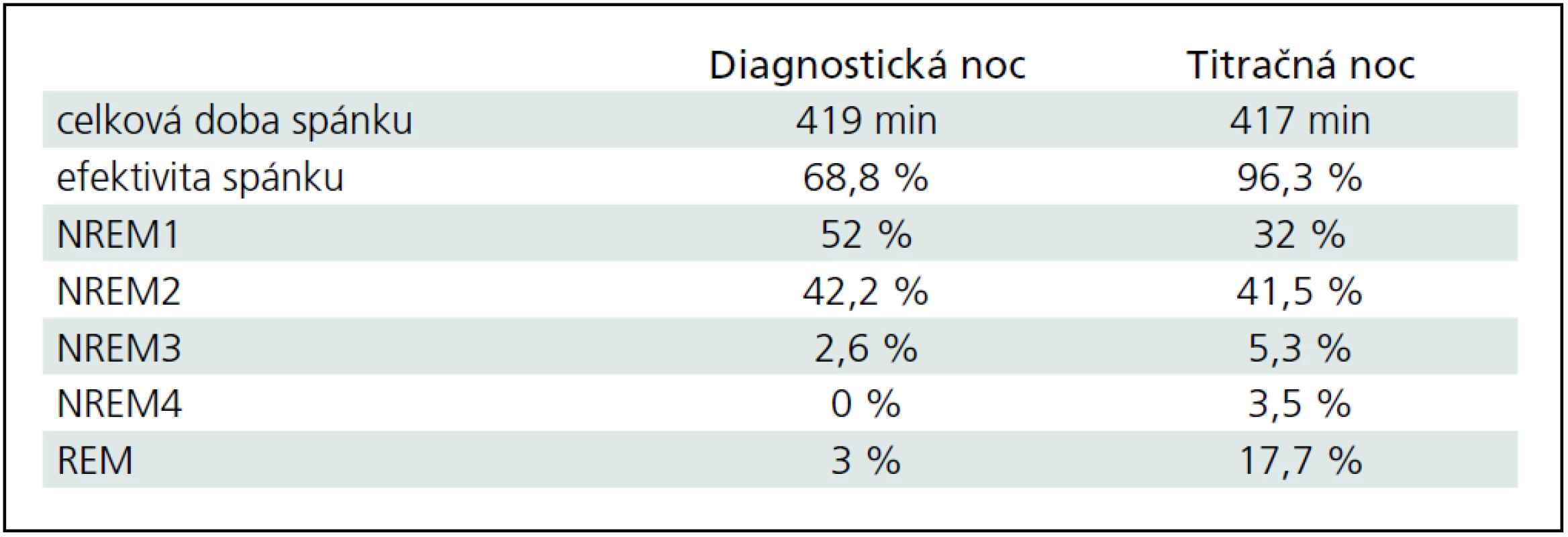
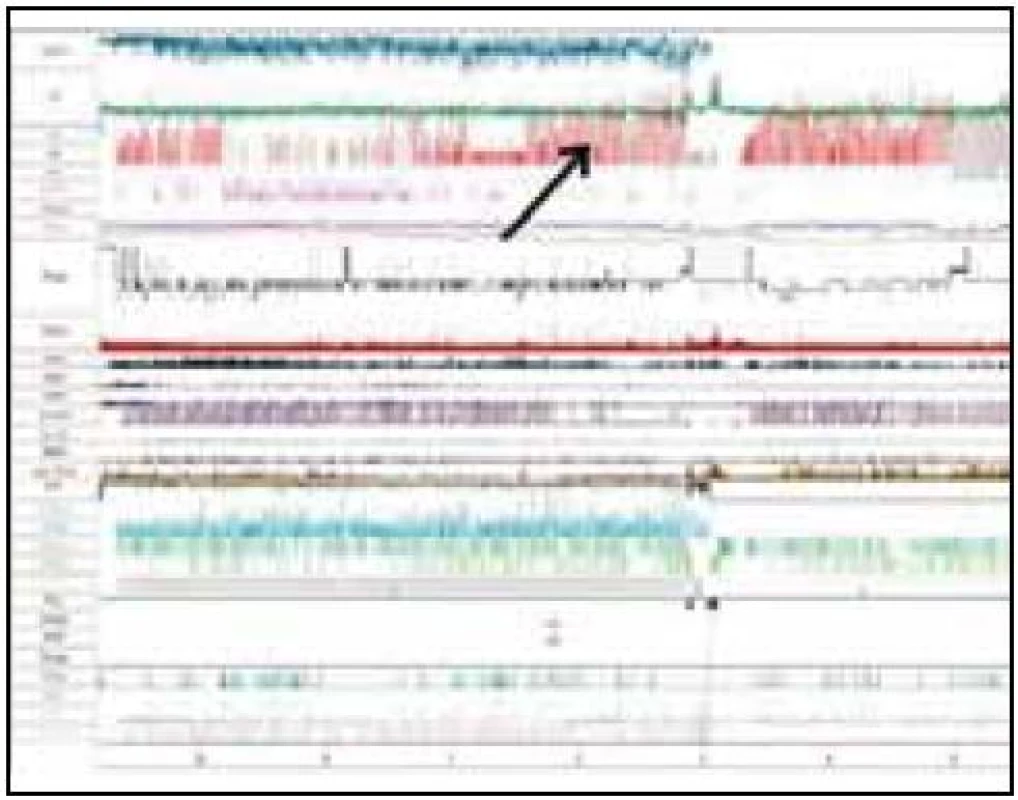
S cieľom vylúčiť organické poškodenie CNS sme vyšetrili natívne EEG, kde bola prítomná základná aktivita v pásme alfa, frekvencie 8–10 Hz, amplitúdy do 40 uV, často striedaná úsekmi aktivity svedčiacej pre 1. štádium NREM spánku. Pacient bol indikovaný na celonočné polysomnografické vyšetrenie (prístroj Alice 5 – Respironics), kde sme podľa kritérií Rechtschaffena a Kalesa [13] hodnotili spánkovú architektúru, respiračné a kardiologické charakteristiky, ako aj EMG z dolných končatín počas spánku. Konštatovali sme rozpad cyklizácie spánkových štádií s častými prebúdzacími reakciami (Arousal Index AI 36,7/hod) s výraznou poruchou spánkovej architektúry (obr. 2). V snímanom zázname bola prítomná významná redukcia REM spánku a hlbokých spánkových štádií NREM popri zvýšenom podiele plytkých spánkových štádií (1. a 2. štádia) NREM spánku (tab. 1). Počas sledovanej noci bolo zachytených 373 obštrukčných epizód s vysokým indexom respiračných zmien (RDI) 72,7/hod. Respiračné charakteristiky analyzovaného záznamu (tab. 2) poukazovali na syndróm spánkového apnoe/hypopnoe obštrukčného typu závažného stupňa. Polysomnografický záznam u pacienta na obr. 3 prezentuje časté apnoické pauzy obštrukčného typu.
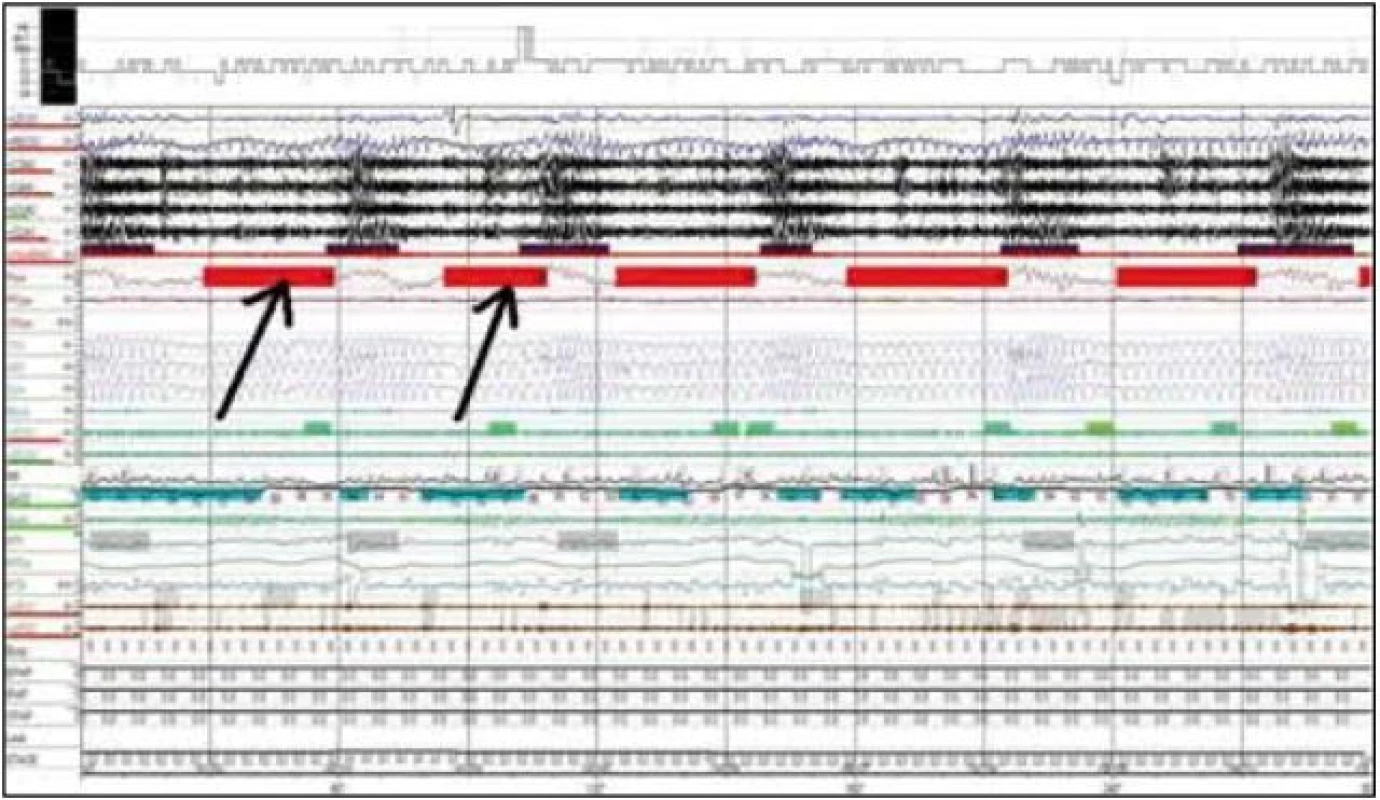
Zvýšenú dennú spavosť sme kvantifikovali pomocou dotazníka Epworthskej škály spavosti [14]. Skóre 13 jednoznačne poukazovalo na zvýšenú dennú spavosť. S týmto nálezom korelovala skrátená priemerná latencia spánku 5:30 min, bez včasného nástupu REM spánku (SOREM – Sleep Onset REM) pri teste mnohopočetnej latencie spánku (Multiple Sleep Latency Test – MSLT) [15]. Tento výsledok potvrdil hypersomniu, ktorú sme hodnotili ako sekundárnu pri fragmentácii nočného spánku v dôsledku opakovaných prebudení pri vysokom arousal indexe.
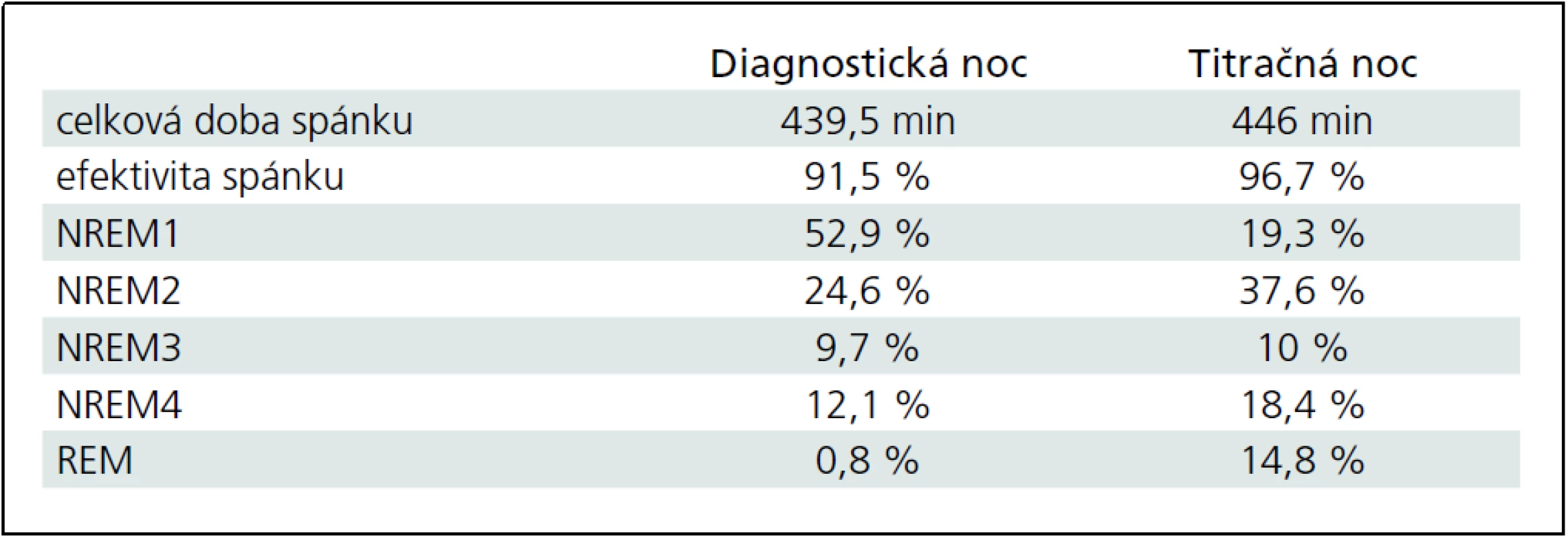
U pacienta sme počas nasledujúcej noci realizovali tzv. titračnú polysomnografiu, kedy bol pacient napojený na prístroj autoBiPAP (Bilevel Possitive Airway Pressure). Počas noci bola realizovaná manuálna titrácia hodnôt inspiračného aj exspiračného tlaku, avšak napriek inštruktáži a spolupráci sestry pacient toleroval prístroj len cca 2 hodiny a následne odmietol ďalšiu liečbu. Zvyšok sledovanej noci spal bez BiPAPu. Vzhľadom na túto nedostatočnú úspešnosť zahájenia liečby sme neočakávali výraznejšie zlepšenie respiračných parametrov, RDI sa neznížilo a bola pozorovaná len mierna redukcia počtu obštrukčných apnoických páuz (tab. 1). Pri porovnaní architektúry spánku počas diagnostickej a titračnej noci sme však konštatovali skvalitnenie spánku počas druhej noci, a to zvýšenie podielu REM spánku a zvýšenie efektivity spánku so znížením počtu prebudení (zníženie Arousal Index, AI) (tab. 2). Vzhľadom na nezmenené respiračné parametre sme nemohli toto zlepšenie kvality spánku vysvetliť eventuálnym znížením RDI. Dalo by sa snáď vysvetliť efektom „druhej noci“, keď si pacient zvykol na prostredie spánkového laboratória, eventuálne išlo o intraindividuálne kolísanie zastúpenia jednotlivých spánkových štádií u daného pacienta. Pacient v nasledujúcich mesiacoch odmietol ďalší pokus o zahájenie liečby autoBiPAPom.
Vzhľadom na diagnostikovaný závažný syndróm obštrukčného spánkového apnoe sme pátrali po príčine recidivujúcich obštrukcií dýchacích ciest počas spánku. ORL vyšetrenie nepreukázalo prekážku v horných dýchacích cestách. CT hrudníka a CT pulmoangiografia nepotvrdila pľúcnu embolizáciu, bola prítomná výrazná kardiomegália s kardiálnou insuficienciou, bez zmien v pľúcnom parenchýme. Vzhľadom na klinický nález tukových depozít v oblasti krku sme doplnili CT vyšetrenie zamerané na túto oblasť, kde sa zobrazila lipomatóza mäkkých častí krku, ako aj zachytenej časti hrudníka. Po prehodnotení anamnézy, klinického obrazu pacienta vrátane jeho habitu (obezita, hrubý krátky krk) a výsledkov PSG sme CT nález lipomatózy krku hodnotili ako rozhodujúci akcentujúci faktor obštrukčného spánkového apnoe. Na patofyziológii obštrukčného spánkového apnoe sa podieľa recidivujúci kolaps stien faryngu na vrchole inspíria spôsobený hypotóniou svalstva faryngu, pričom obštrukcii lúmenu dýchacích ciest napomáhajú prípadné anatomické abnormity zužujúce lúmen horných dýchacích ciest, ako napr. hypertrofické tonzily, koreň jazyka, či predĺžená uvula [16,17], v našom prípade CT vyšetrením potvrdené tukové depozity v oblasti krku.
Pacient naďalej ostáva v dispenzári spánkového laboratória I. neurologickej kliniky LF UK a UN v Bratislave a v sledovaní ambulancie pre poruchy dýchania počas spánku. Jeho stav je stabilizovaný, užíva bronchodilatanciá, stimulanciá dychového centra a centrálne psychostimulanciá.
Kazuistika 2
Ide o 50-ročného pacienta s 8-ročnou anamnézou morbus Madelung. V decembri 2007 podstúpil chirurgické odstránenie tukových depozitov v hornej časti trupu s prechodným efektom. Pacient bol prvýkrát vyšetrený v ambulancii pre poruchy dýchania počas spánku UN Bratislava vo februári 2011, kedy udával nadmernú dennú spavosť, chrápanie počas spánku, opakovane mal „mikrospánok“. Iné ochorenia neudával, liečbu neužíval žiadnu. Pacient ambulantne podstúpil celonočné skríningové pulzoximetrické vyšetrenie, kde sa potvrdili početné desaturácie počas spánku. Pacient bol prijatý do spánkového laboratória I. neurologickej kliniky LF UK a UN Bratislava za účelom diagnostického doriešenia hypersomnie a desaturácií počas spánku. Pri objektívnom neurologickom vyšetrení bola zjavná excesívna denná spavosť, pacient zaspával už v čakárni, nebol prítomný neurologický deficit. Pri všeobecnom fyzikálnom vyšetrení pacienta s hyperstenickým habitom (BMI 27,6) bol výrazne širší a krátky krk, s podkožnými depozitmi tuku supraklavikulárne a aj v oblasti cervikálnej chrbtice s jazvou po predchádzajúcom chirurgickom zákroku.
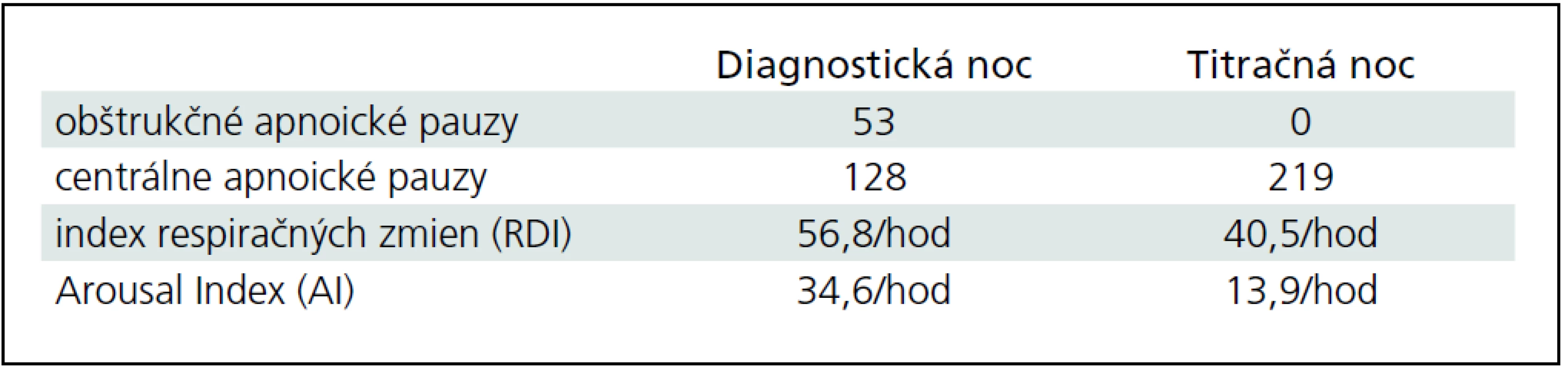
U pacienta sme realizovali natívne EEG vyšetrenie so známkami výrazného kolísania vigility a prítomnými EEG charakteristikami 1.–2. štádia NREM spánku. Následné celonočné polysomnografické vyšetrenie (prístroj Alice 5 – Respironics) počas diagnostickej noci poukázalo na porušenú spánkovú architektúru s početnými prebudeniami s arousal indexom (AI) 34,6/hod. Boli zaznamenané početné centrálne (128 epizód/noc), obštrukčné (53 epizód/noc) a zmiešané apnoické pauzy (124 epizód/noc), RDI 56,8/hod (tab. 3). Naviac EMG zvody počas polysomnografie z m. tibialis anterior zachytili početné pohyby dolných končatín spĺňajúce charakteristiky periodických pohybov končatín, ktoré neboli viazané na respiračné udalosti počas spánku ani na arousaly (obr. 4), hodnota PLM indexu (Periodic Leg Movement index) bola 18,3/hod. Tento nález sme spolu so zvýšenou dennou spavosťou hodnotili ako syndróm periodických pohybov končatín.
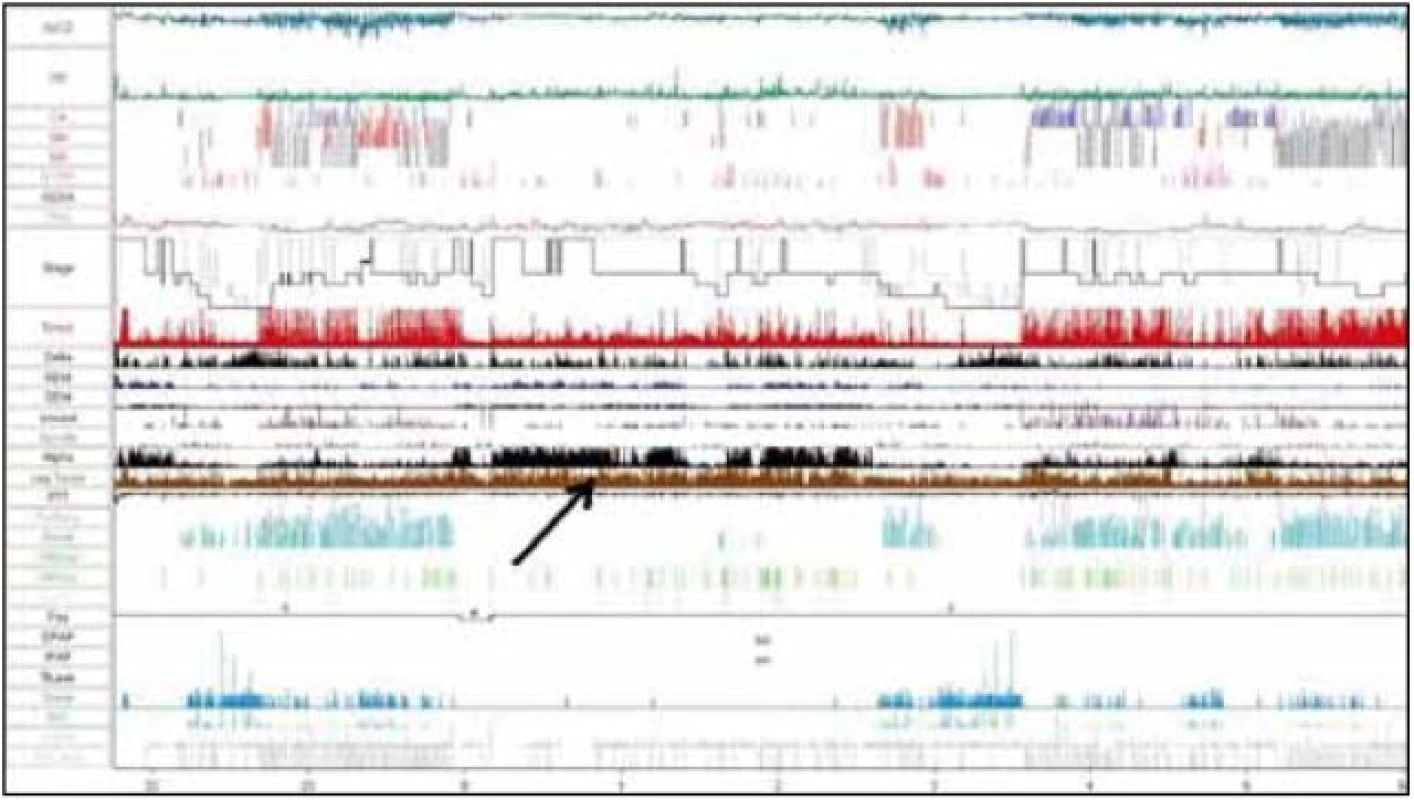
Nasledujúci deň pacient absolvoval test mnohopočetnej latencie spánku. Priemerná latencia spánku bola výrazne skrátená na hodnotu 3:52 min, bez prítomnosti SOREM. Tým sa vylúčila narkolepsia ako príčina hypersomnie. Zvýšené skóre Epworthskej škály spavosti na hodnotu 11 tiež podporilo údaj o excesívnej dennej spavosti, ktorú sme hodnotili ako sekundárnu hypersomniu pri fragmentácii nočného spánku.
Počas nasledujúcej noci bola realizovaná titračná polysomnografia, kedy pacient spal s naloženým autoBiPAPom. Po zhodnotení hypnogramu sme mohli konštatovať zlepšenie spánkovej architektúry so zvýšením efektivity spánku, znížením podielu plytkých spánkových štádií a zvýšením podielu delta spánku a REM fázy spánku (tab. 3). Počas titrácie inspiračných a expiračných hodnôt tlaku došlo ku vymiznutiu obštrukčných apnoických páuz, avšak bol pozorovaný výrazný nárast počtu centrálnych apnoických páuz (tab. 4, obr. 5). Centrálne apnoické pauzy nemali charakter Cheyne-Stokesovha dýchania, išlo o klasické centrálne apnoe bez dýchacieho úsilia počas apnoickej pauzy, sprevádzané hyposaturáciou. Tento nález sme klasifikovali ako syndróm spánkového apnoe/hypopnoe komplexného typu stredne závažného až závažného stupňa. Ide o situáciu, keď je u pacienta v prvej fáze diagnostikovaný obštrukčný, resp. zmiešaný apnoický syndróm, avšak indikovaná liečba CPAP (Continuous Positive Airway Pressure) alebo BiPAP vedie ku neželanému nárastu počtu centrálnych apnoických páuz. Príčina tohto nálezu môže byť v nesprávnej titrácii inspiračných a expiračných tlakov, resp. môže byť nejasná. Riešením je liečba prístrojom autoSV, ktorý aktuálne mení inspiračný a expiračný tlak podľa dýchania pacienta. Pacientovi bol takýto prístroj následne indikovaný, ambulantne bol odsledovaný, liečbu toleruje dobre a došlo ku zníženiu počtu centrálnych apnoických páuz počas spánku. Naviac bol nastavený na liečbu dopamínovým agonistom (pramipexol) pre syndróm periodických pohybov končatín a došlo ku zlepšeniu aj tohto nálezu. Pacient je naďalej v dispenzári spánkového laboratória I. neurologickej kliniky LF UK a UNB a ambulancie pre poruchy dýchania počas spánku.
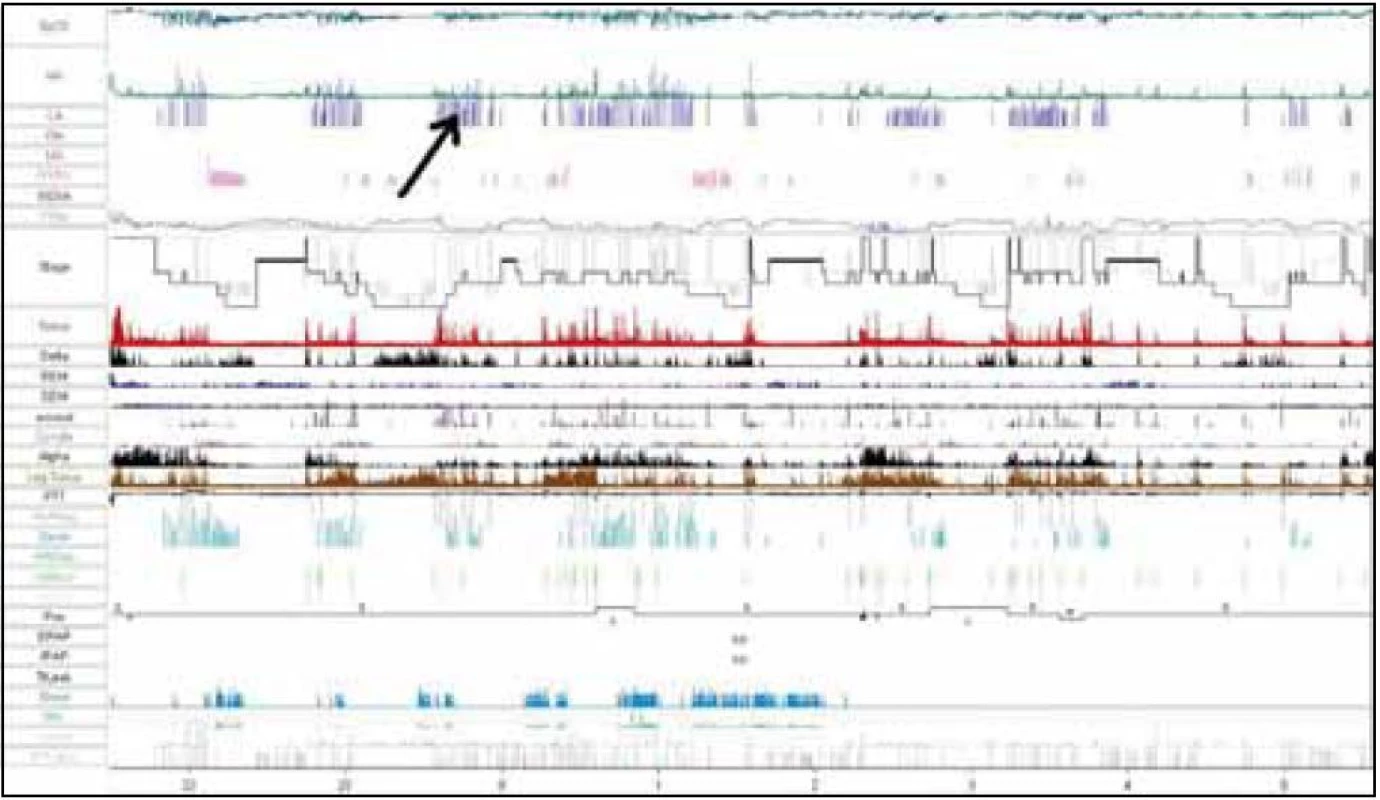
U referovaného pacienta bol diagnostikovaný komplexný typ spánkoého apnoe. Predpokladáme, že nadmerné tukové depozity v oblasti krku a trupu v rámci morbus Madelung akcentujú mechanickú zložku obštrukčného spánkové apnoe zužovaním lúmenu horných dýchacích ciest. Nami ordinovaná podporná ventilačná liečba u daného pacienta viedla ku zlepšeniu respiračných parametrov v spánku.
Diskusia
Spánkové poruchy dýchania predstavujú definovanú skupinu klinických jednotiek, u ktorých dochádza ku závažným zmenám respirácie počas spánku. Posledná platná klasifikácia porúch spánku (ICSD-2005) [18] rozlišuje päť základných skupín porúch spánku viazaných na spánok (tab. 5). Dôležitým aspektom spánkových porúch dýchania sú opakované prebúdzacie reakcie navodené recidivujúcim apnoe s asfyxiou. Vedú ku fragmentácii spánku a chronickej spánkovej deprivácii s následnou dennou hypersomniou. Naviac opakovanou stimuláciou sympatikového nervového systému sú apnoické pauzy významným rizikovým faktorom arteriálnej hypertenzie a kardiovaskulárnych ochorení [19].
Autori chceli prezentovanými kazuistikami upozorniť na menej známu možnosť liečby pacientov s morbus Madelung. U predisponovaných pacientov (obezita, anatomicky krátky krk) môže rozsiahla lipomatóza v oblasti horných dýchacích ciest významne zhoršovať anatomické pomery faryngu a prispievať ku rozvoju závažného apnoického syndrómu. Kauzálna terapia morbus Madelung nie je možná. Chirurgické odstraňovanie tukových depozít v oblasti krku a hornej časti trupu vedie len ku prechodnému zlepšeniu dýchania a komfortu pacienta. Ďalšou významnou liečebnou možnosťou, na ktorú chceli autori upozorniť, je úprava nočného dýchania pomocou neivnazívnej ventilačnej liečby s nazálnymi podpornými pretlakovými prístrojmi (CPAP, BiPAP). Pri tejto liečbe dochádza ku redukcii počtu apnoických páuz a desaturácií, čo môže viesť aj ku zníženiu kardiovaskulárneho rizika spánkového apnoického syndrómu. Naviac skvalitnenie spánku a odstránenie jeho fragmentácie vedie k nižšej dennej spavosti pacientov. Kombinácia oboch liečebných metód (chirurgické zákroky a neinvazívna ventilačná terapia počas spánku) môže zlepšiť kvalitu života pacientov s morbus Madelung.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
Prijato k recenzii: 3. 2. 2012
Prijato do tlače: 21. 8. 2012
MUDr. Katarína Klobučníková, PhD.
I. neurologická klinika LF UK a UN
Nemocnica Staré Mesto
Mickiewiczova 13
813 69 Bratislava
e-mail: klobucnikova@gmail.com
Zdroje
1. Brodie BC. Clinical lectures on surgery, delivered at St. George’s hospital. Philadelphia: Lea and Blanchard 1846.
2. Boozan JA, Maves MD, Schuller DE. Surgical management of massive bening symmetric lipomatosis. Laryngoscope 1992; 102(1): 94–99.
3. Biasi D, Caramaschi P, Scarletto A, Baracchino F, Botto M, Pacor ML et al. Symmetric multiple lipomatosis with Charcot‘s joint and neuropathic ulcer. Description of a clinical case. Minerva Med 1993; 84(3): 135–139.
4. Chan ES, Ahuja AT, King AD, Lau WY. Head and neck cancers associated with Madelung‘s disease. Ann Surg Oncol 1999; 6(4): 395–397.
5. Nielsen S, Levine J, Clay R. Adipose tissue metabolism in benign symmetric lipomatosis. J Clin Endorinol Metab 2001; 86(6): 717–720.
6. Novotná I. Epilepsie a metabolický syndróm X. Neurológia pre prax 2011; 12(3): 185–186.
7. Hržičová J, Jančo S, Kollár B, Ondriáš F, Turčáni P. Dercumova choroba (lipomatosis dolorosa) – zriedkavo diagnostikované ochorenie: kazuistika. Cesk Slov Neurol N 2007; 70/103(6): 707–709.
8. Gámez J, Playán A, Andreu AL, Bruno C, Navarro C, Cervera C, Arbós MA et al. Familiar multiple symmetric lipomatosis associated with the A8344G mutation of mitochondrial DNA. Neurology 1998; 51(1): 258–260.
9. Dercum FX. Three cases of hitherto unclassified affliction resembling in its grosser aspects of obesity, but associated with special nervous system – Adiposis dolorosa. Am J Med Sci 1892; 104(6): 521–535.
10. Camperon R, Mankin H, Louis DN, Hirano M, Maccolin M. Familiar occurence of adiposis dolorosa. J Am Acad Dermatol 2001; 44(1): 132–136.
11. Worthan NC, Tomlison IP. Decrum’s disease. Skinmed 2005; 4(3): 157–162.
12. Chuang Ch, Cheng Z, Chang P, Lin Ch. Madelung’s disease, case report. J Chin Med Assoc 2004; 67(11): 591–594.
13. Rechtschaffen A, Kales A. Manual of standardized terminology, techniques and scoring system for sleep stages of human subjects. Washington: NIH Publication 204, 1968: 2–11.
14. Johns MW. A new method for measuring daytime sleepiness: The Epworth sleepiness scale. Sleep 1991; 14(6): 540–545.
15. Cascardon MA, Dement WC. The multiple sleep latency test: what does measure? Sleep 1982; 5 (Suppl 2): 67–72.
16. Mucska I. Diagnostika a liečba spánkových porúch dýchania. Neurológia 2011; 6(1): 19–23.
17. Nevšímalová S, Šonka K et al. Poruchy spánku a bdění. 2nd ed. Praha: Galén 2007.
18. The International Classification of Sleep Disorders. 2nd ed. Westchester: American Academy of Sleep Medicine 2005.
19. Martin JM, Agusti A, Villar I, Forner M, Nieto D, Carrizo SJ et al. Association between treated and untreated obstructive sleep apnea and risk of hypertension. JAMA 2012; 307(20): 2169–2176.
Štítky
Dětská neurologie Neurochirurgie NeurologieČlánek vyšel v časopise
Česká a slovenská neurologie a neurochirurgie

2013 Číslo 2
Nejčtenější v tomto čísle
- Creutzfeldtova-Jakobova choroba
- Spinocerebelární ataxie typ 7 (SCA7) – kazuistika
- Lymeská borelióza jako příčina bilaterální neuroretinitidy s výraznou jednostrannou hvězdicovitou makulopatií u osmileté dívky
- Elektrofyziologické vyšetření pánevního dna