Onemocnění bederní páteře – nová neurologická nemoc z povolání
Lumbar spine disorder – the new occupational disease
Minimonography describes the algorithm of the assessment and acknowledgment of the new occupational disease: “chronic lumbar spine disorder caused by heavy physical work,” focusing on the role of a neurologist in this process. The new item has been added to the List of Occupational Diseases by Government Regulation No. 506/2021 Coll. From January 1st, 2023, the illness can be acknowledged and compensated as an occupational disease. However, the necessary prerequisite is the fulfillment of strict assessment standards, which include both clinical and hygienic criteria. The neurologist plays a partial, but significant role in the assessment whether the criteria have been met. Neurologist does not decide whether it is or it is not an occupational disease. Neurologist´s role is to judge if the patient’s disease corresponds to the diagnosis in question, i.e., the chronic lumbar spine disorder having the form of Low Back Pain with and/or without a radicular syndrome. Making the differential diagnosis, neurologist has to rule out other significant causes of the patient’s difficulties. Using seven defined parameters of the neurological examination, neurologist rates the severity of the disease and decides whether it reaches the required degree with respect to the patient’s age. Only if the neurological criteria are met, the acknowledgment of the occupational disease comes into consideration. This is a necessary condition – but it is still inadequate.
Keywords:
neurological examination – MRI – occupational diseases – low back pain – lumbar spine disorder – radicular syndrome – EMG
Authors:
E. Ehler 1,2; M. Nakládalová 3; M. Heřman 4,5; P. Urban 6
Authors‘ workplace:
Neurologická klinika Pardubické, nemocnice
1; Fakulta zdravotnických studií, Univerzita Pardubice
2; Klinika pracovního lékařství, FN Olomouc a LF UP v Olomouci
3; Radiologická klinika, LF UP a FN Olomouc
4; Ústav zobrazovacích metod, FZV UP v Olomouci
5; Státní zdravotní ústav, Praha
6
Published in:
Cesk Slov Neurol N 2022; 85(5): 351-362
Category:
Minimonography
doi:
https://doi.org/10.48095/cccsnn2022351
Overview
Minimonografie popisuje algoritmus posuzování a uznávání nové nemoci z povolání – „chronické onemocnění bederní páteře způsobené těžkou fyzickou prací“ – se zaměřením na roli neurologa v tomto procesu. Tato položka byla do seznamu nemocí z povolání přidána nařízením vlády č. 506/2021 Sb. Od 1. ledna 2023 je tedy možné toto onemocnění uznat a následně odškodnit jako nemoc z povolání. Nutným předpokladem je splnění přísných posudkových kritérií, která zahrnují kritéria klinická a hygienická. V procesu posouzení, zda jsou tato kritéria splněna, připadá významné dílčí místo neurologovi. Neurolog nerozhoduje o tom, zda se jedná, či nejedná o nemoc z povolání. Jeho úkolem je posoudit, zda onemocnění pacienta odpovídá předmětné diagnóze chronického bederního syndromu ve formě lumbaga s kořenovým syndromem, či bez něj. V rámci diferenciální diagnostiky vylučuje jiné významné příčiny obtíží pacienta. Pomocí definovaných sedmi parametrů neurologického nálezu hodnotí, zda závažnost onemocnění dosahuje požadovaného stupně s ohledem na věk pacienta. Pouze pokud jsou tato neurologická kritéria splněna, přichází uznání nemoci z povolání v úvahu. Je to podmínka nutná – avšak ne dostačující.
Klíčová slova:
neurologické vyšetření – MR – nemoci z povolání – low back pain – onemocnění bederní páteře – kořenový syndrom – EMG
Úvod
Nemoci svalové a kosterní soustavy (kapitola XIII Mezinárodní klasifikace nemocí [MKN-10]) představovaly podle údajů Českého statistického úřadu (ČSÚ) v roce 2020 druhou nejčastější příčinu ukončené pracovní neschopnosti (17 %), s průměrným trváním jednoho případu 69,3 dne [1]. V roce 2019 bylo pro tyto diagnózy hospitalizováno celkem 147 182 pacientů, s průměrnou ošetřovací dobou 6,7 dne. Muskuloskeletální onemocnění jsou dlouhodobě nejčastější příčinou invalidního důchodu. V roce 2019 pro ně bylo vypláceno celkem 115 060 invalidních důchodů všech tří stupňů, z toho bylo 8 738 případů v roce 2019 přiznáno nově [2].
Mezi nejčastější muskuloskeletální onemocnění patří onemocnění páteře, zejména jejího bederního úseku. Celoživotní prevalence chronických onemocnění bederní páteře je vysoká, odhaduje se na 60–85 %. Onemocnění bederní páteře jsou typicky multifaktoriální etiologie. Epidemiologické studie prokázaly, že na vzniku onemocnění se různou měrou podílí řada individuálních, psychosociálních a fyzikálních rizikových faktorů, vč. faktorů spojených s prací [3].
Většina epidemiologických studií zjistila, že asociace mezi onemocněním bederní páteře a rizikovými faktory práce je statisticky významná. V metaanalýze 40 epidemiologických studií [4] byla síla asociace onemocnění bederní páteře s pracovní zátěží, vyjádřená jako poměr šancí, zjištěna pro manipulaci s břemeny 1,54 (95 % interval spolehlivosti [CI 1,31–1,74), pro časté ohýbání a otáčení páteře 1,68 (CI 1,41–2,01) a pro celotělové vibrace 1,39 (CI 1,24–1,55). I když většina námi citovaných prací jasně svědčí pro rozhodující účast profesionálních rizikových faktorů u onemocnění bederní páteře, přesto se vyskytly i práce, které kauzální souvislost rizikových faktorů práce a onemocnění bederní páteře neprokázaly [5,6]. Také byl prokázán významný vliv věku na rozvoj onemocnění bederní páteře. Několik prací se zabývalo vztahem mezi obrazem degenerativních změn páteře na MR a fyzickou prací [7–9].
Podíl pracovní expozice na vzniku onemocnění páteře je důležitý ze dvou hledisek:
- Profesionální etiologický faktor těchto onemocnění je do značné míry preventabilní. To znamená, že při zavedení účinných preventivních opatření lze očekávat snížení populační zátěže těmito onemocněními.
- Onemocnění s významným podílem profesionální etiologie lze při splnění určitých podmínek uznat jako nemoci z povolání s možností jejich odškodnění.
Tato skutečnost již byla reflektována jak ve vzorových seznamech nemocí z povolání Mezinárodní organizace práce (International Labour Organization; ILO) a EU, tak v řadě národních seznamů nemocí z povolání. Seznam nemocí z povolání ILO (2002, revised 2010) umožňuje uznat poškození páteře za nemoc z povolání podle rámcové položky 2.3.8: „Jiná muskuloskeletální onemocnění neuvedená mezi předchozími položkami, u kterých byla vědeckými metodami, nebo metodami přiměřenými národním podmínkám a praxi, prokázána přímá souvislost mezi expozicí rizikovým faktorům práce a muskuloskeletálním onemocněním, kterým dělník trpí“ [10]. Vzorový seznam nemocí z povolání EU obsahuje v příloze II dvě položky vztahující se k onemocnění páteře: položka 2.5.1 (Odlomení proc. spinosus způsobené přetěžováním) a položka 2.5.2 (Diskogenní onemocnění bederní páteře způsobené opakovaným vertikálním působením celotělových vibrací) [11].
Většina evropských států zařadila onemocnění bederní páteře do svých národních seznamů nemocí z povolání jako samostatnou položku (obr. 1). Z členských států EU to jsou např. Belgie, Bulharsko, Dánsko, Francie, Itálie, Německo, Rumunsko, Slovinsko a Švédsko [12]. Německý seznam nemocí z povolání obsahuje čtyři konkrétní položky: BK 2107: Odlomení páteřního výběžku proc. spinosus z přetěžování; BK 2108: Chronická onemocnění bederní páteře vyvolaná ruční manipulací s těžkými břemeny; BK 2109: Diskogenní onemocnění krční páteře způsobená nošením těžkých břemen na rameni a BK 2110: Onemocnění bederní páteře z opakovaných vertikálních celotělových vibrací. V některých dalších zemích existuje možnost uznat onemocnění páteře za nemoc z povolání v rámci tzv. otevřené položky seznamu („open item“), kterou však ČR v seznamu nemá. Otevřená položka umožňuje hlásit i onemocnění krčního úseku páteře. Kromě přetěžování zahrnuje i rizikový faktor celotělové vibrace. To je případ Slovenska, kde existuje možnost uznat onemocnění páteře za nemoc z povolání od roku 2004 podle otevřené položky č. 47 jejich seznamu (z. č. 462/2003 Zb. o sociálnom pojistení).
Fig. 1 Selected European states in which it is possible to recognize spinal disease as an occupational disease (in green), and in which
it is not possible (in red). Status as of 2021. Image author: Prof. Daniela Pelclová, MD, CSc.
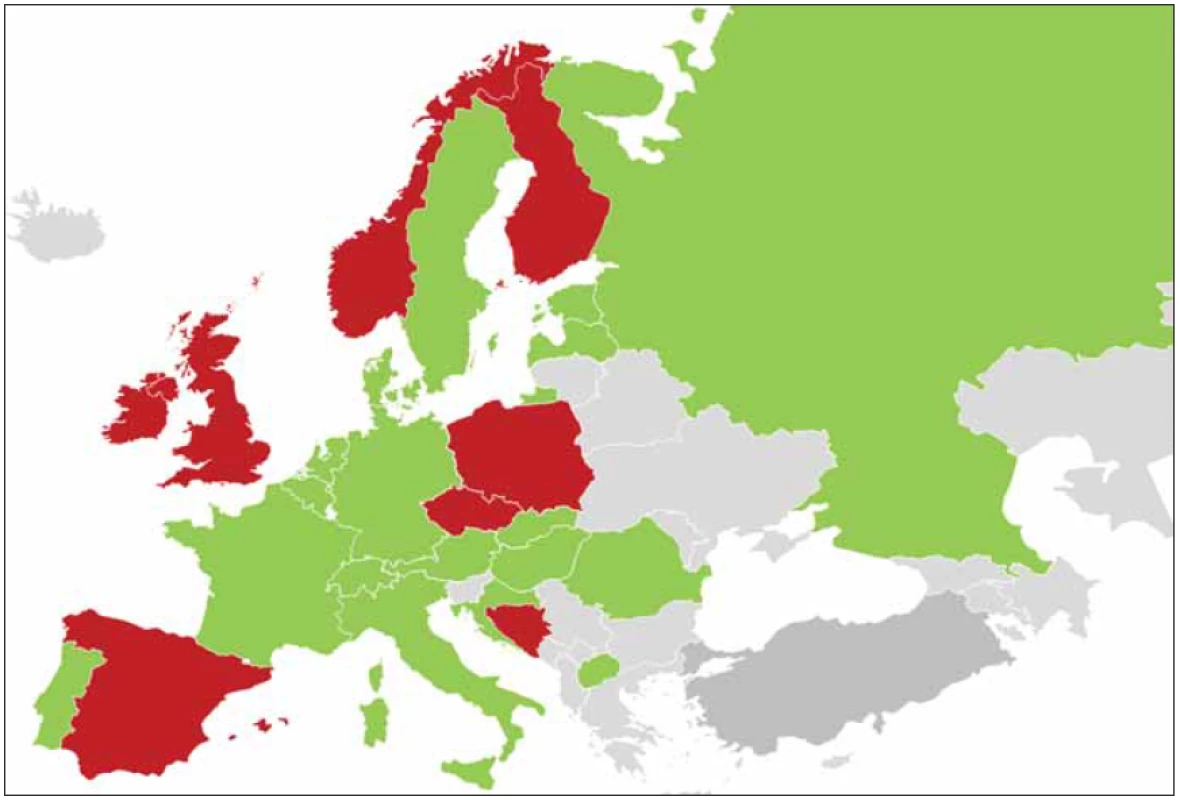
Český seznam nemocí z povolání onemocnění páteře dosud neobsahoval, a proto u nás nebylo možné tato onemocnění uznat jako nemoc z povolání a odškodnit. Ovšem jak odborníci pro nemoci z povolání, tak zástupci odborů poukazovali na vysoký výskyt vertebrogenních obtíží např. u zdravotnického personálu při ošetřování omezeně pohyblivých osob, u pracovníků stěhovacích služeb, ve stavebnictví, u horníků aj. Předpokladem pro zařazení do seznamu bylo vypracování potřebných posudkových kritérií pro uznání profesionality onemocnění. Tato kritéria musela být nastavena tak, aby na jednu stranu v odůvodněných případech přiznání nemoci z povolání umožňovala, ale aby zároveň bránila zneužití, neboť onemocnění páteře má vysokou incidenci a prevalenci v obecné populaci. Nutnou podmínkou k zařazení nové položky na seznam nemocí z povolání, který je součástí legislativy, byla ovšem politická vůle k tomuto kroku, neboť jde o tripartitní rozhodnutí.
Práce na přípravě zařazení této nové položky do seznamu probíhaly od roku 2012, kdy hlavní hygienik ustanovil pracovní skupinu s úkolem formulovat diagnostická, expoziční a posudková kritéria pro uznávání chronických onemocnění bederní páteře způsobených dlouhodobým přetěžováním těžkou fyzickou prací jako nemoci z povolání. Členy skupiny byli odborníci pro pracovní lékařství, fyziologii a hygienu práce, neurologové, radiolog a ortoped. Vedoucím byla jmenována prof. MUDr. Daniela Pelclová, CSc. Návrh konkrétních kritérií pro zařazení nového onemocnění do seznamu nemocí z povolání, který tato pracovní skupina vytvořila zejména na základě výsledků grantu IGA MZ NT/144741 v letech 2013–2015 pod vedením doc. MUDr. Marie Nakládalové, Ph.D., byl v roce 2016 předložen Radě vlády pro bezpečnost a ochranu zdraví při práci, která ho schválila a doporučila jeho postoupení do legislativního procesu. Návrh však narazil na silný odpor zaměstnavatelů, kteří se obávali velkého počtu uznaných případů. Na několika společných jednáních se zaměstnavateli byly jejich připomínky a námitky postupně vypořádávány. Jako kompromis byla původně navržená kritéria pro uznání nemoci výrazně zpřísněna. V létě 2021 návrh úspěšně prošel Legislativní radou vlády a konečně 13. 12. 2021 byl vládou přijat jako nařízení vlády č. 506/2021 Sb. Chronická onemocnění bederní páteře způsobená dlouhodobým přetěžováním těžkou fyzickou prací byla přidána jako položka č. 11 do kapitoly II (Nemoci z povolání způsobené fyzikálními faktory) seznamu nemocí z povolání, který je přílohou nařízení vlády č. 290/1095 Sb., ve znění pozdějších předpisů (obr. 2).
Fig. 2 Wording of new item No. 11 of Chapter II. list of occupational diseases.

Počátek účinnosti nařízení vlády byl stanoven k datu 1. ledna 2023, aby byl dostatečný časový prostor pro přípravu implementace nové položky do praxe. Protože podle § 269 odst. 3 Zákoníku práce se jako nemoc z povolání odškodňuje i nemoc vzniklá před jejím zařazením do seznamu nemocí z povolání, a to za dobu nejvýše 3 let před jejím zařazením do seznamu, lze nárok na odškodnění nově zařazené nemoci z povolání zpětně uplatnit i u těch případů onemocnění, které vznikly nejdéle 3 roky před nabytím účinnosti nařízení vlády, tj. od 1. ledna 2020.
Obecný postup při uznávání nemocí z povolání
Jestliže u jakéhokoli pacienta vznikne důvodné podezření na nemoc z povolání, je ošetřující lékař povinen ho odeslat k poskytovateli pracovnělékařských služeb k vyšetření a posouzení možné nemoci z povolání. Stejnou povinnost má i zaměstnavatel (podle § 63 odst. 1 zákona č. 373/2011 Sb., o specifických zdravotních službách). O nemoc z povolání se může ucházet i samotný pacient. K posuzování a uznávání nemocí z povolání jsou oprávněni pouze ti poskytovatelé v oboru pracovní lékařství, kteří získali povolení ministerstva zdravotnictví (tzv. střediska nemocí z povolání). Na pracovnělékařské služby se nevztahuje svobodná volba poskytovatele. O tom, který konkrétní poskytovatel je v daném případě příslušným k uznání nemoci z povolání, rozhoduje nejčastěji místo pracoviště pacienta. Pokud není zaměstnán, je rozhodující jeho bydliště. Smyslem určení spádového zdravotnického zařízení je, aby o uznání rozhodovalo jediné, a to nejbližší středisko nemocí z povolání ve spolupráci s hygienickou stanicí, která ověřuje pracovní podmínky pacienta.
Posuzování a uznávání nemocí z povolání upravuje především zákon č. 373/2011 Sb., o specifických zdravotních službách, ve znění pozdějších předpisů (dále také jen „zákon“). „Posuzováním“ se rozumí komplexní zhodnocení zdravotního stavu pacienta, zjištění zdravotního stavu před vznikem onemocnění i výsledků lékařských vyšetření a splnění diagnostických kritérií vč. stupně závažnosti onemocnění. Další nezbytnou podmínkou je ověření, že pacient pracoval za podmínek, za kterých může předmětné onemocnění vznikat. Tyto podmínky ověřuje příslušný orgán ochrany veřejného zdraví (§ 62 odst. 1 a 3 zákona) na pracovišti pacienta, který se uchází o nemoc z povolání. „Uznání“ pak představuje formální akt prohlášení dané nemoci pacienta za nemoc z povolání s příslušnými právními důsledky.
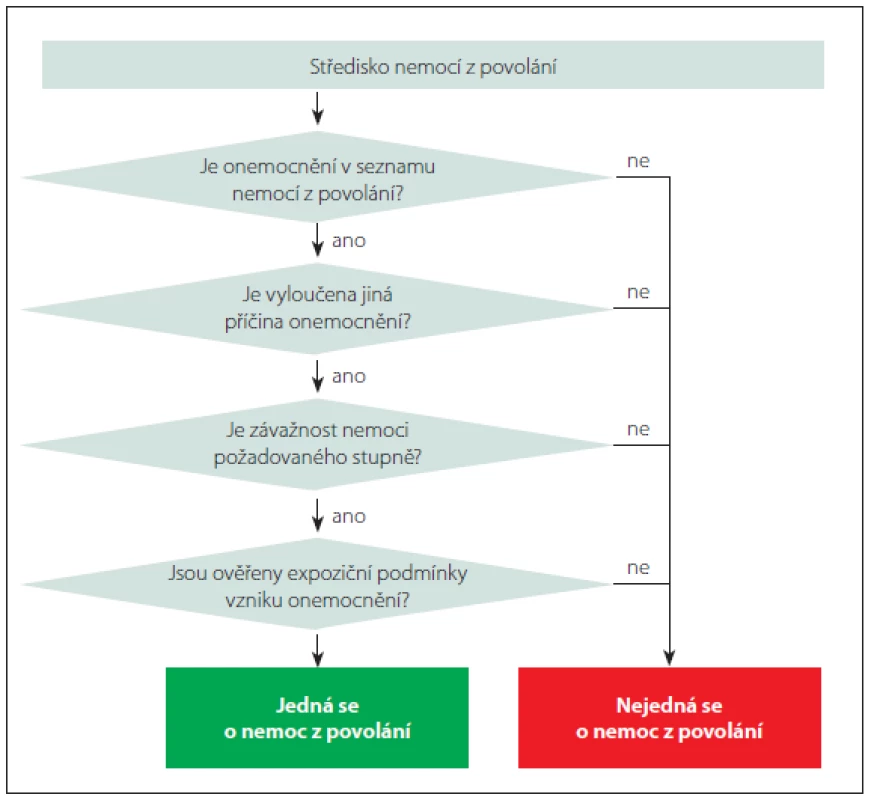
Po získání všech nutných podkladů vydá příslušné středisko nemocí z povolání lékařský posudek, kterým se daná nemoc uznává, nebo neuznává za nemoc z povolání. Proti tomuto lékařskému posudku mohou podat návrh na přezkoumání jak posuzovaný zaměstnanec, tak zodpovědný zaměstnavatel. Algoritmus procesu posuzování a uznávání nemocí z povolání znázorňuje obr. 3. Informaci o uznané nemoci z povolání předává středisko nemocí z povolání do Národního registru nemocí z povolání (373/2016 Sb. Vyhláška o předávání údajů do Národního zdravotnického informačního systému).
Fig. 3 Algorithm for assessment and recognition of occupational diseases.
Specifika uznávání onemocnění bederní páteře jako nemoci z povolání
Výše popsané obecné schéma uznávání nemocí z povolání platí i pro případ onemocnění bederní páteře. Konkretizace některých bodů má za cíl především minimalizovat zátěž systému, zejména v počátečním období po nabytí účinnosti nové položky, kdy lze očekávat zvýšený zájem pacientů o posouzení jejich onemocnění. Proces posouzení je rozdělen do tří kroků, v nichž jsou postupně posuzovány tři typy kritérií:
- klinická kritéria závažnosti onemocnění,
- hygienická (expoziční kritéria),
- předběžné podmínky pro posouzení onemocnění bederní páteře jako nemoci z povolání.
Odpovídající diagnóza
Musí se jednat o diagnózu, která odpovídá nové položce v seznamu nemocí z povolání, konkrétně „Chronický vertebrogenní syndrom bederní páteře vyjádřený jako lumbago s kořenovým syndromem nebo bez něj“. Vyjádřeno v kódech MKN-10, jedná se o diagnózy uvedené v tab. 1.

Výše uvedené lze považovat za standardní situaci. Tím samozřejmě nemohou být vyčerpány všechny situace, které mohou v praxi nastat. Při posuzování možných atypických případů je nutno vycházet z individuálního komplexního zhodnocení klinického stavu pacienta neurologem a odborníkem pro pracovní lékařství.
Délka výkonu potenciálně rizikové práce
Podezřele rizikovou (přetěžující) prací se rozumí práce, při které se jako pravidelná součást výkonu práce vyskytuje alespoň jeden z potenciálně rizikových úkonů, jako jsou práce v nefyziologických pracovních polohách (předklon či úklon), úkony spojené s manipulací s břemeny nebo úkony, při nichž dochází k tlačným a tažným silám ve vertikálním či horizontálním směru. Takto definovaná potenciálně riziková práce může (ale nemusí) být rizikovou prací ve smyslu kategorizace prací podle zákona č. 258/2000 Sb., o ochraně veřejného zdraví. Objektivní posouzení, zda pro uvedené faktory docházelo k překročení hygienických limitů u konkrétního pacienta, je úkolem orgánu ochrany veřejného zdraví.
Požaduje se, aby délka výkonu předmětné práce trvala alespoň 3 roky, přičemž každý rok musí být v rizikové práci odpracováno alespoň 60 směn.
Délka pracovní neschopnosti
Dočasná pracovní neschopnost pro některou z výše uvedených diagnóz musí trvat alespoň 12 měsíců kumulativně během posledních 3 let před ukončením pracovního poměru, jehož náplní byla riziková práce, resp. před prvním posouzením ve středisku nemocí z povolání u pracovníků, kteří v tomto pracovním poměru dosud jsou.
Posouzení, jestli jsou předběžné podmínky splněny, je v kompetenci lékařů prvního kontaktu, tj. registrujícího praktického lékaře, poskytovatele pracovnělékařských služeb nebo i specialisty – neurologa, ortopeda či rehabilitačního lékaře.
Uvedené tři předběžné podmínky musí být splněny všechny. Pokud tomu tak není, předmětné onemocnění nebude dále posuzováno jako možná nemoc z povolání a pacient není odesílán na středisko nemocí z povolání.
Klinická kritéria
Pokud jsou předběžná kritéria splněna, je pacient odeslán na místně příslušné středisko nemocí z povolání. Součástí žádosti o posouzení nemoci z povolání je doložení potřebných rozhodnutí o dočasné pracovní neschopnosti. Poskytovatel pracovnělékařských služeb i registrující praktický lékař dále za účelem posouzení a uznání nemoci z povolání podle § 61 zákona předají středisku kopii zdravotnické dokumentace v rozsahu potřebném k posouzení nemoci. To znamená, že středisko bude mít k posuzování profesionality dostupnou dokumentaci o provedených vyšetřeních a o dosavadním průběhu posuzovaného onemocnění. Středisko zkontroluje, zda jsou předběžná kritéria skutečně splněna. Pokud ano, zahájí proces posuzování daného případu. Jeho prvním krokem je posouzení, zda jsou splněna tzv. klinická kritéria pro uznání nemoci z povolání. Smyslem klinických kritérií není vyjádření k profesionalitě onemocnění, ale zhodnocení, zda se o předmětné onemocnění skutečně jedná, zda byla provedena diferenciální diagnostika a zda klinická závažnost onemocnění dosahuje požadovaného stupně, tj. jestli odpovídá alespoň střednímu stupni postižení.
Závažnost onemocnění se hodnotí ve dvou dimenzích:
- pomocí nálezu při klinickém neurologickém vyšetření;
- pomocí nálezu strukturálních změn na bederní páteři, zjištěných radiologickými zobrazovacími metodami (přednostně MR, při její kontraindikaci pak CT).
Toto hodnocení se provádí sjednoceným a standardizovaným způsobem, který se od běžného způsobu vyšetření liší úpravou pro konkrétní potřeby posouzení nemoci z povolání.
Pro neurologické vyšetření i MR jsou definovány parametry nálezu, na jejichž hodnocení je stanovení stupně závažnosti postaveno, a rovněž je stanoven způsob jejich kódování. Výsledky se zanášejí do jednotných protokolů. Výstupem je počet abnormálních parametrů nálezu, který se považuje za kvantifikaci stupně závažnosti změn. Pro nález neurologický i radiologický jsou stanoveny minimální počty abnormálních parametrů, které musí být dosaženy, aby bylo možné považovat stupeň závažnosti za střední, a to při zohlednění věku posuzované osoby.
Pokud byl splněn požadavek 12 měsíců pracovní neschopnosti v průběhu 3 let, lze předpokládat, že ve většině případů pacient již absolvoval neurologické vyšetření i vyšetření MR. V tom případě nebude většinou potřeba tato vyšetření opakovat. Při vyplnění příslušného protokolu se vychází z již provedených vyšetření, přičemž, aby onemocnění mohlo být dáváno do souvislosti s prací, musí být vyšetření MR (nebo výjimečně CT) provedeno nejpozději do konce jednoho roku po skončení potenciálně rizikové práce. Datum radiologického vyšetření (MR, popř. CT), při kterém nález strukturálních změn na bederní páteři splnil kritéria alespoň středního stupně závažnosti, se podle vyhlášky č. 104/2012 Sb. považuje za datum zjištění nemoci z povolání.
Postup klinického hodnocení se odvíjí od toho, zda u pacienta již bylo provedeno neurologické vyšetření a vyšetření MR, resp. CT v potřebném rozsahu.
Pokud tato vyšetření byla provedena, posuzuje se nejdříve stupeň závažnosti radiologického nálezu. Pokud provedena nebyla, začíná se posouzením neurologického nálezu a až při splnění jeho závažnosti je indikována MR.
Pokud jsou splněna požadovaná radiologická kritéria závažnosti onemocnění pacienta, pokračuje středisko v posuzování odesláním k neurologickému vyšetření a k vyplnění protokolu hodnotícího neurologický nález. Jestliže radiologický nález nedosáhl požadovaného stupeň závažnosti, odeslání k neurologovi není potřeba, protože proces posuzování končí závěrem, že se o nemoc z povolání nejedná.
Pokud dosud nebyla provedena MR, začíná se hodnocením nálezu neurologického. Jestliže neurologický závěr odpovídá splnění neurologických kritérií, vč. tíže onemocnění ve vztahu k věku pacienta, indikuje neurolog doplnění MR. Když však neurologická kritéria nejsou splněna, není doplnění MR pro účely posouzení nemoci z povolání potřeba, neboť u pacienta se o nemoc z povolání jít nemůže. Posuzování tedy končí neuznáním nemoci z povolání.
Hodnocení radiologického nálezu a stanovení stupně jeho závažnosti
Jestliže se pacient dostaví k vyšetření na středisko nemocí z povolání s výsledkem již provedeného vyšetření MR, požádá středisko radiologa o dodatečné vyplnění protokolu, jehož formulář přiloží k žádance, na které je výslovně uvedeno, že se vyplnění požaduje pro posouzení možnosti existence nemoci z povolání.
Způsob radiologického vyšetření: Radiologické hodnocení provádí lékař se specializovanou způsobilostí v oboru radiologie.
Nativní RTG bederní páteře pro účely tohoto hodnocení nedostačuje. Optimální metodou pro zobrazení stavu páteře je MR provedená formou standardního protokolu. Pro hodnocení budou vždy k dispozici sagitální obrazy T2, T1 a STIR (short tau inversion recovery) zachycující minimálně segmenty L3 až S1 bederní páteře a axiální obrazy (nejčastěji T2) zachycující oblasti s nejvýraznějšími změnami. V případě kontraindikace MR bude provedeno vyšetření CT. Hodnocení pěti parametrů se provádí zvlášť pro každý ze tří segmentů: L3/4, L4/5 a L5/S1. Celkem je tedy hodnoceno 15 parametrů. Seznam hodnocených parametrů, jejich definici, kódování a protokol pro hodnocení radiologického nálezu při zohlednění věku pacienta obsahuje tab. 2. Příklady nálezů ukazují obr. 4 a 5.
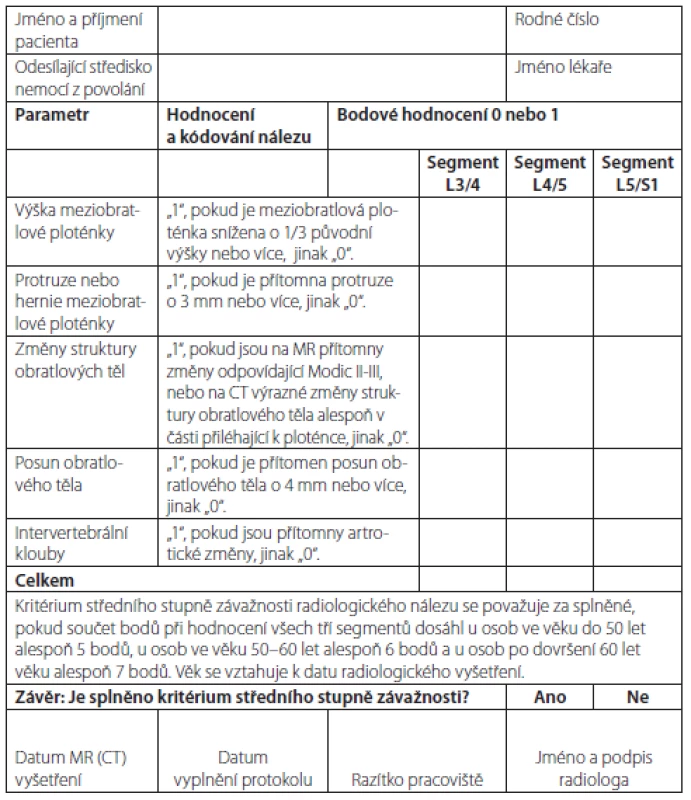
Fig. 4 An example of evaluation of MRI of the lumbar spine (a) T2 sagittal, (b) T1 sagittal, (c) STIR sagittal – with marking of L5 vertebral
body in all images. (d–f) T2 image in the oblique transversal plain at the level of the intervertebral discs L3/4, L4/5 and L5/S1.
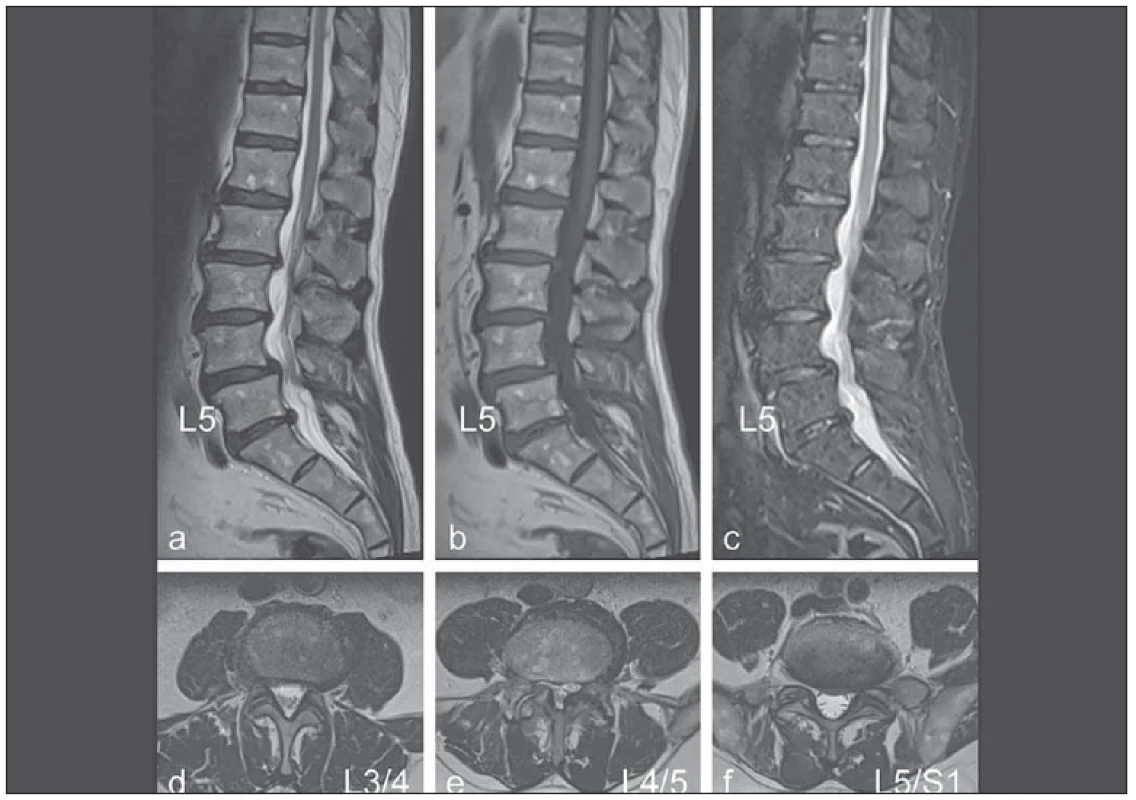
The evaluation is based on the parameters stated in Tab. 2.
At the L3/4 level, there is no reduction of the disc height by more than 1/3 (0 points), the disc protrudes into the spinal canal by 3 mm
(1 point), there are no changes in the structure of vertebral bodies, no displacement of the vertebrae, no osteoarthritic changes are visible on
the intervertebral joints (0 points).
At the L4/5 level, normal disc height (0 points), the disc does not protrude into the spinal canal by more than 2 mm in comparison with the
L5 vertebral body (0 points), there is a shift of L4 against L5 vertebral body by 5 mm (1 point), there are prominent osteoarthritic changes on
the intervertebral joints (1 point).
At the L5/S1 level disc height is reduced by 1/3 (1 point), disc protrudes into the spinal canal by 4 mm (1 point), there are no changes in
the structure of vertebral bodies (0 points), there is no displacement of the vertebrae (0 points), osteoarthritic changes are visible on the
intervertebral joints (1 point).
A total of 6 points, which means that criterion of medium degree of severity of the radiological fi nding is met in patients under 60 years of
age, in older persons it will not be accomplished. (Changes at the L2/3 level – height reduction and protrusion of the disc – will not aff ect
the evaluation for the purpose of meeting the occupational disease criteria.)
Fig. 5. An example of evaluation of MRI of the lumbar spine (a) T2 sagittal, (b) T1 sagittal, (c) STIR sagittal – with marking of L5 vertebral
body in all images. (d–f) T2 image in the oblique transversal plain at the level of the intervertebral discs L3/4, L4/5, L5/S1.
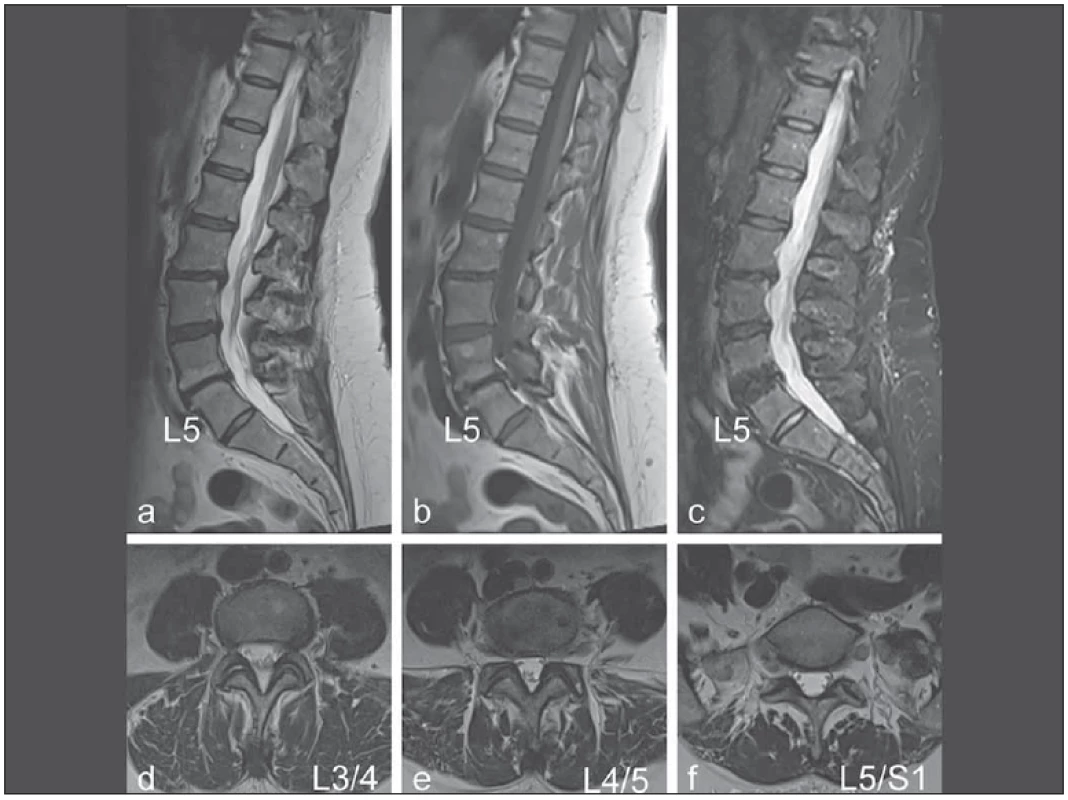
The evaluation is based on the parameters stated in Tab. 2.
At the L3/4 level, there is a normal height of disc (0 points), disc protrudes into the spinal canal by 2 mm (0 points), there are no changes in the struc -
ture of vertebral bodies (0 points), no displacement of the vertebrae (0 points), osteoarthritic changes are visible on the intervertebral joints (1 point).
At the L4/5 level, disc height is reduced by more than 1/3 (1 point), disc protrudes into the spinal canal by 3 mm (1 point), there are Modic II
changes of parts of the vertebral bodies adjacent to the disc (1 point), no displacement of the vertebrae (0 points), osteoarthritic changes are
present on the intervertebral joints (1 point).
At the L5/S1 level, disc height is reduced by 1/3 (1 point), disc does not protrude into the spinal canal, there are no changes in the structure
of vertebral bodies, no displacement of the vertebrae, no osteoarthritic changes on the intervertebral joints are seen (0 points)
A total of 6 points, which means that criterion of a moderate severity of radiological fi nding is met in patients younger than 60 years, in older
persons it will not be accomplished. (Changes at the L2/3 level – height reduction and protrusion of the disc – will not aff ect the evaluation
for the purpose of meeting the occupational disease criteria.)
Hodnocení neurologického nálezu a stanovení stupně jeho závažnosti
Neurolog provede diferenciální diagnostiku ke zjištění stavů, které mohou vyvolávat obdobné potíže jako onemocnění páteře z přetěžování a které je třeba vyloučit jako hlavní příčinu potíží. Příklady těchto stavů jsou uvedeny v tab. 3. Samotná přítomnost těchto alternativních stavů nemusí možnost uznání nemoci z povolání vylučovat, pokud se nejedná o jednoznačně dominantní příčinu obtíží pacienta. Po ověření diagnózy chronického vertebrálního algického syndromu bederní páteře neurolog vyplní neurologický protokol (tab. 4), jehož formulář středisko přiloží k žádance, na které je výslovně uvedeno, že se vyplnění požaduje pro posouzení možnosti existence nemoci z povolání. Po zvážení lékařem střediska může být Protokol vyplněn i na základě nálezu z dříve provedeného neurologického vyšetření.
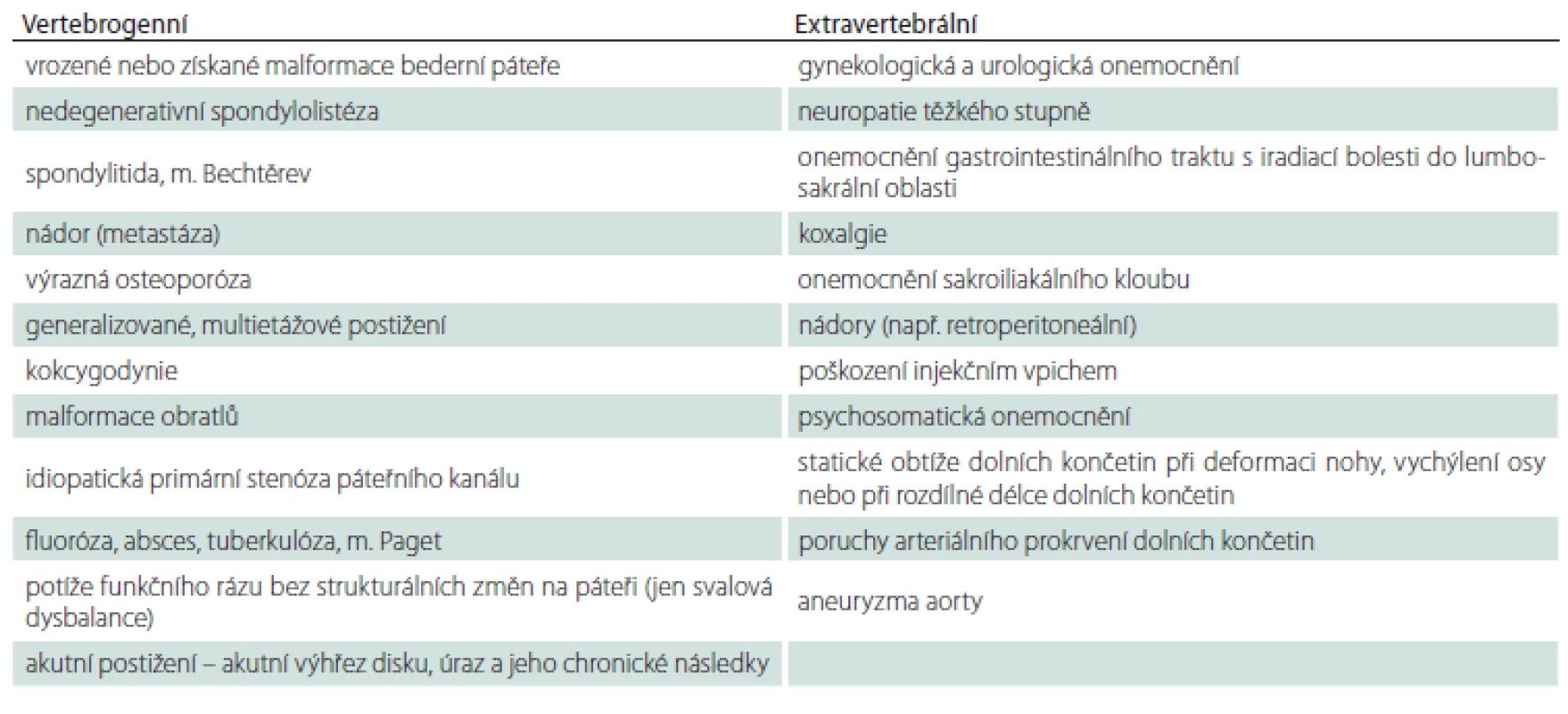
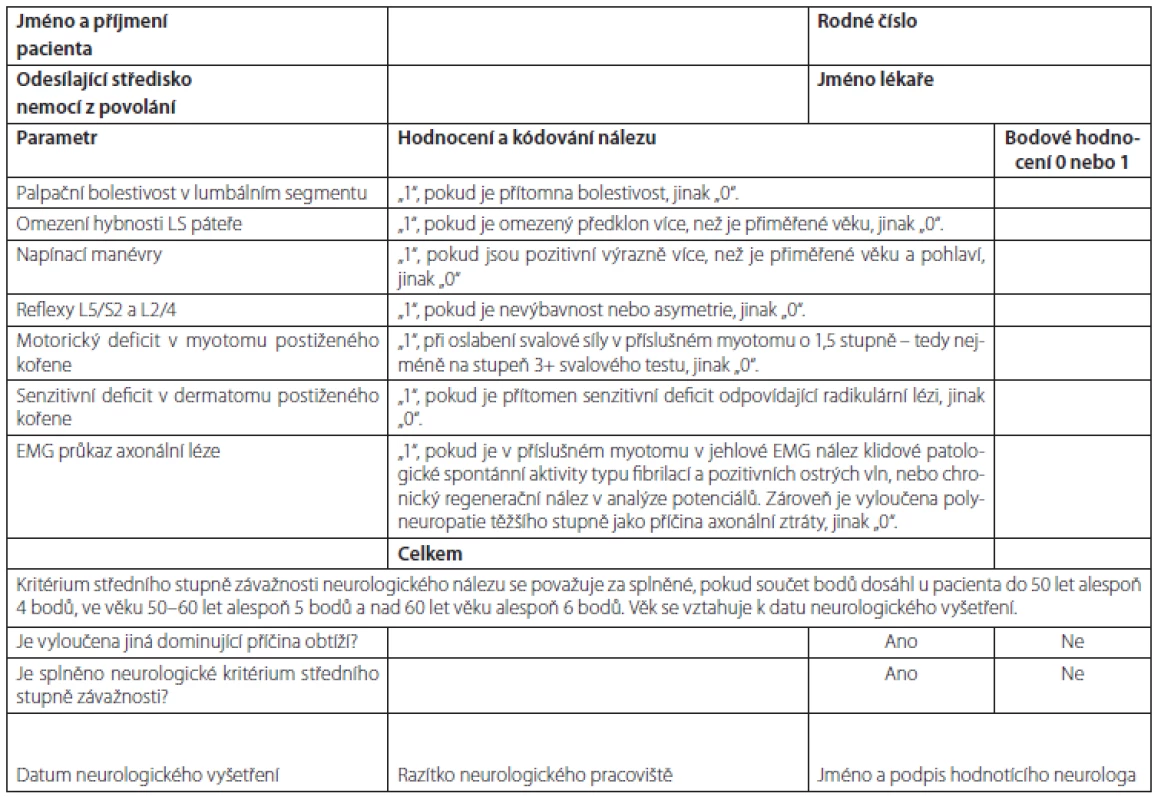
Pokud závěr neurologického hodnocení vyzněl pozitivně ve smyslu, že neurologické kritérium závažnosti bylo splněno, je indikováno doplnění radiologického vyšetření. Pokud neurologický závěr vyzněl negativně, odeslání k MR není z posudkového hlediska potřeba, protože proces posuzování končí závěrem, že se o nemoc z povolání nejedná.
Pokud je u pacienta podezření na kořenovou symptomatiku, je součástí neurologického vyšetření i vyšetření EMG k vyloučení nebo průkazu polyneuropatie a axonální ztráty v myotomu, což odpovídá případné radikulární symptomatologii. Jedná se o kořenovou symptomatologii L5, S1 a případně rovněž L4.
V klinickém nálezu se kořenová symptomatika L5 vyznačuje subjektivními potížemi – bolestí vyzařující z lumbosakrálního přechodu po zevní ploše stehna, zevní i přední ploše bérce až do dorza nohy a prstů (1.–4.). V téže oblasti je možné vyšetřením zjistit poruchu kožní citlivosti. Postižení předního kořene se projeví částečnou parézou svalů s oslabením dorzální flexe nohy, kdy nemocný musí nadměrně zvedat dolní končetinu, aby nezakopl o přepadající chodidlo. Nedokáže se postavit na patu – neodvine chodidlo. Důležité je rovněž oslabení abdukce stehna, kdy nemocný při stoji na zdravé noze není schopen udržet horizontální polohu pánve (Trendelenburgův příznak). Chůze se vyznačuje nejen nadměrným zvedáním kolene, ale také instabilitou pánve.
Postižení kořene S1 se vyznačuje bolestmi jdoucími od LS přechodu přes hýždě, zadní plochu stehna a bérce až do paty i zevní hrany nohy do malíku. V téže oblasti se projevuje porucha kožní citlivosti. Oslabení se vyznačuje jak ztrátou síly pro plantární flexi nohy i prstů, tak ztrátou síly pro odraz nohy a poruchou flexe i dukce prstů (neprovede abdukci malíku). Rovněž je přítomna hypotonie hýždě s oslabením extenze v kyčli (m. gluteus maximus).
Radikulopatie L4 se projevuje bolestmi vyzařujícími z LS přechodu, s projekcí po přední ploše stehna a vnitřní ploše bérce až distálně od vnitřního kotníku. V této oblasti bývá rovněž porucha kožní citlivosti. Oslabení, hypotonie i atrofie svalů se týká m. quadriceps femoris, skupiny adduktorů a zčásti rovněž m. tibialis anterior. V klinickém nálezu bývá oslabení extenze bérce, addukce stehna a mírné oslabení dorzální flexe nohy. Pacient má nejistou chůzi, poruchu uzamknutí kolenního kloubu s rekurvací, oslabení addukce stehna, slabší dorzální flexi nohy. Velmi špatně (tj. hrozí nebezpečí pádu) chodí se schodů, při chůzi do schodů se přitahuje o zábradlí, má např. problémy nastoupit do autobusu – to je možné jen s nástupním ostrůvkem.
EMG bude provedeno v následujícím rozsahu:
Kondukční studie na nervech více postižené dolní končetiny, F-vlny v n. tibialis a n. peroneus a vyšetření 1–2 svalů z myotomů L5 a S1, eventuálně L4, příslušné končetiny. U motorických zánikových radikulopatií je při vyšetření kondukčních studií motorických vláken důležitá amplituda sumačního svalového akčního potenciálu. Nález je třeba porovnat jak s normou, která platí pro všechny nervy (v dané laboratoři EMG), tak i se zdravou druhou stranou. Kondukční studie senzitivních vláken se při radikulopatii nehodnotí – léze kořene bývá ve velké většině případů proximálně od spinálních ganglií. Nález je pak normální, a to i při srovnání se zdravou stranou.
Důležité je vyšetření F-vln (obr. 6). Vždy se vyšetřuje 20 odpovědí při supramaximální stimulaci a hodnotí se nejkratší latence F-vlny, její stabilita. Další parametry F-vln, amplituda ani trvání, nemají pro hodnocení radikulopatie význam. Důležitá je rovněž stranová diference latencí F-vlny – pro n. tibialis a n. peroneus je udávána do 3,5 ms.
Fig. 6 Evaluation of F-wave latency.
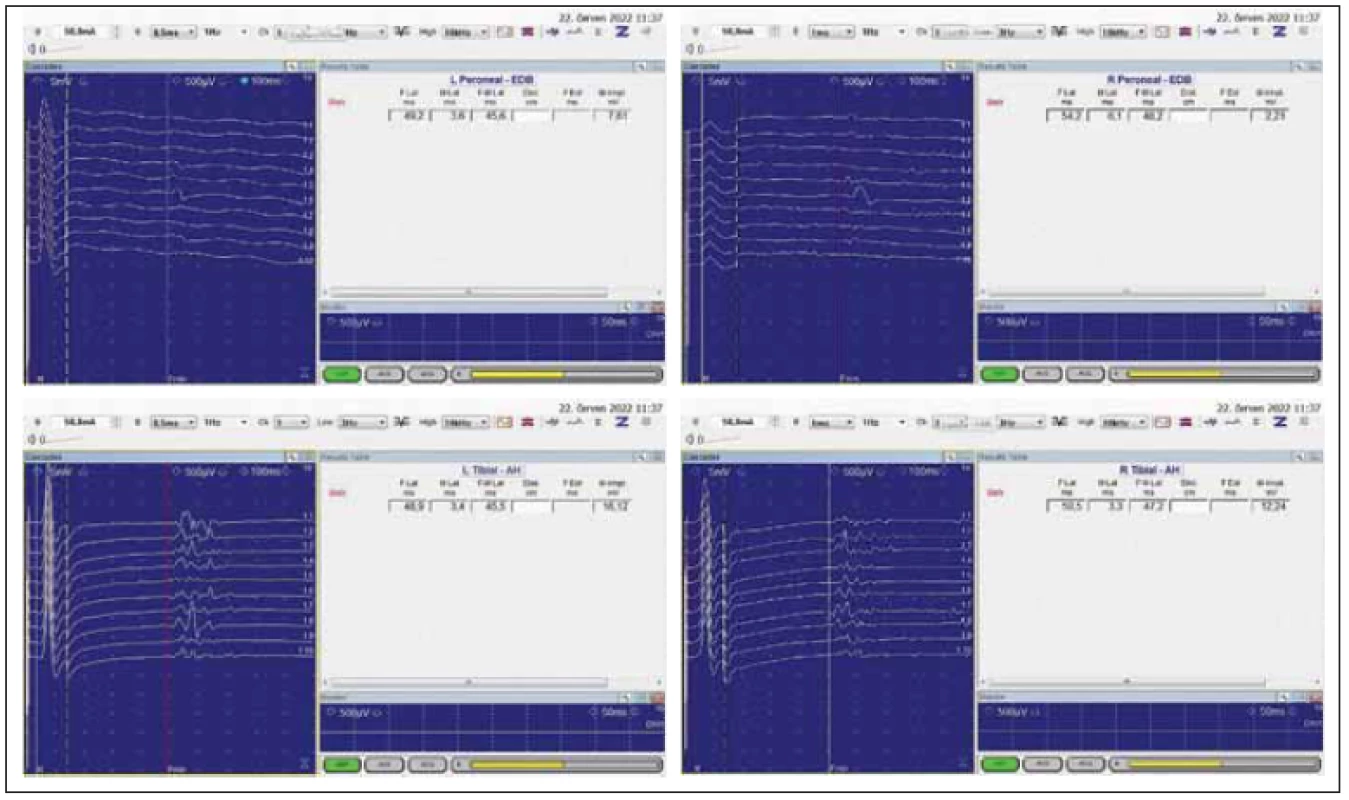
The patient suff eres from a more severe L5 radicular syndrome on the right and milder S1 on the right. The diff erence of F-wave latencies is
5 ms for n. peroneus and 1.6 ms for n. tibialis. Prolongation of n. peroneus (root L5) latency is signifi cant (more than 3.5 ms), whereas for n. tibialis
(root S1) is only mild prolongation.
Pro latence F-vln jsou vypracovány nomogramy s hodnocením dle výšky nemocného. Je nutné pomocí jehlové EMG vyšetřit 1–2 svaly z postiženého myotomu. Hodnotí se jednak spontánní aktivita – u denervačního syndromu se po 3 týdnech nachází spontánní aktivita ve formě fibrilací, pozitivních vln a případně repetitivních polyfázických výbojů. Tato spontánní aktivita má rytmický charakter, provokuje se mechanickým podrážděním svalové membrány při vpichu jehly a náhle končí. U chronických neurogenních lézí – motorických radikulopatií – se nacházejí vysoké, delší a často i polyfázické potenciály motorických jednotek (MUP), které vznikly reinervací svalových vláken. Po zániku některých motorických vláken dochází k reinervaci svalových vláken ze zachovalých motoneuronů. Proto jsou pak motorické jednotky větší, mají více svalových vláken a MUP jsou vyšší, delší a polyfázické.
Pro diagnózu radikulopatie L5 je důležité vyšetření m. tibialis anterior a m. gluteus medius EMG jehlou. Pro radikulopatii S1 je nutno vyšetřit m. gastrocnemius medialis a m. solleus. Pro radikulopatii L4 se doporučuje vyšetřit m. vastus lateralis a adduktory (m. adductor longus).
U případů posuzovaných podle § 269 odst. 3 Zákoníku práce zpětně za období 3 roky před nabytím účinnosti nařízení vlády, tj. od 1. 1. 2020 do 31. 12. 2022, u nichž původně nebylo provedeno EMG vyšetření, se bude vycházet z předpokladu, že k vyšetření EMG nebyl důvod, tj. že nebyla přítomna kořenová symptomatika. Respektive podmínku pozitivní EMG nelze považovat za splněnou v případě, že EMG nebyla vůbec provedena. Proto v rámci bodování bude EMG v těchto případech přiřazena hodnota „0“.
Pokud je vyšetření jehlovou EMG kontraindikováno, tento parametr se nebude hodnotit. Bodové limity pak budou o 1 bod sníženy.
Hygienická (expoziční kritéria)
Pouze v případě, že pacient splní všechna kritéria předběžná, radiologická i neurologická, a podezření na nemoc z povolání je tedy důvodné, středisko požádá o ověření podmínek vzniku nemoci z povolání příslušný orgán ochrany veřejného zdraví, který je k tomu kompetentní na základě zákona č. 373/2011 Sb., zákon o specifických zdravotních službách, ve znění pozdějších předpisů, tj. ve většině případů příslušnou krajskou hygienickou stanici.
Pro účely ověření podmínek vzniku poškození bederní páteře při těžké fyzické práci se hledal objektivní a kvantitativní ukazatel, pro který by bylo možno stanovit hygienický limit. Jako takový ukazatel byl zvolen tlak na ploténku L4/5, kterému je vystavena v průběhu rizikové práce. Tento tlak samozřejmě nelze měřit přímo. Proto se pracuje s jeho odhadem pomocí softwarové aplikace, která byla k tomuto účelu vyvinuta v rámci grantu IGA MZ NT/144741. Vstupními daty do této aplikace jsou individuální antropometrické údaje konkrétního pacienta a dále ergometrické parametry daného potenciálně rizikového pracovního výkonu, vč. časových a frekvenčních charakteristik rizikových úkonů. Limitní hodnota tlaku, z které se vychází, je převzatá z materiálů National Institute for Occupational Safety & Health (NIOSH) a činí 3 400 N [3,13–16].
Ověření podmínek vzniku možné nemoci z povolání tedy probíhá zcela mimo účast neurologa. Podrobný postup a popis hygienické metodiky je předmětem samostatného Metodického pokynu ministerstva zdravotnictví, který bude vydán ve Věstníku Ministerstva zdravotnictví. Výstupem ověření hygienických podmínek je závazné stanovisko orgánu ochrany veřejného zdraví. Podle zákona č. 373/2011 Sb., v platném znění, je toto stanovisko pro středisko nemocí z povolání závazné.
Splnění hygienických kritérií je nutnou podmínkou pro uznání nemoci z povolání. Pokud hygienické kritérium není splněno, nelze nemoc z povolání uznat ani v případě, že byla splněna kritéria neurologická a radiologická.
Grantová podpora
Práce vychází z výstupů grantového projektu IGA MZ NT/14471 a byla podpořena MZ ČR – RVO (Fakultní nemocnice Olomouc, IČ 00098892, LF UP, IČ 61989592, Státní zdravotní ústav, IČ 75010330).
Konflikt zájmů
Autoři deklarují, že v souvislosti s předmětem práce nemají žádný konflikt zájmů.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.
doc. MUDr. Edvard Ehler, CSc., FEAN
Neurologická klinika
Pardubické nemocnice
Kyjevská 44, 530 03 Pardubice
e-mail: eda.ehler@tiscali.cz
Přijato k recenzi: 1. 7. 2022
Přijato do tisku: 26. 9. 2022
doc. MUDr. Edvard Ehler, CSc., FEAN
Studia na lékařské fakultě v Brně zakončil v roce 1972. Během studií působil jako demonstrátor na Ústavu anatomie a na Neurologické klinice. V roce 1976 složil první a v roce 1980 druhou atestaci z neurologie. Absolvoval školení v EMG (u as. F. Véle) a celou řadu kratších kurzů. V roce 1988 na Neurologické klinice LF UK v Hradci Králové obhájil kandidátskou práci „Proximální diabetická neuropatie“. Roku 2002 habilitoval z oboru neurologie na LF UK v Hradci Králové (monografie Mononeuropatie, spoluautor prof. Ambler). Absolvoval celou řadu kratších stáží – Uppsala, Stockholm, Rostock, Londýn, Heidelberg. Od roku 1975 pracuje na neurologii v Pardubicích, od roku 1990 jako primář a roku 2008 začal sloužit jako přednosta nově založené Neurologické kliniky. Od roku 2015 působí jako zástupce přednosty a věnuje se neurofyziologii, neuromuskulárních chorobám i dalším aspektům neurologických nemocí. Od roku 1994 se zúčastňuje výuky mediků (LF HK), učí na Fakultě zdravotnických studií Univerzity Pardubice a je vedoucím katedry neurologie IPVZ Praha. Již přes 30 let je členem výboru České neurologické společnosti. Publikoval 280 prací, z nichž více než 50 v zahraničních časopisech s impakt faktorem. Je hlavním autorem 5 knižních publikací a spoluautorem dalších 4 publikací. Je zástupce šéfredaktora časopisu Česká a slovenská neurologie a neurochirurgie. Přispívá také jako člen redakční rady Clinical Neurophysiology Practice a člen širší redakční rady Neurologie pro praxi.
Sources
1. ČSÚ 2021. Pracovní neschopnost pro nemoc a úraz v České republice – za rok 2020. [online]. Dostupné z URL: https://www.czso.cz/csu/czso/pracovni-neschopnost-pro-nemoc-a-uraz-v-ceske-republice-za-rok-2020.
2. EU 2003. Commission Recommendation of 19 September 2003 concerning the European schedule of occupational diseases (Text with EEA relevance) (notified under document number C (2003) 3297). [online]. Available from: https://eur-lex.europa.eu/legal-content/EN/ALL/?uri=CELEX%3A32003H0670.
3. Hulshof CTJ, Pega F, Neupane S et al. The prevalence of occupational exposure to ergonomic risk factors: a systematic review and meta-analysis from the WHO/ILO Joint Estimates of the Work-related Burden of Disease and Injury. Environ Int 2021; 146: 106157. doi: 10.1016/j.envint.2020.106157.
4. Lötters F, Burdorf A, Kuiper J et al. Model for the work-relatedness of low-back pain. Scand J Work Environ Health 2003; 29 (6): 431–440. doi: 10.5271/sjweh. 749.
5. Wai EK, Roffey DM, Bishop P et al. Causal assessment of occupational carrying and low back pain: results of a systematic review. Spine J 2010; 10 (7): 628–638. doi: 10.1016/j.spinee.2010.03.027.
6. Roffey DM, Wai EK, Bishop P et al. Causal assessment of occupational sitting and low back pain: results of a systematic review. Spine J 2010; 10 (3): 252–261. doi: 10.1016/j.spinee.2009.12.005.
7. Kuiper JI, Burdorf A, Frings-Dresen MHW et al. Assessing the work-relatedness of nonspecific low-back pain. Scand J Work Environ Health 2005; 31 (3): 237–243.
8. Luoma K, Vehmas T, Grönblad M et al. Relationship of Modic type 1 change with disc degeneration: a prospective MRI study. Skeletal Radiol 2009; 38 (3): 237–244. doi: 10.1007/s00256-008-0611-8.
9. Karppinen J, Solovieva S, Luoma K et al. Modic changes and interleukin 1 gene locus polymorphisms in occupational cohort of middle-aged men. Eur Spine J 2009; 18 (12): 1963–1970. doi: 10.1007/s00586-009-1139-x.
10. ILO 2010. ILO List of Occupational Diseases (revised 2010). [online]. Dostupné z URL: https://www.ilo.org/wcmsp5/groups/public/@ed_protect/@protrav/@safework/documents/publication/wcms_125137.pdf
11. EU 2003. Commission Recommendation of 19 September 2003 concerning the European schedule of occupational diseases (text with EEA relevance) (notified under document number C (2003) 3297) [online]. Dostupné z URL: https://eur-lex.europa.eu/legal-content/EN/ALL/?uri=CELEX%3A32003H0670.
12. Laštovková A, Nakládalová M, Fenclová Z et al. Low-back pain disorders as occupational diseases in the Czech Republic and 22 European countries. Comparison of national systems, related diagnoses and evaluation criteria. Cent Eur J Public Health 2015; 23 (3): 244–251. doi: 10.21101/cejph.a4185.
13. Hlávková J, Lebeda T, Tichý T et al. Evaluation of lumbar spine load with computational method for the purpose of acknowledging low-back disorders as occupational diseases. Centr Eur Public Health 2016; 24 (1): 58–67. doi: 10.21101/cejph.a4332.
14. Gaďourek P, Lebeda T, Hlávková J et al. Použití ergonomického software TECNOMATIX JACK při posuzování pracovní zátěže u onemocnění bederní páteře. In: Osina O, Mušák L. Pracovné lekárstvo a toxikológia, Nové poznatky a skúsenosti 2. Martin: JLF UK 2014.
15. Pešáková L, Hlávková J, Nakládalová M et al. Exposure criteria for evaluating lumbar spine load. Cent Eur J Public Health 2018; 26 (2): 98–103. doi: 10.21101/cejph. a4941.
16. Pešáková l, Nakládalová M, Tichý T et al. Modelové ověření podmínek práce při podezření na profesionální onemocnění bederní páteře. Pracovni Lekarstvi 2018; 70 (1–2): 5–10.
Labels
Paediatric neurology Neurosurgery NeurologyArticle was published in
Czech and Slovak Neurology and Neurosurgery

2022 Issue 5
Most read in this issue
- Lumbar spine disorder – the new occupational disease
- Cenobamate
- The dentate gyrus – anatomy, vascular supply, function and neuropathology
- Carotid web

