Riziko poškození plodu v důsledku rentgenových výkonů u gravidních žen
Fetal Radiation Risk Due to X-ray Procedures Performed on Pregnant Women
The paper provides a review of information regarding fetal doses and subsequent detrimental effects from X-ray procedures performed on pregnant patients. Fetal doses from X-ray procedures performed outside the abdomen and pelvic area are negligible and there is no reason for concern. Fetal doses from radiography of the abdomen and/or pelvic area can be as high as several mSv and, therefore, still far away from a threshold for detrimental effects. Fetal doses from CT, fluoroscopy and interventional procedures in the abdomen and/or pelvic area can exceed the threshold of 100 mSv for detrimental effects. It is necessary to make an accurate estimate of the fetal dose based on exposure parameters and used projections. If the estimated fetal dose is higher than 500 mSv, some detrimental effects will appear. If the estimated fetal dose is in the range of 100–500 mSv, the phase of the pregnancy as well as other aspects (ethical, religious...) need to be considered before making any decision. An estimated fetal dose lower than 100 mSv does not represent any risk of detrimental effects for the fetus.
Key words:
fetal dose – X-ray procedure – detrimental effects – stochastic effects
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.
Authors:
L. Súkupová 1; P. Vachata 2
Authors‘ workplace:
Úsek ředitele, Institut klinické
a experimentální medicíny, Praha
1; Neurochirurgická klinika UJEP
a Krajská zdravotní a. s.
Masarykova nemocnice v Ústí
nad Labem, o. z.
2
Published in:
Cesk Slov Neurol N 2017; 80/113(3): 276-279
Category:
Review Article
doi:
https://doi.org/10.14735/amcsnn2017276
Overview
Článek podává souhrn informací o rentgenových výkonech provedených v průběhu gravidity z hlediska dávek na plod a z toho plynoucích možných poškození. Dávky na plod z rentgenových výkonů (skiagrafické, skiaskopické i CT) provedených mimo oblast břicha a pánve jsou zanedbatelné, není potřeba se jimi znepokojovat. Dávky na plod ze skiagrafických vyšetření provedených v oblasti břicha a/ nebo pánve dosahují jednotek mSv, zdaleka se tedy nepřibližují prahu pro vznik deterministických účinků. Dávky na plod z CT, skiaskopických a intervenčních výkonů v oblasti břicha a/ nebo pánve již mohou překročit práh 100 mSv pro vznik deterministických účinků. U těchto výkonů je nutné provést odhad dávek na plod pomocí speciálního výpočtu založeného na expozičních parametrech a projekcích použitých při rentgenovém výkonu. Je-li výsledná dávka na plod větší než 500 mSv, je velmi pravděpodobné poškození plodu. Je-li výsledná dávka na plod v rozmezí 100– 500 mSv, je nutné zohlednit i fázi gravidity a na základě dalších aspektů (etické, náboženské...) rozhodnout o následném postupu. Dávka na plod menší než 100 mSv nepředstavuje pro plod žádné riziko z hlediska deterministických účinků.
Klíčová slova:
dávka na plod – RTG výkon – deterministické účinky – stochastické účinky
Úvod
V neurologii a neurochirurgii patří cévní mozková příhoda (CMP) a traumata v oblasti mozku a páteře mezi nejčastější indikace k vyšetření s použitím rentgenového (RTG) záření u žen ve fertilním věku. V USA je prevalence CMP u žen ve věku 20– 39 let 0,7 %, ve věku 40– 59 let je to již 2,2 %. Traumatické poškození mozku se u žen vyskytuje obecně v 5,6 %, necelá třetina z celkového počtu traumat je u žen ve fertilním věku (věk 15– 44 let). Traumata se vyskytují u 5– 20 % gravidních žen [1– 3].
Mezi nejčastěji prováděné RTG výkony v neurologii a neurochirurgii patří následující: při akutní CMP je rutinně prováděno nativní CT (výpočetní tomografie) vyšetření mozku, CT angiografie kraniálně od aortálního oblouku, vč. zobrazení intrakraniálních tepen, a event. perfuzní CT vyšetření mozku [4]. Při kontrolním CT je prováděno CT vyšetření mozku většinou pouze nativně. Při podezření na polytrauma se realizuje nativní CT vyšetření mozku a krční páteře, CT vyšetření zbytku těla vč. pánve je provedeno postkontrastně. Při monotraumatech hlavy se používá CT vyšetření mozku a krční páteře.
Každoročně jsou na světě vyšetřeny tisíce gravidních pacientek s použitím RTG záření. Při některých z výše uvedených CT vyšetření (CT vyšetření při traumatech) se nachází děloha nebo plod v přímém RTG svazku, potenciálně tedy může dojít k poškození plodu. Avšak v důsledku nedostatku informací vznikají u mnoha vyšetřených pacientek obavy z poškození plodu i v neodůvodněných případech. To pak mnohdy vede k neopodstatněnému umělému ukončení gravidity. Obecně se dá říct, že jak budoucí maminky, tak i lékaři často nadhodnocují riziko plynoucí z expozice, i když se jedná o zanedbatelnou dávku na plod [5– 7].
Již dlouhou dobu se v laické i lékařské veřejnosti traduje, že gravidní ženy by neměly být vyšetřeny s využitím RTG záření, protože by mohlo dojít k poškození embrya/ plodu (nadále je v textu používán termín plod i pro embryo). Tento zvyk má své počátky v minulém století, kdy bylo běžné, že i při jednoduchém skiagrafickém vyšetření hrudníku byla ozářena i děloha ženy (dávka na dělohu byla cca 30× menší než dávka na plíce [8]). Důvodem bylo nedostatečné použití kolimace a taktéž velké množství rozptýleného záření. V dnešní době již musí každý RTG systém splňovat požadavky kladené na množství rozptýleného záření a taktéž clony jsou efektivnější. Proto je ozáření tkání a orgánů mimo samotnou oblast zájmu zanedbatelné (přehled dávek pro různé typy RTG výkonů mimo oblast břicha a pánve je uveden dále). Přesto na mnoha pracovištích stále převládá zažitá praxe, že gravidní žena se použitím RTG vyšetřit nesmí, i když je oblast zájmu velmi vzdálená od dělohy, např. mozek nebo krk.
Je-li plod přímo v primárním RTG svazku nebo poblíž primárního svazku (v blízkosti několika cm), může dojít k jeho ozáření. S ozářením plodu je spojeno riziko vzniku deterministických a stochastických účinků.
Mezi deterministické účinky patří vznik malformací, poruchy růstu, vrozené defekty, samovolný potrat a úmrtí novorozence. Mezi stochastické účinky náleží vznik leukemie, solidních tumorů a též dědičné změny (genetické změny). Dědičné změny však nebyly statisticky prokázány, proto nejsou dále zvažovány [9– 10].
Deterministické účinky
Nejprve něco k deterministickým účinkům obecně. Deterministické účinky jsou prahové účinky, tj. nastávají s jistotou, avšak až tehdy, dojde-li k překročení prahové dávky. Jejich závažnost narůstá s rostoucí dávkou. Podstatou deterministických účinků je usmrcení buněčné populace. V případě deterministických účinků na plod je vždy nutné respektovat fázi vývoje plodu a velikost dávky.
Radiosenzitivita plodu je různá v různých fázích vývoje. Nejcitlivější je plod na ozáření v prvním trimestru, méně citlivý v druhém trimestru a nejméně citlivý ve třetím trimestru.
V prvním trimestru v preimplantační fázi (0.– 2. týden gravidity) je radiosenzitivita plodu vysoká. V této fázi vede radiační poškození k usmrcení plodu, a tudíž k potratu. Plod, který přežije ozáření v preimplantační fázi, se vyvíjí dále naprosto normálně. To znamená, že v preimplantační fázi se projevuje efekt všechno nebo nic, tj. buď dojde k usmrcení plodu nebo se vyvíjí normálně. Nejvyšší radiosenzitivita plodu je v období organogeneze – 3.– 8. týden gravidity. V důsledku ozáření může u plodu dojít ke vzniku malformací, nejčastěji ve spojení s vývojem centrální nervové soustavy. Nevzniká však mentální retardace. V 8.– 15. týdnu gravidity dochází v důsledku ozáření nejčastěji k mentální retardaci (dávka na plod 1 Sv způsobí významnou mentální retardaci u cca 40– 50 % jedinců a vede k poklesu inteligenčního kvocientu o 20– 30 bodů), dále k mikrocefalii a k malformacím jiným než cefalickým (skelet, genitálie, oči). V menší míře dochází k mentální retardaci i při ozáření plodu v 15.– 25. týdnu gravidity (dávka na plod 1 Sv způsobí významnou mentální retardaci u cca 10– 20 % jedinců a vede k poklesu inteligenčního kvocientu o 10– 20 bodů). Po 25. týdnu nebyl prokázán žádný mentální deficit [5– 6,9,11– 13].
Míra deterministických účinků závisí mimo fázi vývoje i na velikosti dávky na plod. Pro vznik deterministických účinků na plod se jako prahová dávka uvádí hodnota 100 mSv, někdy též rozmezí 100– 200 mSv [5]. V doporučení ICRP 103 [14] byla prahová dávka ještě zvýšena, a to na 300 mSv.
Pro dávky na plod 100 mSv a méně nebyly prokázány žádné deterministické účinky záření, proto ani umělé ukončení gravidity pro tyto dávky není odůvodněno. Je-li dávka na plod v rozmezí 100– 500 mSv, je potřeba vzít v potaz i další hlediska, např. etická, morální a náboženská. Významné poškození plodu, které je závislé i na fázi vývoje, je spojováno až s dávkami na plod většími než 500 mSv. Taktéž vznik mentální retardace byl prokázán až od dávek 500 mSv. Nicméně společně s radiačně indukovaným poškozením je potřeba mít na paměti i spontánně vzniklá poškození, která nijak nesouvisí s ozářením. Pravděpodobnost spontánního potratu je obecně cca 15 %, poruchy růstu se vyskytují u 4 %, genetické abnormality u 4– 10 % a vývojové malformace u 2– 4 % plodů [5,15].
Stochastické účinky
Stochastické účinky jsou bezprahové, s rostoucí dávkou na plod se zvyšuje pravděpodobnost výskytu poškození, nikoli však závažnost poškození. Stochastické účinky nastávají pouze s určitou pravděpodobností. Není tedy možné s určitostí říci, zda se vyskytnou či nikoli. Jejich podstatou je pozměněná DNA. Z hlediska stochastických účinků není podstatná fáze vývoje plodu, radiosenzitivita plodu je považována za konstantní po celou dobu jeho vývoje [6,15].
Radiosenzitivita plodu na ionizující záření je otázka, kterou se již po dlouhou dobu celosvětově zabývá komunita radiační ochrany. Dětská rakovina (leukemie, solidní tumory), definovaná jako ta, která se vyskytne v době od narození do 15., případně 20. roku života, se ve vyspělých zemích vyskytuje s pravděpodobností 1 : 600– 1 : 300, tj. 0,2– 0,3 %. Souvislost mezi expozicí in utero a vyšší pravděpodobností vzniku dětské rakoviny byla prokázána v několika studiích, avšak stále se jedná o velmi kontroverzní téma.
Dle doporučení [15] je riziko vzniku dětské rakoviny v důsledku ozáření in utero stejné jako riziko vzniku rakoviny při ozáření v raném dětství (do 5 let dítěte). V průměru je riziko u dětí 3× vyšší než u dospělých. Riziko vzniku radiačně-indukované rakoviny po expozici in utero je 15 % na 1 Sv, přičemž radiosenzitivita žen je vyšší než mužů.
Shrnutí pravděpodobností vzniku malformací a vzniku radiačně-indukované rakoviny v závislosti na dávce na plod je obsahem tab. 1. Z tab. 1 je zřejmé, že oba dva druhy účinků záření se při dávce na plod menší než 100 mSv vyskytují téměř ve stejné míře jako bez ozáření.
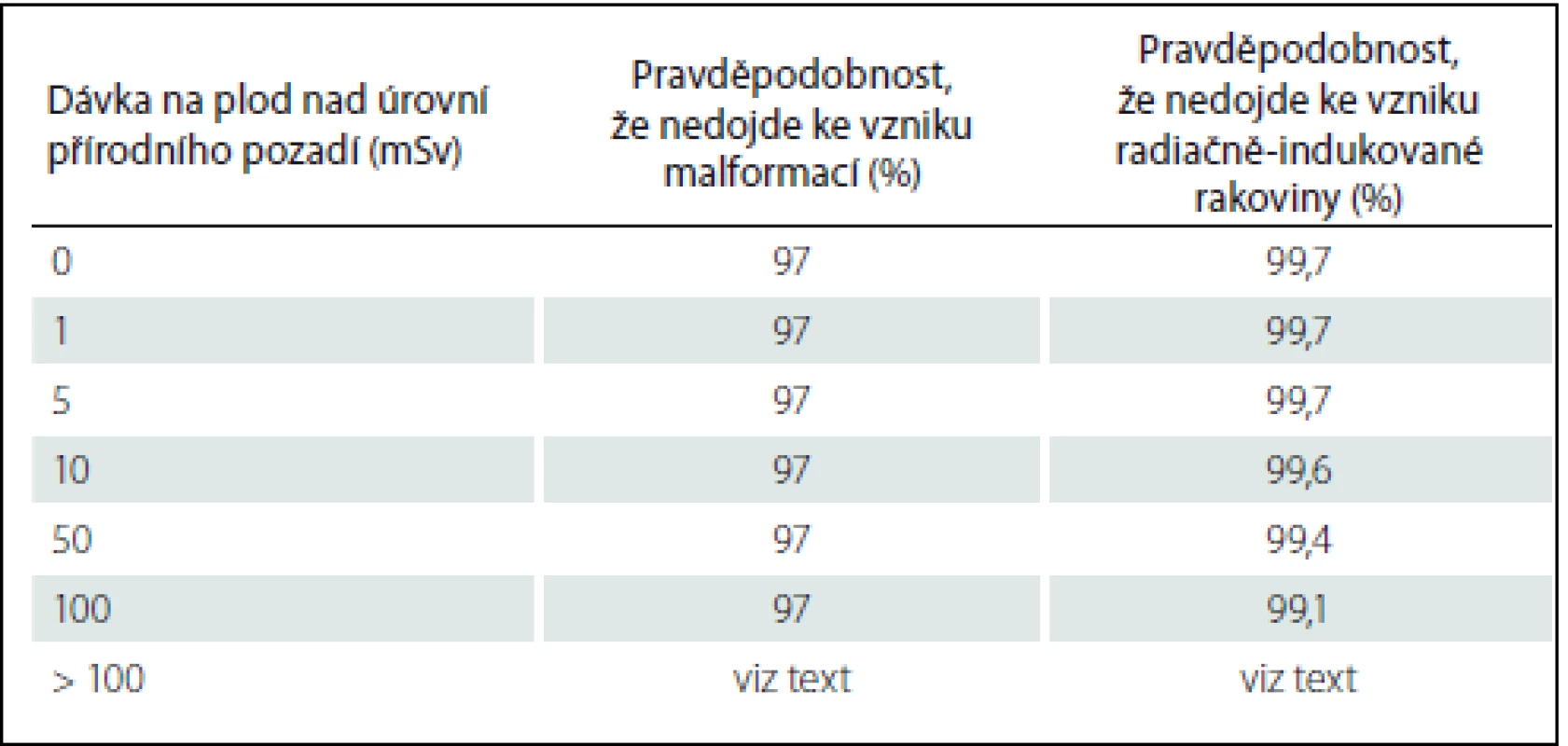
Dávky na plod při různých RTG výkonech
Mezi nejčastěji prováděné RTG výkony u gravidních žen patří CT vyšetření z důvodu plicní embolie, v oblasti neurologie a neurochirurgie je to CT z důvodu polytraumatického zranění a CT z důvodu CMP [16]. Přehled dávek na plod při těchto i jiných výkonech s použitím RTG záření je uveden v tab. 2. V druhé polovině tabulky jsou uvedeny průměrné dávky na plod při skiaskopicky vedených výkonech prováděných na páteři. V posledním řádku tab. 2 jsou uvedeny nasimulované dávky na plod při mechanické trombektomii provedené na monoplanárním a biplanárním RTG systému (průměrné dávky převzaty ze studie [20], simulace dávky na plod provedena v programu PCXMC) za předpokladu, že se plod nikdy v průběhu výkonu nenachází v primárním RTG svazku, tj. trombektomie je provedena axilárním přístupem nebo fermorálním přístupem bez použití RTG v oblasti pánve.
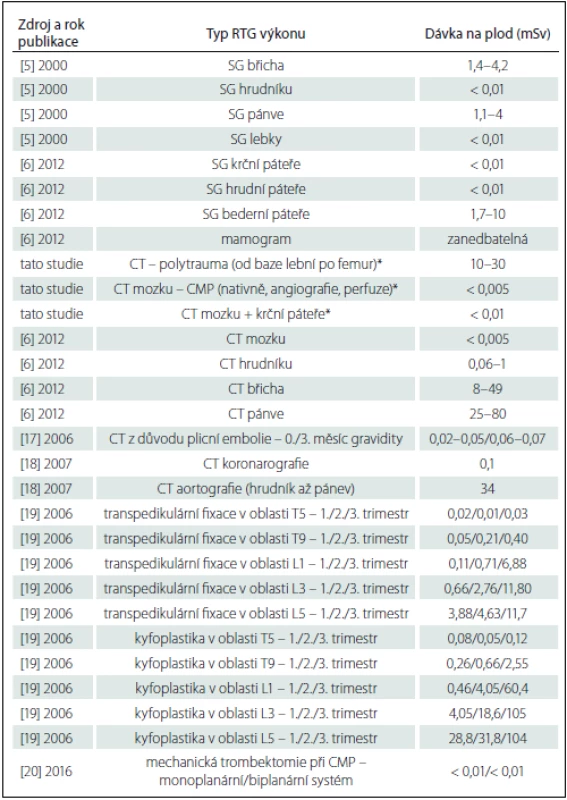
Z tab. 2 je zřejmé, že dávky na plod z výkonů provedených mimo oblast břicha a pánve jsou nižší než 1 mSv. Dávky na plod ze skiagrafických výkonů v oblasti břicha a pánve se pohybují v jednotkách mSv, dávky na plod z CT výkonů provedených v oblasti břicha dosahují desítek mSv, v extrémních případech se mohou přiblížit prahové dávce pro vznik deterministických účinků. K překročení prahové hodnoty může velmi pravděpodobně dojít u skiaskopicky vedených výkonů v oblasti bederní páteře a také u intervenčních terapeutických výkonů v radiologii provedených v oblasti břicha nebo pánve. Pro tyto výkony nebyly průměrné hodnoty dávek na plod publikovány. Z důvodu rozdílnosti terapeutických výkonů se doporučuje, aby byl po výkonu u gravidních pacientek proveden odhad dávky na plod ze známých expozičních parametrů a geometrie ozáření použité při výkonu s pomocí některého z vhodných softwarů, např. PCXMC, CT-Expo nebo CODE. Posledně jmenovaný je volně dostupný na http:/ / embryodose.med.uoc.gr. Různé postupy pro stanovení, resp. odhad dávky na plod (i v závislosti na fázi gravidity) z RTG výkonů jsou podrobně popsány v práci autorů Súkupová et al [21].
Jaké informace poskytnout gravidní pacientce po ozáření
Gravidní pacientka má právo znát závažnost a typ možných poškození plodu plynoucích z provedeného RTG výkonu, protože častokrát je riziko plynoucí ze stresu z neznalosti toho, co se v důsledku ozáření stalo s plodem, mnohem větší než riziko plynoucí z ozáření samotného.
Riziko deterministických účinků spojené s dávkou na plod menší než 1 mSv je zanedbatelné, není potřeba pacientku informovat. Při dávkách nad 1 mSv by pacientka měla obdržet informace o dávce společně s objasněním možných účinků. V případech, kdy je dávka na plod v rozmezí 100– 500 mSv (dávka na plod se stanovuje retrospektivně), by mělo dojít ke konzultaci s pacientkou a lékařským genetikem. Po zvážení dalších faktorů by případně mohlo být doporučeno umělé ukončení gravidity. Při dávce na plod větší než 500 mSv je velmi pravděpodobné, že u plodu došlo k vážným poškozením.
Co se týká stochastických účinků, tak s rostoucí dávkou na plod narůstá pravděpodobnost výskytu dětské rakoviny. Při vyšších dávkách na plod, kterých může být dosaženo u CT vyšetření a dále u skiaskopicky vedených nebo intervenčních výkonů v oblasti břicha a pánve, tj. dávkách na plod 10– 50 mSv, je pravděpodobnost výskytu radiačně-indukované rakoviny přibližně dvojnásobná oproti riziku spontánně vzniklé rakoviny.
Závěr
Obecně platí, že je-li to možné, pak by pro vyšetření gravidních žen měla být použita metoda nevyužívající ionizující záření. Není-li to možné, pak se doporučuje provést vyšetření i s použitím ionizujícího záření. Pokud matka vyšetření odmítá, je potřeba ji poučit o rizicích, která mohou z odloženého vyšetření plynout [22].
Dávky na plod ze skiagrafických vyšetření provedených mimo oblast břicha a pánve jsou zanedbatelné. Dávky na plod z CT, skiaskopických a intervenčních výkonů mimo oblast břicha a pánve jsou taktéž velmi malé. Dávky na plod z CT, skiaskopických a intervenčních výkonů v oblasti břicha a/ nebo pánve již mohou představovat pro plod riziko, které je nutné kvantifikovat v závislosti na konstituci pacientky a použitém expozičním protokolu provedením odhadu dávky na plod (ve spolupráci s klinickým radiologickým fyzikem). V závislosti na hodnotě dávky na plod následují příslušná doporučení ohledně gravidity.
Je-li dávka na plod natolik velká, že je potřeba zvážit umělé ukončení gravidity, měl by lékař gravidní pacientce poskytnout všechny dostupné informace ohledně možných následků, které by jí pomohly při rozhodování. Závěrečné rozhodnutí však zůstává na pacientce.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
Ing. Lucie Súkupová, Ph.D.
Úsek ředitele
Institut klinické a experimentální medicíny
Vídeňská 1958/9
140 21 Praha 4
e-mail: lucie.sukupova@gmail.com
Přijato do tisku: 23. 12. 2016
Přijato k recenzi: 10. 11. 2016
Labels
Paediatric neurology Neurosurgery NeurologyArticle was published in
Czech and Slovak Neurology and Neurosurgery

2017 Issue 3
Most read in this issue
- Myotonická dystrofie – jednota v různosti
- Riziko poškození plodu v důsledku rentgenových výkonů u gravidních žen
- Febrilní křeče – méně je někdy více
- Vertebrogenní algický syndrom – medicína založená na důkazech a běžná klinická praxe. Existuje důvod něco změnit?
