Zrakové funkce nedonošených dětí s perinatálním mozkovým postižením
Visual Functions in Premature Children with Perinatal Brain Injury
The aim of this research is to evaluate visual functions in premature children who have suffered perinatal brain injury. This study includes children with intraventricular haemorrhage, periventricular leukomalatia, brain atrophy and posthaemorrhagic hydrocephalus, who required surgery. In addition to the general assessment, the following parameters were also evaluated during ophthalmology examination: visual acuity, refractive errors, strabismus. Only 35.4% of children had normal visual acuity. Refractive errors were identified in 55.8% of patients, hypermetropy prevailed (85.7% of all children with refractive disorders). Strabismus was found in 47.9% of children. These results suggest that premature children with brain injury should have regular ophthalmology assessment with early correction of their visual defects.
Key words:
premature children – posthemorrhagic hydrocephalus – periventricular leukomalatia – intraventricular haemorrhage – visual functions
Authors:
D. Liláková 1; D. Hejcmanová 1; J. Jakubec 2; E. Rencová 1
Authors‘ workplace:
LF UK a FN Hradec Králové
Oční klinika
1; LF UK a FN Hradec Králové
Neurochirurgická klinika
2
Published in:
Cesk Slov Neurol N 2012; 75/108(2): 218-221
Category:
Short Communication
Overview
Cílem práce je zhodnocení zrakových funkcí nedonošených dětí, které prodělaly perinatální mozkové poškození. Do souboru byly zahrnuty děti s intraventrikální hemoragií, periventrikulární leukomalacií, atrofií mozku a posthemoragickým hydrocefalem, který vyžadoval operaci. Při očním vyšetření jsme se zaměřili kromě základního vyšetření na zhodnocení vízu, refrakční vady, strabizmus. Normální nejlépe korigovanou zrakovou ostrost mělo pouze 35,4 % dětí. Refrakční vada se vyskytla v 55,8 %, převažovala hypermetropie (85,7 % dětí s refrakční vadou). Strabizmus jsme zjistili v 47,9 %. Z výsledků vyplývá nutnost pravidelných očních kontrol nedonošených dětí s mozkovým postižením a časná kompenzace jejich zrakové vady.
Klíčová slova:
nedonošené děti – posthemoragický hydrocefalus – periventrikulární leukomalacie – intraventrikulární hemoragie – zrakové funkce
Úvod
Poslední desetiletí přinesla významnou změnu v možnosti přežití nedonošených, výrazně nezralých dětí. S rozvojem neonatální intenzivní péče se značně snížila úmrtnost novorozenců s velmi nízkou porodní hmotností. Pokroky v péči o těžce nedonošené děti přispěly k tomu, že zatímco počet živě narozených dětí z nejnižších váhových skupin vzrostl jen mírně, počet dětí, které přežily neonatální období a byly propuštěny do domácí péče, se výrazně zvýšil.
Výraznější nezralost činí děti více zranitelné vůči perinatálnímu orgánovému poškození s možnými dlouhodobými nebo i trvalými dopady na funkčnost jednotlivých orgánových systémů.
Vývoj vidění závisí u dětí nejen na poškození sítnice při retinopatii nedonošených (ROP), ale také na poškození centrální nervové soustavy. Nezralá zraková dráha je zranitelná v důsledku různých perinatálních poškození. Vlivem asfyxie se u nedonošených dětí objevuje periventrikulární leukomalacie na podkladě hypoperfuze a trombotických infarktů. Jednou z nejcitlivějších oblastí k ischemickému poškození je parietookcipitální kortex. S tím jsou spojené časté poruchy zraku různého stupně, které se projevují sníženou zrakovou ostrostí, defekty zorného pole, zrakovými percepčně-kognitivními potížemi, nystagmem, strabizmem, anomáliemi optického nervu ve smyslu hypoplazie nebo rozsáhlé exkavace. Jako první popsali neuropatologický nález při periventrikulární leukomalacii Banker a Larroche (1962). Objevili malá ložiska nekrózy, která přerušovala axony periventrikulárních traktů a zasáhla i do kortikospinálních traktů a optické radiace [1]. Oční potíže se mohou kombinovat s mentální retardací či centrální parézou.
S nedonošeností je spojeno také periventrikulární krvácení, které vzniká z germinální vrstvy vyvíjejícího se kortexu mimo ependym komor, což vede k periventrikulární hemoragii. Intraventrikulární hemoragie se objevují při krvácení z nezralých cév subependymální germinální matrix, u 50 % pacientů s nitrolebním krvácením se vyvine strabizmus [2]. Intraventrikulární krvácení se objevuje u 30–40 % dětí v gestačním věku 32 týdnů a méně. Intraventrikulární hemoragie se dělí do čtyř stupňů. První stupeň: subependymální hemoragie, stupeň dvě: intraventrikulární hemoragie bez dilatace komory, při třetím stupni je dilatace komory, ve čtvrtém stupni se přidává pronikání krve do okolního mozkového parenchymu. Od stupně krvácení se také odvíjí stupeň neurologického postižení dítěte; častěji se u těchto dětí vyskytují různé oční problémy [3].
Pro příčiny centrálního poklesu vidění se užívá termín Central Visual Impairment (CVI). Jedná se o pokles vidění i při normálním očním nálezu. 36 % všech zrakově postižených dětí tvoří pacienti s CVI.
Soubor a metodika
Vyšetřovaná skupina
Retrospektivní studie zahrnuje skupinu 14 nedonošených, výrazně nezralých dětí (28 očí), osm z nich prodělalo posthemoragický hydrocefalus, který vyžadoval neurochirurgickou operaci. Průměrný věk v této skupině byl 7,5 (4–11) roku, gestační věk při narození 26,86 (26–29) týdne, průměrná porodní hmotnost 1 106 (870–1 380) g. V druhé skupině je šest dětí s periventrikulární malacií (PVL), intraventrikulární hemoragií a difuzní atrofií mozku. Děti v této skupině byly sledovány pouze neurologicky, bez operačního zákroku. Průměrný věk při očním vyšetření byl 5,67 roku (5–6 let), průměrný gestační věk při narození byl 29 týdnů (27–31 týdnů), průměrná porodní hmotnost 1 056,67 g (550–1 490 g).
Očním lékařem je v současnosti sledováno devět dětí. Tři děti byly již z kontrol vyřazeny vzhledem k normálnímu nálezu, dvě děti nebyly zatím v oční péči.
Zraková ostrost
Zraková ostrost byla testována ze vzdálenosti 5 m na Snellenových optotypech, Pflügerových hácích, obrázkových optotypech. Použitá metoda závisela na schopnostech dítěte a jeho spolupráci. Zrakovou ostrost udáváme pro snazší zpracování v desetinných číslech.
Refrakce, sférický ekvivalent
Refrakci jsme vyšetřovali na přístroji autorefraktor AR-800 firmy Nidek a přístroji Powerref firmy Erilens. Ze zjištěné refrakce jsme vypočítali sférický ekvivalent dle vzorce SE = sf + (–cyl/2)
(SE – sférický ekvivalent, sf – hodnota sférických dioptrií, cyl – hodnota cylindrických dioptrií).
Strabizmus a binokulární vidění
Strabizmus a binokulární rovnováhu jsme zjišťovali na synoptoforu typ 58 100, firmy Oculus. Vyšetřována byla velikost subjektivní a objektivní úchylky a fúze.
Výsledky
Výsledky zrakové ostrosti
V první skupině (8 dětí), které byly operovány pro hydrocefalus, zrakovou ostrost 1,0–0,8 dosáhlo pouze šest očí (37,5 %), 0,7–0,5 dosáhly čtyři oči (25 %), 0,4–0,3 mělo jedno oko (6,3 %), zrakovou ostrost 0,2–0,1 jsme zjistili u tří očí (18,8 %), zraková ostrost nižší než 0,1 byla prokázána u dvou očí (12,5 %). V posledním případě se jednalo o dítě s pátým stupněm retinopatie nedonošených, které má vidění na úrovni praktické slepoty (tab. 1). V druhé skupině (šest dětí) s PVL, intraventrikulárním krvácením a atrofií mozku dosáhly zrakovou ostrost 1,0–0,8 čtyři oči (33,3 %), 0,7–0,5 dosáhly tři oči (25 %), 0,4–0,3 měly tři oči (25 %), zrakovou ostrost 0,2–0,1 jsme zjistili u jednoho oka (8,3 %), zraková ostrost nižší než 0,1 byla prokázána u jednoho oka (8,3 %). I v tomto případě se jednalo o dítě s pátým stupněm retinopatie nedonošených, které má vidění na úrovni praktické slepoty. Nejlepší korigovaná zraková ostrost v kontrolní skupině zdravých dětí stejného věku byla ve 100 % 1,0 (tab. 1).
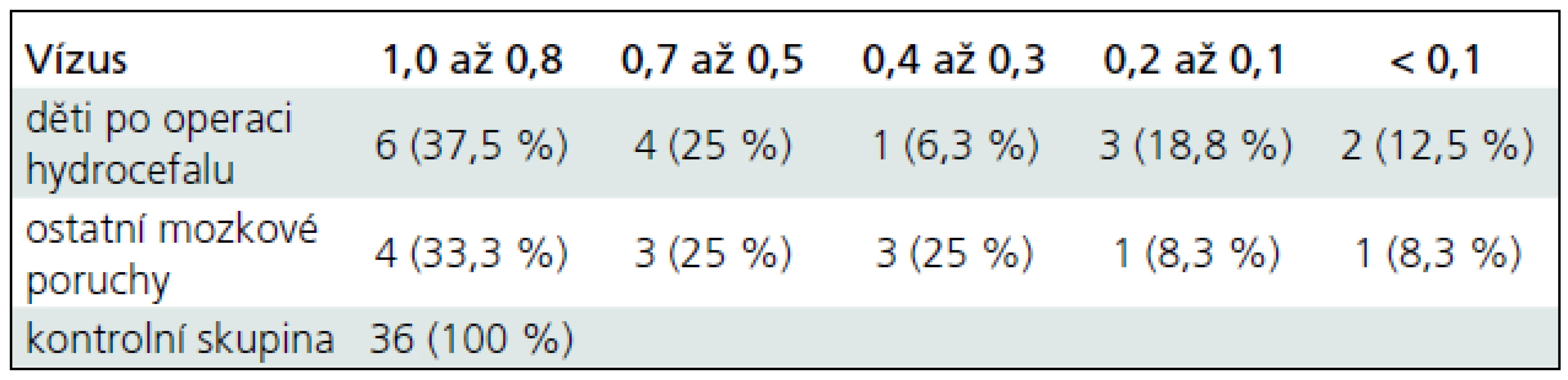
Refrakční vady
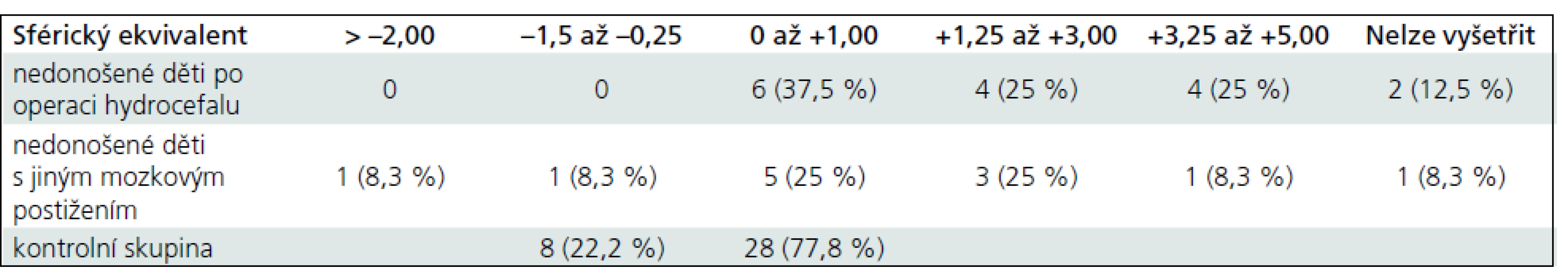
V našem souboru osmi dětí po operaci hydrocefalu tři děti (37,5 %) nosí brýle, všechny mají hypermetropickou korekci. Průměrná hodnota sférického ekvivalentu je 1,89. Rozložení hodnot sférického ekvivalentu je v tab. 2. Ve druhé skupině dětí nosí brýle tři děti (50 %), dvě mají hypermetropickou korekci, jedno dítě myopickou. Průměrná hodnota sférického ekvivalentu je 2,06 (tab. 2).
Strabizmus a binokulární rovnováha
Strabizmus u pacientů s posthemoragickým hydrocefalem byl zjištěn v pěti případech (62,5 %), u čtyř dětí (50 %) se jednalo o ezotropii, u jednoho dítěte (12,5 %) o exotropii. Ve druhé skupině (pouze neurologicky sledovaných dětí) s ostatními mozkovými poruchami se strabizmus vyskytl ve dvou případech (33,3 %). V jednom případě se jednalo o ezotropii, v jednom o exotropii. V kontrolní skupině zdravých dětí se strabizmus ani nystagmus nevyskytoval.
Nález na optickém nervu
U čtyř dětí (50 %) (z osmi, které byly operovány pro hydrocefalus) byla zjištěna subatrofie optického nervu (obr. 1). Exkavace optiku (obr. 2) jsme pozorovali ve dvou případech (12,5 %). Ve skupině dětí s jiným mozkovým postižením byla subatrofie optiku zjištěna u dvou dětí (33,3 %), exkavace optiku u jednoho pacienta (16,7 %).
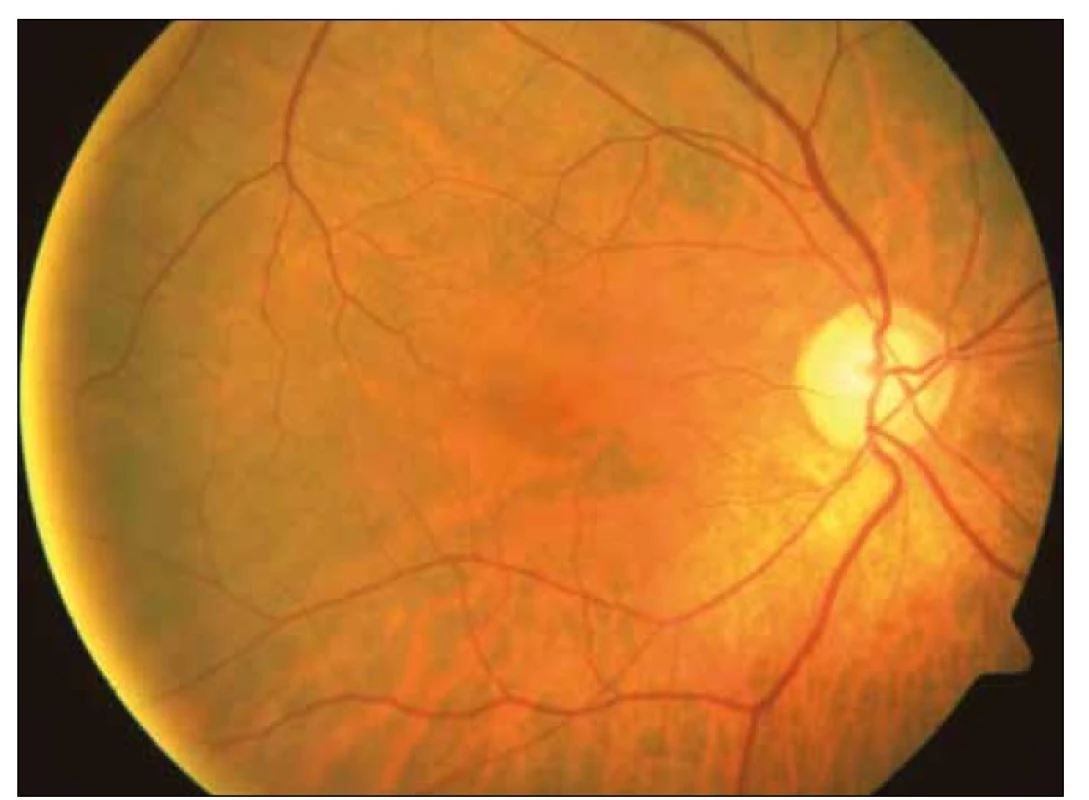
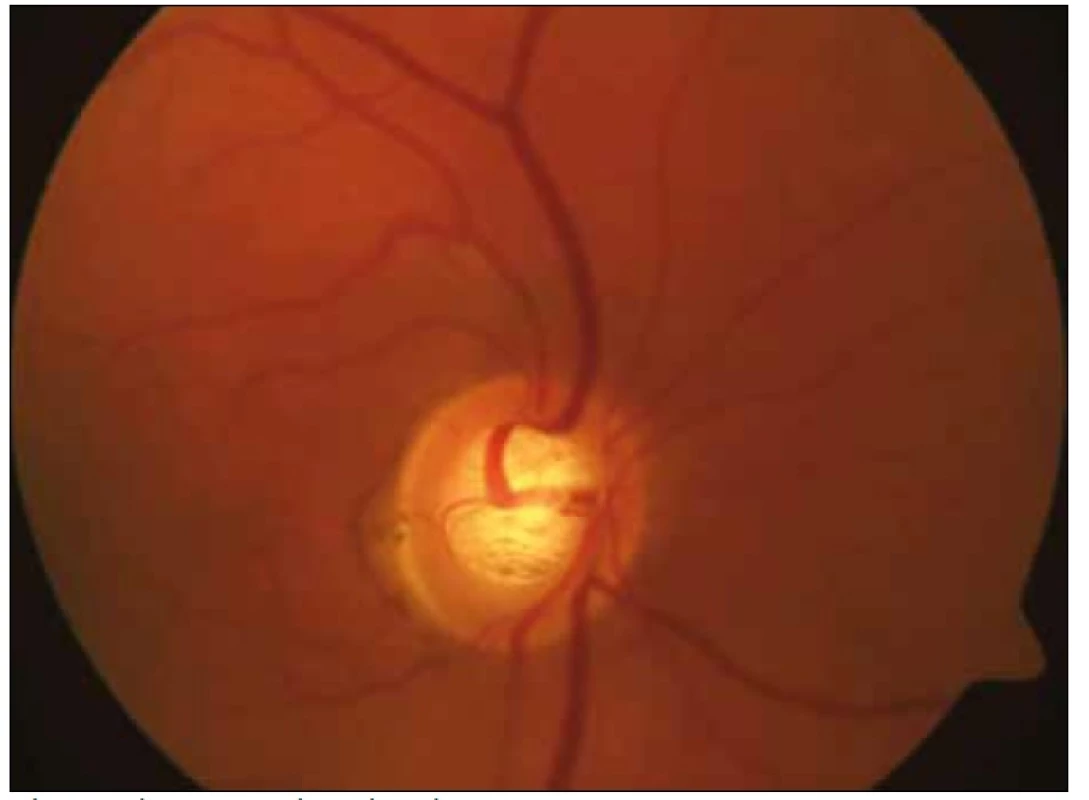
Celkové potíže
Ve skupině osmi dětí, které byly pro hydrocefalus operovány, mělo sedm dětí (87,5 %) motorické problémy. Jednalo se o parézy, dětskou mozkovou obrnu. Ve čtyřech případech se současně s pohybovým postižením vyskytl strabizmus. U šesti pacientů s ostatními typy mozkových poruch měly motorické potíže čtyři děti (66,7 %); ve všech případech se jednalo o dětskou mozkovou obrnu (DMO). Pohybové potíže se zároveň se strabizmem vyskytly u jednoho dítěte.
Diskuze
Intraventrikulární hemoragie může způsobit posthemoragický hydrocefalus. Vyvíjí se v prvních třech týdnech života, ale až v 90 % případů vzniká do tří dnů po narození. V léčbě dominuje chirurgické řešení. Úspěšnost operace záleží na tíži IVH.
Obecně je udáván normální vývoj dítěte s posthemoragickým hydrocefalem v 35 %. Mírné postižení je popisováno asi ve 20 % případů, střední také ve 20 % a těžké asi u 15 % pacientů [4].
Vlivem mozkových lézí u nedonošených dětí na kvalitu vidění se zabývala řada autorů. Například Pike et al [2] potvrdili zhoršení zrakové ostrosti, zvýšený výskyt refrakčních vad a strabizmu u nedonošených dětí s periventrikulární leukomalacií a intraventrikulární hemoragií. Také v naší studii se prokázal větší výskyt celkových i očních vad u dětí s perinatálním mozkovým poškozením, jejichž závažnost ve většině případů souvisela se závažností neurologického postižení.
Centrální zraková ostrost ve vyšetřované skupině byla v porovnání se zdravou kontrolní skupinou normální pouze u 35,4 % vyšetřených dětí.
V našem souboru se strabizmus vyskytl v 62,50 %, resp. v 33,3 %, převládala ezotropie, která tvořila 80 % a 50 % všech případů. Převahu ezotropie ve vyšetřovaném souboru zjistili také Jacobson et al [5]. Ten vyšetřil 48 dětí s periventrikulární leukomalacií, strabizmus zaznamenal u 44 dětí (91,7 %), z nichž 30 (68,2 %) mělo ezotropii. Výskyt strabizmu v populaci donošených dětí je udáván ve 4 %, z toho ezotropie tvoří 60 %.
Ve skupině dětí s hydrocefalem se z refrakčních vad vyskytla pouze hypermetropie a astigmatizmus, u dětí s jiným mozkovým postižením se vyskytla i myopie, ovšem pouze u dvou očí (16,7 %). Sférický ekvivalent vyšší než +3,25 D byl zjištěn u 25 % dětí s hydrocefalem a u 8,33 % očí pacientů s jiným mozkovým postižením. Převahu hypermetropů ve zkoumané skupině 23 nedonošených dětí zjistili také Spierer et al [6]. Dvacet jedna dětí v jeho skupině bylo hypermetropických a jen dvě myopické. Saunders et al [7] ve své skupině pozorovali vyšší četnost hypermetropie u dětí se změnami na ultrazvuku mozku.
V 62,5 %, resp. 50 % případů byla zjištěna u našich pacientů patologie terče zrakového nervu. 50 %, resp. 33,3 % případů tvořila subatrofie terče zrakového nervu, v 12,5 %, resp. 16,7 % se vyskytla exkavace papily zrakového nervu.
Zatímco nejčastější příčinou subatrofie či atrofie je útlak optické dráhy při hydrocefalu, exkavace je způsobena transsynaptickou degenerací. Kritickým obdobím pro vznik exkavace je 29. až 34. týden gestačního věku. Dutton [8] popisuje její výskyt především u pacientů s periventrikulární leukomalacií. Denne et al [9] udávají jako nejčastější příčinu atrofie optiku u dětí nedonošenost, perinatální asfyxii a vrozené poškození mozku. U těchto dětí zjistili vyšší prevalenci těžkého postižení vidění, mentální retardace a dalších celkových potíží.
87,5 %, resp. 66,7 % dětí ze skupiny mělo motorické potíže. Současný výskyt zrakových a motorických postižení v důsledku centrálních mozkových defektů popsala řada autorů. Například Huo et al [10] zjistili neurologické defekty u 75 % pacientů s centrální příčinou postižení zraku.
Závěr
Výsledky studie potvrzují zvýšený výskyt refrakčních vad a strabizmu ve skupině nedonošených dětí s perinatálním mozkovým postižením. Závažnější komplikace jsou u pacientů po operaci posthemoragického hydrocefalu, ale i děti, jejichž stav operaci nevyžadoval, měly normální zrakovou ostrost pouze ve 33,3 %.
Výsledky ukazují nutnost pravidelných očních kontrol těchto pacientů a důležitost podchycení dětí s perinatálním mozkovým postižením ve velmi raném věku. Důraz musí být kladen na maximální péči o pacienty s celkovými potížemi, u kterých jsou oční problémy častější a vedou k dalším komplikacím při snaze o zapojení dítěte do normálního života.
Přijato k recenzi: 18. 11. 2010
Přijato do tisku: 3. 5. 2011
MUDr. Dana Liláková, Ph.D.
Oční klinika LF UK a FN
Sokolská 581
500 05 Hradec Králové
e-mail: lilakovad@lfhk.cuni.cz
Sources
1. Jacobson L, Dutton G. Periventricular leukomalacia: an important cause of visual and ocular motility dysfunction in children. Surv Ophthalmol 2000; 45(1): 1–13.
2. Pike MG, Holmström G, de Vries LS. Patterns of visual impairment associated with lesions of the preterm infant brain. Dev Med Child Neurol 1994; 36(10): 849–862.
3. Phillips J, Christiansen SP, Ware G, Landers S, Kirby RS. Ocular morbidity in very low birth-weight infants with intraventricular hemorrhage. Am J Ophthalmol 1997; 123(2): 218–223.
4. Cinalli G, Maixner WJ, Sainte-Rose C. Pediatric Hydrocephalus. 1st ed. Milan: Springer Verlag 2004.
5. Jacobson L, Ygge J, Flodmark O. Visual and perceptual characteristics, ocular motility and strabismus in children with periventricular leukomalacia. Strabismus 2002; 10(2): 179–183.
6. Spierer A, Royzman Z, Kuint J. Visual acuity in premature infants. Ophthalmologica 2004; 218(6): 397–401.
7. Saunders KJ, McCulloch DL, Shepherd AJ. Emmetropisation following preterm birth. Br J Ophthalmol 2002; 86(9): 1035–1040.
8. Dutton G. Congenital disorders of the optic nerve: excavations and hypoplasia. Eye 2004; 18(11): 1038–1048.
9. Denne C, Kasmann-Kellner B, Ruprecht KW. Prevalence of optic atrophy and associated ocular and systemic diseases in a department of paediatric ophthalmology. Klin Monatsbl Augenheilkd 2003; 220(11): 767–773.
10. Huo R, Burden S, Hoyt C. Chronic visual impairment in children: etiology, prognosis, and associated neurological defects. Br J Ophthalmol 1999; 83(6): 670–675.
Labels
Paediatric neurology Neurosurgery NeurologyArticle was published in
Czech and Slovak Neurology and Neurosurgery

2012 Issue 2
Most read in this issue
- Využití perkutánní endoskopické gastrostomie – přehled indikací, popis techniky a současné trendy v neurologii
- Posturálna instabilita, poruchy chôdze a pády pri Parkinsonovej chorobe
- Algoritmus vyšetření likvoru v návaznosti na doporučení Sekce neuroimunologie a likvorologie České neurologické společnosti JEP
- Obstrukční spánková apnoe a CPAP – má význam řešit nosní průchodnost?
