Klinický standard pro diagnostiku a léčbu myasthenia gravis
Guideline for the Diagnosis and Therapy of Myasthenia Gravis
The Czech Neurological Society taskforce in collaboration with other professionals has developed a clinical standard for the diagnosis and treatment of myasthenia gravis. The development of the standard was prompted by the need to unify the diagnosis and treatment of myasthenia gravis, to monitor side and adverse effects of modern drugs and to verify their effectiveness, to monitor the effectiveness of care and to ensure efficient use of resources and diagnostic and therapeutic efforts in order to improve the quality of care provided. Key recommendations are based on the international guidelines, formulated by the EFNS [2] and the Euromyasthenia panel (2008) [3]. The level of evidence for all recommendations was classified according to the EFNS classification by Brainin et al [4].
Key words:
myasthenia gravis – key recommendations – diagnosis – treatment – centralized care
Authors:
J. Piťhaα 1 *; J. Bednařík 2*; O. Zapletalová 3*; J. Schützner 4**; J. Zámečník 5**; Z. Ambler 6***; M. Pátá 7****; M. Suchý 7****
Authors‘ workplace:
autor
*; konzultant
**; oponent
***; člen vývojového týmu
****; Vedoucí lékař Centra pro léčbu myasthenia gravis Neurologické kliniky 1. LF UK a VFN v Praze, Člen výboru Sekce neuroimunologie a likvorologie (SNIL), člen Neuromuskulární sekce (NMS) České neurologické společnosti (ČNS) ČLS JEP
1; Člen výboru NMS a místopředseda ČNS ČLS JEP
2; Členka výboru SNIL ČNS ČLS JEP
3; Předseda Sekce hrudní chirurgie České chirurgické společnosti ČLS JEP
4; Společnost českých patologů ČLS JEP
5; Člen výboru NMS ČNS ČLS JEP
6; Národní referenční centrum Praha
αgarant
7
Published in:
Cesk Slov Neurol N 2012; 75/108(2): 242-252
Category:
Guidelines
Overview
Klinický standard pro diagnostiku a léčbu myasthenia gravis byl vyvinut pracovní skupinou České neurologické společnosti a dalšími odborníky. Jeho opodstatnění je dáno potřebou sjednocení diagnostiky a léčby myasthenia gravis, sledování vedlejších a nežádoucích účinků moderních léčiv, ověřování jejich účinnosti, stanovení pravidel ke sledování efektivity péče a zajištění (při jeho dodržování) účelného vynaložení prostředků a léčebného a diagnostického úsilí ke zlepšení úrovně poskytované péče. Pro klíčová doporučení byla použita doporučení mezinárodní, vytvořená EFNS [2] a panelem Euromyastenie z roku 2008 [3]. Síla průkazu jednotlivých doporučení byla klasifikována podle systému EFNS [4].
Klíčová slova:
myasthenia gravis – klíčová doporučení – diagnóza – terapie – centralizovaná péče
1. Základní informace o standardu
Zdůvodnění vývoje klinického standardu
Myasthenia gravis (MG) je onemocnění nervosvalového přenosu charakterizované kolísavou slabostí a unavitelností příčně pruhovaných svalů (očních, bulbárních, pletencových, šíjových a dýchacích) bez poruchy reflexů a citlivosti nebo dalších neurologických funkcí. O poruše nervosvalového přenosu obvykle svědčí pozitivní farmakologické a elektrofyziologické testy.
Inhibitory cholinesterázy (ICHE) a imunosupresivní léčba jsou účinné a ve většině případů je reakce na výměnnou plazmaferézu (VPF) a intravenózní imunoglobuliny (IVIG) výrazná. Reakce na léčbu může být užitečná pro potvrzení diagnózy u pacientů s nedetekovatelnými autoprotilátkami.
Vzhledem k tomu, že onemocnění není příliš časté (prevalence cca 170 přípa-dů/1 milion obyvatel) [1], osvědčila se u něj centralizovaná péče. Ta spočívá v realizaci komplexní diagnostiky, léčby a dispenzární péče, která má své počátky v bývalém Československu, a to již počátkem 70. let minulého století.
Rozvoj poznatků, nové léčebné postupy, moderní imunomodulační léky se podílejí na snížení mortality, ale i snížení morbidity a invalidizace pacientů. Diagnostické postupy a specializovaná léčba vyžadují zkušený tým odborníků – specialistů. Používání imunosupresivní a imunomodulační léčby, VPF a podávání IVIG může být zatíženo závažnými nežádoucími účinky, což při neindikovaném použití může vést k potenciálnímu ohrožení pacienta.
Předpokládaným efektem klinického standardu (KS) bude cílené a odborné využití diagnostických metod k dosažení časné diagnózy a zavedení adekvátní terapie. Doporučení vyjádřené ve standardu by měla přinést zlepšení výsledků léčby, snížení morbidity a mortality nemocných. Současně bude standard zárukou, že doporučení přinesou účelné využití ekonomických nákladů na tato onemocnění, zlepšení kvality života a sociálního postavení nemocných s MG.
K dosažení tohoto cíle přispěje standard:
- sjednocením diagnostiky u MG a poruch nervosvalového přenosu,
- sjednocením postupů léčby u těchto onemocnění,
- sledováním vedlejších a nežádoucích účinků moderních léčiv, ověřováním jejich účinnosti,
- stanovením pravidel ke sledování efektivity péče,
- zajištěním (při jeho dodržování) účelného vynaložení prostředků a léčebného i diagnostického úsilí ke zlepšení úrovně poskytované péče.
KS formuluje doporučení, která využívají nejmodernějších vědeckých poznatků zhodnocených vlastními zkušenostmi s cílem eliminovat postupy neověřené a zastaralé.
Způsob ověřování klinického standardu
V současné době není v České republice známo jednotné ověřování péče o pacienty s MG podle klinických doporučení. Autoři plánují výměnu zkušeností mezi jednotlivými centry v ČR i na mezinárodní úrovni, s oporou literárních údajů, dále ověřování KS formou auditu s předem deklarovanou metodikou sběru dat s vyjmenováním klíčových klinických kritérií a ukazatelů.
Způsob vývoje klinického standardu
Standard byl vyvíjen členy České neurologické společnosti ČLS JEP, Sekce klinické neuroimunologie a likvorologie, Neuromuskulární sekce a dalšími odborníky, za metodické pomoci a vedení pracovníků Národního referenčního centra a Institutu biostatistiky a analýz Masarykovy univerzity a s podporou projektu Interní grantové agentury MZ ČR.
Vědecké ověření klinického standardu
Autorský tým provedl výběr vhodného „vzorového“ zahraničního klinického doporučeného postupu a využil jeho „major recommendations“ jako základ pro adaptaci do českých podmínek. Jako základ byly použity:
- Doporučení EFNS pro léčbu autoimunitních onemocnění nervosvalového přenosu [2].
- Klinická doporučení Euromyastenie [3].
Literární vědecké důkazy, které vycházejí z dalších publikovaných klinických postupů a také vlastních prací členů autorského týmu, považuje za dostatečné. Vědecké dokazování vydaných doporučení u tohoto klinického standardu bude i v budoucnu založeno na závěrech mezinárodních multicentrických studií, jejich metaanalýz a následných zhodnocení expertní skupinou. Jejich závěry musí být konfrontovány s vlastními zkušenostmi a ověřovány v praxi.
Autoři považují za nutné vytvořit národní registr pacientů s MG, od kterého lze očekávat přesná epidemiologická data a ekonomické analýzy nákladovosti léčby v porovnání s její úspěšností. V našich podmínkách by bylo možné cílit další výzkum formou grantu na analýzu kvality života u pacientů s MG, zavádění moderních terapeutických postupů v algoritmu léčby MG apod.
Klasifikace vydaných doporučení
Ke klasifikaci vydaných doporučení terapeutických intervencí byl použit systém doporučený EFNS Task Force [4] s modifikací dle SIGN.
Vymezení klinického standardu
Obory, kterých se standard týká:
209 – neurologie, 001 – všeobecný praktický lékař, 109 – revmatologie, 207 – alergologie a klinická imunologie, 210 – dětská neurologie, 402 – klinická onkologie, 403 – radiační onkologie, 507 – hrudní chirurgie, 517 – hrudní chirurgie – skupina 1, 708 – anesteziologie, resuscitace a intenzivní medicína, 807 – patologická anatomie.
Oblasti péče (segment péče), kterých se standard týká:
Léčba akutních stavů ambulantní, lůžková standardní, intenzivní. Léčba chronických stavů ambulantní, v centrech.
Skupina pacientů, kterých se standard týká:
Jedná se o skupinu nemocných s podezřením či onemocněním myasthenia gravis.
Přehled výkonů prováděných v rámci diagnózy a léčby myasthenia gravis je uveden v tab. 1. Léčiva používaná v léčbě myasthenia gravis zobrazuje tab. 2.
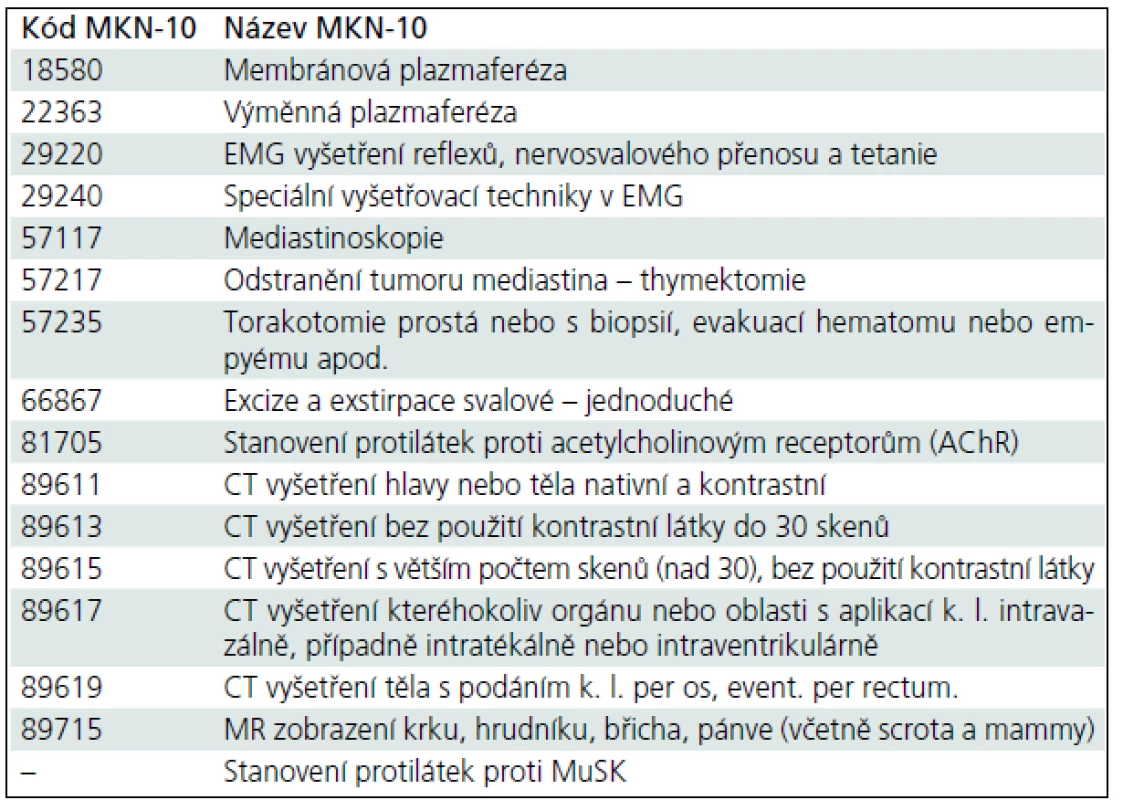
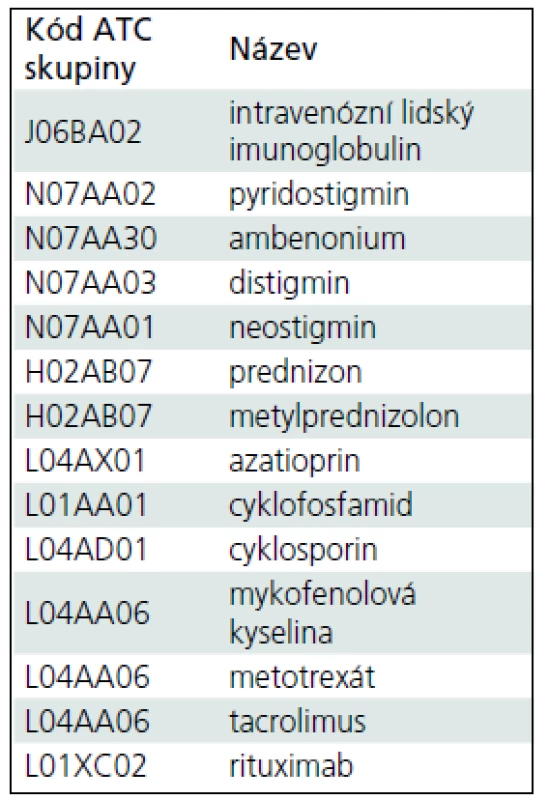
2. Vymezení klinického standardu
Vymezení procesu péče
Hlavní proces péče je ta část procesu, kterou KS popisuje ve všech podrobnostech, v němž probíhají klíčové aktivity, jež mají vliv na výsledek, ve kterém je spotřebována podstatná část zdrojů, a k němuž se vztahují významné statistiky a ukazatele.
Kritéria vymezující zahájení hlavního procesu
Hlavní proces, který je předmětem tohoto KS, je vymezen jako fáze diagnostiky a léčby myasthenia gravis, a to níže uvedeným kritériem.
Kritéria vymezující ukončení hlavního procesu
Hlavní diagnostický proces končí stanovením přesné diagnózy. Dle klinických příznaků a typu onemocnění je určena základní terapie, která je modifikována podle průběhu a efektu léčby. Ukončení této fáze představuje stabilizaci nemocného s cílem navození klinické remise. Další sledování nemocného, vedení léčby a management jsou řízeny v Centru MG Praha nebo centrech nervosvalových chorob (CNSCH) ve spolupráci s odbornými neurologickými pracovišti a praktickými lékaři.
3. Kvalifikační a technické požadavky na poskytovatele
Kvalifikace instituce poskytovatele
Péče o pacienty s MG probíhá na pracovištích splňujících podmínky a požadavky dle platné legislativy, předpisů MZ ČR a ČLK. Podmínky pro kvalifikaci instituce, technické a personální kvalifikační požadavky pro diagnostiku a léčbu pacientů s MG jsou podrobněji uvedeny v Podmínkách pro vznik center pro diagnostiku a léčbu nervosvalových onemocnění. Dostupné z URL: http://www.neuromuskularni-sekce.cz/index.php?pg=home--podminky-vzniku-center-pro-diagnostiku-a-lecbu-nervosvalovych-onemocneni.
Přednemocniční péče: Myasthenia gravis a poruchy nervosvalového přenosu mají na počátku často velmi diskrétní příznaky a někdy nespecifické potíže, pro které pacient přichází k lékaři. Péči poskytuje praktický lékař pro dospělé, praktický lékař pro děti a dorost, ambulantní specialista, Centrum MG Praha nebo CNSCH.
Nemocniční péče je nutná v případě složité diferenciální diagnózy, fulminantního rozvoje onemocnění u nediagnostikované choroby, při zhoršení stávající nemoci nebo pro provedení operace thymu. V případech akutní dekompenzace s nutností intenzivní péče poskytuje péči nejbližší nemocnice. Ta zajišťuje vitální funkce a nutnou základní péči (standardní neurologické oddělení, jednotka intenzivní péče nebo anesteziologicko-resuscitační oddělení). Po stabilizaci stavu je pacient předán na specializované pracoviště pro potvrzení diagnózy či k další léčbě. Pacient se známou diagnózou má být přednostně umístěn v tom zařízení, které má vazbu na specializované pracoviště. Nemocniční péče je nutná v případech chirurgické léčby MG, na pracovištích hrudní chirurgie specializovaných na chirurgii thymu, která spolupracují s Centrem MG Praha nebo CNSCH, potřebná je dostupnost rehabilitační péče.
Následná péče je zajištěna formou ambulantní dispenzární péče (ambulantní kontroly v rozmezí 3–24 měsíců) v Centru MG Praha nebo CNSCH.

Technické požadavky
Přednemocniční péče: Diagnostika a léčba probíhá na pracovištích s potřebným technickým vybavením. Jde o základní technické vybavení standardní ambulance, dále pak o speciální techniku v elektromyografické laboratoři, rentgenologické pracoviště k provedení rentgenových snímků, počítačovou tomografii a vyšetření magnetickou rezonancí. Jsou potřebná laboratorní vyšetření základních biochemických parametrů a specializované laboratoře k vyšetření protilátek. Pokud nejsou ohroženy vitální funkce pacienta, je možno diagnostiku provést ambulantně, a to nejlépe v CNSCH a Centru MG Praha.
Nemocniční péče je poskytována k diagnostice a léčbě závažných stavů s nutností zabezpečit životní funkce a provést potřebná vyšetření a léčbu.
Při ohrožení vitálních funkcí je pacient hospitalizován na jednotce intenzivní péče nebo anesteziologicko-resuscitačním oddělení. Technické vybavení vyplývá z charakteru těchto pracovišť. Při léčbě akutních exacerbací choroby nebo myasthenické krize se používá VPF (centrifugační nebo membránová), k ní je potřebný separátor krevních elementů. Pokud jde o stav indikovaný k revizi mediastina a thymektomii, je potřebné technické vybavení pro tento operační výkon.
Následná péče je poskytována ve specializovaných neuromuskulárních ambulancích v rámci CNSCH a Centra MG Praha.
Personální kvalifikační požadavky
Přednemocniční péče:: Základní ambulantní péči poskytuje lékař se specializovanou způsobilostí v oboru neurologie (dále neurolog) s erudicí v problematice nervosvalových chorob, který je členem týmu CNSCH nebo Centra MG.
Nemocniční péči poskytuje:
- neurolog,
- lékař se specializovanou způsobilostí a erudicí v oboru anesteziologie a resuscitace (anesteziolog),
- lékař se zvláštní odbornou způsobilostí v oboru hrudní chirurgie (hrudní chirurg),
- lékař se specializací v oboru radiologie a zobrazovací metody,
- lékař se specializací v oboru hematologie, event. nefrologie (výměnná plazmaferéza),
- lékař se specializací v oboru alergologie a klinická imunologie,
- lékař se specializací v oboru klinická onkologie,
- tým všeobecných sester, NZP a rehabilitačních pracovníků na lůžkových odděleních standardních i intenzivních.
Následná péče musí být pod kontrolou specialistů, často ve spolupráci s neurologem a praktickým lékařem, dále také rehabilitačním pracovníkem.
4. Popis nemoci
Myasthenia gravis (MG) je onemocnění nervosvalového přenosu charakterizované kolísavou slabostí a unavitelností příčně pruhovaných svalů (očních, bulbárních, pletencových, šíjových a dýchacích) bez poruchy reflexů a citlivosti nebo dalších neurologických funkcí. O poruše nervosvalového přenosu obvykle svědčí pozitivní farmakologické a elektrofyziologické testy. Typickým rysem je přenos svalové slabosti z jedné svalové skupiny na jinou, někdy značně vzdálenou [5–8].
MG je autoimunitní onemocnění a je (u 80 % pacientů MG) zprostředkováno autoprotilátkami proti nikotinovému acetylcholinovému receptoru (AChR, Ab-AChR). U 20 % pacientů, u kterých ACHR protilátky nejsou nalezeny, jsou až v 50 % přítomny protilátky proti svalové specifické kináze (MuSK, Ab-MuSK) [9]. Zbývající pacienti jsou „seronegativní“ proti oběma protilátkám (SNMG), ale důkazy, které jsou k dispozici, silně podporují domněnku, že za SNMG jsou zodpovědné další, dosud neurčené protilátky. Diagnóza je založena na klinickém hodnocení a je podpořena jedním nebo více farmakologickými, elektrofyziologickými nebo sérologickými testy. Zobrazovací studie jsou nezbytné pro průkaz thymomu [10].
Podle imunopatogeneze, typu protilátek, morfologického nálezu v oblasti mediastina lze dělit MG do pěti skupin (příloha 1) [11]. Nejčastěji se vyskytuje MG s folikulární hyperplazií thymu, která dobře reaguje na léčbu, zejména TE. Rozvoj a udržování autoimunitního zánětu je u této formy MG vázán na thymus, kde jsou přítomna germinativní centra, v nichž dochází ke stimulaci autoreaktivních T a B lymfocytů, které se transformují na plazmatické buňky. Ty produkují Ab-AChR, které za přítomnosti komplementu destruují nikotinový AChR na postsynaptické membráně nervosvalové ploténky. Ke stimulaci autoreaktivních buněk dochází na základě exprese antigenních epitopů myoidních buněk, prezentovaných buňkami epiteliálními [7].
![Příloha 1. Myasthenia gravis – imunopatogenetická klasifikace [11].](https://pl-master.mdcdn.cz/media/image/b3154ea156bd587371bb577457a60077.png?version=1537796039)
U MG asociované s folikulární hyperplazií thymu je frekventnější asociace s HLA A1, B8, DR3 [12]. Manifestace nemoci probíhá v každém věku. Vrchol výskytu je v 2. dekádě života. Častěji jsou postiženy ženy než muži. Poměr výskytu je 2 : 1, u dětí je rozdíl ještě větší: 3 dívky na 1 chlapce. Ve vyšším věku se rozdíl v postižení mezi ženami a muži stírá.
Z klinické praxe i z literárních údajů je zřejmé, že včasná diagnostika významným způsobem zlepšuje prognózu nemocných. Klinické zkušenosti dosažené centralizací diagnostické a léčebné péče vedou ke snížení morbidity a mortality. V naprosté většině případů lze onemocnění diagnostikovat a léčit ambulantně. Hospitalizovaní jsou zejména nemocní s častými exacerbacemi, event. myasthenickými krizemi, což může svědčit o nižší úrovni léčebné péče.
Komplexní imunopatogeneze této nemoci je dosud nejasná. Dílčí poznatky popisují autoimunitní a degenerativní pochody na nervosvalovém spojení příčně pruhovaných svalů. V imunitních pochodech se uplatňují vlivy genetické, hormonální, environmentální a imunitní.
Nejčastější příčinnou manifestace nebo zhoršení MG jsou stavy oslabení organizmu, jako respirační či jiné infekce, stres, podání rizikových látek, očkování, operační zátěž. U žen hrají roli hormonální vlivy, porod, menstruace. Interní a autoimunitní komorbidity mohou průběh nemoci a typ léčby komplikovat a prognózu zhoršit.
Prevence vzniku onemocnění
Primární prevence, která by předcházela vzniku onemocnění, není známa. Bezpodmínečně nutné je zabránit zhoršení stavu a často i ohrožení vitálních funkcí. Jde především o prevenci a řádné doléčování infekcí, nepřetěžování nervosvalového převodu nadměrnou fyzickou zátěží, možnost restituce svalové síly a výkonnosti dostatečným odpočinkem.
5. Proces péče
Anamnéza a klinický obraz zahrnují slabost a unavitelnost příčně pruhovaného svalstva rozličné, často měnlivé lokalizace (svalstvo oční, bulbární, pletencové, šíjové a dýchací). Neurologické vyšetření nevykazuje poruchy reflexů, citlivosti či jiné konkrétní neurogenní či myogenní postižení.
Anamnestické údaje a výše uvedený klinický nález, který nelze vysvětlit jinou příčinou, např. metabolickou poruchou, iontovou dysbalancí, endokrinopatiemi, hematologickým nebo nádorovým onemocněním, je vysoce suspektní z MG.
Diagnostiku a diferenciální diagnostiku provádí neurolog nebo probíhá v CNSCH většinou ambulantně, v rámci hospitalizace se provádí u akutních stavů vyžadujících intenzivní péči.
K diagnostice je nutné provést:
- neurologické a myologické vyšetření,
- elektrofyziologické vyšetření,
- laboratorní vyšetření protilátek proti AChR, vyšetření svalových enzymů, hormonů štítné žlázy, fakultativně po konzultaci se specializovaným pracovištěm protilátky proti MuSK,
- CT vyšetření hrudníku a mediastina.
Ke zhodnocení klinických, laboratorních, elektrodiagnostických nálezů a výsledků zobrazovacích vyšetření je vhodné se řídit doporučenými diagnostickými kritérii (viz příloha 2).
![Příloha 2. Diagnostická kritéria MG a diferenciální diagnostika [5].](https://pl-master.mdcdn.cz/media/image/8b579a771e4cf0d70b74e898ec208b62.png?version=1537795152)


Základní léčba
Přednemocniční péče: Léčba je vedena většinou ambulantně ve specializovaných ambulancích, Centru MG Praha a CNSCH. Je konzervativní, symptomatická a chirurgická.
Nemocniční péče: V rámci hospitalizace léčba probíhá u akutních stavů při exacerbaci nemoci nebo při jejím zhoršení s ohrožením vitálních funkcí a u stavů indikovaných k chirurgické léčbě.
Konzervativní léčba je vedena jako chronická nebo akutní. Jde o léčbu symptomatickou pomocí ICHE a patogeneticky orientovanou (kortikosteroidy a imunosupresivy). Je zkoušena léčba monoklonálními protilátkami. Akutní léčba při relapsech, myasthenických krizích a u farmakologicky refrakterních MG spočívá v podání IVIG, VPF nebo imunoadsorpci.
Chirurgická léčba spočívá v odstranění thymu – thymektomii (TE) nebo jeho nádoru – thymomu (exstirpace thymu). Přístup k brzlíku je buď klasický z parciální nebo totální sternotomie, či miniinvazivní – thorakoskopický. U pacientů bez thymomu se doporučuje provést TE jako postup zvyšující pravděpodobnost navození remise nebo zlepšení klinického stavu. TE není indikována u okulární formy MG a generalizované MG s protilátkami proti MuSK. Nález thymomu je indikací k TE vždy, pokud není závažná interní kontraindikace. Histologický nález by měl být konzultován s onkologem. V případě invazivního růstu thymomu nebo malignity je nutná adekvátní onkologická terapie.
Následná léčba ve stabilizovaném stavu je vedena ambulantně v centrech a specializovaných neuromuskulárních ambulancích. Dispenzarizace s pravidelnými kontrolami je nutná s ohledem na úpravu dávky léčiv a monitoring možných nežádoucích účinků léčby. Je vhodná kontrola zejména v případech neoperativně léčených pacientů, nejlépe každé tři roky a u pacientů po operacích thymomu v intervalu jednoho roku. U farmakologicky rezistentní MG po thymektomii je vhodné provést kontrolu CT hrudníku k vyloučení reziduální tkáně thymu.
Následná ústavní rehabilitační péče: Udržování přiměřené kondice je velmi důležité. Pravidelné cvičení, fyzický trénink zlepšuje nebo alespoň udržuje svalovou sílu. Velmi důležitá je dechová rehabilitace u stabilizovaných pacientů, ale zvláště u pacientů s insuficiencí dechových funkcí a umělou plicní ventilací. Intenzivní rehabilitace s výkonnostními předpoklady se nedoporučuje, nesmí dojít k vyčerpání fyziologických rezerv.
Následná ambulantní péče – prevence recidivy
K prevenci zhoršení MG patří přiměřená životospráva s dodržováním všeobecných zásad zdravotní hygieny (dostatek odpočinku, spánku, zdravé stravy s vitaminy), odpovědné užívání léků a spolupráce pacienta s lékařem.
Vzhledem k autoimunitní etiologii a nutnosti imunomodulační a imunosupresivní terapie jsou pacienti ohroženi dekompenzací stavu při virových nebo bakteriálních infekcích, proto je nutná prevence těchto nákaz. Platí všeobecná doporučení, jako je bránit se pobytu v kolektivech nebo hromadných dopravních prostředcích především v době většího výskytu viróz. Kouření se nedoporučuje všeobecně, ale u pacientů s insuficiencí bulbárních svalů je kouření zcela kontraindikováno. Dekompenzace může být způsobena fyzickým přetížením, psychickými stresy.
U pacientů, kteří jsou připravováni k operacím v celkové anestezii, je potřeba speciální přístup a příprava, stejně tak u větších stomatologických zákroků. Specifické je vedení léčby MG a prevence zhoršení u gravidních žen. Při porodu je třeba zabránit vyčerpání, stejně tak jako při péči o narozené dítě. Některé léky zhoršují příznaky MG a blokují nervosvalový přenos. Proto je nutné informovat lékaře o chorobě nebo konzultovat novou medikaci s ošetřujícím neurologem. V rámci prevence je také vhodné zhodnotit s ošetřujícím neurologem nezvyklé potíže, podobně i vhodnost očkování nebo jiných okolností, které by mohly překvapit negativní reakcí ve vývoji choroby.
Výstup procesu péče
Očekávaný výsledný stav a prognóza
MG je chronické autoimunitní onemocnění. Díky pokrokům v poznatcích o imunopatogenezi a zavedení patogeneticky orientované terapie do běžné praxe bylo dosaženo významného zlepšení prognózy pacientů s touto nemocí. Výše popsanými postupy léčebnými a režimovými opatřeními je možno dosáhnout plné stabilizace stavu a pacient s MG může žít plnohodnotným životem.
Posudková hlediska
Při stanovení míry poklesu pracovní schopnosti je třeba zhodnotit slabost a únavnost kosterních svalů, dopad na fyzickou výkonnost, pohyblivost a schopnost vykonávat denní aktivity. Přitom je nutné přihlédnout ke skutečnosti, že všechny příznaky jsou měnlivé, může docházet i k remisím s vymizením příznaků. Výkonnost nemocného je limitována omezením fyzické výkonnosti a rychlým vyčerpáním fyziologické a psychické rezervy nemocného. I při možnosti částečného pracovního zařazení není vhodné prostředí klimaticky nestabilní, ohrožující nemocného recidivujícími infekty a nemožností odpočinku během vykonávané činnosti podle aktuálního stavu. Svalová slabost a únavnost kolísá i v průběhu denních aktivit. Znovu zapojit pacienta do pracovního procesu lze většinou pouze po dosažení klinické remise nebo v případech zcela lehké, fyzicky nenáročné práce u pacientů užívajících ICHE.
Doporučení další léčby, ošetřovatelské péče nebo sociální pomoci
Pacienti s MG vyžadují ošetřovatelskou péči v pooperačním průběhu po thymektomii. Pacienti s reziduálními poruchami polykání potřebují speciální dietetický režim. U pacientů s reziduální svalovou slabostí je někdy nutná psychologická podpora. Sociální pomoc je třeba v případech, kdy přetrvává trvalá svalová slabost a únavnost.
6. Výsledky
Doporučené údaje pro sběr dat za účelem vyhodnocení procesu
K hodnocení kvality a výkonnosti péče o pacienty s MG můžeme použít data zdravotních pojišťoven a data nově sbíraná. Protože data zdravotních pojišťoven jsou klinicky málo specifická, zaměřují se níže uvedená doporučení především na sběr nových údajů, který by měl být efektivní v případě, že péče bude dle doporučení tohoto klinického standardu centralizována.
Dosud však neexistuje datové rozhraní, které by fakticky umožňovalo tato data sbírat. Níže uvedené návrhy ukazatelů jsou výchozím zadáním pro vývoj takového nástroje.
Návrh na sběr dat (návrh ukazatelů kvality):
- sledování tíže základní choroby a event. komorbidit při potvrzení diagnózy,
- interval mezi vznikem, trváním příznaků a potvrzením diagnózy,
- sledování anamnestických údajů, které by mohly být rizikové, související s počátkem příznaků,
- sledování počtu hospitalizací pro diagnózu G700,
- sledování preskripce ve vybraných centrech,
- sledování odezvy pacienta na léčbu,
- počty nově stanovených diagnóz MG ve vybraných pracovištích,
- počty pacientů s MG, kteří jsou dispenzarizovaní v jednotlivých centrech,
- při spolupráci jednotlivých center vytvoření registru pacientů s MG, který umožní průběžné sledování vývoje choroby, vlivu léčby a vzniku klinicky významných komorbidit, a stejně tak sociální situace pacientů (práceschopnost a úroveň aktivit denního života apod.),
- počty pacientů s thymomem, počet operovaných pacientů,
- mortalita pacientů.

7. Využitelnost klinického standardu pro koncentraci péče
Nezbytnost specializované péče u nemocných s myasthenia gravis a onemocnění nervosvalového přenosu je dána složitostí diagnostiky a léčby u těchto pacientů a relativně nízkého výskytu těchto onemocnění. Proto je pro MG nutná koncentraci péče, která je popsána v kapitole Kvalifikační a technické požadavky poskytovatele. Prostřednictvím personálních požadavků, definovaného technického vybavení a nezbytné dostupnosti vysoce kvalifikovaných druhů zdravotní péče lze zajistit naplnění některých doporučení vydaných v tomto KS. Pouze vhodnou centralizací péče lze zajistit kontinuální vyhodnocování výsledků péče, kontrolu dodržování tohoto klinického standardu, srovnávání výsledků péče center v ČR i v zahraničí a zapojení pracovišť do velkých tuzemských i mezinárodních komparativních studií.

Vytvořeno s podporou projektu Interní grantové agentury MZ ČR (IGA, č. 10650-3).Zkrácená verze. Plné znění dostupné z URL http://kvalita.nrc.cz/standardy/#definitivni.Schváleno výborem ČNS ČLS JEP 27. 1. 2012.
MUDr. Jiří Piťha
Neurologická klinika a Centrum klinických neurověd
1. LF UK a VFN Praha
Kateřinská 30
120 00 Praha 2
e-mail: pithaj@seznam.cz
Sources
1. McGrogan A, Sneddon S, de Vries CS. The incidence of myasthenia gravis: a systematic literature review. Neuroepidemiology 2010; 34(3): 171–183.
2. Skeile GO, Apostolski S, Evoli A, Gilhus NE, Illa I, Harms L et al. Guidelines for treatment of autoimmune neuromuscular transmission disorders. Eur J Neurol 2010; 17(7): 893–902.
3. Vincent A. The recommendations were prepared taking into account feedback from D Hilton-Jones in Oxford and some of our partners. Myasthenia Gravis: Clinical guidelines, 2008. Available from: http://www.euromyasthenia.org.
4. Brainin M, Barnes M, Baron JC, Gilhus NE, Hughes R, Selmaj K et al. Guidance for the preparation of neurological management guidelines by EFNS scientific task forces – revised recommendations 2004. Eur J Neurol 2004; 11(9): 577–581.
5. Kaminski HJ. Myasthenia gravis and related disorders. 2nd ed. New York: Humana Press 2009: 577–581.
6. Kupersmith MJ, Ying G. Ocular motor dysfunction and ptosis in ocular myasthenia gravis: effects of treatment. Br J Ophthalmol 2005; 89(10): 1330–1334.
7. Piťha J et al. Myasthenia gravis a ostatní poruchy nervosvalového přenosu. Praha: Maxdorf 2010.
8. Sanders DB. Generalised myasthenia gravis: Clinical presentation and diagnosis. In: Kaminski HJ (ed). Myasthenia gravis: diagnosis and Treatment. Education program syllabus American Academy of Neurology. 56th Anual Meeting. San Franscisco 2004: 10–17.
9. Guptill JT, Sanders DB. Update on muscle-specific tyrosine kinase antibody positive myasthenia gravis. Curr Opin Neurol 2010; 23(5): 530–535.
10. Shah AK. Myasthenia Gravis. Available from: http://emedicine.medscape.com/article/1171206-overview.
11. Špalek P. Myasténia gravis. Cesk Slov Neurol N 2008; 71/104(1): 7–24.
12. Piťha J, Matějková E. Asociace HLA antigenů s myasthenia gravis u české populace. Cesk Slov Neurol N 1998; 61/94(1): 7–12.
13. Angelini C. Diagnosis and management of autoimmune myasthenia gravis. Clin Drug Investig 2011; 31(1): 1–14.
14. Ambler Z. Neurofyziologie a elektrodiagnostika nervosvalového přenosu. Neurol pro Praxi 2010; 11(2): 81–84.
15. Oh SJ. Electromyography: neuromuscular transmission studies. Baltimore: Williams & Wilkins 1988.
16. Sanders DB, Howard JF Jr. AAEE minimonograph #25: Single-fiber electromyography in myasthenia gravis. Muscle Nerve 1986; 9(9): 809–819.
17. Stalberg E, Trontelj JV. Single Fiber Electromyography. Studies in Healthy and Diseased Muscle. New York: Raven Press 1994.
18. Trontelj JV, Mihelin M, Fernandez JM, Stålberg E. Axonal stimulation for end-plate jitter studies. J Neurol Neurosurg Psychiatry 1986; 49(6): 677–685.
19. Mantegazza R, Bonanno S, Camera G, Antozzi C. Current and emerging therapies for the treatment of myasthenia gravis. Neuropsychiatric Dis Treat 2011; 7: 151–160.
20. Pearson FG, Deslauriers J, Ginsberg RJ, Hiebert CA, McKneally MF, Urschel HC et al. Thoracic surgery. New York: Churchill Livingston 1995.
21. Gagner M, Inabnet WB 3rd. Minimally invasive endocrine surgery. Philadelphia: Lippincot Williams and Wilkins 2002.
22. Shields TW. Mediastinal surgery. Philadelphia, London: Lea and Febiger 1991.
23. Minami N, Fujiki N, Doi S, Shimab K, Niino M, Kikuchi S et al. Five-year follow-up with low-dose tacrolimus in patients with myasthenia gravis. J Neurol Sci 2011; 300(1–2): 59–62.
24. Blaha M, Pit’ha J, Blaha V, Lanska M, Maly J, Filip S et al. Extracorporeal immunoglobulin elimination for the treatment of severe myasthenia gravis. J Biomed Biotechnol 2010; 2010: 419520.
25. Auriel E, Regev K, Dori A, Karni A. Safety of influenza and H1N1 vaccinations in patients with myasthenia gravis, and patient compliance. Muscle Nerve 2011; 43(6): 893–894.
Labels
Paediatric neurology Neurosurgery NeurologyArticle was published in
Czech and Slovak Neurology and Neurosurgery

2012 Issue 2
Most read in this issue
- Využití perkutánní endoskopické gastrostomie – přehled indikací, popis techniky a současné trendy v neurologii
- Posturálna instabilita, poruchy chôdze a pády pri Parkinsonovej chorobe
- Algoritmus vyšetření likvoru v návaznosti na doporučení Sekce neuroimunologie a likvorologie České neurologické společnosti JEP
- Obstrukční spánková apnoe a CPAP – má význam řešit nosní průchodnost?



