Intracerebrální krvácení při COVID-19
Intracerebral haemorrhage in COVID-19
Most cases of SARS-CoV-2 infection are asymptomatic or have only mild respiratory symptoms. Patients with risk factors, including but not limited to advanced age, obesity, cardiovascular disease and immunosuppression, may develop a severe course of disease due to the development of a cytokine storm. COVID-19 is associated with an increased risk of bleeding and thromboembolic complications, with the gastrointestinal tract and CNS being among the most frequent sites of bleeding. One of the causes of vessel wall rupture and subsequent bleeding in COVID-19 may be dysfunction of the damaged endothelium. Viral infections are one of the most potent triggers of autoimmune diseases. One of the possible causes of haemorrhagic CMP is virus-induced acute vasculitis.
Keywords:
stroke – vasculitis – SARS-CoV-2 – COVID-19 – autoimmune disease – intracerebral bleeding
Autoři:
P. Šmahel 1,2; J. Chmelař 1,2; L. Šimůnek 3; L. Siráková 2; V. Chovanec 4; Š. Rumlarová 1,2; E. Vítková 3; P. Prášil 1; S. Plíšek 1; A. Krajina 2; R. Chlíbek 2
Působiště autorů:
Klinika infekčních nemocí LF UK a FN Hradec Králové
1; Katedra epidemiologie, Fakulta vojenského zdravotnictví Univerzity obrany v Brně
2; Neurologická klinika, Komplexní cerebrovaskulární centrum, LF UK a FN Hradec Králové
3; Radiologická klinika, Komplexní cerebrovaskulární centrum, LF UK a FN Hradec Králové
4
Vyšlo v časopise:
Cesk Slov Neurol N 2022; 85(3): 213-217
Kategorie:
Přehledný referát
doi:
https://doi.org/10.48095/cccsnn2022213
Souhrn
Nákaza virem SARS-CoV-2 probíhá ve většině případů asymptomaticky nebo jen s mírnými respiračními příznaky. U pacientů s rizikovými faktory, mezi které patří zejména vysoký věk, obezita, kardiovaskulární choroby a imunosuprese, může dojít v důsledku rozvoje cytokinové bouře k závažnému průběhu onemocnění. COVID-19 je spojován se zvýšeným rizikem krvácivých a tromboembolických komplikací. Mezi nejčastější místa krvácení patří gastrointestinální trakt a CNS. Jednou z příčin ruptury cévní stěny a následného krvácení při COVID-19 může být dysfunkce poškozeného endotelu. Virové infekce jsou jedny z nejsilnějších spouštěčů autoimunitních onemocnění. Jednou z možných příčin hemoragické CMP je virem indukovaná akutní vaskulitida.
Klíčová slova:
cévní mozková příhoda – vaskulitida – autoimunitní onemocnění – SARS-CoV-2 – COVID-19 – intracerebrální krvácení
Úvod
Přestože onemocnění COVID-19 je vnímáno jako akutní respirační onemocnění, dopad infekce virem SARS-CoV-2 může být mnohem rozsáhlejší a může postihnout celou řadu jiných orgánů než pouze plíce. Dosud dominantní kmeny viru se vyznačovaly relativně dlouhou inkubační dobou, vysokým poměrem asymptomatických průběhů a nízkou mortalitou. Tyto vlastnosti se odrazily v poměrně rychlém a snadném šíření po celém světě. Oproti jiným sezónním respiračním infektům tak tento virus v relativně krátké době nakazil stamiliony lidí po celém světě. Tím se vytvořil unikátní soubor pacientů, ve kterém mohly vyniknout projevy a komplikace, které by za jiných okolností byly považovány za raritní. Těžké a letální průběhy onemocnění COVID-19 jsou spojovány s rozvojem dysregulované systémové zánětlivé reakce. I když jsou rizikové faktory závažného průběhu onemocnění dobře známy, dosud není jasné, za jakých podmínek ke vzniku cytokinové bouře dochází.
Koronaviry
Virus SARS-CoV-2, původce onemocnění COVID-19, je jedním ze širokého spektra známých druhů koronavirů. Jedná se o obalené viry RNA. S jednovláknovou nukleovou kyselinou pozitivní polarity a s téměř 30 000 bazemi patří mezi viry s největším známým genomem. Většina koronavirů se v humánní medicíně neuplatňuje. Zatímco gamma koronaviry a delta koronaviry infikují převážně ptáky, zástupci rodů alfa koronaviry a beta koronaviry mohou nakazit pouze savce. Mezi sedm dosud známých původců lidských převážně respiračních onemocnění patří beta koronaviry SARS-CoV, MERS-CoV a SARS-CoV-2 [1–3]. Přestože zájem odborníků o koronaviry při nástupu pandemie onemocnění COVID-19 v roce 2020 pochopitelně vzrostl, jejich intenzivní výzkum probíhal už od roku 2002, kdy bylo popsáno onemocnění SARS (Severe Acute Respiratory Sydrome). Sekvenací byla mezi viry SARS-CoV a SARS-CoV-2 prokázána 79,5% genetická shoda. Část nukleové kyseliny označovaná jako ORF1a/b (open reading frame), která kóduje nestrukturální replikační proteiny a zahrnuje přibližně dvě třetiny celého genomu viru, vykazuje dokonce 94% sekvenační identitu. Oba viry využívají ke vstupu do buněk receptor ACE2 (angiotenzin konvertující enzym II) [3] (tab. 1). Z mnohých podobností mezi jednotlivými viry i onemocněními jimi způsobenými tak bylo možné od počátku čerpat zkušenosti a směrovat nejen protiepidemická opatření a léčbu, ale i další výzkum.
![Porovnání vybraných koronavirů. Upraveno podle [3].](https://www.csnn.eu/media/cache/resolve/media_object_image_small/media/image_pdf/a26105a4973ef3a8ba0a133508214168.jpg)
Patogeneze onemocnění COVID-19
V patogenezi onemocnění se uplatňuje více vlivů. Při exocytóze replikovaných virových částic dochází k apoptóze napadených buněk (především pneumocytů 2. typu) a uplatňuje se tak přímý lytický efekt viru. Napadená buňka může být případně zlikvidována ještě před rozmnožením viru systémem specifické imunity. Z napadených buněk dochází k uvolňování prozánětlivých cytokinů a zánětlivých markerů, jako např. interleukinů (IL-1, IL-6, IL-8, IL-120 a IL-12) nebo tumor nekrotizujících faktorů (TNF-α, IFN-λ, IFN-β) a celé řady dalších. Ty mají jak přímý protivirový efekt, tak podporují funkci a migraci buněk specifické imunity. Dysregulací produkce prozánětlivých cytokinů dochází k rozvoji cytokinové bouře. Ta je příčinou závažného průběhu onemocnění COVID-19. Difuzní alveolární poškození způsobené virovou replikací a přítomností buněk imunitního systému vede ke ztrátě pneumocytů 1. i 2. typu a dochází k rozvoji syndromu akutní respirační tísně (acute respiratory distress syndrome; ARDS) [4]. V neposlední řadě může imunopatologická reakce organizmu vyústit také v rozvoj autoimunitního postižení.
Virová onemocnění obecně patří mezi nejsilnější spouštěče autoimunitních nemocí. V případě onemocnění COVID-19 se pravděpodobně uplatňují mechanizmy molekulárních mimiker nebo vyplavení autoantigenů v důsledku masivní destrukce tkáně. U několika pacientů s tromboembolickými komplikacemi byly zachyceny antikardiolipinové a anti-β 2-glykoproteinové protilátky. Pozitivní autoprotilátky byly pozorovány i u pacientů s idiopatickou trombocytopenickou purpurou [5]. S onemocněním COVID-19 je spojován také rozvoj demyelinizačních onemocnění, ať už se jedná o centrální postižení při akutní diseminované encefalomyelitidě (ADEM), nebo o postižení periferních nervů při Guillain-Barrého syndromu [6].
Přestože virus SARS-CoV-2 způsobuje převážně respirační onemocnění, bylo pozorováno i postižení mnoha dalších orgánů (střeva, játra, pankreas, ledviny, oči) a kardiovaskulárního a nervového systému. Ke vstupu do buňky virus využívá receptor angiontenzin konvertující enzym 2 (ACE2). Nejprve dojde k navázání podjednotky S1 virového spike proteinu na vazebné místo receptoru ACE2. Následně transmembránová serinová proteáza TMPRSS2, přímo sousedící s receptorem ACE2, vyvolá štěpením proteinu mezi jednotkami S1 a S2 změnu prostorové konformace. Tím umožní fúzi membrán a vstup viru do buňky. Původní práce mapovaly přítomnost ACE2 receptorů v 72 tkáních, ale díky pokračujícím výzkumům se jejich počet stále rozšiřuje [7]. Kromě epitelu dýchacích cest, kardiovaskulárního systému vč. cévního endotelu, ledvin, gastrointestinálního, urogenitálního a nervového systému byla nově popsána exprese dokonce i v cirkulujících leukocytech nebo epitelu jazyka [8]. Naopak zatím nebyla přítomnost ACE2 receptorů prokázána ve slezině, brzlíku, lymfatických uzlinách ani kostní dřeni [7].
K postižení nervového systému dochází v závislosti na tíži průběhu onemocnění a také na cestě vstupu viru do organizmu. V mozku jsou receptory ACE2 kromě endotelu kapilár exprimovány také v prekurzorových buňkách oligodendrocytů a astrocytech substantia nigra a kůry [7]. Pomalý pohyb krve v mozkové mikrocirkulaci napomáhá hematogenně diseminovanému viru SARS-CoV-2 v interakci s receptorem ACE2 na povrchu endotelu kapilár. Následkem poškození endoteliální výstelky, a tím i hematoencefalické bariéry, dojde k šíření viru v prostředí nervové tkáně, v krajním případě může dojít k ruptuře cévní stěny a intracerebrálnímu krvácení [9]. Přímý vstup do mozkové tkáně může být uskutečněný přes kribriformní ploténku etmoidální kosti a přes čichové nervy. Zajímavostí je, že na neuronech bulbus olfactorius nebyla přítomnost receptorů ACE2 prokázána. Ztráta chuti a čichu, která byla považována zejména v první pandemické vlně za patognomickou, tak může být způsobena spíše poškozením čichových a chuťových receptorů [7,9,10].
Role RAAS v patogenezi onemocnění COVID-19
Renin-angiotenzin-aldosteronový systém (RAAS) je komplexní regulační mechanizmus, který hraje nezastupitelnou roli při kontrole průtoku krve, udržování krevního tlaku a homeostázy elektrolytů a tekutin (obr. 1). Ze substrátu angiotenzinogenu odštěpí proteáza renin dekapeptid angiotenzin I-(1-10). Působením angiotenzin konvertujícího enzymu ACE dojde k odštěpení dalších dvou aminokyselin za vzniku angiotenzinu II. Ten se váže k angiotenzinovým receptorům typu 1 a typu 2 (AT1R a AT2R), které mají vzájemně antagonický efekt. Zatímco vazba na receptor AT1R vede např. k vazokonstrikci, buněčné proliferaci, prozánětlivé reakci, srážení krve a fibróze, receptor AT2R má opačný efekt. Vlivem enzymu ACE2 dochází k dalšímu štěpení a konečnému vzniku heptapeptidu angiotenzin-(1-7), který se váže na receptor MAS a má stejné protektivní účinky jako receptor AT2R. Terapeutické využití inhibitorů ACE a blokátorů AT1 receptorů (sartanů) je využíváno především v léčbě arteriální hypertenze. Zároveň však vlivem aktivace receptoru MAS působí i protizánětlivě, antiproliferačně, kardioprotektivně a neuroprotektivně. Přirozené snížení exprese receptorů ACE2 nastává s přibývajícím věkem. Vlivem vazby viru SARS-CoV-2 na receptor ACE2 a jeho následným zablokováním dochází k down regulaci. To je jedním z možných vysvětlení nejen rozvoje fibrózy při onemocnění COVID-19, ale i systémového zánětu a dekompenzace chronických kardiovaskulárních a neurologických onemocnění [10–12].
ACE – angiotenzin konvertující enzym; ACE2 – angiotenzin konvertující enzym 2; AT1R – angiotenzinový receptor typu 1; AT2R – angiotenzinový
receptor typu 2; MAS – receptor MAS1 proto-onkogen
Fig. 1. Schematic representation of the renin-angiotensin-aldosterone system. Modifi ed according to [10,11].
ACE – angiotensin converting enzyme; ACE2 – angiotensin converting enzyme 2; AT1R – type 1 angiotensin receptor; AT2R – type 2 angiotensin
receptor; MAS – MAS1 proto-oncogene receptor
![Obr. 1. Schematické znázornění renin-angiotensin-aldosteronového systému. Upraveno podle [10,11].<br>
ACE – angiotenzin konvertující enzym; ACE2 – angiotenzin konvertující enzym 2; AT1R – angiotenzinový receptor typu 1; AT2R – angiotenzinový
receptor typu 2; MAS – receptor MAS1 proto-onkogen<br>
Fig. 1. Schematic representation of the renin-angiotensin-aldosterone system. Modifi ed according to [10,11].<br>
ACE – angiotensin converting enzyme; ACE2 – angiotensin converting enzyme 2; AT1R – type 1 angiotensin receptor; AT2R – type 2 angiotensin
receptor; MAS – MAS1 proto-oncogene receptor](https://www.csnn.eu/media/cache/resolve/media_object_image_small/media/image_pdf/7855eed6966ebe69668ad8ec8861afc4.jpg)
Endoteliální dysfunkce
V práci z roku 2020 byly zkoumány post mortem vzorky tkání tří pacientů, kteří zemřeli v důsledku komplikací při těžkém průběhu onemocnění COVID-19. Histologicky byl popsán lymfocytární zánět a apoptóza endotelu. Pomocí elektronové mikroskopie byla prokázána přítomnost virových struktur přímo v buňkách endotelu. Jednalo se o pacienty s multiorgánovým selháním nebo s akutní mezenteriální ischemií. Lze tedy usuzovat, že zánět endotelu a z toho vyplývající endoteliální dysfunkce je jeden z významných faktorů, který se podílí na krvácivých a tromboembolických komplikacích a tím celkově na těžkém průběhu onemocnění COVID-19 [13]. Endoteliální dysfunkce se podle prospektivní italské studie z roku 2021 dokonce podílí také na post-covidovém syndromu, jehož tíže koreluje se závažností plicního postižení [14].
COVID-19 a jeho vztah k CMP
Data udávající rizika krvácivých a tromboembolických komplikací se v závislosti na čase a místě významně liší. V bostonské multicentrické studii autoři popsali u 400 hospitalizovaných pacientů s onemocněním COVID-19, kteří byli léčeni profylaktickou dávkou antikoagulace, shodnou míru výskytu prokázaných tromboembolických i krvácivých komplikací 4,8 % [15]. Metaanalýza z ledna 2021 se zaměřila konkrétně na výskyt CMP. Prevalence ischemické CMP u pacientů s onemocněním COVID-19 činila 1,11 % a prevalence hemoragické CMP 0,46 % [16]. Oproti chřipce je riziko výskytu ischemické CMP při onemocnění COVID-19 7,5x vyšší [12].
Na rozvoji hemoragické CMP se nepochybně podílí více faktorů. Hlavní roli však hraje zřejmě receptor ACE2. Jeho přítomnost na membránách endotelu kapilár činí tyto buňky vnímavé vůči napadení virem a ty pak v důsledku jeho replikace podléhají destrukci. Spotřebováním receptorů ACE2 dochází k jejich down regulaci, a tím ke hromadění neodbouraného hormonu angiotenzin II. Následně dochází ke zvýšené aktivaci receptoru AT1R se všemi negativními důsledky a zvyšujícími se riziky pro rozvoj CMP – zvýšení krevního tlaku v důsledku vazokonstrikce, zvýšená produkce volných radikálů, aktivace prokoagulačního stavu a snížení citlivosti buněk vůči inzulínu.
Angiotenzin II je spojován s rozvojem oxidačního stresu, který podporuje tvorbu prozánětlivých cytokinů, jako jsou IL-6 nebo TNF. Na zvýšení hladiny některých IL se podílí i přímo spike protein viru SARS-CoV-2. Tyto cytokiny se podílejí na oslabování cévních stěn degradací extracelulární matrix (ECM). K narušení integrity endotelu přispívají i reaktivní formy kyslíku a dusíku a dochází k oslabení hematoencefalické bariéry. Mimo extracelulární matrix jsou cytokiny zodpovědné i za poškození junkčních proteinů a proteinů komplexu polarity. Tím dochází k rozvolnění a významnému zvýšení propustnosti hematoencefalické bariéry, zvýšení propustnosti cév a vzniku rizika ruptury cévní stěny [16].
Mezi pacienty s prokázanou hemoragickou CMP převažují pacienti staršího věku nad 65 let, spíše muži, zpravidla už premorbidně zatíženi rizikovými faktory pro rozvoj cévních komplikací [17]. Jedná se prakticky o stejnou skupinu pacientů, kteří jsou ohroženi závažným průběhem onemocnění COVID-19, tedy pacienti vyššího věku a mužského pohlaví, obézní jedinci a pacienti s kardiovaskulárními komplikacemi [18–20].
Kazuistika
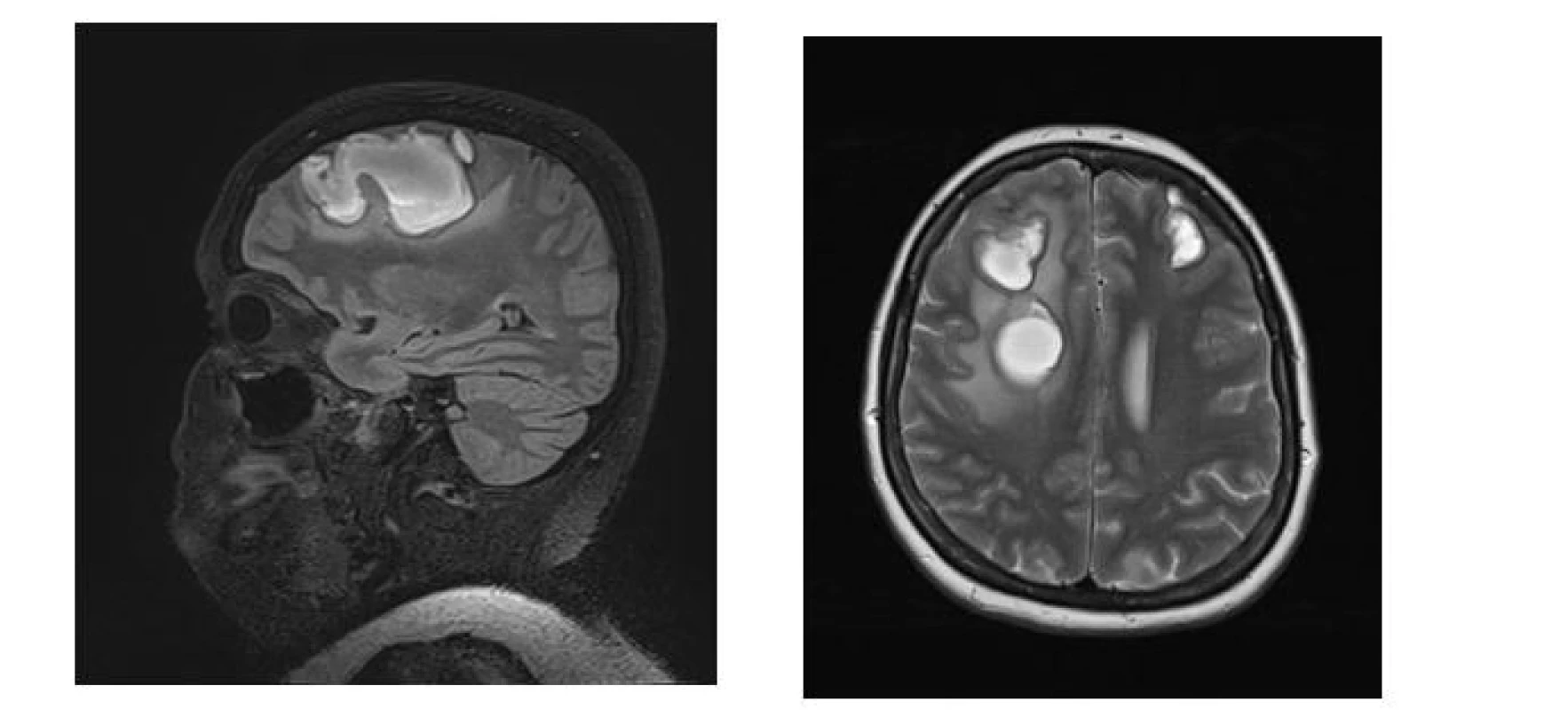
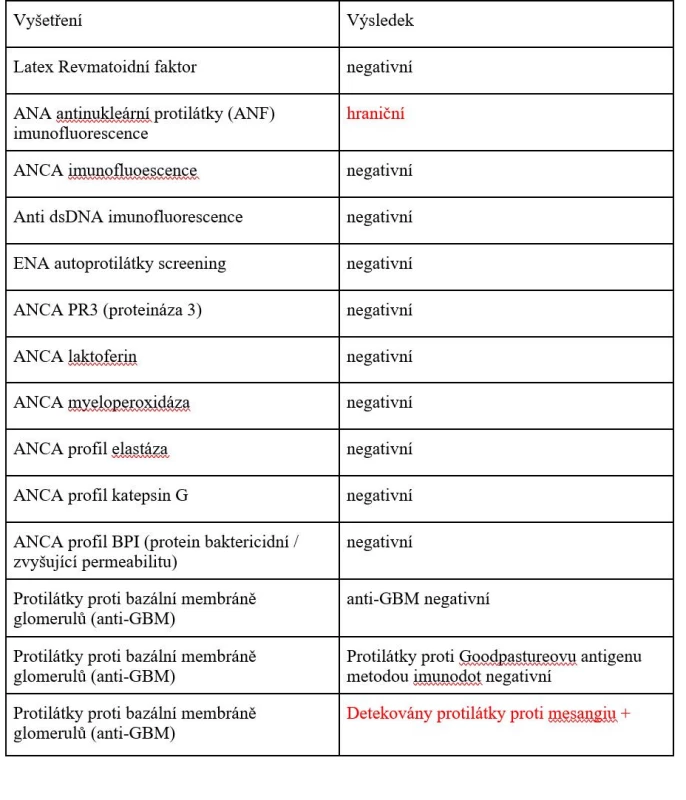
55letá obézní žena (BMI 39,7), léčená pro arteriální hypertenzi, byla hospitalizována v září roku 2020 pro akutní intracerebrální hemoragii v obou frontálních lalocích (o velikosti 50 x 25 x 35 mm vpravo a 20 x 15 x 15 mm vlevo) a subarachnoidální hemoragii nad oběma mozkovými hemisférami (obr. 2). Rychlá zdravotnická pomoc byla volána pro cefaleu, somnolenci, deviaci hlavy a bulbů doprava a lehkou levostrannou hemiparézu. Týden před vznikem obtíží předcházely febrilie 39 °C. Vstupní laboratoř nevykazovala významné patologické odchylky od normálních referenčních hodnot, známky zánětu byly nízké, hodnota D-dimerů 0,7 mg/l (norma do 0,5 mg/l), koagulační parametry byly v normě, vstupní hodnota krevního tlaku byla 160/55 mm Hg. Na CTA mozkových tepen nebyl zdroj krvácení prokázán. Bylo postupováno konzervativně, pacientka byla přijata na neurochirurgickou JIP. Do terapie byl nasazen nimodipin a nadroparin s.c. v profylaktické dávce. Druhý den po přijetí byla nově zjištěna pozitivita PCR SARS-CoV-2. Vzhledem k nepřítomnosti respiračních obtíží provázejících onemocnění COVID-19 byla pacientka ponechána bez specifické léčby virového onemocnění. Vzhledem k atypické a vícečetné lokalizaci intracerebrálních hematomů bylo vysloveno podezření na vaskulitidu. Podporujícím nálezem byla slabá pozitivita mesangiálních protilátek zjištěná při laboratorním revmatologickém screeningu (tab. 2). Pátý den hospitalizace byla zahájena terapie pulzy kortikoidů (methylprednisolon intravenózně 1 g denně po dobu 5 dnů), následovalo 12denní podávání perorálního prednisonu. Kontrolní MR vyšetření mozku 17. den hospitalizace (obr. 3) potvrdilo přirozený vývoj hemoragie, trval mírný středočárový posun doleva o 4 mm. Na MR angiografii byla popsána ojedinělá vřeténkovitá rozšíření tepen, tedy grafický nález podporující úvahu o vaskulitidě. Pacientka byla propuštěna do domácí péče po 25 dnech hospitalizace v celkově dobrém stavu, bez lateralizace, trvalo zpomalené psychomotorické tempo, s normalizací v následujících týdnech.
Diskuze a závěr
Přestože v literatuře existují kazuistická sdělení, která prezentují případy krvácivých CMP při onemocnění COVID-19, nebo dokonce po vakcinaci, kauzální souvislost s onemocněním COVID-19 je vždy nejistá a lze ji pouze předpokládat po vyloučení jiných příčin hemoragické CMP. Je dobře známo, že některé virové infekce, jako jsou např. varicela, HIV či západonilská horečka, dokáží indukovat vznik autoimunitních onemocnění vč. vaskulitid. Tento jev poznáváme i u onemocnění COVID-19. Existují však i jiné, výše zmíněné mechanizmy, kterými může v souvislosti s onemocněním COVID-19 dojít ke krvácení do CNS [21,22].
I když se krvácivé CMP vyskytují při onemocnění COVID-19 spíše sporadicky, jejich počet zmiňovaný v literatuře se zvyšuje. Letalita koincidence těchto dvou onemocnění byla v metaanalýze z roku 2021 vypočítána na 44,72 % (95% CI 36,73–52,98 %). Přesto se ale v absolutních číslech jedná o relativně nízké počty nemocných a v doporučeních zejména k podávání antikoagulační léčby nepanuje jednoznačná shoda [16,23]. Nejen z vlastní zkušenosti, ale i z literatury vyplývá, že na krvácivých komplikacích u pacientů hospitalizovaných pro onemocnění COVID-19 se podílí antikoagulační léčba podávaná v terapeutické dávce. Mezi nejčastější krvácivé komplikace za hospitalizace patří krvácení do gastrointestinálního traktu následované právě krvácením do CNS. Podle observační studie bostonských autorů nemělo časné zahájení terapeutické antikoagulace u kriticky nemocných pacientů během 27denního sledování významný vliv na úmrtí [24]. Na druhou stranu existují důkazy nejen o přetrvávající endoteliální dysfunkci i po odeznění akutního virového onemocnění, ale také o přítomnosti mikrotrombů v séru pacientů s trvajícími post-covidovými obtížemi. Ty použití antikoagulační léčby nepřímo podporují [25].
I přes více než dvouletou existenci problematiky onemocnění COVID-19 je pokračování dalšího výzkumu vhodné. Navzdory tomu, že mnohé patofyziologické mechanizmy jsou už poměrně dobře známy, stále chybí jednoznačná a konsenzuální doporučení, např. v oblasti antikoagulace a antiagregace, ať už se jedná o podávání ambulantní či za hospitalizace. Virus SARS-CoV-2 se stále vyvíjí, a kromě objevování nových souvislostí tak bude nutné reagovat i na jeho aktuální změny a mutace.
Přílohy pro online verzi:
Fig. 2. Initial CT scan of the brain.
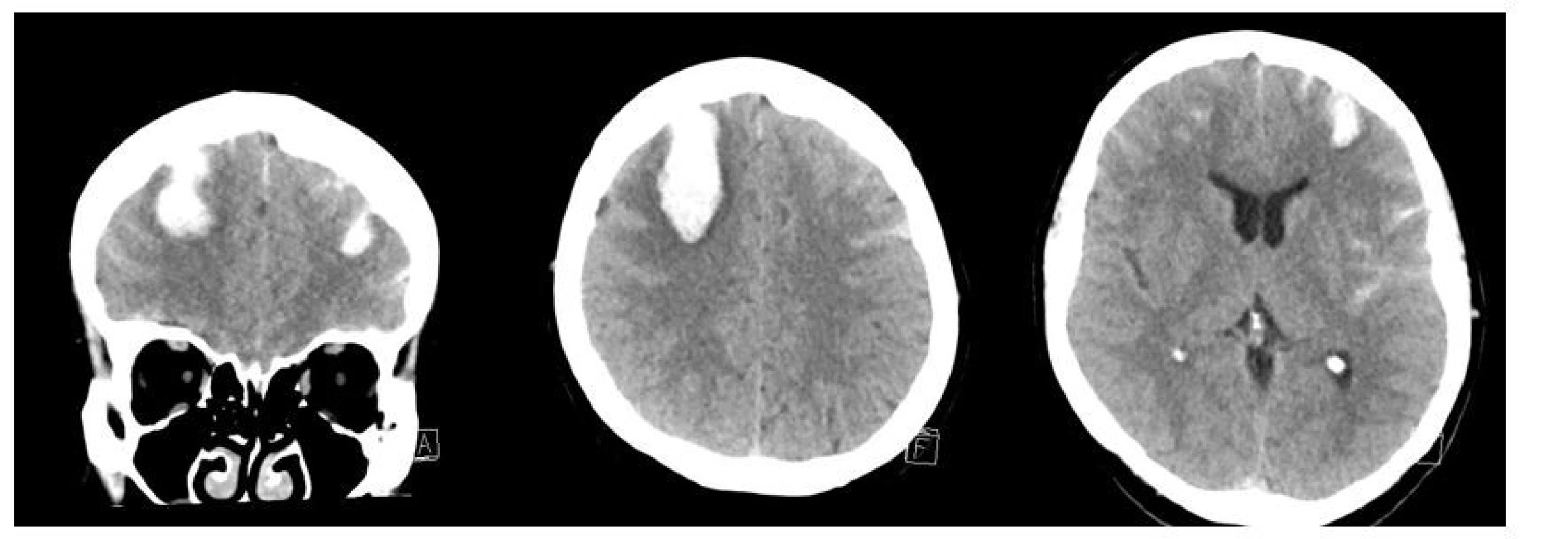
Fig. 3. (A) MR brain scan – subacute hematomas in T2-weighted FLAIR sequence with fat signal suppression in the sagittal plane. MR brain scan – subacute hematomas in T2-weighted sequence in axial plane
Konflikt zájmů
Autoři deklarují, že v souvislosti s předmětem práce nemají žádný konflikt zájmů.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.
Přijato k recenzi: 20. 1. 2022
Přijato do tisku: 12. 5. 2022
MUDr. Petr Šmahel
Klinika infekčních nemocí
LF UK a FN Hradec Králové
Sokolská 581
500 05 Hradec Králové
e-mail: smahelp@lfhk.cuni.cz
Na webu csnn.eu naleznete rozšířenou verzi tohoto článku.
Zdroje
1. Naqvi AAT, Fatima K, Mohammad T et al. Insights into SARS-CoV-2 genome, structure, evolution, pathogenesis and therapies: structural genomics approach. Biochim Biophys Acta Mol Basis Dis 2020; 1866(10): 165878. doi: 10.1016/j.bbadis.2020.165878.
2. Burrell CJ, Howard CR, Murphy FA. Coronavirus – an overview. In: Burrell CJ, Howard CR, Murphy FA (eds). Fenner and White’s Medical Virology. 5th ed. London: Academic Press 2017: 437–446.
3. Hu T, Liu Y, Zhao M et al. A comparison of COVID-19, SARS and MERS. PeerJ 2020; 8: e9725. doi: 10.7717/peerj.9725.
4. Parasher A. COVID-19: current understanding of its pathophysiology, clinical presentation and treatment. Postgrad Med J 2021; 97(1147): 312–320. doi: 10.1136/postgradmedj-2020-138577.
5. Šmahel P, Chmelař J, Rumlarová Š et al. Diabetes mellitus 1. typu jako následek COVID-19. Diabetol Metab Endokrinol výživa 2021; 24(4): 159–167.
6. Otruba P, Bardoň J, Kolář M et al. Neurological complications of SARS-CoV-2 coronavirus infection (COVID-19). Neurol Praxi 2020; 21(Suppl G). doi: 10.36290/neu.2020.121.
7. Salamanna F, Maglio M, Landini MP et al. Body localization of ACE-2: on the trail of the keyhole of SARS-CoV-2. Front Med 2020; 7: 594495. doi: 10.3389/fmed.2020.594495.
8. Xu H, Zhong L, Deng J et al. High expression of ACE2 receptor of 2019-nCoV on the epithelial cells of oral mucosa. Int J Oral Sci 2020; 12(1): 8. doi: 10.1038/s41368-020-0074-x.
9. Baig AM, Khaleeq A, Ali U et al. Evidence of the COVID-19 virus targeting the CNS: tissue distribution, host-virus interaction, and proposed neurotropic mechanisms. ACS Chem Neurosci 2020; 11(7): 995–998. doi: 10.1021/acschemneuro.0c00122.
10. Beyerstedt S, Casaro EB, Rangel ÉB. COVID-19: angiotensin-converting enzyme 2 (ACE2) expression and tissue susceptibility to SARS-CoV-2 infection. Eur J Clin Microbiol Infect Dis 2021; 40(5): 905–919. doi: 10.1007/s10096-020-04138-6.
11. Ni W, Yang X, Yang D et al. Role of angiotensin-converting enzyme 2 (ACE2) in COVID-19. Crit Care 2020; 24(1): 422. doi: 10.1186/s13054-020-03120-0.
12. Herzig R, Mikulík R, Tomek A et al. COVID-19 and stroke. Cesk Slov Neurol N 2021; 84/117(1): 31–37. doi: 10.48095/cccsnn202131.
13. Varga Z, Flammer AJ, Steiger P et al. Endothelial cell infection and endotheliitis in COVID-19. Lancet 2020; 395(10234): 1417–1418. doi: 10.1016/S0140-6736(20)30937-5.
14. Ambrosino P, Calcaterra I, Molino A et al. Persistent endothelial dysfunction in post-acute COVID-19 syndrome: a case-control study. Biomedicines 2021; 9(8): 957. doi: 10.3390/biomedicines9080957.
15. Al-Samkari H, Karp Leaf RS, Dzik WH et al. COVID-19 and coagulation: bleeding and thrombotic manifestations of SARS-CoV-2 infection. Blood 2020; 136(4): 489–500. doi: 10.1182/blood.2020006520.
16. Syahrul S, Maliga HA, Ilmawan M et al. Hemorrhagic and ischemic stroke in patients with coronavirus disease 2019: incidence, risk factors, and pathogenesis – a systematic review and meta-analysis. F1000Res 2021; 10: 34. doi: 10.12688/f1000research.42308.1.
17. Leasure AC, Khan YM, Iyer R et al. Intracerebral hemorrhage in patients with COVID-19: an analysis from the COVID-19 cardiovascular disease registry. Stroke 2021; 52(7): e321–e323. doi: 10.1161/STROKEAHA.121.034215.
18. Himmels J. COVID-19 and risk factors for hospital admission, severe disease and death – a rapid review, 4th update. [online]. Available from URL: https://www.fhi.no/globalassets/dokumenterfiler/rapporter/2021/covid-19-and-risk-factors-for-hospital-admission-severe-disease-and-death--a-rapid-review-4th-update-report-2021.pdf.
19. Clark CE, McDonagh STJ, McManus RJ et al. COVID-19 and hypertension: risks and management. A scientific statement on behalf of the British and Irish hypertension society. J Hum Hypertens 2021; 35(4): 304–307. doi: 10.1038/s41371-020-00451-x.
20. Wang H, Tang X, Fan H et al. Potential mechanisms of hemorrhagic stroke in elderly COVID-19 patients. Aging (Albany NY) 2020; 12(11): 10022–10034. doi: 10.18632/aging.103335.
21. Vaschetto R, Cena T, Sainaghi PP et al. Cerebral nervous system vasculitis in a Covid-19 patient with pneumonia. J Clin Neurosci 2020; 79: 71–73. doi: 10.1016/j.jocn.2020.07.032.
22. Takeyama R, Fukuda K, Kouzaki Y et al. Intracerebral hemorrhage due to vasculitis following COVID-19 vaccination: a case report. Acta Neurochir (Wien) 2022; 164(2): 543–547. doi: 10.1007/s00701-021-05038-0.
23. Silverman M, Devlin M, Krawczyk M. Risk of hemorrhagic stroke in patients with coronavirus disease 2019. JAMA Neurol 2021; 78(4): 496–497. doi: 10.1001/jamaneurol.2021.0117.
24. Al-Samkari H, Gupta S, Leaf RK et al. Thrombosis, bleeding, and the observational effect of early therapeutic anticoagulation on survival in critically ill patients with COVID-19. Ann Intern Med 2021; 174(5): 622–632. doi: 10.7326/M20-6739.
25. Pretorius E, Vlok M, Venter C et al. Persistent clotting protein pathology in long COVID/post-acute sequelae of COVID-19 (PASC) is accompanied by increased levels of antiplasmin. Cardiovasc Diabetol 2021; 20(1): 172. doi: 10.1186/s12933-021-01359-7.
Štítky
Dětská neurologie Neurochirurgie NeurologieČlánek vyšel v časopise
Česká a slovenská neurologie a neurochirurgie

2022 Číslo 3
Nejčtenější v tomto čísle
- Neurologické příznaky asociované s onemocněním COVID-19 podle celostátního online průzkumu
- Ovlivnění spasticity pomocí elektrické stimulace podle Jantsche – pilotní studie
- Stanovisko Sekce pro diagnostiku a léčbu bolestí hlavy
- Intracerebrální krvácení při COVID-19
