Efekt 1- a 2segmentové krční diskektomie s mezitělovou náhradou: prospektivní 1roční studie
The Effects of Mono - and Bi-Segmental Cervical Discectomy with Interbody Replacement: A Prospective One-Year´s Study
The Aim:
To compare mono - and bi-segmental decompressions of neural structures by means of discectomy with interbody replacement in patients with radiculopathy at a degenerative disease of the cervical spine using two types of subjective scales, clinical and electrophysiological investigations.
Material and Methods:
Surgical interventions were used in 78 patients (38 men, 40 women). The fixation after mono-segmental (52 patients) and bi-segmental (26 patients) operations was carried out using three different methods of mediating the bone fusion, i.e. by an autologous graft, autologous graft fixed with a splint, and a titanium cage filled with spongious bone without the splint fixation. Patients were followed up prospectively before an intervention, 3, 6, and 12 months after an operation. Results were evaluated together and separately after mono-segmental (group 1) and bi-segmental (group 2) interventions irrespective of the type of post-operative fixation. There were processed statistically the subjective assessment using NDI (neck disability index) and 5 items of perceived intensity of pain (head, neck, between scapulae, shoulder and arms of the affected extremity) of visual analogue scale (VAS).
The results obtained from the two scales used have shown statistically significant improvement after the intervention carried out in both groups of patients in all the post-operative check-ups. The comparison of electrophysiological findings in patients before and after surgery has shown no significant difference. The differences between the therapeutical results after mono-segmental and bi-segmental interventions were not singificant in the selected items of VAS, however, the assessment with NDI provided significant difference to disadvantage of bi-segmental surgery during check-ups carried out 6 months and one year after operation.
Conclusion:
The results obtained by means of chosen subjective scales have demonstrated statistically significant improvement of patients’ health conditions checked up after the intervention – discectomy with interbody replacement – in all the post-operative investigations, i.e. they support both mono - and bi-segmental discectomies with interbody replacement as a method of choice of surgical therapy for neurological complications of degenerative disorders of the cervical spine. The results obtained with NDI 6 and 12 months after surgery are significantly worse after bi-segmental interventions if compared with mono-segmental surgery, i.e. the value of intermediate results of NDI is negatively affected by the extent of the cervical spine desis.
Key words degenerative disorders of cervical spine – anterior cervical discectomy with fusion – VAS – NDI
Autoři:
M. Häckel 1; I. Štětkářová 2; J. Chrobok J 3; D. Hořínek 1; L. Stejskal 1; S. Ostrý 1
Působiště autorů:
Neurochirurgická klinika 1. LF UK a IPVZ Ústřední vojenská nemocnice, Praha
1; Neurologické oddělení Nemocnice Na Homolce
2; Neurochirurgické oddělení Nemocnice Na Homolce
3
Vyšlo v časopise:
Cesk Slov Neurol N 2007; 70/103(3): 253-258
Kategorie:
Původní práce
Práce byla podpořena grantem IGA MZ ČR NR 7773-3
Souhrn
Cíl:
Porovnat efekt 1 - a 2etážové dekomprese neurálních struktur diskektomií s mezitělovou náhradou u nemocných s radikulopatií při degenerativním onemocnění krční páteře s použitím 2 typů subjektivních škál, klinického a elektrofyziologického vyšetření.
Materiál a metodika:
Chirurgicky bylo léčeno 78 nemocných (38 mužů, 40 žen). Zajištění po 1etážovém (52 nemocných) a 2etážovém výkonu (26 nemocných) bylo provedeno pomocí 3 různých způsobů zprostředkování kostní fúze, tj. autologním štěpem, autologním štěpem se zajištěním dlahou a titanovou klíckou, vyplněnou spongiózou bez zajištění dlahou. Nemocní byli prospektivně sledováni před výkonem, 3, 6 a 12 měsíců po výkonu, výsledky byly hodnoceny společně a zvláště po 1etážovém (skupina 1) a 2etážovém výkonu (skupina 2), bez ohledu na typ pooperačního zajištění. Statisticky byla zpracována subjektivní zhodnocení pomocí NDI (neck disability index) a 5 položek vnímané intenzity bolesti: (hlava, šíje, mezi lopatkami, rameno a paže postižené končetiny) vizuální analogové škály (VAS).
Výsledky získané z obou použitých škál prokazují statisticky významné zlepšení po provedeném výkonu u obou skupin nemocných ve všech pooperačních kontrolách. Při srovnání elektrofyziologických nálezů nemocných před výkonem a po výkonu nebyl nalezen významný rozdíl. Rozdíly mezi výsledky léčby 1etážovým a 2etážovým výkonem nebyly významné ve vybraných položkách VAS, ale v hodnocení NDI byl rozdíl významný v neprospěch 2etážového výkonu při kontrole půl roku a rok po výkonu.
Závěr:
Výsledky získané zvolenými subjektivními škálami prokazují statisticky významné zlepšení stavu nemocných při kontrolách po provedeném výkonu – diskektomií s mezitělovou náhradou - ve všech pooperačních kontrolách, tj. podporují 1 - i 2etážovou diskektomii s mezitělovou náhradou jako metodu volby chirurgické léčby neurologických komplikací degenerativního onemocnění krční páteře. Výsledky získané pomocí NDI v době 6 a 12 měsíců po výkonu jsou významně horší po 2etážovém výkonu než po 1etážovém, tj. hodnotu střednědobých výsledků NDI negativně ovlivňuje rozsah dézy krční páteře.
Klíčová slova:
degeneratívní onemocnění krční páteře, přední krční diskektomie s fúzí, VAS, NDI
Úvod
Nedostačující počet prospektivních studií vedl současná zahraniční i česká pracoviště ke snaze řešit otázku náhrady disku po chirurgickém odstranění krční meziobratlové ploténky. Snahou je řešit otázku nejen v krátkodobém horizontu (hodnocením výsledků těsně po výkonu a s 3 - nebo 6měsíčním odstupem), ale i v horizontu dlouhodobém (tj. 12 a více měsíců po výkonu). Ponecháme-li stranou artroplastické techniky (dynamické náhrady disku), zůstává hlavním cílem chirurgického zásahu po dekompresi nervové tkáně fúze obou přilehlých obratlových těl). Hlavními argumenty pro diskektomii s mezitělovou náhradou (ACDF) proti prosté diskektomii (ACD) jsou zachování výšky meziobratlového prostoru a obnovení fyziologického tvaru křivky krční páteře [1-3]. Péče chirurga o zachování výšky meziobratlového prostoru nebo chirurgická restaurace prostoru, obnovení průsvitu otvoru pro míšní kořen, má logický základ ve snaze co nepříznivěji zajistit efekt dekomprese nervové tkáně. Také přirozené postavení nebo znehybnění meziobratlových kloubů má zásadní význam pro míru pooperační bolesti v krční krajině. Dalším důležitým hlediskem pro pooperační průběh léčby je obnovení sagitálního profilu krční páteře [2-4]. Ačkoli můžeme fúzi zprostředkovanou pomocí vlastní kostní tkáně (autograft) považovat stále za „zlatý standard“, zejména v dlouhodobém horizontu a u víceetážových vykonů, není zatím jasně doloženo, která metoda fúze pohybového segmentu je pro pacienta nejvýhodnější. Užívání ACDF nebo instrumentované diskektomie s fúzí (iACDF), bývá podřízeno zvyklostem pracoviště, různým individuálním hlediskům nebo je zcela nahodilé [5-8]. České, dosud provedené studie obvykle hodnotily stav nemocných po 1etážovém výkonu [5,7]. Cílem této práce bylo zhodnotit výsledky ACDF (případně iACDF) při léčbě DOP s radikulopatií z hlediska krátko - a střednědobých výsledků ve škálách NDI a VAS (tj. subjektivního hodnocení nemocným), zhodnotit korelaci obou typů subjektivních škál pro použitou metodu a sledované časové období, porovnat stejnou metodikou (NDI, VAS) rozdíly mezi 1 - a 2etážovou ACDF (iACDF), porovnat výsledky zvolené chirurgické metody z hlediska změn elektrofyziologického (EF) nálezu a komentovat případné vedlejší EF nálezy, tj. například zjištěný počet duplicitních lézí (kořenový + úžinový syndrom, tzv. double crash syndrome). Práce tvoří součást studie, jež je zaměřena na vyhodnocování výsledků léčby přední diskektomií porovnáním klinických nálezů u 3 rozdílných typů zprostředkování fúze po 1etážové diskektomii a zároveň u stejných 3 typů zprostředkování fúze po 2etážové diskektomii.
Soubor a metodika
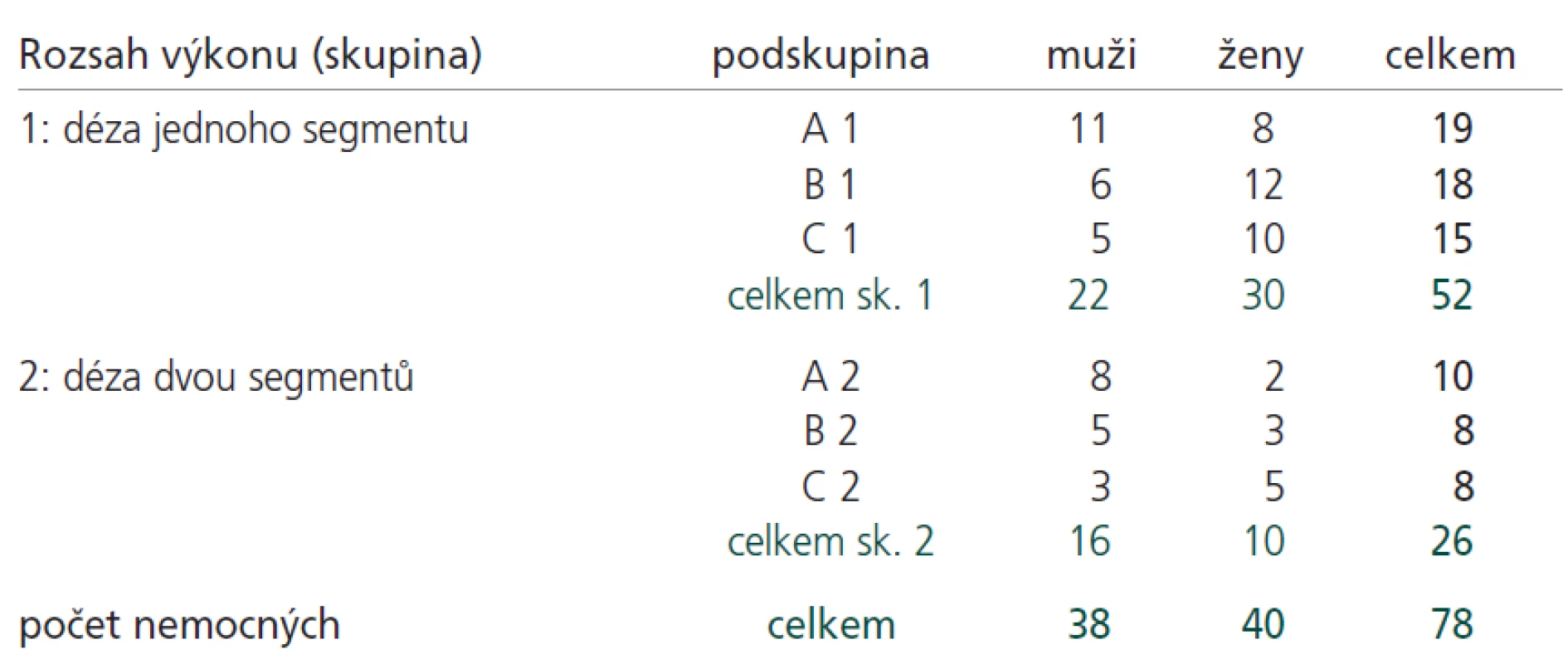
Soubor tvořilo 38 mužů věkového rozmezí 34-74 let a 40 žen věkového rozmezí 30-73 let, kteří byli operováni a prospektivně sledováni po přední krční diskektomii s mezitělovou náhradou (ACDF, případně iACDF) pro degenerativní onemocnění krční páteře s klinicky manifestní radikulopatií. Průměrný věk nemocných souboru dosahoval 51,4 let, u mužů 53,0 let a u žen 49,8 let. Do souboru byli zařazeni nemocní s radikulárními syndromy, u kterých byla vyčerpána dostupná konzervativní léčba. Nemocní s monoradikulopatií a odpovídajícím grafickým nálezem v jedné etáži byli indikováni k 1etážové ACDF (případně iACDF) a nemocní s radikulopatií 2 sousedních míšních kořenů a odpovídajícím grafickým nálezem ve 2 segmentech byli indikováni ke 2etážové ACDF (případně iACDF). Ze studie byli vyloučeni nemocní s cervikální myelopatií, se systémovým nebo metabolickým neurologicky manifestním onemocněním, nemocní po traumatu či po chirurgickém výkonu v oblasti krční páteře, a nemocní s vývojovou, pozánětlivou nebo jinou anomálií v oblasti krční páteře. Nemocní byli rozděleni do 2 skupin podle počtu chirurgicky ošetřených segmentů páteře; skupina 1 (s chirurgicky ošetřeným jedním segmentem krční páteře) a skupina 2 (chirurgicky ošetřeny byly 2 segmenty). Každá skupina byla dle způsobu zajištění rozdělena do 3 podskupin: a) podskupiny 1A a 2A – se zajištěním autologním štěpem bez použití instrumentace; b) podskupiny 1B a 2B – se zajištěním autologním štěpem a fixací titanovou dlahou se spongiózními vruty, c) skupina 1C a 2C – se zajištěním vloženou titanovou klíckou, naplněnou autologní spongiózní kostí bez dalšího instrumentálního zajištění (tzv. „stand alone“). Rozdělení nemocných do skupin uvádí podrobně tab. 1.
V této práci byl porovnán efekt 1 - a 2etážové dekomprese neurálních struktur diskektomií s mezitělovou náhradou s použitím 2 typů subjektivních škál, klinického a elektrofyziologického vyšetření. Hodnoceny byly výsledky získané a) dotazníkovou formou, kdy nemocní sami hodnotili svůj subjektivní stav a vyjádřili jej pomocí 2 typů hodnotících škál. Použita byla škála NDI, „indexu postižení šíje“ [9] a 5 vybraných položek cílených na vnímání intenzity bolesti, vyjádřené škálou VAS (bolest hlavy, šíje, mezi lopatkami, dále rameno a paže radikulárním syndromem postižené strany). Údaje byly prospektivně získávány a sledovány před výkonem, dále 2. den, za 3 měsíce, za 6 měsíců a za 12 měsíců po výkonu. Průměrné hodnoty výsledků získaných v obou škálách při jednotlivých kontrolách byly porovnávány a) pro celý soubor nemocných s průměrnými hodnotami (škály) získanými od nemocných před výkonem, tj.bylo provedeno hodnocení vývoje subjektivního vnímání efektu výkonu během 12měsíčního pooperačního průběhu (tab. 2); b) navzájem mezi skupinami 1 (nemocní po 1etážové diskektomii) a 2 (nemocní po 2etážové diskektomii, tj. zjišťování případného rozdílu mezi subjektivním vnímáním stavu po 1 - a stavu po 2etážovém výkonu) (tab. 3). K statistické analýze dat byl užit párový (hodnocení výsledků jednotlivých skupin v různých časových obdobích) a nepárový (porovnávání skupin 1 a 2) t-test.
Klinický nález byl hodnocen před operací a dále 6 a 12 měsíců po operaci. Byla vyšetřována hybnost krční páteře, svalová síla, šlacho-okosticové reflexy a čití.
Elektrofyziologický nález byl hodnocen předoperačně a rok po operaci. Vyšetření bylo provedeno na EMG přístrojích Keypoint a Nihon Kohden, pro magnetickou stimulaci jsme použili Magstim 200. Bylo provedeno vyšetření vedení motorickými a senzitivními vlákny n. medianus a n. ulnaris distálně a v oblasti lokte. 1) Jehlová EMG byla snímána z m. deltoideus (segment C5), m. biceps brachii (segment C5-6), m. extensor digitorum communis (segment C7), m. interosseus dorsalis primus a m. abductor digiti quinti (segment C8-Th1). Hodnotili jsme přítomnost spontánní aktivity, interferenční vzorec, nábor motorických jednotek a jejich stabilitu a velikost. Byla vyšetřena rychlost senzitivního a motorického vedení n. medianus, n. ulnaris a n. tibialis. 2) Somatosensorické evokované potenciály byly snímány po stimulaci n. medianus na zápěstí a n. tibialis za mediálním kotníkem. Snímací aktivní a referenční elektrody byly umístěny na ipsilaterální Erbův bod-kontralaterální Erbův bod, Cv5-fossa suprasternalis, Cc´-kontralaterální rameno a Cc´-Fz, L1-Th10 a Cz´-Fz. Hodnotili jsme latence vln N9 (aktivita z oblasti plexus brachialis), N13 (krční komplex), N20 (kortex) včetně převodních časů N13-N9 a N20-N13 a dále latence vln N22 (lumbální intumescence) a P37 (kortex) včetně centrálního převodního času P37-N22. 3). Měřili jsme motorické evokované potenciály po transkraniální magnetické stimulaci na vertexu, v oblasti cervikální a lumbální intumescence. Odpovědi byly snímány z m. abductor digiti minimi a m. tibialis anterior nebo m. abductor hallucis. Stimulovalo se kruhovou plochou cívkou Magstim (14 mm v průměru) a dvojitou cívkou, s proudem probíhajícím proti pohybu hodinových ručiček ke stimulaci levé hemisféry (a opačně pro stimulaci pravé hemisféry). Stimulační intenzita byla 1,5krát vyšší než individuální motorický práh. Hodnoceny byly latence po stimulaci kortexu a v oblasti spinální intumescence (resp. v oblasti výstupu kořene z foramen), centrální motorický kondukční čas (daný odečtením obou zmíněných latencí). Výsledky jednotlivých elektrofyziologických metod byly porovnávány s normami naší laboratoře a s literárními údaji [10].
Výsledky
Chirurgicky bylo léčeno celkem 78 nemocných (104 mikrodiskektomií). U 52 nemocných (skupina 1) byla provedena 1etážová diskektomie: z toho v prostoru C4/5 u 2 nemocných (3,8 %), v prostoru C5/6 u 31 nemocných (59,6 %), v prostoru C6/7 u 17 nemocných (32,7 %) a v prostoru C7/T1 u 1 nemocného (1,9 %). U 26 nemocných (skupina 2) byla provedena 2etážová diskektomie, v prostorech C3-5 u 1 nemocného (3,8 %), v prostorech C4-6 u 8 nemocných (30,7 %) a v prostorech C5-7 u 17 nemocných (65,4 %). 30denní chirurgická morbidita souboru byla 3,85 % a mortalita byla 0. U 3 nemocných vznikla nebo se v pooperačním průběhu dočasnĕ zhoršila bolest nepostižené končetiny, komplikace chirurgické, včetně odběrových míst štěpu u nemocných podskupin 1A a 2A, nebyly zaznamenány. Rozdělení výkonů dle způsobu pooperačního zajištění segmentu, tj. rozdělení do podskupin uvádí tab. 1.
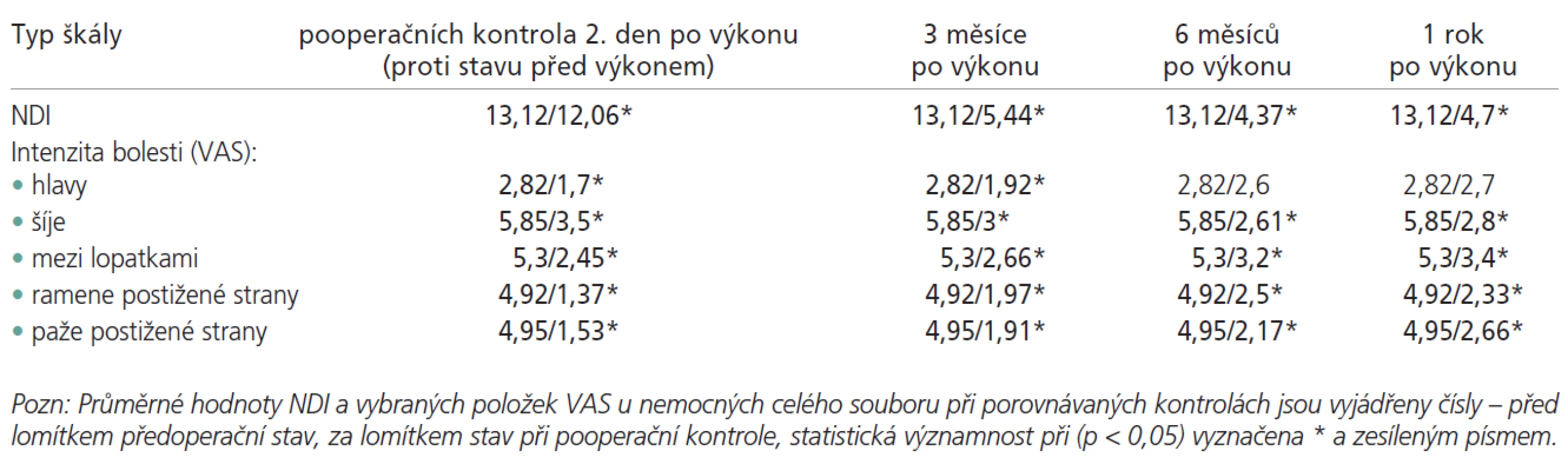
Výsledky dle hodnocení NDI dotazníkovou formou prokázaly statisticky významné zlepšení stavu nemocných po výkonu (2. den, po 3, po 6 i po 12 měsících) proti stavu před výkonem (pro p < 0,05; tab. 2). Hodnocení NDI neukázalo statisticky významný rozdíl při hodnocení výsledků po výkonu jen v některých případech samostatného vyhodnocování jednotlivých podskupin (1A-2C), jehož analýza není předmětem našeho sdělení.
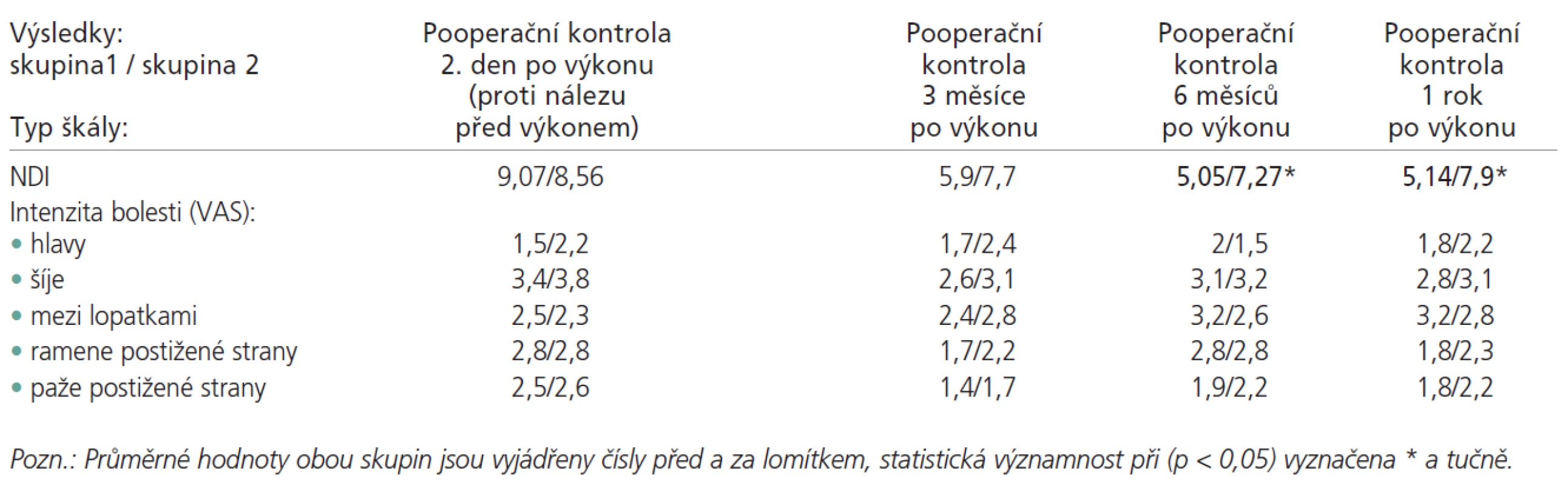
Srovnání výsledků NDI mezi nemocnými po 1etážovém výkonu a mezi nemocnými po 2etážovém výkonu neukázalo statisticky významný rozdíl při kontrolách 2. den a 3 měsíce po výkonu. Půl roku po výkonu se již výsledky mezi skupinou 1 a skupinou 2 lišily statisticky významně v neprospěch 2etážových výkonů (p<0,05), při roční pooperační kontrole statisticky významný rozdíl mezi výsledky obou skupin přetrvával (tab. 3).
Při hodnocení 5 vỵbraných položek škály VAS bylo prokázáno statisticky významné (p < 0,05) zlepšení stavu nemocných po výkonu proti stavu před výkonem při všech pooperačních kontrolách pro 4 položky: intenzita bolesti šíje, intenzita bolesti mezi lopatkami, intenzita bolesti ramene postižené strany a intenzita bolesti paže postižené strany. Výjimkou byla položka intenzita bolesti hlavy, u které nastalo statisticky významné zlepšení stavu proti předoperačnímu prokázáno pouze při časných pooperačních kontrolách (2. den a 3 měsíce po výkonu), poté (tj. 6 měsíců a 12 měsíců po výkonu) již rozdíl ztrácí statistickou významnost při p < 0,05 (tab. 2).
Porovnání výsledků vybraných položek VAS (pomocí nepárových t-testů) mezi nemocnými skupiny 1 a nemocnými skupiny 2 nepřineslo statisticky významné rozdíly ani v jedné hodnocené položce (tab. 3).
V objektivním neurologickém nálezu byla kromě blokády krční páteře typickým nálezem bolest a parestezie (hyper-, dysestezie) v distribuci příslušného drážděného kořene. Parestezie byla nalezena u 88,2 % nemocných, snížené čití akrálně u 11,7 % nemocných, svalové oslabení bylo přítomno u 24,5 %. Spondylogenní radikulární iritace sdružená s úžinovým syndromem byla dle EMG nalezena u 19 nemocných (u 12 nemocných karpální komprese a u 7 nemocných kubitální komprese). Z toho pouze elektrofyziologické nálezy bez klinické manifestace byly zjištěny u 6 nemocných s karpální kompresí a u 5 nemocných s kubitální kompresí. U 24,5 % nemocných byly nalezeny v příslušném svalovém myotomu neurogenní změny odpovídající kořenové lézi (redukovaný interferenční vzorec, spontánní aktivita, zvětšené MUP v amplitudě a trvání). Ihned po operaci se u 3 chirurgicky ošetřených zlepšila svalová síla a u 2 ošetřených odezněla akrální porucha citlivosti v oblasti ukazováku postižené končetiny. Porovnáním objektivního neurologického a elektrofyziologického nálezu před operací a rok po operaci v rámci celého souboru nebyly nalezeny významné rozdíly.
Diskuse
Vážné důsledky neurologických komplikací degenerativního onemocnění krční páteře (DOKP) vedou k diskusím o léčbě a výběru vhodné metody. Radiologická incidence DOKP dosahuje u populace v 5. deceniu až 50 %, v polovině 7. decenia až 90 %, nejvíce jsou postiženy lordotické úseky páteře [11,12]. Onemocnění může vyvolávat lokální a axiální bolesti, cervikokraniální a cervikobrachiální syndrom, kořenové příznaky nebo kompresivní míšní syndromy. Vzácné jsou příznaky ischemických příhod v zadním mozkovém povodí na základě komprese a. vertebralis v postiženém úseku krční páteře [13].
V názorech na způsob chirurgické léčby degenerativního onemocnění páteře předním přístupem vládne konsenzus pokud se týče dekompresní části výkonu. Standardem dnes je použití mikroskopu a mikrotechniky (vysokootáčková fréza), radikální foraminotomie a pooperační zajištění s cílením na fúzi jsou obecně přijatým postupem. Diskuse o způsobu zajištění dosud trvá [7,8,14].
V této práci jsme sledovali skupinu nemocných s DOKP řešených chirurgicky pro kořenové příznaky v důsledku spondylogenní (diskogenní) komprese. Klinické krátkodobé a střednědobé výsledky, získané u nemocných našeho souboru pomocí použitých škál (NDI, a vybraných položek VAS), podporují diskektomii s mezitělovou náhradou jako vhodnou metodu chirurgické léčby DOKP a korespondují s výsledky obdobných souborů prezentovaných recentně v ČR a v zahraničí. Relativně nízké hodnoty vstupního NDI (tab. 2) lze vysvětlit složením nemocných našeho souboru. Nemocní zařazení do souboru odpovídají spektrem nemocným neurochirurgického pracoviště, kde převážná většina indikací je stavena neurology a opírá se o neurologické, ať již iritační nebo zánikové příznaky. Na rozdíl od mnoha spondylochirurgických pracovišť nezakládá samotná axiální bolest, bolest šíje apod (příznaky nejvíce navyšující hodnotu NDI) indikaci k chirurgickému výkonu na obou našich pracovištích [3,7,15,16]. Subjektivní nálezy získané v našem souboru hodnocením škály NDI ukazují statisticky významné zlepšení stavu po výkonu ve všech pooperačních intervalech. Statistickou významnost se nepodařilo prokázat jen v případě dílčích výsledků (v této práci nehodnocených podskupin s rozdílnými typy zprostředkování dézy, např. hodnocení podskupiny B1 při prvním pooperačním hodnocení NDI 2. den). Nabízí se vysvětelní o vhodnosti užitých statistických metod, tj. párových t-testů při takto malých velikostech souborů (v našem případě podskupin A,B,C). Naopak dostatečná velikost celého souboru nebo přijatelná velikost skupin 1 a 2 umožňují interpretaci výsledků s větší mírou přesvědčivosti. Podobné závěry můžeme učinit na základě rozboru dosud získaných dat v našem souboru pomocí vybraných položek škály VAS. Výsledky ukazují, že chirurgicky léčení nemocní vnímají celkový stav jako zlepšený 2. den po výkonu, po 3, 6 i po 12 měsících po výkonu. Statistickou významnost se nepodařilo prokázat jen v případě 1 ze 4 jednotlivých položek škály VAS. V případě hodnocení dat získaných pomocí vybraných položek škály typu VAS se nabízí otázky o možnosti koincidence s postižením jiných orgánů lokomočního aparátu (např. latentní postižení ramenních kloubů, apod), která by mohla interpretaci získaných dat ovlivňovat. Autoři se přiklánějí k názoru, že při hodnocení výsledků (např. položky intenzity bolesti končetiny) pomocí škály VAS je nezbytné zohlednění laterality léze [17,18].
Srovnání výsledků dle NDI mezi nemocnými skupin 1 a 2 (po 1etážovém a 2etážovém výkonu) neukázalo při časných pooperačních kontrolách statisticky významné rozdíly. Půl roku po výkonu se již výsledky mezi skupinou 1 a 2 lišily statisticky významně v neprospěch 2etážových a rozdíl přetrvával i při roční pooperační kontrole. Rozdíly výsledků vybraných položek VAS nemocných skupiny 1 a skupiny 2 nebyly statisticky významné. Lze tak vyvodit, že subjektivní efekt mají 1 - i 2etážová diskektomie (při zachování shodných indikačních kritérií) přibližně stejný. Výjimku tvořily některé, v této práci nehodnocené položky VAS – např. subjektivně vnímané oslabení končetinového svalstva, které bylo statisticky významně horší v neprospěch 2etážového výkonu. Domníváme se, že výsledky získané z obou typů subjektivních škál podporují 1 - i 2etážovou ACDF jako metodu volby chirurgické léčby, nicméně postižení šíje (zohledněné v NDI) je dle očekávání výraznější u nemocných po výkonu s rozsáhlejší dézou (skupina 2).
U nemocných s radikulární iritací je neurofyziologický nález často velmi diskrétní. Podobné nálezy byly zjištěny i u nemocných našeho souboru. Většina pacientů měla normální neurofyziologické parametry, jen menší část pacientů měla přítomnou převážně chronickou axonální lézi příslušného kořene. Tyto nálezy se po operaci nezměnily. Zajímavostí byla poměrně vysoká četnost úžinových syndromů (karpální a kubitální komprese). Bednařík et al [19] sledovali četnost výskytu elektrofyziologických známek mononeuropatie n. medianus v souboru osob s cervikální myelopatií a zjistili rovněž poměrně vysoké procento (33,3 %) ve srovnání s kontrolní skupinou (11 %). Tento vysoký výskyt vysvětlují například dlouhodobým chronickým přetížením, které může akcelerovat degenerativní změny v oblasti krční páteře i v kostní úžině. Výsledky vyšetření somatosensorických a motorických evokovaných potenciálů byly beze změn před výkonem a po výkonu. Z tohoto důvodu nebyly párovému testování podrobeny.
Obě použité subjektivní škály (NDI a vybrané položky vnímání intenzity bolesti VAS) zohledňují stav celé krční páteře, nejen 1 či 2 chirurgicky ošetřených segmentů. Přesto se autoři domnívají, že prospektivně získaná data z hodnocení použitých škál a zároveň z hodnocení změn grafických nálezů v léčeném segmentu (srovnání grafických je předmětem jiné práce), jsou-li v dostatečné kvantitě a dostatečně dlouhém intervalu po ošetření, mohou přispět k porozumění problematiky vývoje v páteři po chirurgickém stabilizačním zásahu. Dle testů pomocí Spearmanova korelačního koeficientu lze výsledky ve sledovaném souboru, získané pomocí škály NDI a autory sledovanými položkami VAS, považovat za korelující v časném pooperačním vývoji (tab. 2). Ztrátu korelace u výsledků delší dobu (6, 12 měsíců) po výkonu lze inetrpretovat odlišným charakterem obou typů zvolených škál, kdy u NDI výsledky více ovlivňuje zohlednění jiných parametrů, např. stav svalstva šíje při a po tvorbě dézy operovaných segmentů, změny postavení osy krční páteře (sagitální balance) aj, kdežto autory vybrané položky VAS jsou stále vztaženy zejména ke stavu míšních kořenů po provedené dekompresi.
Z chirurgických souborů, zabývajících se léčbou degenerativního onemocnění krční páteře v ČR, byly v předchozí dekádě publikovány práce, které neměly prospektivní charakter a jen některé se pokusily o kritickou retrospektivu porovnáním několika stabilizačních metod [3,20-23]. Prospektivní studie s porovnáním 2 nebo 3 stabilizačních metod s možností dlouhodobého sledování účinku léčby jsou k dispozici až po r. 2000 [5] a týkají se především chirurgického zásahu v jednom segmentu krční páteře. Autoři považují rozšiřování prospektivních prací [7,23] i na nemocné s 2 - (a více-) segmentovou stabilizací za důležitý krok k potřebnému poznávání kompenzačních pochodů v celé krční páteři po znehybnění její části. Výsledky mohou mj. přispět i k poznání vzniku a rozvoje tzv. nemoci přilehlého segmentu -adjacent segment disease [24,25].
Závěry:
- Výsledky získané v našem souboru v krátkodobém a střednědobém horizontu pomocí obou škál (NDI a vybraných položek hodnocení intenzity bolesti VAS) podporují přední krční diskektomii s fúzí jako vhodnou chirurgickou metodu léčby subjektivních obtíží při degeneratívním onemocnění krční páteře s radikulopatií. Obě použité subjektivní škály dobře korelují pro nemocné po ACDF v časném pooperačním a střednědobém období (max. 6 měsíců po výkonu).
- Rozdíly mezi výsledky léčby 1etážovou ACDF a 2etážovou ACDF nejsou významné pro vnímání intenzity bolesti postižené končetiny (vyjádřené VAS), ale vycházejí významně hůře pro léčbu 2etážovou ACDF při hodnocení NDI při kontrole 6 a 12 měsíců od výkonu. Tj. hodnoty NDI u kontrol déle po výkonu negativně ovlivňuje rozsah provedené dézy krční páteře.
- Výsledky elektrofyziologického vyšetření ukázaly na významnou četnost úžinových syndromů u nemocných s krční radikulopatií.
- Vzhledem k charakteru předoperačních elektrofyziologických nálezů v hodnoceném souboru (minimální, nebo drobné chronické změny) nebyl nález 1 rok po výkonu statisticky významně rozdílný proti předoperačnímu nálezu.
Korespondující autor:
MUDr. Martin Häckel, CSc.
Neurochirurgická klinika 1. LF UK a IPVZ
Ústřední vojenská nemocnice
U Vojenské nemocnice 1200
169 02 Praha 6
e-mail: hackel@uvn.cz
Přijato k recenzi: 19. 10. 2006
Přijato do tisku: 10. 1. 2007
Zdroje
1. Brodsky AE, Khalil MA, Sassard WR, Newman BP. Repair of symptomatic pseudoartrosis of anterior cervical fusion. Posterior versus anterior repair. Spine 1992; 17 : 1137–1143.
2. Farey ID, McAfee PC, Davis RF, Long DM. Pseudoartrosis of the cervical spine after anterior arthrodesis. Treatment by posterior nerve root decompression, stabilization and arthrodesis. J Bone Joint Surg Am 1990; 72 : 1171–1177.
3. Sameš M, Urbánková E, Häckel M, Mohapl M, Beneš V jr. Chirurgické řešení degenerativních onemocnění krční páteře předním přístupem. Cesk Slov Neurol N 1996; 59(92): 326–31.
4. Suchomel P. Update in cervical spine surgery. Principal topic. Eur Spine J. v tisku.
5. Suchomel P, Barsa P, Buchvald P, Svobodník A, Vaničková E. Autologous versus allogenic bone grafts in instrumented anterior cervical discectomy and fusion: a prospective study with respekt to a bone union pattern. Eur Spine J 2004; 13 : 510 –515.
6. Häckel M, Stejskal L, Kramář F. Přední krční somatektomie při řešení víceetážových degenerativních stenóz se spondylogenní myelopatií. Výsledky prospektivní studie 1999–2001. Cesk Slov Neurol N 2004; 67/100 : 251–259.
7. Suchomel P, Barsa P. Náhrada krční meziobratlové ploténky vložkou Cespace bez použití kosti či její náhrady. Prospektivní studie. Acta Spondylologica 2004; 1 : 5–9.
8. Wang JC, McDonough PW, Endow KK, Delamerter RB, Emery SE. Increased fusion rates with cervical plating for two-level anterior cervical discectomy and fusion. J Spinal Disord 2001; 14 : 222–225.
9. Vernon H, Mior S. The Neck Disability Index: a study of reliability and validity. Journal of Manipulative and Psychologic Therapeutics 1991 14(7): 409–415
10. Kadaňka Z, Bednařík J, Voháňka S. Praktická elektromyografie. Brno: Institut pro další vzdělávání pracovníků ve zdravotnictví v Brně 1994 : 33–36.
11. Nurick S. The pathogenesis of the spinal cord disorder associated with cervical spondylosis. Brain 1972; 95 : 87–100.
12. Alexander JT. Natural history and nonoperative management of cervical spondylosis. In: Menezes AH, Sonntag VKH (eds). Principle of Spinal Surgery. New York: McGraw-Hill 1996 : 547–558.
13. Netuka D, Beneš V, Mikulík R, Kuba R. Bow hunter’s stroke – case report and review of the literature. Zentralbl Neurochir 2005; 66 : 217–222.
14. Barsa P, Suchomel P. Organické materiály v přední krční diskektomii a fúzi. Acta Spondylologica 2002; 2 : 123–129.
15. Barsa P, Suchomel P. Cervikocervikální přechod v přední krční operativě. Acta Spondylologica 2004; 1 : 38–41.
16. Arun R, Rajasekaran S. Radiological and functional outcome of cervical fusion without instrumentation. Eur Spine J 2005; 14 (Suppl. 1): S2/5.
17. Carlsson AM. Assessment of chronic pain: I. Aspects of the realiability and validity of the visual analoque scale. Pain 1983; 16 : 87–101.
18. Zoëga B, Kärrholm J, Lind B. Outcome scores in cervical degenerative disc surgery. Eur Spine J 2004; 9 : 137–143.
19. Bednařík J, Kadaňka Z, Voháňka S. Median nerve mononeuropathy in spondylotic cervical myelopathy: double crush syndrome? J Neurol 1999; 246 : 544–551.
20. Filip M, Veselský T, Paleček T, Wolný E. Sklokeramická náhrada meziobratlové ploténky u degenerativních onemocnění krční páteře – první zkušenosti. Cesk Slov Neurol N 2000; 63/96 : 31–36.
21. Häckel M, Stejskal L, Beneš V ml. Přední mikrodiskektomie a somatektomie při degenerativním onemocnění krční páteře. Zkušenosti z uplynulé dekády a vývoj v letech 1998–2001. Cesk Slov Neurol N 2001; 64/97 : 401–409.
22. Chrobok J, Prokop L, Kučera R. Náhrada krční ploténky titanovou klíckou. Onemocnění páteře. Kongres České a Slovenské Spondylochirurgické společnosti s mezinárodní účastí. Hrádek nad Moravicí 2002; Prog. Abs. str. 56.
23. Barsa P, Suchomel P, Buchvald P, Kolářová E, Svobodník A. Je víceetážová instrumentovaná přední krční fúze rizikovým faktorem vzniku kostního spojení? (prospektivní studie s minimální délkou sledování 3 roky) Acta Chir OrthopTraumatol Cech 2004; 71(3): 137–141.
24. Azmi H, Schlenk RP. Surgery for postarthrodesis adjacent-cervical segment degeneration. Neurosurg Focus 2003; 15 (3): E6.
25. Iseda T, Goya T, Nakano S, Kodama T, Moriyama T, Wakisaka S. Serial changes in signal intensities of the adjacent discs on T2-weighted sagittal images after surgical treatment of cervical spondylosis: anterior interbody fusion versus expansive laminoplasty. Acta Neurochir 2001; 143 : 707–710.
Štítky
Dětská neurologie Neurochirurgie NeurologieČlánek vyšel v časopise
Česká a slovenská neurologie a neurochirurgie

2007 Číslo 3
Nejčtenější v tomto čísle
- Chiariho malformace – vlastní zkušenosti
- Osmotický demyelinizační syndrom – diagnostika magnetickou rezonancí: kazuistika
- MRI zobrazení mozku u pacientů s myotonickou dystrofií DM 1
- Osteoplastická dekompresivní kraniotomie
