Repetitivní transkraniální magnetická stimulace v léčbě poruch spánku
Treatment of sleep disorders with repetitive transcranial magnetic stimulation
The prevalence of sleep disorders in the population is remarkably high, and poor sleep quality can lead to various health problems. Current standard treatments for sleep disorders involve pharmacological and psychotherapeutic approaches. A new potentially effective method that could be introduced is repetitive transcranial magnetic stimulation (rTMS). Repetitive TMS is a modern non-invasive biological treatment method that has been used in the treatment of psychiatric and neurological disorders for many years. The principle of rTMS involves the application of repeated pulses of magnetic field, which subsequently induce electrical activity in the stimulated area of the brain. The advantage of this therapy is its excellent tolerance and minimal side effects. Its role in the treatment of sleep disorders has not yet been sufficiently explored. This paper reviews the potential use of rTMS in the management of different sleep disorders, including a summary of recent studies, the stimulation protocols employed, their effectiveness, and possible underlying biological mechanisms. Strongest evidence for the effectiveness of rTMS has been found for the treatment of primary insomnia, but it has also been effective in addressing restless legs syndrome, sleep disorders in Parkinson‘s disease, and insomnia comorbid with psychiatric disorders. There have even been isolated reports of successful rTMS treatments for sleep-related bruxism, obstructive sleep apnea, and narcolepsy.
Keywords:
Narcolepsy – obstructive sleep apnea – repetitive transcranial magnetic stimulation – major depressive disorder – restless legs syndrome – sleep bruxism – sleep initiation and maintenance disorders
Authors:
E. Magyarová 1; J. Albrecht 2,3; J. Buday 1; T. Mareš 1; G. Jirečková 1; M. Anders 1
Authors‘ workplace:
Psychiatrická klinika 1. LF UK a VFN v Praze
1; Psychiatrické oddělení, Nemocnice Most, o. z. Krajská zdravotní, a. s.
2; Psychiatrická klinika, Fakulta zdravotnických studií Univerzity Jana Evangelisty Purkyně a Masarykovy nemocnice v Ústí nad Labem
3
Published in:
Cesk Slov Neurol N 2023; 86(6): 375-382
Category:
Review Article
doi:
https://doi.org/10.48095/cccsnn2023375
Overview
Prevalence poruch spánku v populaci je velmi častá a nekvalitní spánek může doprovázet řada komorbidit. Ke standardní léčbě poruch spánku se aktuálně využívají farmakologické a psychoterapeutické postupy. Nově by se účinnou metodou mohla stát i repetitivní transkraniální magnetická stimulace (rTMS). Repetitivní TMS je moderní neinvazivní biologická léčebná metoda, která se v léčbě duševních a neurologických poruch využívá již řadu let. Princip rTMS spočívá v aplikaci opakujících se pulzů magnetického pole, které následně indukují elektrickou aktivitu ve stimulované oblasti mozku. Výhodou této terapie je výborná tolerance a malé množství nežádoucích účinků. Její role v léčbě spánkových poruch zatím není dostatečně prozkoumána. Tato práce shrnuje možnosti využití rTMS v léčbě jednotlivých poruch spánku, vč. přehledu recentních studií, používaných stimulačních protokolů, jejich efektivity a možných biologických podkladů léčby. Nejvíce důkazů pro efektivitu rTMS existuje pro léčbu primární insomnie, ale jsou známy i úspěšné intervence při terapii syndromu neklidných nohou, poruch spánku při Parkinsonově chorobě a insomnie provázející duševní onemocnění. Ojedinělé úspěchy rTMS byly zaznamenány také při léčbě bruxismu spojeného se spánkem, obstrukční spánkové apnoe a narkolepsie.
Klíčová slova:
obstrukční spánková apnoe – depresivní porucha – repetitivní transkraniální magnetická stimulace – syndrom neklidných nohou – narkolepsie – bruxismus ve spánku – poruchy iniciace a udržování spánku
Úvod
Prevalence poruch spánku v populaci se odhaduje na 32,1–41,7 % [1,2]. Přítomnost poruchy spánku je rizikovým faktorem vzniku mnoha komorbidit, jako jsou např. kardiovaskulární onemocnění, diabetes mellitus, obezita, demence, závislost na návykových látkách, chronická bolest a depresivní porucha [3,4]. Mezinárodní klasifikace spánkových poruch (International Classification of Sleep Disorders; ICSD-3) je dělí do sedmi základních skupin: insomnie, poruchy dýchání související se spánkem, hypersomnie z centrální příčiny, poruchy cirkadiánního rytmu, parasomnie, poruchy pohybu ve spánku a ostatní poruchy spánku. Vzhledem k tomu, že konvenční farmakoterapie a psychoterapie nabízejí jen omezenou pomoc při léčbě poruch spánku, je nezbytné zkoumat i nové terapeutické postupy. Jedním z nich je využití stimulačního potenciálu transkraniální magnetické stimulace.
Princip repetitivní transkraniální magnetické stimulace
Repetitivní transkraniální magnetická stimulace (rTMS) je moderní neinvazivní biologickou léčebnou metodou, která se v oblasti neuropsychických onemocnění úspěšně používá k léčbě poruch nálady [5], tinitu [6], negativních příznaků u schizofrenie [7], obsedantně-kompulzivní poruchy [8], generalizované úzkostné poruchy, posttraumatické stresové poruchy [9] a v dalších indikacích. Princip spočívá v aplikaci opakujících se pulzů magnetického pole, které jsou indukovány výboji střídavého elektrického proudu s vysokou intenzitou procházejícího cívkou, která je umístěna v blízkosti povrchu hlavy. Každý pulz magnetického pole následně indukuje elektrickou aktivitu ve stimulované oblasti mozku. Výhodami rTMS jsou její vynikající snášenlivost, a tím i vysoká míra adherence k terapii, její nebolestivost, neinvazivní provedení a minimum kontraindikací a nežádoucích účinků. Mezi nejběžnější nežádoucí účinky až u 23 % pacientů patří bolesti hlavy [10], obvykle jsou však mírné a krátkodobé. Dále k nim patří bolesti šíje, svalové záškuby a svědění kůže.
V poslední době přibývá důkazů o možnostech ovlivnění subjektivních i objektivních symptomů asociovaných s poruchami spánku metodou rTMS. Nejčastěji je zkoumána problematika primární insomnie a insomnie u depresivní poruchy. Mnoho dalších studií a kazuistických sdělení dokládá, že rTMS může mít efekt i na poruchy pohybu související se spánkem, poruchy dýchání ve spánku, hypersomnii a insomnii u jiných psychických a neuronálních onemocnění.
Metodika
Ke dni 13. května 2022 byla provedena rešerše za pomoci databází PubMed a Google Scholar s použitím klíčových slov „rTMS“, „repetitive transcranial magnetic stimulation“, „sleep“, „sleep disorders“ a „insomnia“. Do přehledu byly zařazeny studie, které se zabývaly klinickou aplikací metody při terapii spánkových poruch a u kterých byl dostupný celý text v anglickém jazyce vč. popisu protokolu stimulace. Celkově bylo identifikováno 29 takových studií, vč. metaanalýz, randomizovaných studií s kontrolní skupinou, observačních studií a kazuistických sdělení.
Stimulační protokoly rTMS při léčbě spánkových poruch
V experimentální léčbě spánkových poruch dosahuje slibných výsledků několik protokolů. U insomnie je nejčastěji zkoumáno užití nízkofrekvenční (1 Hz) stimulace v oblasti pravého dorzolaterálního prefrontálního kortexu (DLPFC), ale existují i studie využívající vysokofrekvenční stimulaci (5–15 Hz) parietálního kortexu, zejména v přítomnosti depresivní poruchy. Při poruchách spánku souvisejících s abnormální motorickou aktivitou (Parkinsonova choroba, syndrom neklidných nohou, bruxismus) se uplatňuje stimulace příslušné motorické korové oblasti. Většina intervencí zahrnuje 10–30 aplikací, ale některá klinická hodnocení ukazují efekt i po jediné stimulaci. Další proměnnou ve stimulačních protokolech je intenzita stimulace, která se odvozuje od klidového motorického prahu (resting motor threshold; MT). MT je minimální intenzita stimulace potřebná pro vyvolání motorického evokovaného potenciálu, který je obvykle sledován svalovou kontrakcí prstů ruky (thenaru dominantní ruky) a je pro každého pacienta individuální. Většina současných studií při stimulaci využívá intenzitu 80–120 % nalezeného motorického prahu.
Efektivita rTMS v léčbě jednotlivých spánkových poruch
Primární insomnie
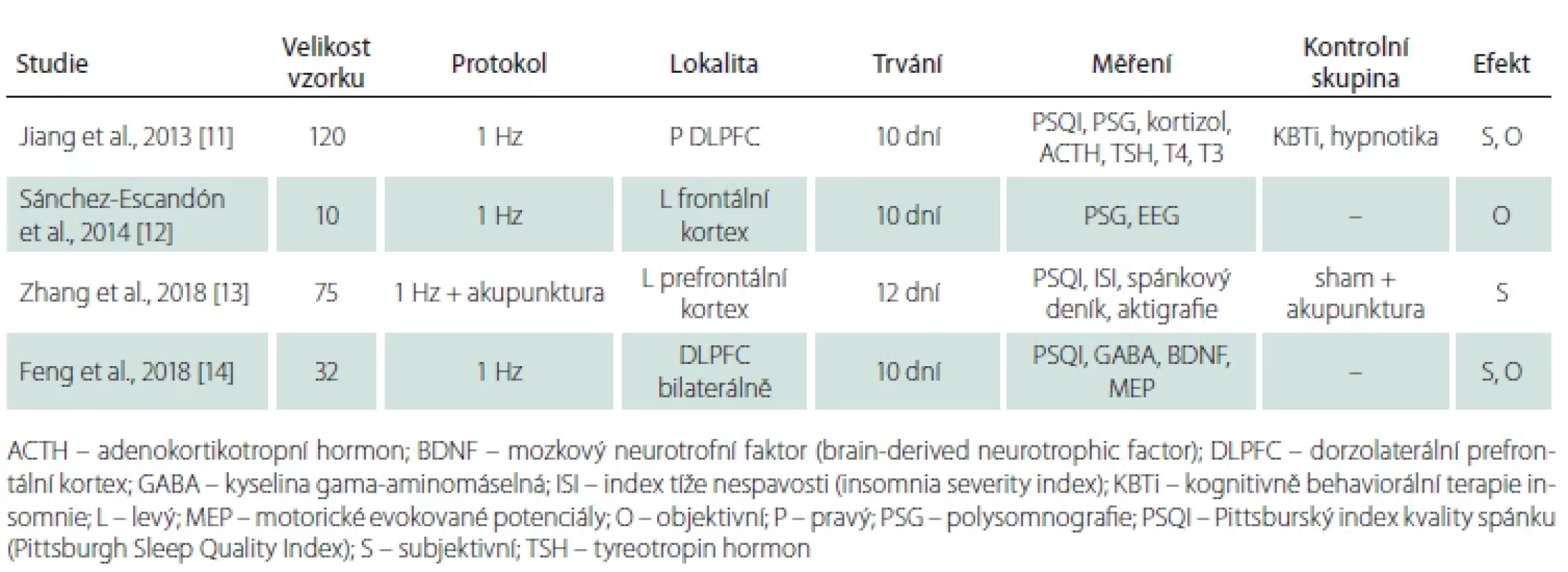
Na léčbu tzv. neorganické psychofyziologické (primární) insomnie (tj. insomnie, která není etiologicky spojena s jiným onemocněním ani s užíváním léků) bylo zaměřeno několik studií (tab. 1) [11–14]. Efekt rTMS na zvýšení kvality spánku byl zaznamenán ve srovnání s léčbou hypnotiky a kognitivně-behaviorální terapií insomnie [11] i ve srovnání se zaslepenou, placebem kontrolovanou skupinou [13]. Výsledky byly podložené i objektivním hodnocením redukce EEG abnormalit zaznamenaných celonočním polysomnografickým záznamem [11,14].
Efekt rTMS u primární insomnie potvrdily i recentní metaanalýzy. Jiang et al. [15] analyzovali výsledky 9 studií s kontrolní shamovou skupinou u pacientů trpících primární insomnií. Podle jejich zjištění rTMS způsobila výraznou redukci subjektivních potíží se spánkem podle Pittsburského indexu kvality spánku (Pittsburgh Sleep Quality Index; PSQI), nejvýraznější efekt byl pozorován při 30 aplikacích. Další metaanalýza provedená skupinou Sun et al. [16] zhodnotila 36 studií se závěrem, že rTMS má schopnost redukovat symptomy insomnie zachycené PSQI. Výsledky polysomnografie byly sice variabilnější, ale naznačovaly zmnožení pomalovlnného a REM spánku. A nejnovější metaanalýza autorů Ma et al. [17] potvrdila účinek rTMS oproti sham stimulaci u 27 kontrolovaných studií, přičemž efekt byl prokázán i objektivními metodami (polysomnografie, aktigrafie).
Insomnie provázející duševní onemocnění
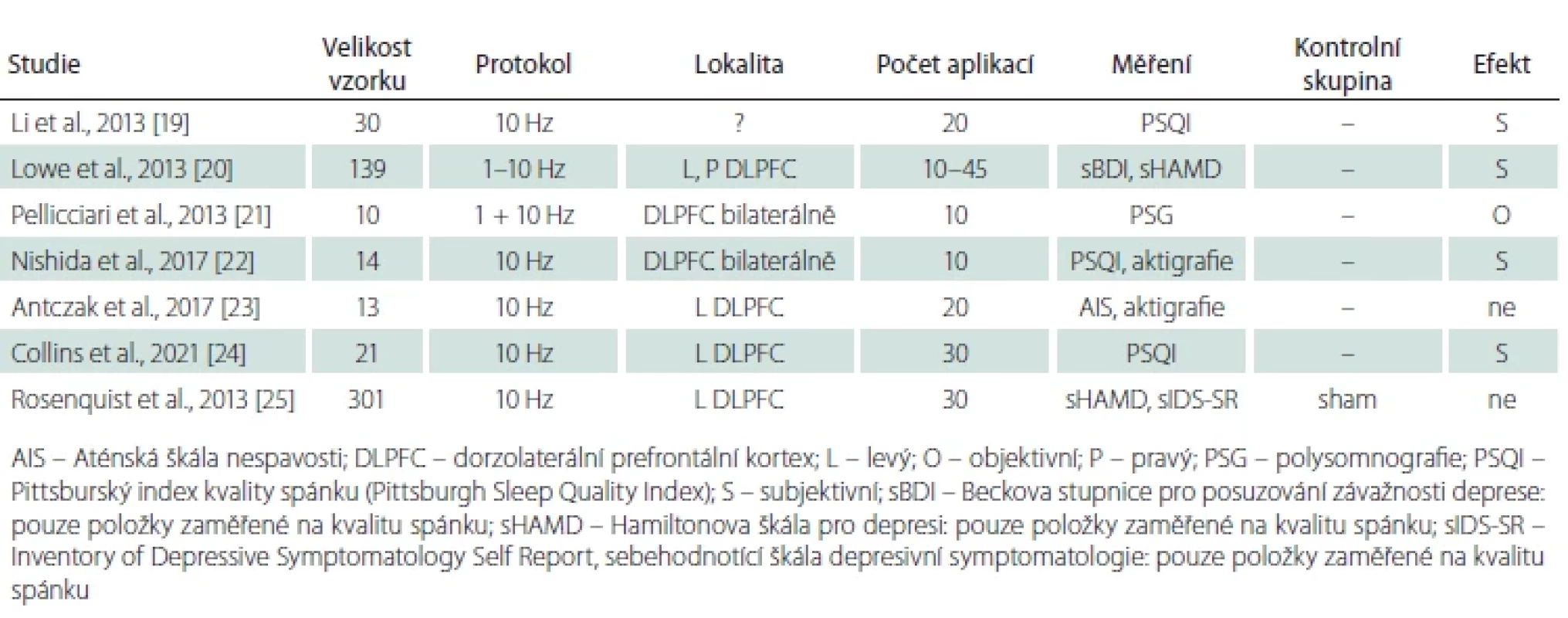
Jelikož až 85 % pacientů trpících depresivní poruchou má současně příznaky nespavosti [18], bylo provedeno několik studií, převážně sekundárních analýz dat pacientů léčených pro depresivní poruchu, které zkoumaly možnost úpravy kvality spánku při léčbě rTMS. Současné výsledky (tab. 2) [19–25] jsou smíšené a definitivní zhodnocení komplikuje nedostatek kontrolovaných studií a různorodost použitých stimulačních protokolů.
Pouze jedna klinická studie zahrnula kontrolní shamovou větev. Rosenquist et al. [25] použili 10 Hz rTMS na levý DLPFC u 301 pacientů v monoterapii rezistentní depresivní poruchy. Subjektivně hodnocená kvalita spánku se významně zvýšila, jak ve skupině s aktivní, tak ve skupině s placebovou stimulací. Mezi skupinami však nebyl zjištěn žádný statisticky významný rozdíl, což naznačuje, že se na zmírnění nespavosti mohl podílet placebo efekt. Nedostatkem studie je nízká specificita zvolených dotazníků hodnotících kvalitu spánku a sekundární analýza dat.
Jedním z důvodů nekonzistentních výsledků předchozích výzkumů mohou být parametry stimulace používané při léčbě depresivní poruchy. Ukazuje se, že různé léčebné protokoly mají různé klinické účinky v závislosti na zvolené stimulované oblasti a použité frekvenci stimulace [26]. U insomnie byla ve studiích zjištěna zvýšená korová excitace [27] a výzkumy naznačují, že vysokofrekvenční stimulace má excitační účinek na neuronální sítě a aktivitu, zatímco nízkofrekvenční stimulace aktivitu inhibuje [28]. Nejrozšířenější protokol pro léčbu depresivní poruchy je cílen na levý DLPFC pomocí vysokofrekvenční stimulace, a toto nastavení nemusí být optimální pro léčbu komorbidních poruch spánku. Je možné, že multiregionální a kombinované protokoly, např. excitační stimulace na jedné straně a inhibiční stimulace kontralaterálně, mohou přinést přesvědčivější výsledky v léčbě komorbidity depresivní poruchy a insomnie.
Efekt rTMS v léčbě insomnie u pacientů trpících generalizovanou úzkostnou poruchou zkoumali Huang et al. [29]. Po intervenci (1 Hz, pravá parietální oblast, 10 aplikací) se ve srovnání s kontrolní skupinou snížila subjektivně vnímaná závažnost nespavosti hodnocená dotazníkem PSQI, která korelovala s mírou redukce úzkostné symptomatiky hodnocenou pomocí celkových skóre Hamiltonovy škály úzkosti.
Repetitivní TMS má svou roli i v léčbě syndromu závislosti na psychoaktivních látkách. Lin et al. [30] zkoumali náladu a kvalitu spánku u 105 uživatelů abstinujících od heroinu či metamfetaminu. V aktivní skupině (10 Hz rTMS, levý DLPFC, stimulace po dobu 6 týdnů) došlo ke zmírnění subjektivně vnímané nespavosti podle PSQI ve srovnání se shamovou skupinou. Opět je však obtížné určit, zdali zmírnění insomnie nebylo způsobené prokázanou redukcí anxiózních a depresivních symptomů.
Obstrukční spánková apnoe
Obstrukční spánková apnoe (OSA) je časté onemocnění, při kterém v průběhu spánku dochází k nadměrné relaxaci svalů horních cest dýchacích, což vede k jejich zúžení a nemožnosti nádechu (apnoe). Následná aktivace sympatiku vede ke krátkému probuzení, které se však může opakovat i stokrát za hodinu. Spánek je nekvalitní a vede k nadměrné denní ospalosti. Prevalence OSA v populaci je přibližně 5 % a pojí se se zvýšeným rizikem kardiovaskulárních komplikací [31]. Kromě léčby přístrojem, který vytváří kontinuální přetlak v dýchacích cestách (continuous positive airway pressure; CPAP), jsou však možnosti terapie omezené. Možnosti léčby OSA pomocí rTMS se věnovali Melo-Silva et al. [32,33], kteří stimulovali somatotopickou reprezentaci jazyka (musculus genioglossus) v motorické kůře spících pacientů za účelem stimulace kontrakce svalů horních dýchacích cest. V protokolu použili pět až deset nonrepetitivních pulzů u 14 pacientů během fáze spánku NREM-2 (non-rapid-eye-movement) v závěru expirace a iniciace inspirace. Po intervenci došlo k úpravě dýchacích parametrů. Přínos repetitivního protokolu se však nepotvrdil [34].
Hypersomnie a narkolepsie
Údaje o efektivitě rTMS v léčbě hypersomnie jsou méně četné. Sonmez et al. [35] zjistili, že 30 aplikací vysokofrekvenční rTMS na levý DLPFC u 17 adolescentů přineslo statisticky významnou redukci symptomů hypersomnie při subjektivním hodnocení, ale nebyl zjištěn žádný účinek v rámci vlastní nespavosti.
Narkolepsie se vyznačuje nadměrnou a vůlí nepotlačitelnou denní spavostí, často doprovázenou kataplexií (náhlé snížení svalového tonu vyvolané emocí) a hypnagogickými halucinacemi. V současnosti jediná léčba narkolepsie spočívá v podávání farmakologické léčby. Existuje pouze jedna kazuistika [36] použití rTMS v léčbě u 14leté dívky, která se podrobila 25 aplikacím vysokofrekvenční (10 Hz) rTMS v oblasti levého DLPFC. Symptomy denní spavosti a kataplexie byly potlačeny.
Syndrom neklidných nohou
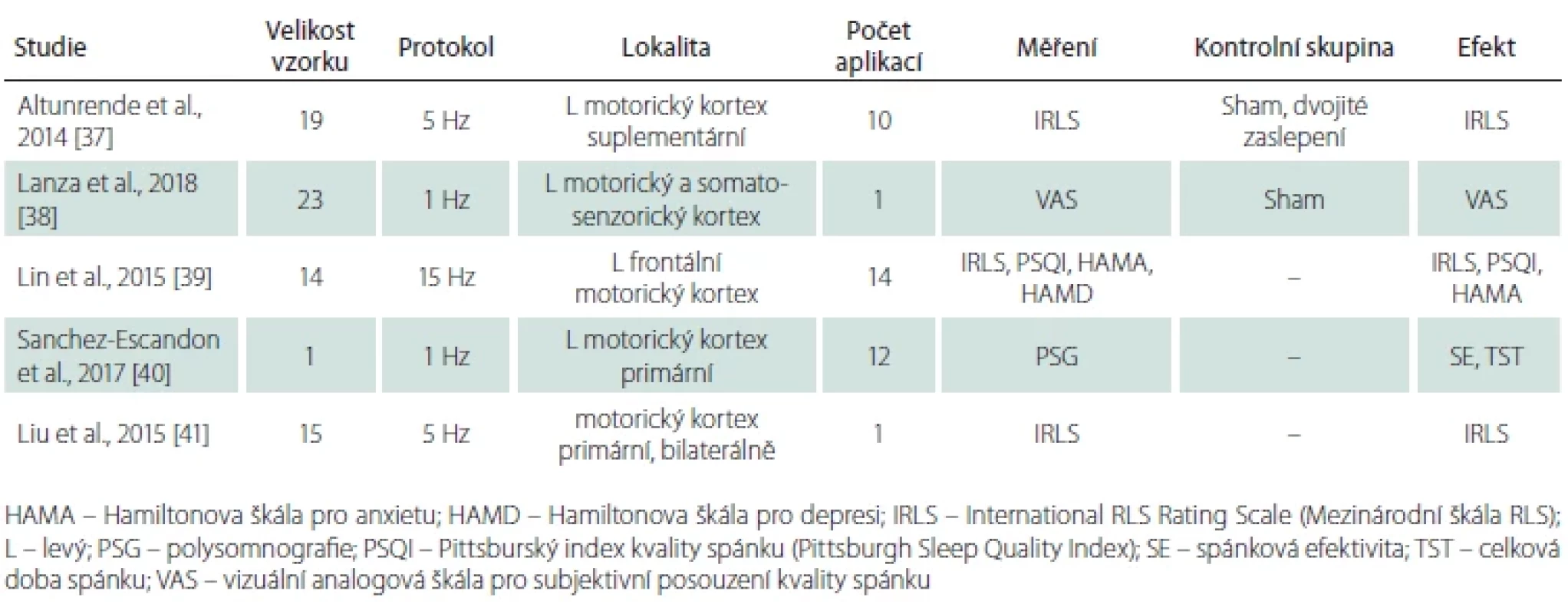
Syndrom neklidných nohou (restless legs syndrome; RLS) je neurologické onemocnění spojené s nepříjemnými pocity v dolních končetinách a nutkáním k pohybu, které, jak se ukazuje (tab. 3) [37–41], lze také ovlivnit pomocí rTMS. Efekt byl prokázán ve srovnání s kontrolní skupinou [37], a to dokonce i po jediné aplikaci [38]. Pozitivní ovlivnění symptomů RLS a přítomné anxiety může přetrvávat až dva měsíce [39] a objektivní prodloužení celkové doby spánku zaznamenal i celonoční polysomnografický záznam [40]. Patofyziologie RLS souvisí s narušením dopaminergního systému a existují studie [42,43], které prokazují zvýšenou dopaminergní aktivitu po stimulaci rTMS frontálního a parietálního kortexu u zvířat i lidí. V jiné studii se ale změna dopaminergní aktivity u depresivních pacientů nepotvrdila [44], vysvětlení tohoto mechanizmu je proto zatím nejednoznačné.
Bruxismus související se spánkem
Bruxismus související se spánkem je skřípání a cvakání zubů o sebe během spánku, které vede k probouzení, nekvalitnímu spánku, a často i k rušení spolunocležníka. Kromě toho má i stomatologické důsledky, kterými bývají bolesti žvýkacích svalů, čelistního kloubu a hlavy. Kromě mechanické ochrany zubů na noc a podávání benzodiazepinů je současná léčba velice omezená. Do pilotní studie autorů Zhou et al. [45] se zapojilo 12 účastníků trpících spánkovým bruxismem, kteří se účastnili 5 po sobě jdoucích stimulací 1 Hz rTMS v oblasti somatosenzorické reprezentace musculus masseter v motorické kůře bilaterálně. Elektromyografické měření zaznamenalo po stimulaci statisticky signifikantní pokles aktivace masseteru ve spánku, vč. zmírněné bolesti. rTMS se tedy jeví jako nadějná metoda při terapii bruxismu, k ověření účinku jsou však potřebné další robustnější studie s kontrolní skupinou.
Poruchy spánku při Parkinsonově chorobě
U Parkinsonovy nemoci se často vyskytuje nekvalitní a fragmentovaný spánek. Možnost ovlivnění kvality spánku u této skupiny pacientů zkoumali Van Dijk et al. [46] u 13 pacientů. Zjistili, že aplikace 5 Hz rTMS v oblasti parietální kůry zvýšila kontinuitu a efektivitu spánku zachycenou aktigrafickým záznamem, ale aplikace v oblasti motorické kůry takový účinek neměla. Motorické symptomy nebyly léčbou ovlivněny. Oproti tomu 10 aplikací 15 Hz rTMS bilaterálně v oblasti primární motorické kůry u 11 pacientů dle autorů Antczak et al. [47] zmírnila subjektivně vnímanou tíži nespavosti. V polysomnografických nálezech došlo k redukci NREM 1 spánku a nočních probuzení. Tento výsledek však mohl souviset se zmírněním motorických symptomů, které bylo rovněž zaznamenáno. Rozdílný výsledek oproti předchozí studii ukazuje, že efekt rTMS závisí na použitých stimulačních parametrech a lokalizaci stimulace. Ve třetí studii Arias et al. [48] použili nízkofrekvenční (1 Hz) rTMS v oblasti vertexu po dobu 10 dní. Efekt rTMS na spánek se však neprokázal, subjektivní vnímání kvality spánku bylo srovnatelné se shamovou skupinou.
Biologický podklad léčby spánkových poruch pomocí rTMS
Přesný mechanizmus biologického působení rTMS není zcela jasný a předpokládá se, že mechanizmus účinku je multifaktoriální, vč. změn prokrvení mozku, indukce neuroplasticity, změn funkční mozkové konektivity a syntézy neurotransmiterů.
Vzhledem k tomu, že u insomnie byla prokázána zvýšená kortikální excitabilita [27], nízkofrekvenční rTMS stimulace by hyperpolarizací neuronů mohla vést k její normalizaci a ke zvýšení kvality spánku. Intervencí rTMS bylo dosaženo změn v evokovaných motorických potenciálech, které odráží míru kortikální aktivace [14]. Kromě insomnie byla zvýšená excitabilita zjištěna i u RLS, ale snížená kortikální excitabilita byla naopak pozorována u syndromu OSA a narkolepsie [27].
V několika studiích bylo pozorováno, že rTMS podporuje syntézu mozkového neurotrofního faktoru (brain-derived neurotrophic factor; BDNF) [49] a uvolňování kyseliny gama-aminomáselné (GABA) v neuronech [50]. Také existují důkazy, že BDNF i GABA hrají roli v regulaci spánku [52,53], což vysvětluje i efekt hypnotik 3. generace, která jsou agonisty GABA receptoru. Zvýšení plazmatické koncentrace GABA a BDNF u insomnie po úspěšné rTMS intervenci již bylo zdokumentováno [14]. Nadměrná kortikální aktivace u insomnie může mít vliv i na aktivaci stresové osy, což vede ke zvýšení plazmatických koncentrací kortizolu, tyreotropního hormonu (TSH), fT4 (volný tyroxin), fT3 (volný trijodtyronin) a adrenokortikotropního hormonu (ACTH). Normalizace plazmatických koncentrací těchto hormonů po úspěšné rTMS intervenci korelovala se zvýšenou kvalitou spánku [11].
Další teorie se týkají sekrece neurotransmiterů. Spekuluje se o možné roli melatoninu, vysokofrekvenční rTMS aplikovaná v nočních hodinách však měla na sekreci melatoninu inhibiční vliv [53]. Vliv nízkofrekvenční stimulace na sekreci melatoninu není znám. Transkraniální magnetická stimulace také moduluje serotoninergní a noradrenergní systémy, které mají roli v regulaci spánku, vč. ovlivnění množství receptorů ve frontálním kortexu [54]. Efekt rTMS u RLS a Parkinsonovy choroby naznačuje také možný vliv na aktivitu dopaminergního systému, ale specifické studie zaměřené na tuto oblast zatím neposkytují konzistentní výsledky [42–44].
Významným mechanizmem účinku rTMS na insomnii může být ovlivnění zánětlivých parametrů (např. C-reaktivní protein, tumor necrosis factor alfa [TNF-a], interleukin 1 a 6, prostaglandiny, fibrinogen, kolísání počtu a zastoupení leukocytů v periferní krvi), které jsou asociovány s nekvalitním spánkem [55,56]. Regulace spánku a imunitní systém jsou vzájemně propojeny. Složky imunitního systému, zejména cytokiny interleukin 1, TNF-a a prostaglandin PGD2, se podílejí na regulaci fyziologického spánku a také zprostředkovávají zvýšení množství NREM spánku poté, co je obrana organizmu napadena patogeny. Nekvalitní spánek je také asociován s chronickými infekčními a zánětlivými nemocemi, jako jsou např. AIDS, hepatitida C, africká trypanosomiáza, infekční mononukleóza, revmatoidní artritida, fibromyalgie, chronická zánětlivá střevní onemocnění a atopický ekzém [56,57]. Prozánětlivé cytokiny mimo jiné aktivují enzym indoleamin-2,3-dioxygenázu, jež vede ke zvýšené degradaci tryptofanu, který je prekurzorem serotoninu a melatoninu [57]. Nedostatek melatoninu pak může vést k nekvalitnímu spánku a narušení cirkadiánního rytmu. Zapojení imunitního systému do změn spánku souvisejících s onemocněním potvrzuje i nedávný výzkum účinků imunoterapie (např. anti-TNF léčby) na spánek, který ukazuje, že tlumení aktivity některých prozánětlivých cytokinů zvyšuje kvantitu a kvalitu spánku [56].
Některé studie naznačují, že rTMS aplikovaná u depresivních pacientů může zánětlivou odpověď organizmu modulovat [58,59], výsledky však nejsou jednoznačné. V dalších studiích nebyl potvrzen vliv rTMS na zvýšení plazmatické koncentrace tryptofanu [60]. Výzkum propojení imunitního systému s poruchami spánku je komplikován diurnálním kolísáním koncentrace zánětlivých markerů a potřebou opakovaných a časově specifických odběrů krve.
Limitace studie
Studií, které se věnují problematice rTMS a spánku, je prozatím pouze omezené množství, mají řadu limitací a v některých případech se jedná pouze o kazuistiky. Některé z nich např. nespecifikovaly konkrétní typ chronické insomnie (14) nebo neuvedly, podle jakých kritérií byla diagnóza stanovena (36). Další slabinou některých uvedených studií jsou chybějící informace o trvání terapeutického efektu (34).
Závěr
Repetitivní TMS představuje v terapii poruch spánku slibnou a rozvíjející se metodu, která by mohla najít uplatnění při terapii stavů nereagujících na konvenční psychoterapeutické či farmakologické přístupy.
Úspěšné intervence byly zaznamenány při léčbě primární insomnie, terapii RLS a poruch spánku při Parkinsonově chorobě. Ojedinělé úspěchy evidujeme také při léčbě bruxismu spojeného se spánkem a insomnie při závislosti na návykových látkách a generalizované úzkostné poruše. Při léčbě OSA se však efekt projevil pouze při non-repetitivním protokolu. Úspěšná léčba narkolepsie pomocí rTMS byla prozatím popsána pouze v jedné kazuistice. Výsledky studií při léčbě nespavosti u depresivních pacientů jsou však celkově rozporuplné, a to pravděpodobně kvůli suboptimálně použitým parametrům stimulace. Dalším omezením je relativně malý vzorek pacientů. Při sekundárních analýzách dat u komorbidit je navíc obtížné odlišit vlastní efekt rTMS od pozitivních změn kvality spánku vlivem zmírnění závažnosti základního onemocnění. Možnost ovlivnění parasomnií a poruch cirkadiánních rytmů zatím nebyla zkoumána vůbec.
Zůstává také mnoho nezodpovězených otázek. Jaký protokol stimulace je u jednotlivých onemocnění nejvhodnější? Jak dlouho trvá účinek stimulace? Existuje populace pacientů, u kterých má intervence větší efekt než u jiných? Má na efekt vliv i denní doba stimulace? Na tyto otázky může odpovědět budoucí výzkum.
Grantová podpora
Práce byla podpořena programem Cooperatio (vědní oblast Neuroscience) a projektem MZ ČR – RVO VFN64165.
Konflikt zájmů
Autoři deklarují, že v souvislosti s předmětem studie nemají žádný konflikt zájmů.
Sources
1. Kerkhof GA. Epidemiology of sleep and sleep disorders in the Netherlands. Sleep Med 2017; 30: 229–239. doi: 10.1016/j.sleep.2016.09.015.
2. Ohayon MM. Epidemiological overview of sleep disorders in the general population. Sleep Med Res 2011; 2 (1): 1–9. doi: 10.17241/smr.2011.2.1.1.
3. Taylor DJ, Mallory LJ, Lichstein KL et al. Comorbidity of chronic insomnia with medical problems. Sleep 2007; 30 (2): 213–218. doi: 10.1093/sleep/30.2.213.
4. Blanken TF, Borsboom D, Penninx BW et al. Network outcome analysis identifies difficulty initiating sleep as a primary target for prevention of depression: a 6-year prospective study. Sleep 2020; 43 (5): zsz288. doi: 10.1093/sleep/zsz288.
5. Kozel FA, George MS. Meta-analysis of left prefrontal repetitive transcranial magnetic stimulation (rTMS) to treat depression. J Psychiatr Pract 2002; 8 (5): 270–275. doi: 10.1097/00131746-200209000-00003.
6. Anders M, Dvorakova J, Rathova L et al. Efficacy of repetitive transcranial magnetic stimulation for the treatment of refractory chronic tinnitus: a randomized, placebo controlled study. Neuro Endocrinol Lett 2010; 31 (2): 238–249.
7. Shi C, Yu X, Cheung EFC et al. Revisiting the therapeutic effect of rTMS on negative symptoms in schizophrenia: a meta-analysis. Psychiatry Res 2014; 215 (3): 505–513. doi: 10.1016/j.psychres.2013.12.019.
8. Carmi L, Tendler A, Bystritsky A et al. Efficacy and safety of deep transcranial magnetic stimulation for obsessive-compulsive disorder: a prospective multicenter randomized double-blind placebo-controlled trial. Am J Psychiatry 2019; 176 (11): 931–938. doi: 10.1176/appi.ajp.2019.18101180.
9. Cirillo P, Gold AK, Nardi AE et al. Transcranial magnetic stimulation in anxiety and trauma-related disorders: a systematic review and meta-analysis. Brain Behav 2019; 9 (6): e01284. doi: 10.1002/brb3.1284.
10. Machii K, Cohen D, Ramos-Estebanez C et al. Safety of rTMS to non-motor cortical areas in healthy participants and patients. Clin Neurophysiol 2006; 117 (2): 455–471. doi: 10.1016/j.clinph.2005.10.014.
11. Jiang C-G, Zhang T, Yue F-G et al. Efficacy of repetitive transcranial magnetic stimulation in the treatment of patients with chronic primary insomnia. Cell Biochem Biophys 2013; 67 (1): 169–173. doi: 10.1007/s12013-013-9529-4.
12. Sánchez-Escandón O, Arana-Lechuga Y, Terán-Pérez G et al. Transcraneal magnetic stimulation improves sleep parameters in patients affected with imsomnia associated to electroencephalographic abnormalities. Neurosci Med 2014; 5 (1): 72–77. doi: 10.4236/nm.2014.51010.
13. Zhang Y-P, Liao W-J, Xia W-G. Effect of acupuncture cooperated with low-frequency repetitive transcranial magnetic stimulation on chronic insomnia: a randomized clinical trial. Curr Med Sci 2018; 38 (3): 491–498. doi: 10.1007/s11596-018-1905-2.
14. Feng J, Zhang Q, Zhang C et al. The effect of sequential bilateral low-frequency rTMS over dorsolateral prefrontal cortex on serum level of BDNF and GABA in patients with primary insomnia. Brain Behav 2019; 9 (2): e01206. doi: 10.1002/brb3.1206.
15. Jiang B, He D, Guo Z et al. Efficacy and placebo response of repetitive transcranial magnetic stimulation for primary insomnia. Sleep Med 2019; 63: 9–13. doi: 10.1016/j.sleep.2019.05.008.
16. Sun N, He Y, Wang Z et al. The effect of repetitive transcranial magnetic stimulation for insomnia: a systematic review and meta-analysis. Sleep Med 2021; 77: 226–237. doi: 10.1016/j.sleep.2020.05.020.
17. Ma H, Lin J, He J et al. Effectiveness of TES and rTMS for the treatment of insomnia: meta-analysis and meta-regression of randomized sham-controlled trials. Front Psychiatry 2021; 12: 744475. doi: 10.3389/fpsyt.2021.744475.
18. Sunderajan P, Gaynes BN, Wisniewski SR et al. Insomnia in patients with depression: a STAR*D report. CNS Spectr 2010; 15 (6): 394–404. doi: 10.1017/s1092852900029 266.
19. Li T, Wang W, Hong L et al. Repetitive transcranial magnetic stimulation enhances sleep quality of patients with comorbid major depressive disorder and insomnia. Sleep Med 2013; 14 (1): e303–e304. doi: 10.1016/j.sleep.2013.11.743.
20. Lowe A, Rajaratnam SMW, Hoy K et al. Can sleep disturbance in depression predict repetitive transcranial magnetic stimulation (rTMS) treatment response? Psychiatry Res 2013; 210 (1): 121–126. doi: 10.1016/j.psychres.2013.04.028.
21. Pellicciari MC, Cordone S, Marzano C et al. Dorsolateral prefrontal transcranial magnetic stimulation in patients with major depression locally affects alpha power of REM sleep. Front Hum Neurosci 2013; 7: 433. doi: 10.3389/fnhum.2013.00433.
22. Nishida M, Kikuchi S, Nisijima K et al. Actigraphy in patients with major depressive disorder undergoing repetitive transcranial magnetic stimulation: an open label pilot study. J ECT 2017; 33 (1): 36–42. doi: 10.1097/YCT.0000000000000352.
23. Antczak JM, Poleszczyk A, Wichniak A et al. The influence of the repetitive transcranial magnetic stimulation on sleep quality in depression. Psychiatr Pol 2017; 51 (5): 845–857. doi: 10.12740/PP/68503.
24. Collins AR, Cheung J, Croarkin PE et al. Effects of transcranial magnetic stimulation on sleep quality and mood in patients with major depressive disorder. J Clin Sleep Med 2022; 18 (5): 1297–1305. doi: 10.5664/jcsm.9846.
25. Rosenquist PB, Krystal A, Heart KL et al. Left dorsolateral prefrontal transcranial magnetic stimulation (TMS): sleep factor changes during treatment in patients with pharmacoresistant major depressive disorder. Psychiatry Res 2013; 205 (1–2): 67–73. doi: 10.1016/ j.psychres.2012.09.011.
26. Albrecht J, Mares T, Jassova K et al. Stimulation parameters of repetitive transcranial magnetic stimulation in the treatment of neuropsychiatric disorders – protocols and localisation. Cesk Slov Psychiatr 2017; 113 (4): 158–165.
27. Lanza G, Cantone M, Lanuzza B et al. Distinctive patterns of cortical excitability to transcranial magnetic stimulation in obstructive sleep apnea syndrome, restless legs syndrome, insomnia, and sleep deprivation. Sleep Med Rev 2015; 19: 39–50. doi: 10.1016/ j.smrv.2014.04.001.
28. Speer AM, Kimbrell TA, Wassermann EM et al. Opposite effects of high and low frequency rTMS on regional brain activity in depressed patients. Biol Psychiatry 2000; 48 (12): 1133–1141. doi: 10.1016/s0006-3223 (00) 01065-9.
29. Huang Z, Li Y, Bianchi MT et al. Repetitive transcranial magnetic stimulation of the right parietal cortex for comorbid generalized anxiety disorder and insomnia: a randomized, double-blind, sham-controlled pilot study. Brain Stimul 2018; 11 (5): 1103–1109. doi: 10.1016/j.brs.2018.05.016.
30. Lin J, Liu X, Li H et al. Chronic repetitive transcranial magnetic stimulation (rTMS) on sleeping quality and mood status in drug dependent male inpatients during abstinence. Sleep Med 2019; 58: 7–12. doi: 10.1016/ j.sleep.2019.01.052.
31. Young T, Peppard PE, Gottlieb DJ. Epidemiology of obstructive sleep apnea: a population health perspective. Am J Respir Crit Care Med 2002; 165 (9): 1217–1239. doi: 10.1164/rccm.2109080.
32. Melo-Silva CA, Borel J-C, Gakwaya S et al. Acute upper airway muscle and inspiratory flow responses to transcranial magnetic stimulation during sleep in apnoeic patients. Exp Physiol 2013; 98 (4): 946–956. doi: 10.1113/expphysiol.2012.070359.
33. Melo-Silva CA, Gakwaya S, Rousseau E et al. Consecutive transcranial magnetic stimulation twitches reduce flow limitation during sleep in apnoeic patients. Exp Physiol 2013; 98 (9): 1366–1375. doi: 10.1113/expphysiol.2013.073072.
34. Rousseau E, Melo-Silva CA, Gakwaya S et al. Effects of repetitive transcranial magnetic stimulation of upper airway muscles during sleep in obstructive sleep apnea patients. J Appl Physiol 2016; 121 (5): 1217–1225. doi: 10.1152/japplphysiol.00487.2015.
35. Sonmez AI, Kucuker MU, Lewis CP et al. Improvement in hypersomnia with high frequency repetitive transcranial magnetic stimulation in depressed adolescents: preliminary evidence from an open-label study. Prog Neuropsychopharmacol Biol Psychiatry 2020; 97: 109 763. doi: 10.1016/j.pnpbp.2019.109763.
36. Lai J-B, Han M-M, Xu Y et al. Effective treatment of narcolepsy-like symptoms with high-frequency repetitive transcranial magnetic stimulation: a case report. Medicine 2017; 96 (46): e8645. doi: 10.1097/MD.00000 00000008645.
37. Altunrende B, Yildiz S, Cevik A et al. Repetitive transcranial magnetic stimulation in restless legs syndrome: preliminary results. Neurol Sci 2014; 35 (7): 1083–1088. doi: 10.1007/s10072-014-1653-4.
38. Lanza G, Cantone M, Aricò D et al. Clinical and electrophysiological impact of repetitive low-frequency transcranial magnetic stimulation on the sensory-motor network in patients with restless legs syndrome. Ther Adv Neurol Disord 2018; 11: 1756286418759973. doi: 10.1177/1756286418759973.
39. Lin Y-C, Feng Y, Zhan S-Q et al. Repetitive transcranial magnetic stimulation for the treatment of restless legs syndrome. Chin Med J 2015; 128 (13): 1728–1731. doi: 10.4103/0366-6999.159344.
40. Sanchez-Escandon O, Arana-Lechuga Y, Teran- -Perez G et al. Transcranial magnetic stimulation in sleep medicine. [online]. Available from: https: //www.jscimedcentral.com/article/Transcranial-Magnetic-Stimulation-in-Sleep-Medicine.
41. Liu C, Dai Z, Zhang R et al. Mapping intrinsic functional brain changes and repetitive transcranial magnetic stimulation neuromodulation in idiopathic restless legs syndrome: a resting-state functional magnetic resonance imaging study. Sleep Med 2015; 16 (6): 785–791. doi: 10.1016/j.sleep.2014.12.029.
42. Strafella AP, Paus T, Fraraccio M et al. Striatal dopamine release induced by repetitive transcranial magnetic stimulation of the human motor cortex. Brain 2003; 126 (12): 2609–2615. doi: 10.1093/brain/awg268.
43. Pogarell O, Koch W, Pöpperl G et al. Striatal dopamine release after prefrontal repetitive transcranial magnetic stimulation in major depression: preliminary results of a dynamic [123I] IBZM SPECT study. J Psychiatr Res 2006; 40 (4): 307–314. doi: 10.1016/j.jpsychires.2005.09. 001.
44. Kuroda Y, Motohashi N, Ito H et al. Chronic repetitive transcranial magnetic stimulation failed to change dopamine synthesis rate: preliminary L-[b-11C]DOPA positron emission tomography study in patients with depression. Psychiatry Clin Neurosci 2010; 64 (6): 659–662. doi: 10.1111/j.1440-1819.2010.02152.x.
45. Zhou W-N, Fu H-Y, Du Y-F et al. Short-term effects of repetitive transcranial magnetic stimulation on sleep bruxism – a pilot study. Int J Oral Sci 2016; 8 (1): 61–65. doi: 10.1038/ijos.2015.35.
46. van Dijk KD, Møst EIS, Van Someren EJW et al. Beneficial effect of transcranial magnetic stimulation on sleep in Parkinson’s disease. Mov Disord 2009; 24 (6): 878–884. doi: 10.1002/mds.22462.
47. Antczak J, Rakowicz M, Banach M et al. The influence of repetitive transcranial magnetic stimulation on sleep in Parkinson’s disease. J Appl Biomed 2011; 31 (3): 35–46. doi: 10.1016/S0208-5216 (11) 70017-1.
48. Arias P, Vivas J, Grieve KL et al. Double-blind, randomized, placebo controlled trial on the effect of 10 days low-frequency rTMS over the vertex on sleep in Parkinson’s disease. Sleep Med 2010; 11 (8): 759–765. doi: 10.1016/j.sleep.2010.05.003.
49. Guo F, Lou J, Han X et al. Repetitive transcranial magnetic stimulation ameliorates cognitive impairment by enhancing neurogenesis and suppressing apoptosis in the hippocampus in rats with ischemic stroke. Front Physiol 2017; 8: 559. doi: 10.3389/fphys.2017.00 559.
50. Dubin MJ, Mao X, Banerjee S et al. Elevated prefrontal cortex GABA in patients with major depressive disorder after TMS treatment measured with proton magnetic resonance spectroscopy. J Psychiatry Neurosci 2016; 41 (3): E37–45. doi: 10.1503/jpn.150223.
51. Nitz D, Siegel JM. GABA release in the locus coeruleus as a function of sleep/wake state. Neuroscience 1997; 78 (3): 795–801. doi: 10.1016/s0306-4522 (96) 00549-0.
52. Kushikata T, Fang J, Krueger JM. Brain-derived neurotrophic factor enhances spontaneous sleep in rats and rabbits. Am J Physiol 1999; 276 (5): R1334–1338. doi: 10.1152/ajpregu.1999.276.5.R1334.
53. Ji RR, Schlaepfer TE, Aizenman CD et al. Repetitive transcranial magnetic stimulation activates specific regions in rat brain. Proc Natl Acad Sci U S A 1998; 95 (26): 15635–15640. doi: 10.1073/pnas.95.26.15635.
54. Lisanby SH, Belmaker RH. Animal models of the mechanisms of action of repetitive transcranial magnetic stimulation (RTMS): comparisons with electroconvulsive shock (ECS). Depress Anxiety 2000; 12 (3): 178–187. doi: 10.1002/1520-6394 (2000) 12: 3<178:: AID-DA10>3.0.CO; 2-N.
55. Dzierzewski JM, Donovan EK, Kay DB et al. Sleep inconsistency and markers of inflammation. Front Neurol 2020; 11: 1042. doi: 10.3389/fneur.2020.01042.
56. Besedovsky L, Lange T, Haack M. The Sleep-immune crosstalk in health and disease. Physiol Rev 2019; 99 (3): 1325–1380. doi: 10.1152/physrev.00010.2018.
57. Anders M, Gkalpakiotis S, Rob F et al. Atopická dermatitida a psychické komorbidity. Čes-slov Derm 2022; 97 (5): 196–208.
58. Tateishi H, Mizoguchi Y, Monji A. Is the therapeutic mechanism of repetitive transcranial magnetic stimulation in cognitive dysfunctions of depression related to the neuroinflammatory processes in depression? Front Psychiatry 2022; 13: 834425. doi: 10.3389/fpsyt.2022.834425.
59. Zuo C, Cao H, Feng F et al. Repetitive transcranial magnetic stimulation exerts anti-inflammatory effects via modulating glial activation in mice with chronic unpredictable mild stress-induced depression. Int Immunopharmacol 2022; 109: 108788. doi: 10.1016/j.intimp.2022.108788.
60. Giron CG, Lin TTZ, Kan RLD et al. Non-invasive brain stimulation effects on biomarkers of tryptophan metabolism: a scoping review and meta-analysis. Int J Mol Sci 2022; 23 (17): 9692. doi: 10.3390/ijms23179692.
Labels
Paediatric neurology Neurosurgery NeurologyArticle was published in
Czech and Slovak Neurology and Neurosurgery

2023 Issue 6
Most read in this issue
- Přehled difuzních gliomů dle WHO klasifikace 2021 1. část – difuzní gliomy dospělého typu
- Efekt psychoedukačního programu u pacientů s CMP v postakutní péči
- Paměťová rezerva a údržba paměti u superúspěšně stárnoucích osmdesátníků
- Chirurgická léčba recidivy intrakraniálních aneuryzmat po ošetření klipem
