Srovnání vlivu první a druhé vlny pandemie COVID-19 na počty hospitalizovaných pacientů s ischemickou cévní mozkovou příhodou, na jejich diagnostiku, léčbu a prognózu
Comparison of the influence of the first and the second wave of COVID-19 pandemic on numbers of admitted ischemic stroke patients, on their diagnostics, treatment, and prognosis
Introduction: The COVID-19 pandemic has affected, is affecting, and will affect all our lives. The first wave of the pandemic in the Czech Republic occurred from March to May 2020, did not reduce the number of hospitalized patients with ischemic stroke at the Regional Hospital Liberec, nor did it affect their diagnostics, treatment, and prognosis in any way. The question was whether the second wave, occurring in the Czech Republic from October to December 2020, which had a stronger outbreak of the pandemic than in the case of the first wave, had already had a negative impact on the numbers and care for patients with ischemic stroke. Methods: We carried out a retrospective comparison of 325 patients admitted to our department with a diagnosis of ischemic stroke in a 3-month period of the first wave of the COVID-19 pandemic from March to May 2020, in a 3-month period of the second wave of the COVID-19 pandemic from October to December 2020, and in a 3-month reference period to the second wave of the COVID-19 pandemic from October to December 2019. Results: The total number of ischemic stroke patients hospitalized at Liberec Regional Hospital in Liberec was higher during the second wave of the COVID-19 pandemic (10–12/2020) than during the first wave of the COVID-19 pandemic (3–5/2020), but lower than in the reference period 10–12/2019. Regarding all observed parameters characterizing the care for patients with ischemic stroke, four statistically significant differences were found between the compared patient groups – door-to-groin time and door-to-reperfusion time prolongation, increase of the number of patients with wake-up stroke, and worse clinical outcome of patients upon discharge from the intensive care unit. Conclusion: The second wave of the COVID-19 pandemic, like the first one, did not influence the total number of hospitalized patients with ischemic stroke at Liberec Regional Hospital. However, on the contrary to the first wave, it had a negative impact on their diagnostics, treatment, and short-term prognosis.
Keywords:
stroke – COVID-19 – pandemic – brain infarction
Authors:
L. Jurák- 1 3; V. Beneš Iii 1,4; O. Bradáč 4,5; Z. Eichlová 6; J. Dienelt 6; M. Jíra 6; P. Suchomel 1
Authors‘ workplace:
Neurochirurgické oddělení, Krajská nemocnice Liberec, a. s.
1; Neurochirurgická klinika LF UP a FN Olomouc
2; Fakulta zdravotnických studií, Technická univerzita v Liberci
3; Neurochirurgická klinika dětí a dospělých 2. LF UK a FN Motol
4; Neurochirurgická klinika 1. LF UK, IPVZ a ÚVN Praha
5; Neurologické oddělení, Krajská nemocnice Liberec, a. s.
6
Published in:
Cesk Slov Neurol N 2021; 84(5): 473-476
Category:
doi:
https://doi.org/10.48095/cccsnn2021473
Overview
Úvod: Pandemie COVID-19 ovlivnila, ovlivňuje a bude ovlivňovat životy nás všech. První vlna pandemie (v ČR od března do května 2020) nezpůsobila v Krajské nemocnici Liberec snížení počtů hospitalizovaných pacientů s diagnózou ischemické CMP (iCMP) ani nikterak neovlivnila jejich diagnostiku, léčbu a prognózu. Otázkou bylo, zda druhá vlna, která v ČR proběhla mezi říjnem a prosincem 2020 a propukla silněji než vlna první, již negativní dopady na počty pacientů s iCMP a péči o ně měla. Metody: Provedli jsme retrospektivní srovnání 325 pacientů hospitalizovaných na našem pracovišti s diagnózou iCMP během 3měsíčního období první vlny pandemie COVID-19 od března do května 2020, během 3měsíčního období druhé vlny pandemie COVID-19 od října do prosince 2020 a během 3měsíčního referenčního období k druhé vlně pandemie COVID-19 od října do prosince 2019. Výsledky: Celkový počet hospitalizovaných pacientů s iCMP v Krajské nemocnici Liberec byl během druhé vlny pandemie COVID-19 (10–12/2020) vyšší než v době první vlny pandemie COVID-19 (3–5/2020), ale nižší než v referenčním období 10–12/2019. Co se týče všech sledovaných parametrů charakterizujících péči o pacienty s iCMP, byly nalezeny čtyři statisticky signifikantní rozdíly mezi porovnávanými skupinami pacientů – prodloužení door-to-groin time a door-to-reperfusion time, nárůst počtu pacientů s wake-up stroke a horší klinický stav pacientů při propuštění z jednotky intenzivní péče. Závěr: Druhá vlna pandemie COVID-19, stejně jako vlna první, neovlivnila celkový počet hospitalizovaných pacientů s iCMP v Krajské nemocnici Liberec. Nicméně na rozdíl od první vlny měla druhá negativní dopad na diagnostiku, léčbu a krátkodobou prognózu pacientů.
Klíčová slova:
cévní mozková příhoda – COVID-19 – pandemie – mozkový infarkt
Úvod
První vlna pandemie COVID-19 proběhla v ČR od března do května 2020. Předpoklad, že v době pandemie bude hospitalizován menší počet pacientů s diagnózou ischemické CMP (iCMP) z důvodu strachu lidí z nákazy virem COVID-19 v nemocničních zařízení, nebyl v Krajské nemocnici Liberec (KNL) potvrzen [1]. Nicméně druhá vlna pandemie, od října do prosince 2020, zaznamenala v absolutních číslech dramatický nárůst pozitivně testovaných, hospitalizovaných i zemřelých pacientů na COVID-19.
Cílem této práce bylo zjistit, zda během období druhé vlny došlo vzhledem k silnějšímu propuknutí pandemie (oproti vlně první) ke snížení počtu hospitalizovaných pacientů s iCMP a zda byly negativně ovlivněny diagnostika, léčba a prognóza těchto pacientů v KNL.
Soubor a metodika
Tato retrospektivní studie zahrnuje pacienty s primární diagnózou iCMP hospitalizované na jednotce intenzivní péče (JIP) Neurocentra KNL během 3měsíčního období první vlny pandemie COVID-19 od března do května 2020 (3–5/2020), během 3měsíčního období druhé vlny pandemie COVID-19 od října do prosince 2020 (10–12/2020) a během 3měsíčního referenčního období k druhé vlně pandemie COVID-19 od října do prosince 2019 (10–12/2019).
Ke stanovení diagnózy iCMP bylo využito anamnézy, zhodnocení klinického stavu pacienta a CT spolu s CTA. Při stanovení diagnózy iCMP a splnění nutných indikačních kritérií a vyloučení všech kontraindikací byla u pacientů provedena intravenózní trombolýza (IVT), v případě zjištěného intrakraniálního uzávěru magistrální tepny byli dále směřováni k provedení mechanické trombektomie (MT) podle platných mezinárodních [2] a národních [3–5] doporučení.
Data pacientů s iCMP byla vkládána do prospektivně vedené databáze. Primárně jsme rozlišili, zda se u pacientů jednalo o tranzitorní ischemickou ataku (TIA), nebo o mozkový infarkt (MI). Také nás zajímalo, jestli byl známý čas vzniku iCMP, či se pacienti s příznaky iCMP probudili (iktus při probuzení – wake-up stroke; WUS). U pacientů jsme dokumentovali základní demografické parametry (věk a pohlaví), vstupní hodnotu National Institutes of Health Stroke Scale (NIHSS) při příjezdu do nemocnice, délku pobytu na JIP a výstupní hodnotu modifikované Rankinovy škály (mRS) při přemístění z JIP a po 3 měsících. Dále byly sledovány délka času od příjezdu do KNL po provedení IVT (door-to-needle time; DNT), délka času od příjezdu do KNL po vpich do třísla při MT (door-to-groin time; DGT) a délka času od příjezdu do KNL po zprůchodnění primárně uzavřené tepny při MT (door-to-reperfusion time; DRT).
Porovnávali jsme data všech tří skupin mezi sebou s primárním zaměřením na dvě komparace: 10–12/2019 vs. 10–12/2020 a 3–5/2020 vs. 10–12/2020.
Statistické zpracování bylo provedeno pomocí ANOVY s následnými Fisherovými LSD testy pro spojité proměnné s předcházejícími Kolmogorov-Smirnovovými testy normality rozdělení. Homogenita rozptylů byla hodnocena pomocí Leveneova testu. V případě nesplnění podmínek byla užita Kruskall-Wallisova ANOVA. Kategoriální proměnné byly hodnoceny pomocí oboustranného chí-kvadrát či Fisherova testu. Statistické zpracování bylo provedeno s použitím programu STATISTICA 13.0 (StatSoft, Praha, ČR).
Výsledky
Sledované parametry v porovnávaných obdo- bích 10–12/2019 vs. 3–5/2020 vs. 10–12/2020 jsou prezentovány v tab. 1.
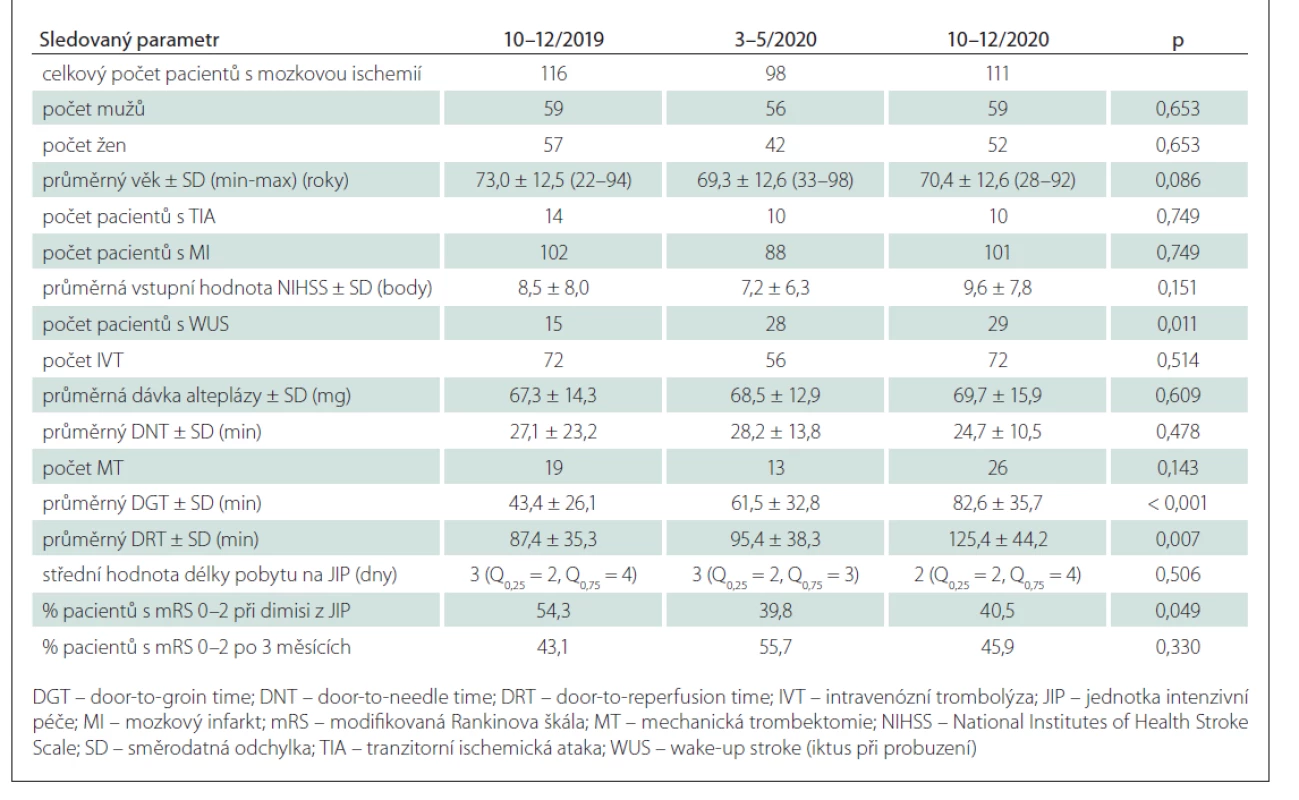
Při porovnání zjištěných výsledků u pacientů hospitalizovaných s primární diagnózou iCMP ve všech sledovaných skupinách byly shledány čtyři statisticky signifikantní rozdíly. Došlo k prodloužení DGT u pacientů období 10–12/2020 vůči pacientům období 10–12/2019 (p < 0,001) i vůči pacientům období 3–5/2020 (p = 0,042). Prodloužen byl i DRT u pacientů období 10–12/2020 vůči pacientům období 10–12/2019 (p = 0,004) i vůči pacientům období 3–5/2020 (p = 0,028). Podíl pacientů s WUS byl v období 10–12/2020 téměř dvojnásobný vůči období 10–12/2019, ale téměř srovnatelný vůči období 3–5/2020 (p = 0,011). Procentuální podíl pacientů s mRS 0–2 při propuštění z JIP významně poklesl v období 3–5/2020 i 10–12/2020 oproti období 10–12/2019 (p = 0,049).
V Libereckém kraji (LK), potažmo v KNL, nebyl v období 10–12/2019 žádný pacient COVID-19 pozitivní, jelikož pandemie v té době ČR ještě nezasáhla. V období 3–5/2020 bylo v LK diagnostikováno 205 pacientů (březen 101, duben 94, květen 10) s COVID-19. V KNL bylo hospitalizováno 30 COVID-19 pozitivních pacientů (březen 13, duben 16, květen jeden), nicméně žádný z pacientů ve studii pozitivně testován nebyl. V období 10–12/2020 bylo v LK diagnostikováno 30 327 pacientů (říjen 11 526, listopad 9 208, prosinec 9 593) s COVID-19. V KNL bylo hospitalizováno 895 COVID-19 pozitivních pacientů (říjen 352, listopad 293, prosinec 250). Z pacientů ve studii bylo pozitivně testováno 6 z nich [6].
Diskuze
Informace o negativním vlivu pandemie COVID-19 na počty včasně léčených pacientů bylo možné nalézt i na počátku roku 2021 [7]. Dramatičtější zprávy i vyšší prezentovaná čísla nemocných a zemřelých na COVID-19 v období 10–12/2020 mohly v lidech vyvolat ještě větší obavy z nákazy v nemocničních zařízení a s tím spojené četnější přecházení symptomů iCMP než v období 3–5/2020. Vzhledem k tomuto faktu bychom mohli očekávat i nižší počet hospitalizovaných pacientů s iCMP v období druhé vlny pandemie COVID-19 oproti období první vlny. Vyšší počty COVID-19 pozitivních pacientů mohly ale vést k opačnému fenoménu, a to ke zvýšení počtu pacientů s iCMP v souvislosti nejen s protrombogenním vlivem COVID-19 [8–11]. Z našich výsledků je zřejmé, že i přes 150násobný nárůst COVID pozitivních pacientů v LK v období druhé vlny pandemie (v porovnání s obdobím první vlny) bylo hospitalizováno o něco více pacientů s iCMP v období druhé vlny v KNL než v období vlny první, ale zároveň nepatrně méně než v referenčním období bez pandemie. Uvedené znamená, že pandemie neměla na celkové počty hospitalizovaných pacientů s iCMP zásadní vliv, poněvadž nejvyšší počet pacientů byl v období, kdy ČR ještě nebyla pandemií COVID-19 ČR zasažena. Náš výsledek je v souladu s tvrzením, že iCMP není častější u COVID-19 pozitivních než u COVID-19 negativních pacientů [12].
Počty pacientů s přechodnými příznaky iCMP byly ve všech sledovaných obdobích velmi podobné. Můžeme tedy konstatovat, že ve druhé vlně pandemie, stejně jako ve vlně první [1], nedošlo ke změně počtu pacientů s TIA. Vyšší počet pacientů s MI v období 10–12/2019 a 10–12/2020 byl způsoben vyšším celkovým počtem hospitalizovaných pacientů s iCMP. Zajímavý je jistě fakt, že pacienti s MI v období druhé vlny pandemie měli těžší vstupní neurologický deficit oproti pacientům z období první vlny, i když rozdíl nedosáhl statistického významu.
Teorie, že v době pandemie COVID-19 pacienti menší potíže před ulehnutím ke spánku vůbec nevnímali či jim nepřikládali důležitost a probouzeli se až s významnějším deficitem, nebyla v období první vlny potvrzena. Nárůst pacientů s WUS oproti srovnávanému období 3–5/2019 byl sice zřejmý, ale nebyl statisticky signifikantní [1]. Jinak tomu ovšem bylo ve vlně druhé, kdy již vyšší počet pacientů s WUS vůči referenčnímu období 10–12/2019 statisticky signifikantní byl. Důvodem vzestupu WUS v době pandemie může být započítání některých pacientů, kteří ve skutečnosti měli mírné příznaky, ať už trvající či intermitentní, již před ulehnutím ke spánku a s názorem, že se ze svého stavu vyspí a ráno bude lépe, se za několik hodin či až druhého dne probudili s již neoddiskutovatelným a většinou těžkým deficitem. Tito pacienti následně dorazili do nemocnice s tvrzením, že daný neurodeficit mají od probuzení a s neuvědoměním si či dokonce s popřením, že by jim něco bylo již před usnutím, a proto byli klasifikováni jako WUS. Bohužel, pokud by titíž pacienti kontaktovali zdravotnickou záchrannou služby s primárními příznaky ihned, byli by přivezeni do nemocnice se známým časem započetí potíží, a o WUS by se tudíž nejednalo. Důvodem, proč lidé podceňují příznaky iCMP, je jejich stále nedostatečné povědomí o existenci iCMP, jejích příznacích a nutnosti co nejčasnější léčby k zajištění nejlepší možné prognózy. Nicméně nelze vyloučit ani vliv většího strachu lidí z nákazy COVID-19 v nemocničních zařízeních v době druhé vlny pandemie oproti vlně první, kvůli kterému mohlo dojít k onomu oddalování řešení zdravotních potíží, resp. příznaků iCMP.
Co se diagnostiky a terapie pacientů s iCMP týče, prokázali jsme ve sledovaných skupinách pacientů statisticky signifikantní rozdíly v hodnotách DGT a DRT. Došlo k prodloužení DGT u pacientů v období 10–12/2020 vůči pacientům v období 10–12/2019 i vůči pacientům v období 3–5/2020. Prodloužen byl i DRT u pacientů v období 10–12/2020 vůči pacientům v období 10–12/2019 i vůči pacientům v období 3–5/2020. Oba sledované parametry postihují dobu od příjezdu pacienta s iCMP do nemocnice přes jeho převoz na angiografický sál k MT až po zprůchodnění původně uzavřené tepny. Jak lze z našich výsledků (tab. 1) vyčíst, hodnoty samotného endovaskulárního výkonu (groin-to-reperfusion time; GRT) se mezi srovnávanými skupinami lišily do 10 min. Zásadní časový rozdíl (o téměř 20 min vůči 3–5/2020, resp. 40 min vůči 10–12/2019) vznikl ve fázi od převozu pacienta s iCMP do nemocnice po započetí MT, což symbolizuje hodnota DGT. Delší DGT měl tudíž za následek delší DRT i přes konzistentní práci intervenčních radiologů. V literatuře můžeme najít stejný výsledek s názorem, že prodloužení DGT bývá způsobeno anti-COVID opatřeními v podobě povšechného vyšetřování pacienta stran COVID-19 a užívání osobních ochranných pomůcek zdravotnickým personálem [13,14]. Stejně tak ovšem existují práce, ve kterých nebyl shledán statisticky signifikantní rozdíl v délce DGT v době před pandemií a v době pandemie [15,16]. V KNL se jistě nedá zcela vyloučit vliv režimových opatření na prodloužení DGT, resp. DRT. Daná opatření zde ale platí již od počátku pandemie, proto je otázkou, proč měla případný vliv na prodloužení DGT, resp. DRT, až ve druhé vlně pandemie, a ne již ve vlně první [1].
Pokud se zaměříme na prognózu pacientů s iCMP, je patrné, že možným následkem prodlouženého DGT, resp. DRT, mohl být i pokles procentuálního podílu pacientů s mRS 0–2 při propuštění z JIP v 10–12/2020 oproti sledovaným skupinám, a tedy horší krátkodobá prognóza těchto pacientů. S odstupem času došlo k opětovnému vyrovnání výsledného klinického stavu pacientů, jak je patrné ze statisticky nesignifikantních rozdílů mezi všemi obdobími v procentuálním podílu pacientů s mRS 0–2 po 3 měsících. K tomuto výsledku jistě přispěla výborně fungující práce rehabilitačních pracovníků, ať už v rámci rehabilitačního oddělení KNL nebo na spádových rehabilitačních pracovištích. Můžeme tedy konstatovat, že na dlouhodobou prognózu pacientů s iCMP neměla pandemie vliv.
Z uvedeného nízkého počtu COVID-19 pozitivních pacientů s iCMP v 10–12/2020 vůči nulovému počtu v porovnávaných skupinách nelze činit žádné statisticky relevantní závěry.
Zcela jednoznačný limit této studie představuje monocentrické sledování s omezenou možností celorepublikového zobecnění. Nicméně se dá předpokládat, že naše výstupní data by mohla být aplikovatelná na jiné regiony ČR a případně i celou republiku. Důvodem pro toto tvrzení jsou naše výsledky z první vlny pandemie COVID-19 [1], které se shodují s celorepublikovým souhrnem. Autoři v něm jasně deklarují, že v období první vlny nedošlo ke zhoršení poskytování péče pacientům s iktem a že u pacientů, u kterých byla provedena IVT, nedošlo k prodloužení DNT [11].
Komparace našich údajů s daty z jiných regionů či celostátní analýza za období druhé vlny pandemie by byly více než vhodné pro potvrzení našich výsledků, či jejich vyvrácení.
I přes všechna zjištěná fakta lze ale konstatovat, že díky skvěle organizované péči o pacienty s iCMP v ČR jsou počty pacientů, jejich skladba i výsledky jejich terapie v případě nežádoucích vnějších vlivů většinou jen mírně variabilní, bez zásadního dopadu na dlouhodobou prognózu pacientů.
Závěr
Druhá vlna pandemie COVID-19, stejně jako vlna první, neovlivnila celkový počet hospitalizovaných pacientů s iCMP v KNL. Na rozdíl od první vlny měla nicméně negativní dopad na jejich diagnostiku, léčbu a krátkodobou prognózu.
Etické aspekty
Při tvorbě této práce nebyly porušeny žádné etické principy.
Konflikt zájmů
Autoři deklarují, že v souvislosti s předmětem studie nemají žádný konflikt zájmů.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.
MUDr. Lubomír Jurák, Ph.D.
Neurochirurgické oddělení
Krajská nemocnice Liberec, a.s.
Husova 357/10
460 63 Liberec
e-mail: lubomir.jurak@nemlib.cz
Přijato k recenzi: 9. 5. 2021
Přijato do tisku: 14. 10. 2021
Sources
1. Jurák L, Beneš V III, Bradáč O et al. Vliv první vlny pandemie COVID-19 na počty hospitalizovaných pacientů s ischemickou cévní mozkovou příhodou, na jejich diagnostiku a terapii. Cesk Slov Neurol N 2021; 84/117 (1): 89–91. doi: 10.48095/cccsnn202189.
2. Powers WJ, Rabinstein AA, Ackerson T et al. Guidelines for the early management of patients with acute ischemic stroke: 2019 update to the 2018 guidelines for the early management of acute ischemic stroke: a guideline for healthcare professionals From the American Heart Association/American Stroke Association. Stroke 2019; 50 (12): e344–e418. doi: 10.1161/STR.0000000000000211.
3. Neumann J, Tomek A, Školoudík D et al. Doporučený postup pro intravenózní trombolýzu v léčbě akutního mozkového infarktu – verze 2014. Cesk Slov Neurol N 2014; 77/110 (3): 381–385.
4. Šaňák D, Neumann J, Tomek A et al. Doporučení pro rekanalizační léčbu akutního mozkového infarktu –verze 2016. Cesk Slov Neurol N 2016; 79/112 (2): 231–234. doi: 10.14735/amcsnn2016231.
5. Šaňák D, Mikulík R, Tomek A et al. Doporučení pro mechanickou trombektomii akutního mozkového infarktu – verze 2019. Cesk Slov Neurol N 2019; 82/115 (6): 700–705. doi: 10.14735/amcsnn2019700.
6. Interní databáze Krajské hygienické stanice Libereckého kraje a Krajské nemocnice Liberec.
7. Lidé ignorují bolest, aby nemuseli k lékaři. I nevinný problém může skončit špatně. [online]. Dostupné z URL: https: //www.lidovky.cz/domov/oproti-jaru-ubylo-pacientu-kteri-nechodi-na-preventivni-prohlidky-prehlizeni-akutnich-obtizi-se-ovse.A210207_215050_ln_domov_sed.
8. Mrtvice z covidu? Uzavře se velká tepna a je zle, říká neurolog Robert Mikulík. [online]. Dostupné z URL: https: //www.lidovky.cz/domov/uzavre-se-velka-tepna-a-je-zle-rika-k-riziku-mozkovych-prihod-pri-covidu-neurolog-robert-mikulik.A210319_142327_ln_ domov_lros.
9. Covid spouští i mrtvici, zní z nemocnice. Lékař popisuje i případ předtím jinak zdravého sedmnáctiletého studenta. [online]. Dostupné z URL: https: //www.lidovky.cz/domov/mozkova-prihoda-po-prodelanem-koronaviru-postihuje-i-mladsi-rocniky-nevyhnula-se-ani-nactiletemu.A210318_195051_ln_domov_lros.
10. Ischemic stroke rate in COVID-19: a more accurate estimate. [online]. Available from URL: https: //www.medscape.com/viewarticle/947821#vp_1.
11. Herzig R, Mikulík R, Tomek A et al. COVID-19 a iktus. Cesk Slov Neurol N 2021; 84/117 (1): 31–37. doi: 10.48095/cccsnn202131.
12. Qureshi AI, Baskett WI, Huang W et al. Acute ischemic stroke and COVID-19: An analysis of 27 676 patients. Stroke 2021; 52 (3): 905–912. doi: 10.1161/STROKEAHA.120.031786.
13. Yang B, Wang T, Chen J et al. Impact of the COVID-19 pandemic on the process and outcome of thrombectomy for acute ischemic stroke. J Neurointerv Surg 2020; 12 (7): 664–668. doi: 10.1136/neurintsurg-2020-016 177.
14. Agarwal S, Scher E, Rossan-Raghunath N et al. Acute stroke care in a New York City comprehensive stroke center during the COVID-19 pandemic. J Stroke Cerebrovasc Dis 2020; 29 (9): 105068. doi: 10.1016/j.jstrokecerebrovasdis.2020.105068.
15. Siegler JE, Zha AM, Czap AL et al. Influence of the COVID-19 pandemic on treatment times for acute ischemic stroke: The Society of Vascular and Interventional Neurology Multicenter Collaboration. Stroke 2021; 52 (1): 40–47. doi: 10.1161/STROKEAHA.120.032789.
16. Rudilosso S, Laredo C, Vera V et al. Acute stroke care is at risk in the era of COVID-19: experience at a comprehensive stroke center in Barcelona. Stroke 2020; 51 (7): 1991–1995. doi: 10.1161/STROKEAHA.120.030329.
Labels
Paediatric neurology Neurosurgery NeurologyArticle was published in
Czech and Slovak Neurology and Neurosurgery

2021 Issue 5
Most read in this issue
- Analgeticko-myorelaxační infuze v terapii vertebrogenního algického syndromu – technologické a klinické aspekty
- Ofatumumab – nová možnost vysoce účinné terapie relabujících forem roztroušené sklerózy
- Ultrasonograficky navigovaný léčebný obstřik sakroilického kloubu
- Syndrom progresivní ataxie a palatálního tremoru u pacienta s mírnou idiopatickou bilaterální hypertrofií olivárního jádra
