Stentování durálních splavů u idiopatické intrakraniální hypertenze
Authors:
P. Skalický 1
; J. Malík 2; A. Mládek 3; F. Charvát 2; V. Beneš 1; O. Bradáč 1
Authors‘ workplace:
Neurochirurgická a neuroonkologická, klinika 1. LF UK a ÚVN Praha
1; Radiodiagnostické oddělení ÚVN Praha
2; Kognitivní systémy a neurovědy, Český, institut informatiky, robotiky a kybernetiky, ČVUT v Praze
3
Published in:
Cesk Slov Neurol N 2020; 83/116(5): 566-569
Category:
Letter to Editor
doi:
https://doi.org/10.14735/amcsnn2020566
Vážená redakce,
idiopatická intrakraniální hypertenze (IIH) představuje zvýšení nitrolebního tlaku (intracranial pressure; ICP) při absenci identifikovatelné příčiny. Toto onemocnění postihuje nejčastěji obézní ženy středního věku a projevuje se zejména bolestí hlavy a poškozením zraku. Bylo navrženo mnoho patofyziologických teorií, nicméně příčina stále není plně objasněna [1]. Od termínu „benigní“ intrakraniální hypertenze se v současné době upouští, jelikož pro neléčené jedince může být důsledkem až úplná ztráta zraku [2]. Diagnóza je stanovena na základě modifikovaných Dandyho či Friedmanově kritériích [3,4]. Léčba cílí na snížení ICP, úlevu od bolestí a záchranu zraku. Invazivní terapie je doporučována u pacientů s nedostatečnou odpovědí na inhibitory karboanhydrázy a zahrnuje techniky diverze mozkomíšního moku, fenestrace optických nervů, bariatrické zákroky a stentování durálních sinů [1]. Stentování durálních sinů se v posledních letech dostává do popředí zájmu, a to na základě velkého množství pacientů s IIH, u kterých byla zjištěna asociovaná netrombotická stenóza žilních splavů [5]. Předpokladem je, že žilní stenóza vede k vysokému tlaku před stenózou, kvůli kterému je snížena resorpce mozkomíšního moku přes arachnoidální klky [1]. Recentní metaanalýza popisuje snížení edému papil po stentování splavů u 87,1 %, zmírnění výpadku zrakového pole u 72,7 % a bolestí hlavy u 72,1 % pacientů s 2,3% výskytem závažných komplikací a selháním léčby u 11,3 % případů, přičemž výsledky jsou ve srovnání s ostatními invazivními možnostmi nejlepší [6]. Endovaskulární stentování by tak mělo být zvažováno vždy, když je zjištěna stenóza splavu u pacientů s IIH. Cílem této práce je seznámit čtenáře s jedním z prvních popsaných případů v ČR, který byl takto léčen.
Pacientka (45 let, výška 165 cm, váha 78 kg, index tělesné hmotnosti [body mass index; BMI] 28,7) byla vyšetřena na ambulanci očního lékařství v dubnu 2019 pro vlnění obrazu při práci na PC, intermitentní diplopii a lehké bolesti hlavy trvající zhruba 2 měsíce. Objektivní vyšetření odhalilo edém papil bilaterálně a pacientka byla referována na neurologickou ambulanci k vyloučení intrakraniální expanze. Provedená CT mozku nitrolební expanzi nepotvrdila, avšak zobrazila lehce širší komorový systém supratentoriálně. Neurologické vyšetření bylo v normě, chůze pacientky byla normální a pacientka neměla poruchu močení ani kognitivní deficit. Následně byla doplněna MR mozku, na které byla potvrzena lehká dilatace komorového systému se zachovanou průchodností aqueductus mesencephali, bez známek transependymálního přestupu mozkomíšního moku, nečetná nespecifická ložiska gliózy v bílé hmotě obou mozkových hemisfér, parciálně prázdné turecké sedlo (partial empty sella) a rozšířené pochvy obou optických nervů (obr. 1A). Byla vyslovena suspekce na idiopatickou intrakraniální hypertenzi a byla nasazena terapie acetazolamidem (Diluran [Zentiva, Amsterdam, Nizozemsko]) v dávce 250 mg 3× denně. Při následné lumbální punkci vleže byl naměřen tlak 408 mm H2O a biochemické a cytologické vyšetření mozkomíšního moku bylo normální. V tuto chvíli pacientka splnila modifikovaná Dandyho kritéria.
(B) Vyšetření MR s kontrastní látkou a MRA. Červené šipky označují místo stenózy. Žlutě je vyznačena oblast aplastického levého sinus
transversus;
(C) DSA zobrazující takřka 80% stenózu pravého sinus transversus. Červené šipky označují místo stenózy;
(D) Snímek z DSA ihned po implantaci stentu. Červená šipka ukazuje na místo předchozí stenózy.
Fig. 1. (A) Initial T2-weighted MRI scan (sagittal, axial). The red arrow indicates a partially empty sella. Blue arrows indicate dilatation of
the sheaths of both optic nerves. The axial image also shows a protrusion of the papilla on the right eye;
(B) MRI scan with contrast and MRA. Red arrows indicate the site of stenosis. The area of aplastic left transverse sinus is highlighted in yellow;
(C) DSA showing almost 80% stenosis of right transverse sinus. Red arrows indicate the site of stenosis;
(D) DSA image immediately after stent implantation. The red arrow points to the location of the previous stenosis
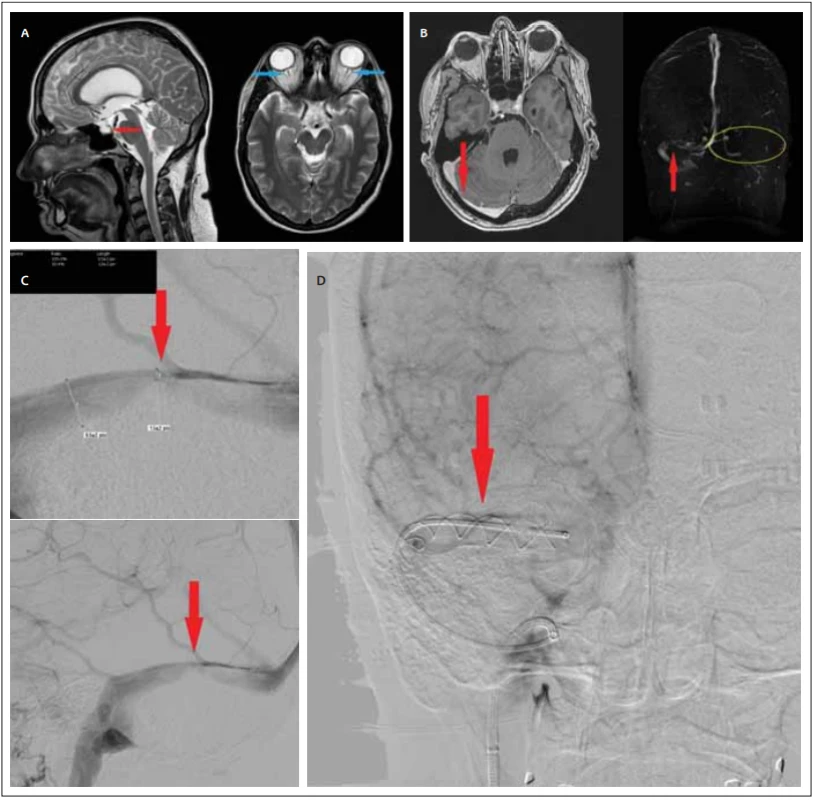
Medikamentózní terapie však nebyla účinná, subjektivní obtíže pacientky byly beze změny. Na konci května 2019 bylo konzultováno naše pracoviště a byly doplněny MR mozku s kontrastní látkou a MRA splavů. Vyšetření zobrazila aplázii levého sinus transversus a stenózu pravého sinus transversus bez známek trombózy (obr. 1B). Následná DSA nálezy potvrdila (obr. 1C), pacientce byla nasazena duální protidestičková léčba (Godasal 100MG/50MG + Clopidogrel 75MG; 1× denně) a pacientka byla pozvána ke kontrole s 3měsíčním odstupem s doplněnou agregometrií a kontrolním očním vyšetřením ke změření tlaků uvnitř splavů a případnému zavedení stentu. Nález na provedené optické koherentní tomografii (OCT) byl stacionární (edém papily na obou očích – 2D), vyšetření agregometrie (impedanční ADP test: 20U, ASPI test: 6U, TRAP test: 110 U) potvrdilo vysokou míru inhibice agregace trombocytů a pacientka se v druhé polovině srpna 2019 dostavila k provedení výše zmíněného výkonu. Nejprve byla ověřena průchodnost stenotického splavu, následně katétrem pro distální přístup (DAC® 044, Stryker Neurovascular, Kalamazoo, MI, USA) po mikrovodiči proniknuto do sinus sagitalis superior nad místo stenózy a byl naměřen tlak 46 mm Hg, poté byl katétr umístěn pod místo stenózy a byl naměřen tlak 30 mm Hg. Tlakový gradient 16 mm Hg je v plném souladu se současnými doporučeními k implantaci stentu [5], a tak byl výkon konvertován a do stenózy implantován samoexpanzní intrakraniální stent (LEO 5,5X50 [Balt Extrusion, Montmorency, Francie]) přes mikrokatétr (VASCO+28MP [Balt Extrusion, Montmorency, Francie]) (obr. 1D). Na závěr procedury s odstupem 2 min od implantace stentu byl naměřen tlak 22 mm Hg v oblasti stentu (obr. 2). Již po výkonu pacientka cítila zlepšení vizuálních symptomů. Toto potvrdila OCT s 3denním odstupem, kde byla popsána regrese edému a městnání na 1,5 D na obou očích. Pacientka byla dimitována s duální protidestičkovou léčbou po dobu dalších 30 dnů a následně trvalou léčbou kyselinou acetylsalicylovou (Anopyrin [Zentiva, Amsterdam, Nizozemsko]) v obvyklé dávce 100 mg/d. S odstupem 4 měsíců byly provedeny MR a MRA mozku se stacionárním nálezem bez ischemických, hemoragických a ložiskových změn a s potvrzením průchodnosti stentu. Pacientka byla s výsledky terapie spokojena a s regresí obtíží předána do péče spádového očního lékaře s doporučením k provedení kontrolní MRA s odstupem 1 roku.
Fig. 2. Five-minute recordings of pressures in the area above the stenosis (red), below the stenosis (blue) and at the stent site after implantation (green), the mean pressure values are highlighted.
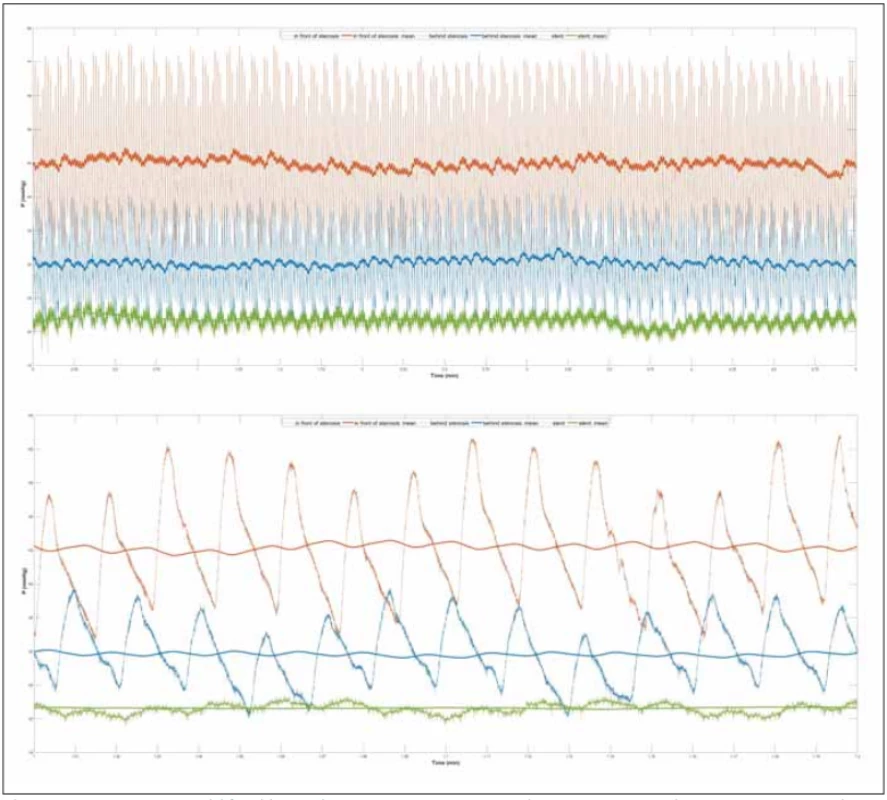
The lower part shows a section of the curve in 1–1.2 min. In addition to reduction of the pressure to 22 mm Hg after stent implantation, there is also a clear reduction in the amplitudes of the individual pulsations. The
program Vision Brain 1.0.3.1 (Department of Developmental Epileptology, Institute of Physiology AS CR) and MATLAB® (2019a, MathWorks, Natick, MA, USA) were used for analysis and graphical signal processing. The pressure was measured through a DAC® .044in, 115 cm catheter by
Stryker® Neurovascular (Kalamazoo, MI, USA).
Fig. 3. Initial OCT of the right eye shows protruding papilla.
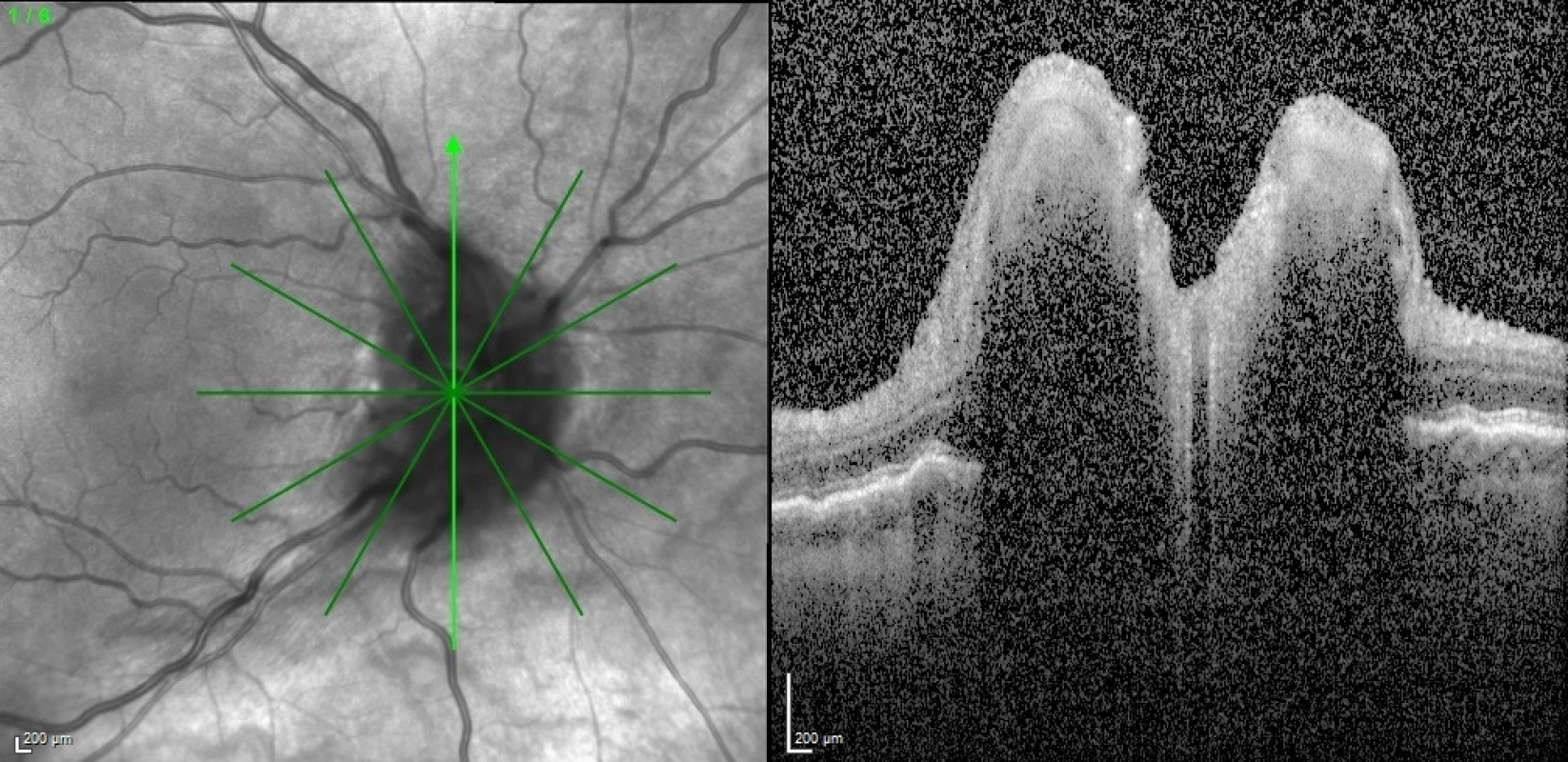
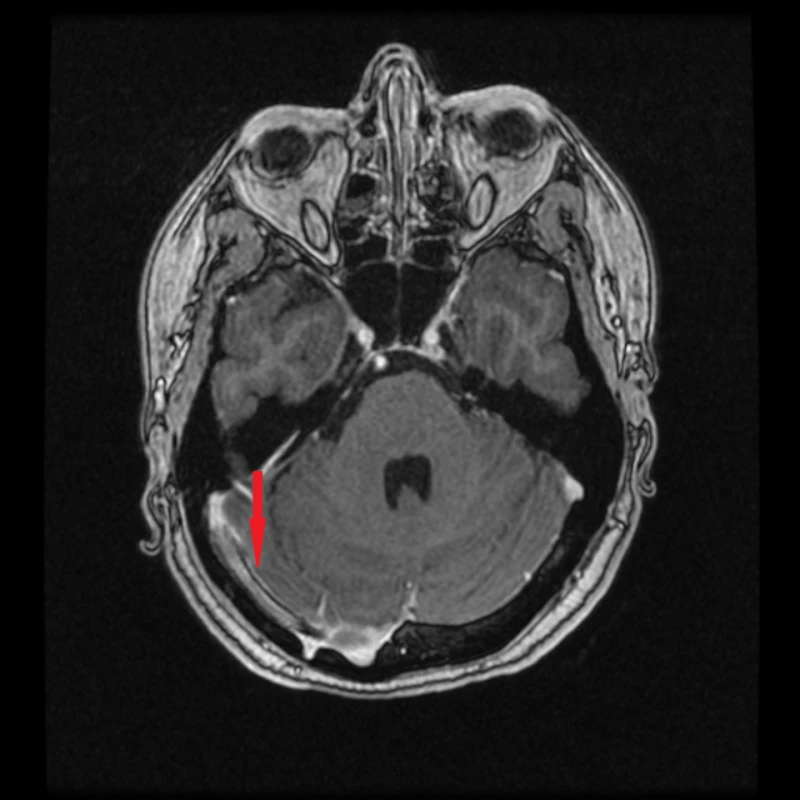
Fig. 4. MRI with contrast four months after stent implantation. The red arrow indicates the location of the fully permeable stent.
Námi představená kazuistika dokumentuje jednoho z prvních pacientů s IIH léčenou stentováním durálního splavu v ČR. Popsaný postup se opírá o moderní poznatky o této nemoci a je v souladu s aktuálními doporučeními k indikaci této terapie [5]. Námi změřený gradient tlaků o velikosti 16 mm Hg převyšuje doporučenou limitní hodnotu 8 mm Hg, avšak hodnoty mezi 4–7 mm Hg lze s nižší mírou doporučení taktéž zvážit u vybraných případů [5]. Protidestičková léčba před implatancí a 3–6 měsíců po implantaci je vysoce doporučena. Použití duální protidestičkové léčby je nejasné, avšak popsané trombózy se vyskytly u pacientů, kteří dostávali pouze kyselinu acetylsalicylovou [5]. Z pohledu možných konsekvencí případné trombózy ve stentu navrhujeme, aby před implantací stentu byla rutinně prováděna agregometrie, ačkoliv je literatura o tomto tématu v současné době nedostatečná. Pacientka měla lehkou dilataci komorového systému, avšak neměla žádné klinické příznaky hydrocefalu, tlak byl již vstupně zvýšený nad normální hodnotu, a proto jsme nezvažovali možnost provedení lumbálního infuzního testu. Recentní metaanalýza studií případů a kontrol zkoumající známky IIH na MR navíc ukázala, že senzitivita štěrbinovitých komor (slit-like ventricles) je pouze 14,5 % [7]. Implantace ventrikulo-peritoneálního či lumbo-peritoneálního zkratu by sice byla alternativou, avšak popisované výsledky stentování jsou lepší a navíc s nižším rizikem selhání (11,3 % u stentování durálního splavu vs. 43,4 % u technik diverze mozkomíšního moku) a závažné komplikace (2,3 vs. 9,4 %) [6].
V souladu s více než 15letými celosvětovými zkušenostmi [6,8] budeme tuto formu terapie IIH zvažovat i nadále, a to zvláště u pacientů, kteří nereagují na režimová opatření a medikamentózní terapii.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
The Editorial Board declares that the manu script met the ICMJE “uniform requirements” for biomedical papers.
MUDr. Petr Skalický
Neurochirurgická a neuroonkologická klinika
1. LF UK a ÚVN Praha
U Vojenské nemocnice 1200/1
162 00 Praha
e-mail: skalicky.petr@uvn.cz
Přijato k recenzi: 19. 6. 2020
Přijato do tisku: 8. 10. 2020
Sources
1. Markey KA, Mollan SP, Jensen RH et al. Understanding idiopathic intracranial hypertension: mechanisms, management, and future directions. Lancet Neurol 2016; 15 (1): 78–91. doi: 10.1016/S1474-4422 (15) 00298-7.
2. Wall M. Idiopathic intracranial hypertension. Neurol Clin 2010; 28 (3): 593–617. doi: 10.1016/j.ncl.2010.03.003.
3. Friedman DI, Liu GT, Digre KB. Revised diagnostic criteria for the pseudotumor cerebri syndrome in adults and children. Neurology 2013; 81 (13): 1159–1165. doi: 10.1212/WNL.0b013e3182a55f17.
4. Wall M. Update on idiopathic intracranial hypertension. Neurol Clin 2017; 35 (1): 45–57. doi: 10.1016/j.ncl.2016.08.004.
5. Fargen KM, Liu K, Garner RM et al. Recommendations for the selection and treatment of patients with idiopathic intracranial hypertension for venous sinus stenting. J Neurointerv Surg 2018; 10 (12): 1203–1208. doi: 10.1136/neurintsurg-2018-014042.
6. Kalyvas A, Neromyliotis E, Koutsarnakis C et al. A systematic review of surgical treatments of idiopathic intracranial hypertension (IIH). Neurosurg Rev 2020 [ahead of print]. doi: 10.1007/s10143-020-01288-1.
7. Kwee RM, Kwee TC. Systematic review and meta--analysis of MRI signs for diagnosis of idiopathic intracranial hypertension. Eur J Radiol 2019; 116 : 106–115. doi: 10.1016/j.ejrad.2019.04.023.
8. Higgins JN, Owler BK, Cousins C et al. Venous sinus stenting for refractory benign intracranial hypertension. Lancet 2002; 359 (9302): 228–230. doi: 10.1016/S0140-6736 (02) 07440-8.
Labels
Paediatric neurology Neurosurgery NeurologyArticle was published in
Czech and Slovak Neurology and Neurosurgery

2020 Issue 5
Most read in this issue
- Difuzní nízkostupňové gliomy
- Dechová rehabilitace u pacientů s amyotrofickou laterální sklerózou
- Test Amnesia Light and Brief Assessment (ALBA) – druhá verze a opakovaná vyšetření
- Neurorehabilitácia u pacientov s amyotrofickou laterálnou sklerózou
