Intraspinální juxtaartikulární cysty bederní páteře
Intraspinal Juxtaarticular Cysts of the Lumbar Spine
Objective:
Our focus is on pathology and anatomy of the juxtaarticular intraspinal cysts, stability of the involved spinal segment and long-term outcome data in a group of surgically treated patients.
Material and methods:
Data from 49 patients treated surgically at the Department of Neurosurgery of the Charles University Teaching Hospital in Plzen, Czech Republic, from 2003 until 2010 were evaluated. We assessed the degree of degenerative changes of the facet joint and intervertebral discs and morphology of juxtaarticular cysts. Stability of the spinal segment was evaluated using the X-rays. We assessed changes in the Oswestry Score Index (ODI) and a visual analog scale (VAS) in 18 prospectively followed patients.
Results:
Intraspinal juxtaarticular cysts were mostly spherical (41%) with a thin wall. Histological findings were uncertain in 47% of patients. Degenerative changes of the disc were of a lower degree than degeneration of the facet joint in 63% of patients. Microsurgical resection of the cyst was the surgical procedure used. Lumbar spine instability was found in 16% of cases. Improvement in VAS and ODI was statistically highly significant with lower back VAS p = 0.0205, lower extremity VAS p = 0.0001 and ODI with p = 0.0009.
Conclusion:
A unilateral intraspinal juxtaarticular cyst of the lumbar spine is not necessarily a sign of instability. Histological findings do not determine treatment modality. Surgical resection of the cyst is a good treatment option with very good clinical results. Because of unclear terminology, we suggest to use the term “intraspinal juxtaarticular cyst”.
Key words:
synovial cyst – ganglion cyst – intraspinal juxtaarticular cyst – facet joint
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.
Authors:
D. Bludovský 1; D. Štěpánek 1; S. Žídek 1; M. Choc 1; O. Hes 2; J. Kastner 3; V. Přibáň 1
Authors‘ workplace:
LF UK a FN Plzeň
Neurochirurgické oddělení
1; LF UK a FN Plzeň
Šiklův patologicko-anatomický ústav
2; LF UK a FN Plzeň
Klinika zobrazovacích metod
3
Published in:
Cesk Slov Neurol N 2014; 77/110(1): 82-87
Category:
Short Communication
Overview
Cíl:
Problematika juxtaartikulárních spinálních cyst přináší nejasnosti jak v patogenezi a terminologii, tak i v léčebných metodách. V naší práci jsme se zaměřili na patologicko-anatomické vyšetření cyst (radiologické a histologické), vyšetření stability spinálního segmentu a zhodnocení dlouhodobých výsledků chirurgické léčby juxtaartikulárních intraspinálních cyst.
Materiál a metodika:
V práci shrnujeme vlastní zkušenosti s chirurgickou léčbou 49 pacientů s juxtaartikulární intraspinální cystou bederní páteře, kteří byli v péči neurochirurgického oddělení FN v Plzni operováni v letech 2003 až 2010. Nálezy byly zpracovány podle morfologických klasifikačních schémat degenerativních změn disků, intervertebrálních kloubů a samotných cyst. Stabilitu páteře jsme posuzovali podle radiologických nálezů. Operační výkon byla mikrochirurgická resekce cysty z ipsilaterálního transligamentózního přístupu, při prokázané instabilitě doplněná vnitřní fixací. Změny v klinickém nálezu, klasifikaci bolesti Visual Analogue Scale (VAS) a životního stylu Oswestry Disability Index (ODI) jsme statisticky zhodnotili u podskupiny 18 prospektivně sledovaných pacientů.
Výsledky:
Ve sledovaném souboru se cysty nejčastěji vyskytovaly v šestém deceniu. Degenerativní změny kloubní převažovaly nad stupněm degenerace disku u 63 % pacientů. Nejčastějším tvarem byla sférická, tenkostěnná cysta (41 % případů). Instabilitu segmentu jsme prokázali v 16 % případů, kdy jsme resekci cysty doplnili vnitřním fixátorem. Histologický nález byl v 47 % nejasný. Zlepšení sledovaných klinických parametrů bylo statisticky vysoce významné. Na hladině významnosti 0,05 dosahovala změna VAS bederní krajiny p = 0,0205, VAS dolních končetin p = 0,0001 a ODI s p = 0,0009.
Závěry:
Jednostranná intraspinální juxtaartikulární cysta není přímá známka instability postiženého segmentu. Interpretace histologického vyšetření je velmi nesnadná a přesné určení typu cysty nemění postup léčby. Chirurgické řešení je metoda volby s vysokým stupněm úspěšnosti. Pro nejasnosti v české terminologii navrhujeme souhrnný termín „intraspinální juxtaartikulární cysta“.
Klíčová slova:
synoviální cysta – ganglion – intraspinální juxtaartikulární cysta – spinální klouby
Úvod
Cystické útvary v blízkosti zygoapofyzeárních kloubů páteře jsou literárně zmiňovany již od 19. století [1]. První rozsáhlejší práce věnující se diagnostice, léčbě, ale i názvosloví cyst meziobratlových kloubů byly publikovány až v 70. letech 20. století [2,3]. Četnost publikací narůstá spolu s nástupem magnetické rezonance (MR) od malých souborů [4–9] až po rozsáhlé skupiny pacientů [10]. Tyto cysty jsou zřejmě příčinou radikulopatií častěji, než se kdysi předpokládalo. V naší práci jsme retrospektivně zhodnotili soubor pacientů operovaných na neurochirurgickém oddělení FN v Plzni v období let 2003 až 2010 pro juxtaartikulární intraspinální cystu. Sledován byl klinický výsledek operační léčby, morfologie juxtaartikulárních intraspinálních cyst, histologický nález a vztah tíže degenerativního postižení disku a spinálního kloubu. Zabývali jsme se i variabilní terminologií cystických útvarů v blízkosti spinálního kloubu a pokusili jsme se navrhnout a zdůvodnit vlastní název. V závěru byly shrnuty naše poznatky o možnostech diagnostiky a léčby.
Materiál a metodika
V letech 2003 až 2010 bylo na neurochirurgickém oddělení FN Plzeň operováno 53 pacientů s diagnostikovanou intraspinální juxtaartikulární cystou bederní páteře.
Hodnotili jsme radiologickou dokumentaci, vývoj klinického nálezu, data vizuálního analogového skóre (VAS) [11] a Oswestry Disability Score (ODI) [12]).
Doba trvání symptomů před první návštěvou neurochirurgické ambulance byla v rozmezí od jednoho měsíce po dva roky.
Vstupní kritérium k hodnocení grafického nálezu představovala předoperační MR v T1 a T2 vážených obrazech (obr. 1) a prostý snímek páteře (RTG) ve standardních klidových a funkčních projekcích.
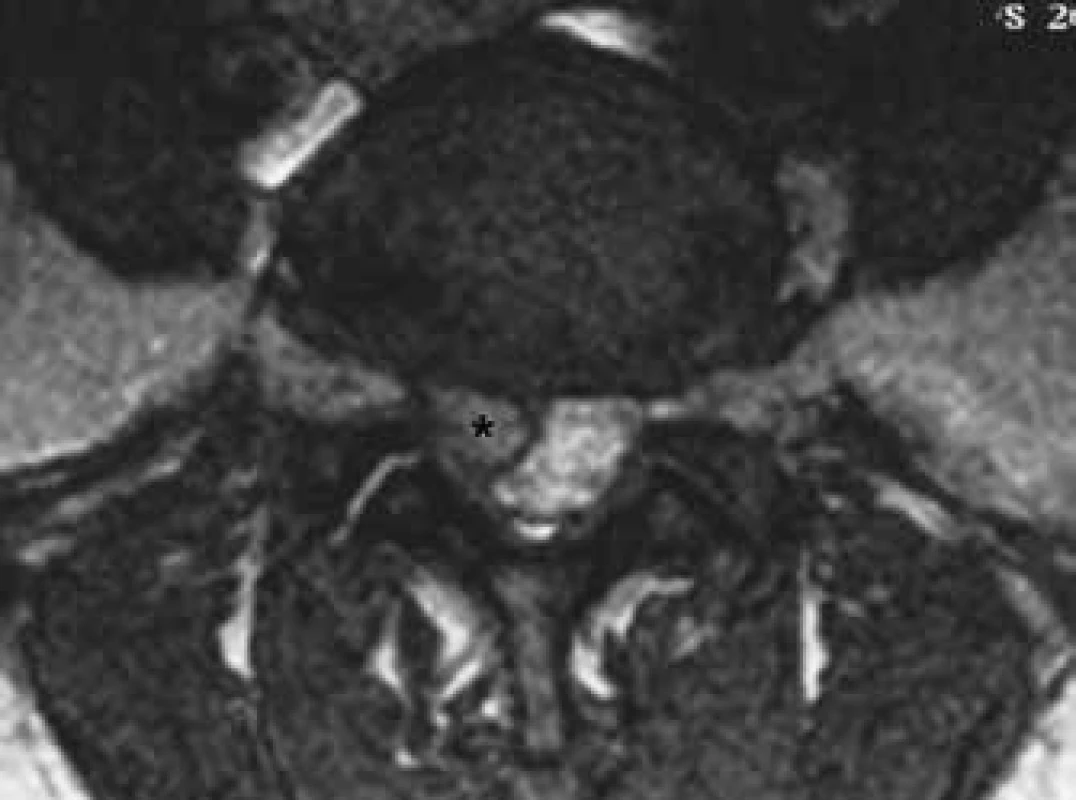
Stabilitu páteře jsme posuzovali z RTG snímků podle metodiky Wiltseho a Wintera [13] s limity uvedenými v Chaloupkově práci [14].
Cysty jsme rozdělili podle tvaru na MR vyšetření Kusakabeho stupnicí [15].
Degenerativní změny na meziobratlovém disku jsme hodnotili stupnicí dle Pfirmanna [16], změny meziobratlového kloubu podle Weishaupta [17,18].
Chirurgické řešení bylo indikováno na základě uvedených vyšetření. Základem byl mikrochirurgický rozšířený transligamentózní přístup a resekce cysty (obr. 2), při průkazu instability jsme doplnili vnitřní stabilizaci.
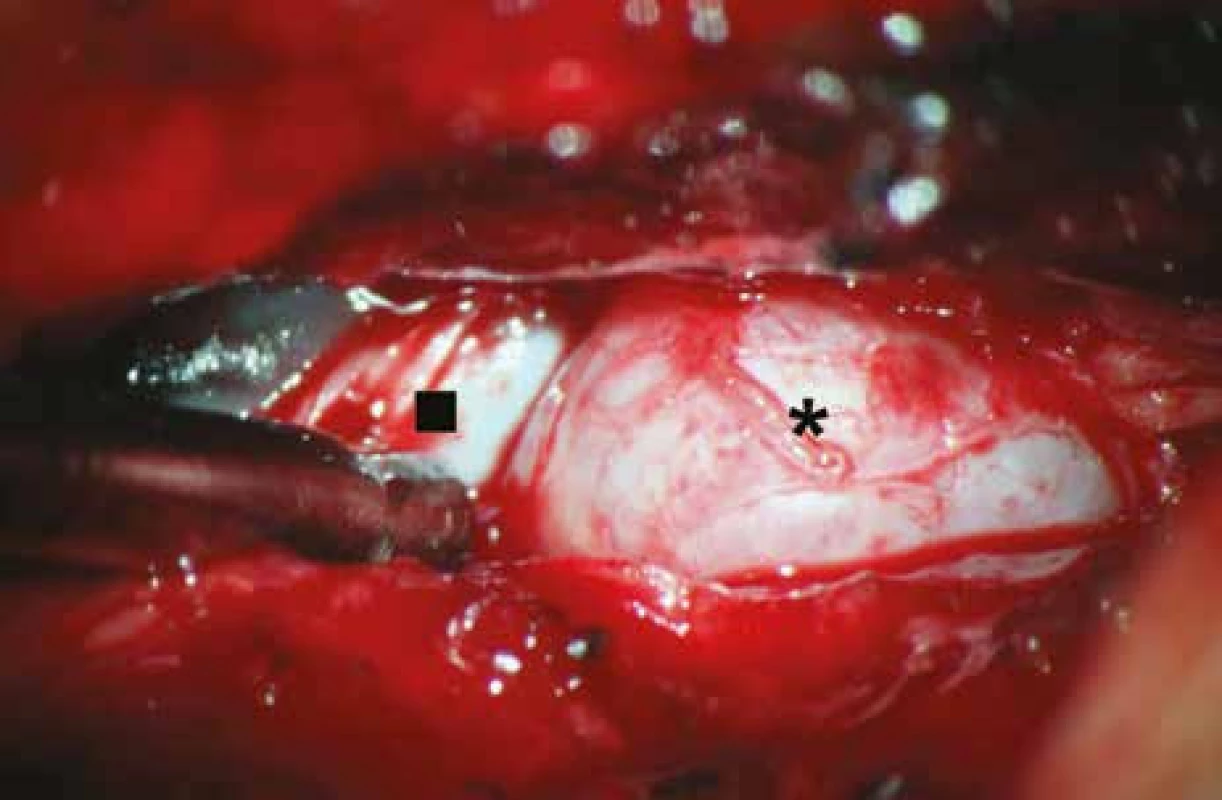
Pooperační vývoj stavu pacienta byl hodnocen na základě propouštěcí zprávy z hospitalizace, kontrolních ambulantních vyšetření a získaných dotazníků VAS a ODI. Kontroly proběhly v intervalech šest týdnů, šest měsíců, rok a dva roky. Hodnotili jsme změnu VAS a ODI předoperační a po dvou letech. Výsledné hodnoty jsme zpracovali statisticky t-testem v programu InStat Plus ver. 3.036 (Statistical Services Centre 2006, The University of Reading, United Kingdom).
Výsledky
Vstupním kritériím vyhovělo 49 pacientů, z toho 13 mužů a 36 žen ve věkovém rozmezí 32 až 77 let, u obou pohlaví průměrného věku 61 let.
Klinický obraz a jeho vývoj
Klinický obraz byl pestrý: od radikulárních iritací, přes monoradikulární léze po léze polyradikulární, dokonce i chabou paraparézu (dva pacienti s intraspinální juxtaartikulární cystou v úrovni konu míšního). Nejčastějším symptomem (49 %) byla smíšená, motorická a senzitivní, monoradikulární léze, ipsilaterální s instraspinální juxtaartikulární cystou.
Průměrná doba sledování byla 20,7 měsíců s extrémy tři měsíce (sedm pacientů) po 72 měsíců (jeden pacient). Předem stanovené kontroly v intervalech tři a šest měsíců, jeden a dva roky, s vyplněním hodnot VAS a ODI dodrželo pouze 18 pacientů. Ze zbylých pacientů 34 % spontánně opustilo sledování pro úplný ústup potíží po prvním roce sledování. Jeden ze sledovaných zemřel na onkologické onemocnění bez souvislosti s operačním výkonem na páteři. Zhodnocením dat od skupiny 18 pacientů, kteří dodrželi stanovené kontroly, jsme prokázali nepárovým t-testem s normální distribucí, na hladině významnosti 0,05 statisticky vysoce významný rozdíl hodnot ve smyslu zlepšení ve sledovaných parametrech. VAS bederní krajiny s p = 0,0205; VAS dolních končetin s p = 0,0001; ODI s p = 0,0009 (grafy 1–3).



Grafický nález
Ve sledovaných segmentech páteře jsme zjistili těžké degenerativní změny disku ve stupni 3 dle Pfirmana [16] u 12 % pacientů. Výhřez disku jsme neprokázali ani jednou. Oproti tomu změny na fazetách postiženého zygoapofyzeárního skloubení byly u 43 % těžké v nejvyšším stupni 3 dle Weishaupta [17], přičteme-li i skupinu ve 2. stupni dle Weishaupta, pak je pacientů s těžce degenerativně změněnými spinálními klouby dokonce 67 %. Degenerativní změny kloubní převažovaly nad stupněm degenerace disku u 63 % pacientů. Pouze u pěti pacientů (10 %) byly současně těžké degenerativní změny kloubů i disku.
Tenkostěnné sférické cysty jsme pozorovali u 41 % pacientů (Kusakabe 4), následovaly silnostěnné nedokonale sférické cysty (stupeň 3) u 14 %. Stupně 1 a 2 jsme neprokázali ani jednou. Nejčastější výskyt intraspinální juxtaartikulární cysty byl v segmentu L4/5 (51 %) (graf 4). Cysty ve více segmentech zároveň se vyskytly jednou, bilaterální intraspinální juxtaartikulární cysty v jednom segmentu u třech operovaných.

Degenerativní spondylolistézu ve sledovaném segmentu jsme zjistili u 14 pacientů (29 % z počtu operovaných). U osmi z nich (16 % z celého souboru operovaných) jsme prokázali instabilitu.
Operační nález a pooperační vývoj
Nejčastější způsob operačního řešení byl mikrochirurgický rozšířený transligamentózní přístup a resekce cysty (71 %) (obr. 2). Pevné adheze mezi stěnou cysty a durálním vakem jsme pozorovali u všech operovaných. Ve čtyřech případech, kdy byly intraspinální juxtaartikulární cysty bilaterálně, jsme zvolili výše uvedený přístup oboustranně. Jednou jsme u bilaterálních intraspinálních juxtaartikulárních cyst v jednom segmentu preferovali prostou laminektomii pro kombinaci s degenerativní stenózou bederní. Již po půl roce ale došlo k vývoji získané spondylolistézy s progresí původních potíží. Při revizní operaci jsme uvolnili komprimovaný nervový kořen resekcí postiženého spinálního kloubu původním přístupem a doplnili vnitřní stabilizaci segmentu transpedikulárním fixátorem a mezitělovou dézou transforaminálně zavedenou klecí.
V případech s prokázanou instabilitou (16 %) jsme sedmkrát zvolili jednosegmentovou transpedikulární fixaci s mezitělovou dézou zadním přístupem, jednou fixaci dvou segmentů. Ve skupině pacientů s fixací segmentu jsme pětkrát dekomprimovali nervové struktury z laminektomie, třikrát rozšířeným transligamentózním přístupem. Vždy s resekcí cysty. U šesti pacientů s degenerativní spondylolistézou jsme fixaci neindikovali pro chybějící známky instability nebo hypermobility segmentu.
Vyšetření dynamiky páteře na RTG bylo sledováno při kontrolách v uvedených intervalech. Sekundární progrese olistézy se objevila u dvou pacientek, kde byla již předoperačně spondylolistéza bez instability. Jednou posun progredoval pouze graficky bez klinických projevů, druhý případ po dekompresi laminektomií je uveden výše.
U jedné pacientky se segmentální angulární hypermobilitou (rozdíl úhlu segmentu v ante- a retroflexi byl 4°) byla mikrochirurgická resekce cysty doplněna otevřeně zavedeným interspinózním implantátem (In-Space, Synthes) s cílem neutralizovat hypermobilitu segmentu a odlehčit zátěži spinálních kloubů. Avšak u této pacientky došlo po dvou letech ke stejnostranné recidivě kloubní cysty, bez vývoje sekundární instability nebo známek uvolnění či selhání implantátu. Pooperační snímky ukázaly snížení angulárního pohybu segmentu, bez vývoje segmentální kyfózy nebo skoliózy. Při revizní operaci byla provedena prostá extirpace cysty bez vynětí implantátu či doplnění fixace segmentu. Pacientka je rok po revizi bez potíží s normálním neurologickým nálezem, dynamika segmentu a postavení implantátu je na kontrolních snímcích beze změn.
Histologický nález
Hematom v cystě jsme zjistili u pěti pacientů, jemné krystalky solí jednou. Histologický závěr byl v 47 % případů nejasný, synoviální cystu jsme prokázali ve 22 %, ganglion jen u 6 %. (graf 5).

Diskuze
Terminologické nejasnosti nás vedly k výběru názvu intraspinální juxtaartikulární cysty s dodatkem podle jejich lokalizace. Název není ustálený ani v anglicky psané literatuře [1,19]. Nejstarší dělení bylo do dvou skupin [3]: synoviální cysty, které obsahují vnitřní výstelku, a ganglion, které epiteliální výstelku nemá. Další degenerativní přeměnou stěny synoviální cysty dochází k lymfocytární infiltraci, neovaskularizaci, zánětlivé nekróze, fibrotizaci a vymizení epiteliální vrstvy [10]. Mění se i obsah cysty od xantochromní tekutiny, po gelovitou hmotu, někdy i s vápenatými krystaly [20,21] nebo krvácením do cysty [10,22]. V našem souboru jsme nalezli kalcifikace v cystě jednou, krvácení do cysty pětkrát. Přesně histologicky typizovat cysty v naprosté většině nelze, a tak název synoviální cysta či ganglion je nepřesný. V našem souboru byl závěr patologa ve 47 % nejasný a opíral se o naše peroperační nálezy a grafická vyšetření. Tumor nebo jinou patologii jsme v souboru operovaných pro juxtaartikulární intraspinální cystu nezjistili. Přesto by histologické vyšetření mělo být pevnou součástí diagnostiky právě k vyloučení jiných patologických stavů, například tumoru.
Podle MR lze upřesnit polohu cysty, z níž lze uvažovat o jejím původu (zadní podélný vaz, žlutý vaz, spinální kloub). Proto se v literatuře objevují další možné názvy jako cysty zadního podélného vazu, cysty žlutého vazu a varianty pro cysty s vazbou přímo na spinální skloubení – cysty meziobratlových kloubů, juxtaartikulární cysty [23], intraspinální synoviální cysty [24].
Výskyt je vyšší v mobilních částech páteře, z toho důvodu je některými autory doporučován název CYstic Formation of MObile Spine (CYFMOS) [19]. V našem souboru jsme prokázali nižší stupeň postižení disku než intervertebrálních kloubů, což tento názor nepřímo potvrzuje. Jen šest pacientů (12 %) ve sledovaném souboru mělo výrazně snížen meziobratlový prostor, ale u 20 (43 %) jsme zaznamenali těžké degenerativní změny meziobratlového kloubu. Cysty jsou ale, i když raritně, popsány i v oblasti hrudní páteře [25,26], kde je pohyb minimální. Proto uvedený název „cystické formace mobilní páteře“ rovněž není příliš univerzální.
Lákavá je možnost převést do češtiny „facet joint“, a tím i „facet cyst“. Lze použít slangové označení facetární nebo fazetové? Nebo jen kloubní cysty páteře? Pravděpodobně čistě český, výstižný a přitom stručný název, který by lépe popisoval zmíněné cystické útvary, zatím nenajdeme. Proto navrhujeme ponechat sjednocující název intraspinální juxtaartikulární cysty. Intraspinální vyloučí ostatní cysty, které jsou nejčastěji dorzálně od kloubu a oblouku, předpona juxta- (latinské poblíž, vedle) ukazuje na možnost, že cystický útvar nevychází přímo ze synovie kloubní (ačkoli tyto by měl rovněž zahrnout), ale je v blízkosti zygoapofyzeárního skloubení.
Prevalence intraspinálních juxtaartikulárních cyst se udává od 0,2 do 2,8 % podle různých zdrojů [1,19,24,27]. Výskyt je nejčastější v šestém deceniu [19,24,27], což souhlasí s naším souborem, kde průměrný věk u mužů i žen byl 61 let. Incidence ve sledovaném období mezi všemi pacienty přijatými na naše pracoviště pro degenerativní onemocnění bederní páteře byla v průměru 2,3 %.
Bývá udáván vyšší výskyt u mužů [27], v naší sestavě ale převažují ženy – 73 %, ve shodě se souborem Vaňkovým [24].
Intraspinální juxtaartikulární cysty se nejčastěji vyskytují v úrovni L4/5, nejvíce zatěžovaném a nejpohyblivějším segmentu bederní páteře, což je ve shodě s naším nálezem (graf 1). Někteří autoři [19,23] zdůrazňují přítomnost juxtaartikulárních cyst jen v mobilním až nestabilním segmentu páteře. V našem souboru jsme pozorovali nestabilní segment s intraspinální juxtaartikulární cystou pouze u 16 % pacientů. Jasnou vazbu na degenerativní spondylolistézy (29 % sledovaného souboru), která je uváděna až v 60 % [1], jsme neprokázali.
Intraspinální juxtaartikulární cysty v našem souboru nejsou jasnou známkou instability páteře, avšak mohou být součástí degenerativních změn páteře, včetně získané skoliózy a spondylolistézy. Při průkazu bilaterálních cyst v jednom segmentu je pravděpodobnost přítomné instability vyšší. Za známku možné instability segmentu lze považovat MR nález oboustranného rozšíření kloubní štěrbiny vleže na zádech nad 1 mm (efúze) [28]. Efúze jednostranné v postiženém segmentu s intraspinální cystou jsme prokázali šestkrát, avšak jen jednou oboustranně a v souvislosti s instabilitou postiženého segmentu.
Podle našich pozorování se cysty mohou objevit zároveň ve více etážích (jednou v našem souboru), oboustranně (u pěti pacientů), recidivovat v témže místě (dvakrát v naší skupině), vyvinout se v témže segmentu na druhé straně (pozorováno jednou).
V současnosti je nejčastěji přijímána teorie vzniku cyst při degenerativních změnách zygoapofyzeálního kloubu [1,10,23]. Mezi příčiny vzniku juxtaartikulárních cyst jsou řazeny i změny páteře při revmatoidní artritidě a dalších spondylartropatiích [29]. V naší skupině pacientů byly dvě ženy s revmatoidní artritidou.
Klinický nález je pestrý, velmi těžko odlišitelný od jiných příčin radikulopatií a lumbalgií. Potíže nemocného se po dosažení tzv. cystoradikulárního konfliktu mohou výrazně měnit v čase, snad v souvislosti s doplňováním obsahu cysty a nejspíše v závislosti na zátěži kloubu (stoj, sed, leh).
Hemoragie do cysty, která není tak vzácná [10,22] (pětkrát v našem souboru), může vést k náhlému zhoršení potíží až k obrazu syndromu kaudy equiny [22]. Syndrom kaudy equiny jsme u intraspinálních juxtaartikulárních cyst rovněž pozorovali, avšak mimo sledované období. V prezentovaném souboru pacientů byli dva pacienti s projevy syndromu konu míšního při prokrvácené cystě v úrovni L1/2.
Konzervativní léčba zůstává sporná. Je doporučována řada metod od klidu na lůžku, přes fyzioterapii a podpůrné korzety, po invazivní metody, jako je CT-kontrolovaná aspirace jehlou [30] a intraartikulární injekce kortikoidů [31]. Výsledky nejsou zatím zhodnoceny dlouhodobě a zdají se být horší než u chirurgické léčby. Vyvinou-li se u nemocného klinické příznaky, bývají pak na konzervativní léčbu rezistentní nebo časně recidivují [32].
Chirurgická léčba je proti tomu efektivní. Většina studií shodně ukazuje na nutnost exstirpace cysty. Někteří autoři doporučují po resekci cysty elektrokoagulaci zbytku synoviální membrány kloubu, který je ale potřeba zachovat [10,27]. V případě známek instability páteře je pak nutné obnovit stabilitu postiženého segmentu.
Velmi často jsou popisovány pevné adheze k durálnímu vaku a nervovému kořeni [32], což se shoduje také s našimi nálezy. Adheze jsme našli u všech operovaných nemocných.
Nově uváděnou metodou chirurgické léčby je miniinvazivní perkutánní implantace interspinózního implantátu [23], kdy se uvažuje o odlehčení kloubu a jeho neutralizaci, což podle autorů vede k zániku nebo alespoň zmenšení cysty a vymizení symptomů. V našem souboru jsme perkutánní metodu neužili, vždy jsme provedli otevřenou resekci cysty.
U jedné pacientky v našem souboru byla provedena otevřená resekce cysty doplněná interspinózním implantátem, s cílem neutralizovat předoperačně zjištěnou angulární hypermobilitu, jak je uvedeno v předchozí kapitole. Důvod vzniku recidivy nám není jasný, ale i s ohledem na tento případ interspinózní implantáty po otevřené resekci intraspinální juxtaartikulární cysty nepoužíváme.
Závěr
Intraspinální juxtaartikulární cysty bederní páteře se nejčastěji vyskytují u pacientů v šestém deceniu v souvislosti s degenerativními změnami meziobratlových kloubů.
Mikrochirurgická exstirpace cysty je radikální a úspěšná metoda volby v léčbě intraspinálních juxtaartikulárních cyst.
Doporučujeme vždy posoudit anatomii zygoapofyzeárního skloubení, vyšetřit mobilitu páteře a volbou vhodného operačního postupu předejít rozvoji pozdních iatrogenních komplikací.
Jednostranná juxtaartikulární cysta není přímou známkou instability páteře. Výrazně vyšší pravděpodobnost instability je v případě bilaterálních juxtaartikulárních cyst v jednom segmentu.
Interpretace histologického vyšetření je obtížná a přesné určení typu cysty nemá vliv na další průběh léčby pacienta. Přesto je důležité k vyloučení jiného onemocnění, například tumoru.
Vzhledem k nejasnostem v české i světové terminologii navrhujeme užívat termín intraspinální juxtaartikulární cysta, s doplňujícím údajem o lokalizaci cysty.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
Přijato k recenzi: 1. 2. 2013
Přijato do tisku: 3. 9. 2013
MUDr. David Bludovský
Neurochirurgické oddělení
LF UK a FN
Alej Svobody 80
306 80 Plzeň
e-mail: bludovsky@fnplzen.cz
Sources
1. Häckel M, Vaněk P. Intraspinální synoviální cysty I. Přehled problematiky. Cesk Slov Neurol N 2009; 72/105(1): 18–23.
2. Kao CC, Uihlein A, Bickel WH, Soule EH. Lumbar intraspinal extradural ganglion cyst. J Neurosurg 1968; 29(2): 168–172.
3. Kao CC, Winkler SS, Turner JH. Synovial cyst of spinal facet. Case report. J Neurosurg 1974; 41(3): 372–376.
4. Banning CS, Thorell WE, Leibrock LG. Patient outcome after resection of lumbar juxtafacet cysts. Spine (Phila Pa 1976) 2001; 26(8): 969–972.
5. Bozzao A, Floris R, Fraioli C, Ticca L, Simonetti G. “Relapsing-remitting” bilateral synovial cysts of the lumbar spine. A case report. Neuroradiology 2001; 43(12): 1076–1078.
6. Heary RF, Stellar S, Fobben ES. Preoperative diagnosis of an extradural cyst arising from a spinal facet joint: case report. Neurosurgery 1992; 30(3): 415–418.
7. Pendleton B, Carl B, Pollay M. Spinal extradural benign synovial or ganglion cyst: case report and review of the literature. Neurosurgery 1983; 13(3): 322–326.
8. Pirotte B, Gabrovsky N, Massager N, Levivier M, David P, Brotchi J. Synovial cyst of the lumbar spine: surgery-related results and outcome, J Neurosurg 2003; 99 (Suppl 1): 14–19.
9. Sova M, Smrčka M, Hušek K. Synoviální cysty bederní páteře – vzácná příčina lumboischialgií. Cesk Slov Neurol N 2000; 63/96(5): 297–298.
10. Lyons MK, Atkinson JLD, Wharen RE, Deen HG, Zimmerman RS, Lemens SM. Surgical evaluation and management of lumbal synovial cysts: the Mayo Clinic experience. J Neurosurg 2000; 93 (Suppl 1): 53–57.
11. Carlsson AM. Assessment of chronic pain. I. Aspects of the reliability and validity of the visual analogue scale. Pain 1983; 16(1): 87–101.
12. Fairbank JC, Pynsent PB. The Oswestry Disability Index. Spine (Phila Pa 1976) 2000; 25(22): 2940–2952.
13. Wiltse LL, Winter RB. Terminology and measurement of spondylolisthesis. J Bone Joint Surg Am 1983, 65(6): 768–772.
14. Chaloupka R, Neubauer J. Zobrazovací metody u spondylolistézy. In: Suchomel P, Krbec M et al (eds). Spondylolistéza. Diagnostika a terapie. 1st ed. Praha: Galén 2007: 23–27.
15. Kusakabe T, Kasama F, Aizawa T, Sato T, Konkubun S. Facet cyst in the lumbar spine: radiological and histopathological findings and possible pathogenesis. J Neurosurg Spine 2006; 5(5): 398–340.
16. Doyle AJ, Merrilees M. Synovial cysts of the lumbar facet joints in symptomatic population: Prevalence on magnetic resonance imaging. Spine (Phila Pa 1976) 2004; 29(8): 874–878.
17. Weishaupt D, Zanetti M, Boos N, Hodler J. MR imaging and CT in osteoarthritis of the lumbar facet joints. Skeletal Radiol 1999; 28(4): 215–219.
18. Friedberg SR, Fellows T, Thomas CB, Mancall AC. Experience with symptomatic spinal epidural cyst. Neurosurgery 1994; 34(6): 989–993.
19. Christophis P, Asamoto S, Kuchelmeister K, Schachenmayr W. “Juxtafacet cysts”, a misleading name for cystic formation of mobile spine (CYFMOS). Eur Spine J 2007; 16(9): 1499–1505.
20. Grantham M, Richmond B. Unusual facet cyst containing struvite and hydroxyapatite. Skeletal Radiol 2001; 30(1): 57–59.
21. Nijensohn E, Russel EJ, Milan M, Brown T. Calcified synovial cyst of the cervical spine: CT and MR evaluation. J Comput Assist Tomogr 1990; 14(3): 473–476.
22. Tatter SB, Cosgrove GR. Hemorrhage into lumbar synovial cyst causing an acute cauda equina syndrome. Case report. J Neurosurg 1994; 81(3): 449–452.
23. Hrabálek L, Wanek T, Adamus M. Léčba juxtaintervertebrálních cyst bederní páteře perkutánní dynamickou interspinózní stabilizací: prospektivní studie. Acta Chir Orthop Traum Cech; 2012: 144–149.
24. Vaněk P, Häckel M. Intraspinální lumbální synoviální cysty II – chirurgická léčba 13 nemocných. Cesk Slov Neurol N 2009; 72/105(1): 61–64.
25. Cohen-Gadol AA, White JB, Lynch JJ, Miller GM, Krauss WE. Synovial cyst of the thoracic spine. J Neurosurg Spine 2004; 1(1): 52–57.
26. Hodges SD, Fronczak S, Zindrick MR, Lorenz MA, Vrbos LA. Extradural synovial thoracic cyst. Spine 1994; 19(21): 2471–2473.
27. Sabo RA, Tracy PT, Weiniger JM. A series of 60 juxtafacet cysts: clinical presentation, the role of spinal instability, and treatment. J Neurosurg 1996; 85(4): 560–565.
28. Finckh A, Gerster J, So AK. Association of spondylarthropathies with lumbar synovial cysts. Clin Rheumatol 2003; 22(1): 67–69.
29. Lattig F, Fülöp Fekete T, Kleinstück FS, Porchet F, Jeszensky D, Mannion AF. Lumbar Facet Joint Effusion on MRI as a Sign of Unstable Degenerative Spondylolisthesis: Should it Influence the Treatment Decision? J Spinal Disord Tech. In print 2012.
30. Imai K, Nakamura K, Inokuchi K, Oda H. Aspiration of intraspinal synovial cyst: recurrence after temporal improvement. Arch Orthop Trauma Surg 1998; 118(1–2): 103–105.
31. Vanneroy F, de Caen C. The value of facet joint arthrography. Spine (Phila Pa 1976) 1991; 16(4): 483.
32. Pirotte B, Gabrovsky N, Massager N, Levivier M, David P, Brotchi J. Synovial cyst of the lumbar spine: surgery-related results and outcome, J Neurosurg 2003; 99 (Suppl 1): 14–19.
Labels
Paediatric neurology Neurosurgery NeurologyArticle was published in
Czech and Slovak Neurology and Neurosurgery

2014 Issue 1
Most read in this issue
- Mikrochirurgická léčba symptomatických pineálních cyst
- Chirurgická léčba hydrocefalu
- Stiff‑ person syndrom sdružený s myotonickou dystrofií 2. typu – kazuistika
- Mezinárodní standardy pro neurologickou klasifikaci míšního poranění – revize 2013
