Význam elektromyografie v chirurgické rekonstrukci spasticity horní končetiny
Importance of Electromyography in the Reconstructive Surgery of the Upper Extremity
Aim of the study:
Muscle-tendon transfers are used as part of a complex approach in management of spasticity. The aim of the study was to highlight varied activation of individual muscles in a spastic upper extremity, and to emphasise that it is absolutely necessary to implement a functional EMG assessment before each reconstructive intervention.
Methodology:
Between 2009 and 2012, a group of 17 patients with spasticity of the upper limb was scheduled for surgical reconstruction of the forearm. The mean age of the group was 34 (7–71) years, the mean duration of spastic deformity was 11 (3–24) years. Activity level of the muscles with respect to the position of the hand, involvement when gripping and releasing the grip was assessed using EMG. The aim of the surgery was to eliminate symptoms of spastic forearm muscles during volitional movement of the hand.
Results:
While in a healthy person, forearm muscles are agonistic or synergistic to a specific acral movements, the same muscles showed antagonistic muscle properties in 17% (nine muscles) of the 52 examined muscles of patients with the spastic syndrome. In half of the patients (53%), at least one muscle with antagonistic muscle characteristics – a reverse muscle – was present.
Conclusion:
During hand movement, there are significant differences between patients in how spastic muscles are activated, depending on individual movement patterns. Functional assessment of muscles before reconstructive surgery using EMG provides the necessary information on how to utilize spasticity symptoms (contraction, synkinesis) effectively to achieve a positive effect on the function of the hand grip.
Key words:
elasticity – functional electromyography – upper extremity – tendon transfer
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.
Authors:
I. Čižmář 1; E. Ehler 2; J. Dufek 1; P. Přikryl 1
Authors‘ workplace:
Traumatologické oddělení, LF UP a FN Olomouc
1; Neurologická klinika FZS UPa a Pardubické krajské nemocnice, a. s.
2
Published in:
Cesk Slov Neurol N 2014; 77/110(1): 100-103
Category:
Short Communication
Overview
Cíl studie:
Šlacho-svalové transfery jsou užívány v rámci komplexního přístupu v řešení spasticity. Cílem práce je upozornit na rozdílnou aktivaci jednotlivých svalů u spastické horní končetiny, a tím nezbytnou nutnost realizovat funkční zhodnocení pomocí EMG před každým rekonstrukčním výkonem.
Soubor a metodika:
V letech 2009–2012 bylo podrobně vyšetřeno 17 pacientů věkového průměru 34 (7–71) let, s délkou trvání spastické deformity ruky v průměru 11 (3–24) let, se spasticitou horní končetiny, u nichž byla plánována chirurgická rekonstrukce na předloktí. Pomocí EMG byla hodnocena úroveň aktivity těchto svalů v závislosti na poloze ruky, zapojení při úchopu a při jeho uvolnění. Cílem chirurgického výkonu byla redukce spastických projevů svalstva předloktí při volním pohybu akra.
Výsledky:
Svaly předloktí, které jsou u zdravé osoby agonistické či synergistické ke konkrétnímu pohybu akra, vykazovaly u spastického syndromu vlastnosti antagonistického svalu v 17% (devět svalů) z celkového počtu 52 vyšetřených svalů. U poloviny pacientů (53 %) byl přítomen alespoň jeden sval, který vykazoval vlastnosti antagonistického svalu vůči fyziologickému stavu.
Závěr:
Spastické svaly se při pohybech ruky aktivují u jednotlivých nemocných výrazně rozdílným způsobem, a to podle individuálního pohybového vzorce. Funkční zhodnocení svalstva pomocí EMG před rekonstrukční operací poskytuje nezbytné informace, jak efektivně využít projevy spasticity (kokontrakce, synkinézy) v pozitivním efektu na úchopovou funkci ruky.
Klíčová slova:
elasticita – funkční elektromyografie – horní končetiny – šlachový transfer
Úvod
Spasticita je projev a následek celé řady chorob – cévní mozkové příhody, kraniocerebrálního poranění, dětské mozkové obrny a roztroušené sklerózy [1]. Základní přístup ke zvládání spasticity je velmi časně zahájená rehabilitace cílená na protažení svalů a měkkých tkání. U fokálního typu spasticity je indikována lokální aplikace botulotoxinu A do spastických svalů (se zohledněním spastické dystonie, kokontrakce, synkinéz). U generalizované spasticity a u spinálních forem spasticity mají své místo myorelaxancia a u malé části nemocných je velkým přínosem intratékální aplikace baklofenu [2–4]. Chirurgická léčba spasticity má své místo tam, kde jsou rehabilitační metody a medikamentózní léčba již efektivně zapojeny, a přesto má nemocný stále výrazné potíže spojené se spasticitou [5]. Výkony na svalech a šlachách končetin jsou považovány za nejefektivnější z celého spektra chirurgických výkonů [6]. Spastické svaly mohou být operačním výkonem uvolněny nebo prodlouženy k eliminaci nepříznivého působení spasticity, ale zásadní pozitivní efekt se projeví až po vhodném přesunu tohoto spastického svalu na místo, kde pomáhá takto obnovit fyziologickou balanci končetiny [7,8]. Úskalím těchto výkonů může být nedostatečná predikce výsledné funkce, a proto tato práce dokumentuje nezastupitelnou roli dynamického EMG v předoperačním plánování. Pomocí jehlové EMG je možno kvantifikovat klidovou aktivitu motorických jednotek v neutrální poloze končetiny (ruky), zhodnotit aktivitu ve flexi/extenzi, v ulnární/radiální dukci, při stisku a uvolnění úchopu. Analýzou změněného zapojení spastického svalu do funkčních stereotypů ruky je možno velmi spolehlivě indikovat sval vhodný k transferu pro daný typ spasticity s cílem redukce spastických projevů svalstva a obnovy fyziologického držení (postury) končetiny v klidu [9,10].
Materiál a metoda
V období čtyř let (2009–2012) byl retrospektivně analyzován soubor nemocných se spasticitou horní končetiny, u nichž byla plánována chirurgická rekonstrukce úchopové funkce ruky. U těchto nemocných byly zhodnoceny demografické parametry, etiologie spasticity, délka trvání a její stabilizace. Při klinickém rozboru byl analyzován typ spasticity předloktí, ruky a prstů. Určili jsme ty svaly, které se na spasticitě a jejích projevech nejvíce podílejí (včetně změněné postury, dystonie, kokontrakce, synkinéz). Dále byly vybrány svaly vhodné k transferu šlach. Pomocí jehlové EMG byly obě skupiny těchto svalů vyšetřeny. Hodnocena byla úroveň aktivity v neutrální poloze, při flexi a extenzi, při stisku a uvolnění úchopu, při dukcích. Sledovalo se, zda nárůst aktivity daného svalu při pohybu končetiny odpovídá zapojení do pohybového vzorce zdravého jedince. V případech, kdy pohyb ruky byl u pacienta výrazně limitován, bylo měření prováděno při volní snaze o tento pohyb. Pomocí jehlové EMG jsme byli schopni určit úroveň aktivity i časové parametry zapojení svalu a zapojení do změněných stereotypů.
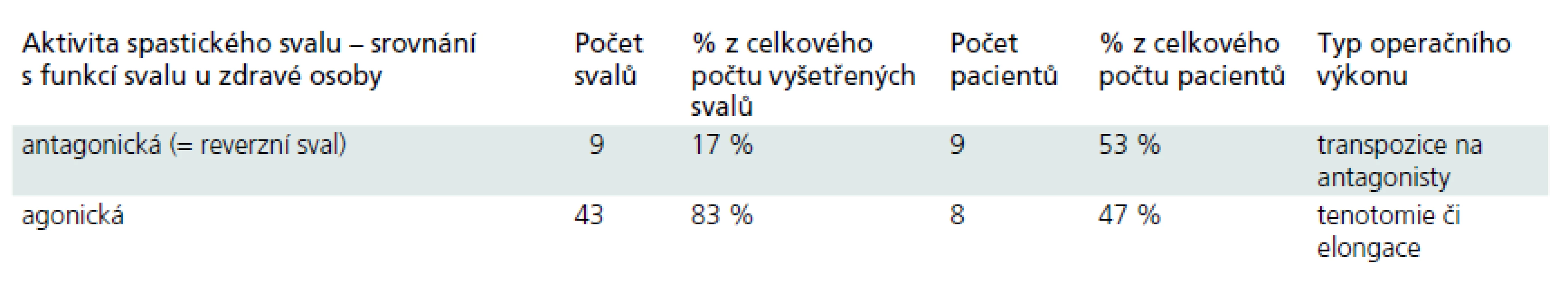
V uvedeném období bylo vyšetřeno celkem 52 svalů u 17 pacientů. Jednalo se hlavně o svaly FCU (flexor carpi ulnaris), FCR (flexor carpi radialis), PT (pronator teres), ECU (extensor carpi ulnaris), FDS (flexor digitorum superficialis), FDP (flexor digitorum profundus) a BR (brachioradialis). Spastické svaly předloktí, jež jsou u zdravých osob agonisté či synergisté ke konkrétnímu pohybu ruky a které vykazovaly vlastnosti (zapojení do pohybu) antagonistického svalu, jsme pracovně nazvali „reverzní svaly“.
Chirurg-operatér byl vždy přítomen při vyšetření v EMG laboratoři a na základě plánované rekonstrukce definoval svaly k měření.
Výsledky
V období čtyř let jsme zařadili do souboru 17 nemocných, šest žen a 11 mužů, věkového průměru 34 (7–71) let. V etiologii spasticity dominovala DMO (tab. 1). Délka trvání spasticity a velmi často již spastické deformity byla v průměru 11 (3–24) let. Všichni pacienti byli v relativně stabilizovaném stavu stran progrese spastických projevů na základě neurologického vyšetření.

V uvedeném období bylo vyšetřeno celkem 52 svalů u 17 pacientů. Jednalo se hlavně o svaly FCU (flexor carpi ulnaris), FCR (flexor carpi radialis), PT (pronator teres), ECU (extensor carpi ulnaris), FDS (flexor digitorum superficialis), FDP (flexor digitorum profundus) a BR (brachioradialis). Z celkového počtu 52 vyšetřených svalů bylo devět (17 %) s kontrakcí při pohybu v opačném směru (reverzní svaly). Zbylých 43 (83 %) vyšetřovaných svalů si zachovalo svou roli – zapojení do fyziologických pohybových stereotypů ruky, avšak s trvalou svalovou aktivitou (tab. 2). U poloviny pacientů ze souboru (53 %) byl přítomen alespoň jeden reverzní sval, který vykazoval aktivaci jako antagonista vůči jeho funkci u zdravého jedince (tab. 2). Nejčastěji diagnostikovaný reverzní sval byl FCU (8krát) a FCR (1krát).
Diskuze
Funkce horní končetiny alterovaná spastickými projevy má výrazný dopad na spektrum ADL (Activity of Daily Living). Výkony zlepšující funkci ruky na svalech a šlachách končetin se považují za efektivní, ale jejich úskalím může být predikce výsledné funkce a doba přetrvávání efektu operačního výkonu [11]. Pro dobrý a trvalý výsledek je zásadní detailní znalost patologie vyvolávající spastické projevy, ale i přesná identifikace a funkční zhodnocení dílčích svalů v oblasti intervenčního zákroku.
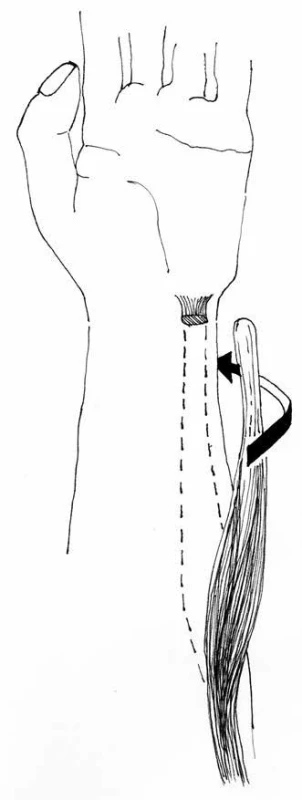
Rekonstrukce na muskuloskeletárním systému u pacientů se spasticitou se řídí obdobnými principy jako u pacientů s plegií periferních nervů [12,13]. Prosté elongace a tenotomie mají často jen dočasný a omezený efekt. Naproti tomu, pokud se k těmto výkonům přidá vhodná šlachová transpozice spastického svalu, získáváme efektivní a trvalou protiváhu s obdobným silovým působením, a tím obnovíme svalovou rovnováhu končetiny. Sval, který při volním pohybu končetiny zvyšuje svoji aktivitu antagonisticky vůči svému fyziologickému pohybovému vzorci, jsme nazvali reverzní sval. V jeho identifikaci hraje zásadní roli funkční zhodnocení svalů pomocí EMG. Význam identifikace reverzního svalu spočívá v jeho transferu na antagonisty, a tím změněný kontrakční vzorec spastického svalu (vycházející z kokontrakce, dystonie, synkinéz) využíváme jako protiváhu a vytváříme podmínky pro obnovení fyziologické balance ruky. Význam funkčního hodnocení pomocí EMG rovněž podtrhuje četnost přítomnosti reverzního svalu. U poloviny pacientů byl diagnostikován alespoň jeden reverzní sval.Tito pacienti daleko více profitují z provedené operační rekonstrukce ve smyslu funkčního a trvalého efektu. Empirické používání transferu šlachy ulnárního flexoru zápěstí na extenzory zápěstí bez diagnostiky EMG by naopak zhoršilo funkční výsledek po operaci u 47 % pacientů z našeho souboru (obr. 1). Tyto šlachové transpozice nelze realizovat bez znalosti výsledků funkčního zhodnocení pomocí EMG.
Nedostatkem EMG měření je kvantifikace svalové síly spastického svalu, a tím objektivizace výsledného efektu transferu. Stále máme nedostatek informací (a ani funkční zhodnocení pomocí EMG v tomto aspektu mnoho nepřidá) k rozhodnutí, s jakým předpětím je nutno sval přišít, aby byl zajištěn dostatečný funkční efekt. Zde je nezbytná praktická zkušenost operatéra, která vychází z konfigurace spastického svalu určeného k transferu a z klinických projevů.
Všichni pacienti ve studii hodnotili provedený chirurgický výkon pozitivně, s přínosem především v rozšíření spektra aktivit denní činnosti, zlepšení sebeobslužnosti a mobility. U jednoho pacienta byla provedena dodatečná korekce předpětí transferu pro trvale zvýšenou extenzi zápěstí, která částečně limitovala úchopovou schopnost. U výkonů korigujících postavení zápěstí je klinicky patrná i sekundární změna v klidovém postavení palce a prstů.
Načasování indikace k chirurgickému výkonu na dokumentovaném souboru pacientů zásadně překročila literárně uváděnou optimální dobu, za což je považována doba obvykle v intervalu mezi 6. a 18. měsícem po poranění CNS. Na operaci je stále pohlíženo jako na poslední možnost léčby spasticity, tento názor je však dnes pokládán za zastaralý a pro pacienty může mít i výrazný negativní důsledek [14]. V komplexním přístupu ke spasticitě je však nezbytné začít s rehabilitací (s polohováním, protažením spastických svalů, případně aktivním cvičením) již prvý den po vzniku léze. Platí to jak pro traumatické centrální léze, roztroušenou sklerózu, tak zejména pro cévní mozkové příhody. V dalších dnech lze kromě strečinku použít i dlahování spastických končetin [15,16]. Při rychlém rozvoji spasticity – zejména fokální spasticity horní končetiny – je indikována infiltrace spastických svalů botulotoxinem A [17]. Při stabilizaci spasticity a nedostatečném efektu rehabilitace, fyzikálních metod v kombinaci s podáním botulotoxinu je nutno již relativně brzy zvážit zákrok na spastických svalech – transfer šlach [2,4,18].
V dnešní době chirurgická intervence na muskuloskeletárním systému jednoznačně patří do komplexní terapie spasticity. Zvláště pro pacienty, kteří mají fokální projevy spasticity, by měl být chirurgický zákrok zvážen v časných stadiích, ještě před rozvojem ireverzibilních změn na svalstvu a kloubních strukturách.
Operační výkon není finálním řešením vedoucím k obnově plné funkce, ale vytváří vhodnější podmínky k další cíleně vedené rehabilitaci, omezuje množství nutné medikace, limituje lokální léčbu botulotoxinem a aplikaci protetických pomůcek [19].
Reálný cíl operačních výkonů je nutné stanovit s ohledem na stupeň postižení, míru spasticity a případnou alteraci mentálních funkcí, která je nezbytná pro pooperační spolupráci. V případě volní aktivity končetin a dobré spolupráci pacienta je cílem funkční zlepšení končetin. Hlavními body zájmu je pohyb v rameni pro možnost osobní péče a koordinovaný, volní pohyb prstů pro úchopovou funkci ruky. V ostatních případech, kdy mají pacienti větší projevy spasticity s minimálním nebo žádným aktivním pohybem a s předpokládanou omezenou kapacitou v pooperační spolupráci, je léčba cílena na zlepšení pasivního pohybu a uvolnění kontraktur. Tyto výkony usnadňují především pečovatelství při polohování a přesunech pacienta, zlepšují extenzi lokte pro snadnější ošetřování a oblékání či snadnější extenzi prstu pro zlepšenou hygienu dlaně.
Veškeré rekonstrukce, které provádíme v rámci chirurgického řešení spasticity nepostihují vlastní zdroj spasticity a tyto rekonstrukce jsou de facto paliativními výkony. Pokud nebude v léčbě spasticity ovlivněn vlastní zdroj centrální spastické parézy – léze centrálního motoneuronu – zůstává chirurgické řešení spasticity u vhodně zvoleného pacienta bezpečnou a efektivní cestou ke korekci deformit.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
Přijato k recenzi: 11. 6. 2013
Přijato do tisku: 4. 11. 2013
doc. MUDr. Igor Čižmář, Ph.D.
Traumatologické odděleníLF UP a FN Olomouc
I. P. Pavlova 6
779 00 Olomouc
e-mail: i.cizmar@seznam.cz
Sources
1. Reimers J. Functional changes in the antagonists after lengthening the agonists in cerebral palsy. Clin Orthop Relat Res 1990; 253: 30–34.
2. Štětkářová I, Ehler E, Jech R et al. Spasticita a její léčba. Praha: Maxdorf Jessenius 2012.
3. Jankovic J, Albanese A, Attassi ZM, Dolly JO, Hallet M, Mayer NH. Botulinum Toxin: Therapeutic Clinical Practice and Science. Philadelphia: Saunders Elsevier 2009.
4. Barnes MP, Johnson GR. Upper motor neurone syndrome and spasticity. Clinical management and neurophysiology. Cambridge: Cambridge University Press 2001.
5. Ehler E, Vaňásková E, Štětkářová I. Standard komplexní léčby spasticity po cévní mozkové příhodě. Cesk Slov Neurol N 2009; 72/105(2): 179–181.
6. Chambers HG. The surgical treatment of spasticity. Muscle Nerve 1997; 6: S121–S128.
7. Smeulders MJ, Kreulen M. Myofascial force transmission and tendon transfer for patients suffering from spastic paresis: a review and some new observations. J Electromyogr Kinesiol 2007; 17(6): 644–656.
8. Smeuldcrs MJ, Kreulen M. Adaptation of the properties of spastic muscles with wrist extension deformity. Muscle Nerve 2006; 34(3): 365–368.
9. Gracies JM, Bayle N. Vinti M, Alkandari S, Vu P, Loche CM, Colas C. Five-step clinical assessment in spastic paresis. Eur J Rehab Med 2010; 46(3): 411–421.
10. Ward AB. A literature review of the pathophysiology and onset of post-stroke spasticity. Eur J Neurol 2012; 19(1): 21–27.
11. Mayer NH. Choosing upper limb muscles for focal intervention after traumatic brain injury. J Head Trauma Rehabil 2004; 19(2): 119–142.
12. Pilný J, Čižmář I, Ehler E. Transpozice šlachy m. tibi alis posteri or – efektivní řešení parézy perone álních svalů. Cesk Slov Neurol N 2009; 72/105(3): 279–283.
13. Čižmář I, Ehler E, Pilný J, Ira D, Višňa P, Dráč P. Léze radiálního nervu a možnosti pozdní rekonstrukce funkce šlachovým transferem. Cesk Slov Neurol N 2010; 73(6): 701–705.
14. Tafti MA, Cramer SC, Gupta R. Orthopaedic management of the upper extremity of stroke patients. J Am Acad Orthop Surg 2008; 16(8): 462–470.
15. Rosales RL, Kanovsky P, Fernandez HH. What’s the „catch“ in upper-limb post-stroke spasticity: expanding the role of botulinum toxin applications. Parkinsonism Relat Disord 2011; 17 (Suppl 1): S3–S10.
16. Ehler E. Použití botulotoxinu v neurologii. Cesk Slov Neurol N 2013; 76/109(1): 7–21.
17. Welmer AK, Widén Holmquist L, Sommerfeld DK. Location and severity of spasticity in the first 1–2 weeks and at 3 and 18 months after stroke. Eur J Neurol 2010; 17(5): 720–725.
18. Štětkářová I. Mechanizmy spasticity a její hodnocení. Cesk Slov Neurol N 2013; 76/109(3): 267–280.
19. Gellman H, Keenan MA, Stone L. Reflex sympathetic dystrophy in brain-injured patients. Pain 1992; 51(3): 307–311.
Labels
Paediatric neurology Neurosurgery NeurologyArticle was published in
Czech and Slovak Neurology and Neurosurgery

2014 Issue 1
Most read in this issue
- Mikrochirurgická léčba symptomatických pineálních cyst
- Chirurgická léčba hydrocefalu
- Stiff‑ person syndrom sdružený s myotonickou dystrofií 2. typu – kazuistika
- Mezinárodní standardy pro neurologickou klasifikaci míšního poranění – revize 2013
