Uzávěr bazilární tepny disekcí v souvislosti s manipulací krční páteře – kazuistika
A Cervical Spine Manipulation-associated Dissection of Basilar Artery – a Case Report
The authors present the case of a 37-year-old female who presented with severe acute dizziness with subsequent neurological deficit. A diagnosis of basilar artery occlusion was made and successfully treated with acute stenting.Vertebrobasilar dissection after manipulation of the cervical spine is a rare complication of this therapeutic modality. The exact incidence of vertebrobasilar dissection and subsequent stroke is not known. The significant worsening of neck pain and the onset of neurological symptoms after the manipulation indicates urgent neurological examination. CT angiography (CTA) is the most available imaging method in the diagnostics of basilar artery occlusion. Diffusion-weighted MRI (DWI) in combination with perfusion- weighted MRI (PWI) has proved wisely useful in the selection of patients suitable for acute therapy, should a mismatch between these procedures suggest viable penumbral tissue. A diagnosis of occlusion of the basilar artery is a strong indication for urgent endovascular intervention.
Key words:
dissection of vertebral artery – Wallenberg syndrome – thrombosis of basilar artery
Authors:
M. Tinková 1; J. Kasík 1; J. Lacman 2
Authors‘ workplace:
ÚVN Praha
Neurologické oddělení
1; ÚVN Praha
Radiodiagnostické oddělení, LF UK v Hradci Králové
2
Published in:
Cesk Slov Neurol N 2011; 74/107(3): 348-352
Category:
Case Report
Overview
Prezentujeme kazuistiku 37leté ženy, u které bezprostředně po manipulaci došlo k rozvoji neurologické symptomatologie. Diagnostikovaný uzávěr a. basilaris byl úspěšně vyřešen akutní implantací stentu. Vertebrobazilární disekce po manipulaci krční páteře je vzácná komplikace této léčebné metody. Přesná incidence vzniku disekce ve vertebrobazilárním povodí a následně iktu není známa. Evidentní zhoršení bolestí v šíji a vznik neurologické symptomatologie v návaznosti na manipulaci vyžaduje okamžité neurologické vyšetření. Nejdostupnější zobrazovací metodou v diagnostice uzávěru bazilární tepny je CT angiografie. V posouzení viability tkáně má dominantní postavení vyšetření magnetickou rezonancí – DWI (diffusion-weighted imaging) a PWI (perfusion-weighted imaging) vyšetření. Diagnostikovaný uzávěr bazilární tepny je indikací k akutnímu endovaskulárnímu řešení.
Klíčová slova:
disekce vertebrální tepny – Wallenbergův syndrom – trombóza bazilární tepny
Úvod
Manipulace je relativně častý léčebný postup u pacientů s cervikalgiemi užívaný zejména chiropraktiky, ortopedy, méně již fyzioterapeuty a neurology. Frekvenci neurologických komplikací po manipulaci je velmi obtížné určit. Je zřejmé, že mnoho případů zůstává nediagnostikováno. Literární údaje jsou velmi různé, kanadská studie [1] udává incidenci 1,3 případů disekce vertebrální tepny na 100 000 provedených manipulací, v USA je to jeden iktus na dva milióny provedených manipulací [2].
Do roku 1996 bylo popsáno celkem 183 kazuistik cerebrovaskulárních příhod ve vertebrobazilárním povodí, z toho 33 bylo s fatálním koncem [3]. Novější studie [4] poukazují na větší četnost případů: jeden iktus na 20 000 spinálních manipulací.
Rizikové pacienty nelze bezpečně dopředu identifikovat. Měl by být zvažován potencionální benefit manipulace oproti rizikům, neboť možné komplikace je obtížné předem odhadnout a mohou být těžce invalidizující. Spinální manipulace může rovněž vést k exacerbaci příznaků již existující disekce.
Kazuistika
Naší pacientkou byla 37letá žena, která dosud vážněji nestonala. Užívala pouze hormonální antikoncepci ve formě náplastí. Pro čtyři dny trvající bolesti hlavy podobné migréně a bolesti na pravé straně krku byla provedena v 8.15 hod manipulace krční páteře. Bezprostředně po zákroku měla pacientka silné bolesti hlavy s maximem v zátylku, bylo jí nevolno a táhlo ji to doprava. K výraznému zhoršení došlo ve 12.00 hod, kdy obtížně vyslovovala, měla těžké pravostranné končetiny, při chůzi tah doprava. V 16.00 hod přijata na neurologické oddělení FN v Krči.
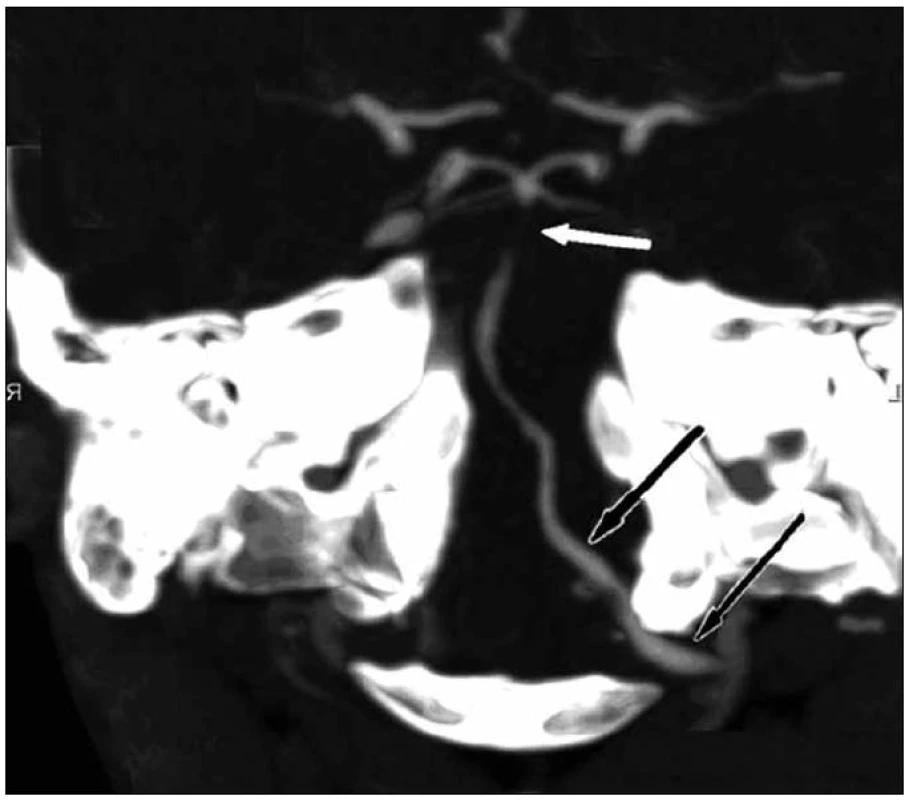
V objektivním nálezu byla těžká dysartrie, hypestezie n. V. vpravo, na horních končetinách lehká ataxie vpravo, instabilita v Mingazzinim. Na pravé dolní končetině instabilita v Mingazzinim, taxe hypermetrická, chůze nejistá s tahem doprava. Na snímcích provedených výpočetní tomografii (CT) byl normální nález, na CT angiografii (CTA) suspektní uzávěr pravé vertebrální tepny a trombus v bazilární tepně (obr. 1).
Po telefonické konzultaci byla přeložena tentýž den ve 20.00 hod na naše pracoviště. Stěžovala si na bolesti v oblasti krční páteře, mluvilo se jí o něco lépe. V objektivním nálezu: spavá, probuditelná, těžká dysartrie, řeč jen velmi obtížně srozumitelná, zornice izokorické, nystagmus nepřítomen, centrální léze n. VII. vpravo. Na pravé horní končetině pozitivní zánikový jev pyramidový (pokles v Mingazzinim 5 cm), taxe výrazně nepřesná, ukazovák ztěžka dopadá na nos, dysdiadochokinéza. Na pravé dolní končetině pokles v Mingazzinim 10 cm, taxe výrazně hypermetrická, vlevo taxe lehce nepřesná. Pravostranná hyperreflexie. Vyšetřena vleže. Celkové National Institute of Health stroke scale (NIHSS) bylo 9. Provedli jsme urgentní digitální subtrakční angiografii (DSA) s nálezem: na bočných projekcích obou karotických tepen je patrno plnění obou a. cerebri posterior z karotid. Pravá vertebrální tepna je hypoplastická, tenká, intrakraniálně neteče, končí pod bazí jako muskulární větve okcipitálně (obr. 2).
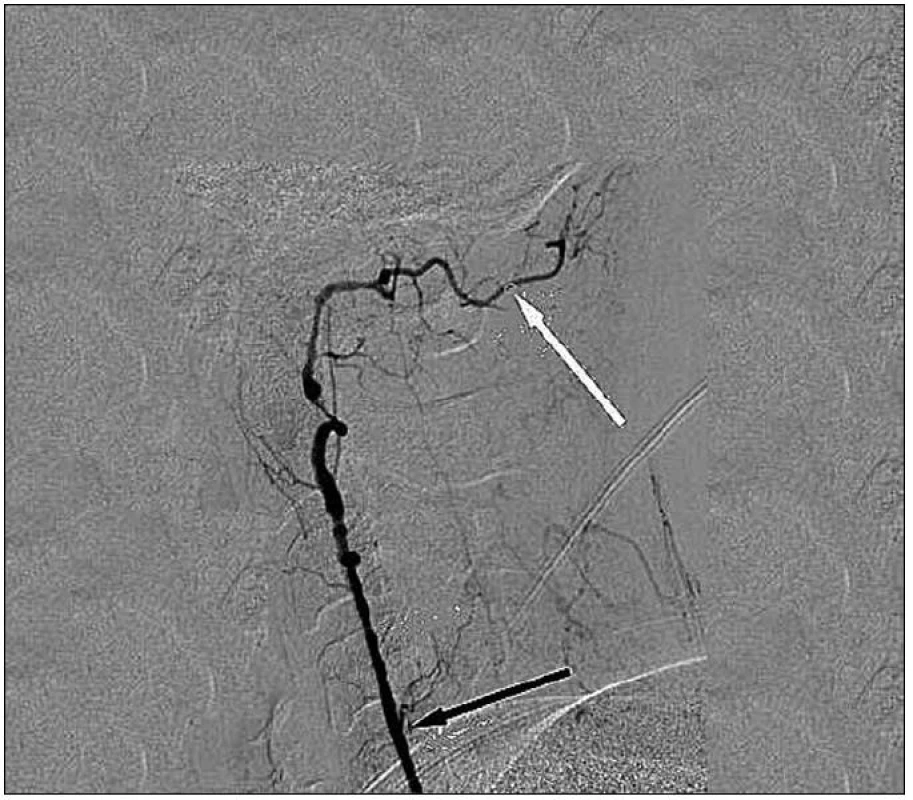
Levá vertebrální tepna je volná, uzávěr bazilární tepny na rozhraní střední a distální části, nejspíše na podkladě disekce. Rozhodnuto o implantaci stentu do disekce bazilární tepny. Pomocí mikrokatétru Excelsior SL 10 (Boston Scientific, Natick, MA, USA) a mikrovodiče Transend 10 (Boston Scientific, Natick, MA, USA) proniknuto levou vertebrální tepnou do arteria cerebri posterior vpravo (obr. 3).
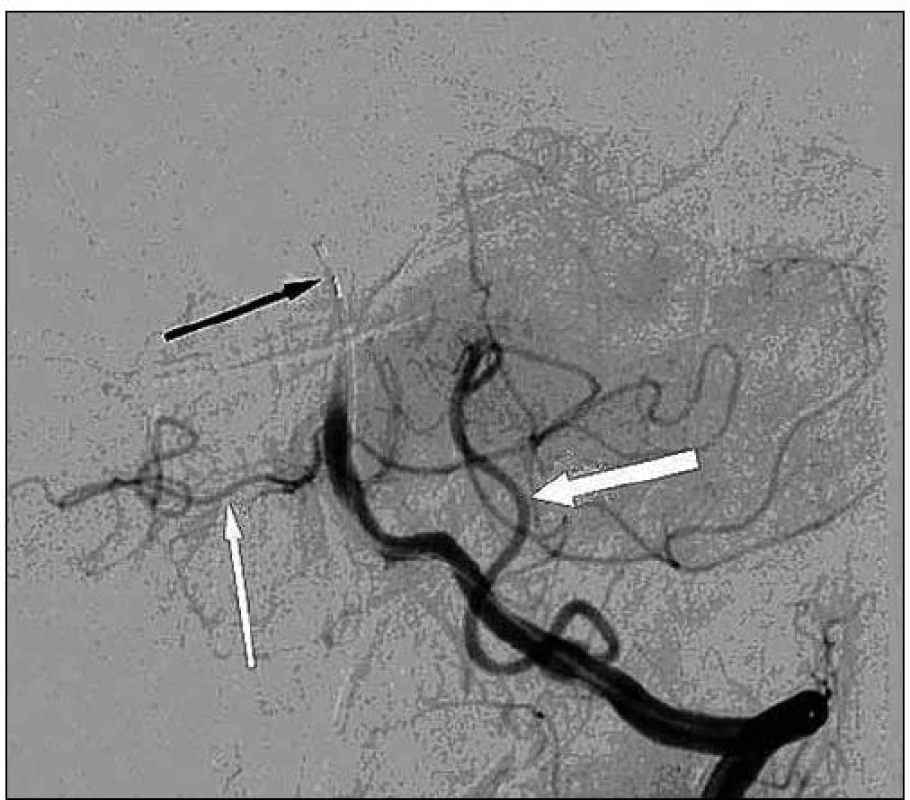
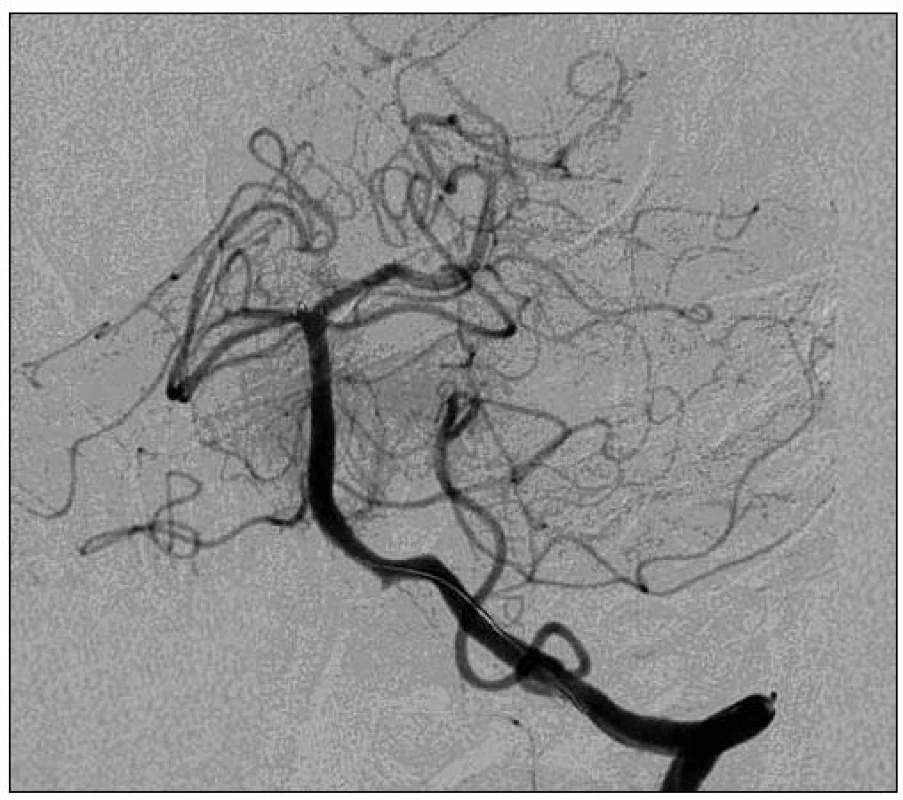
Po výměně mikrovodiče za Transend 300 (Boston Scientific, Natick, MA, USA) a mikrokatétru za Prowler (Cordis, Bridgewater, NJ, USA), implantován v bazilární tepně samoexpandibilní odpoutatelný stent Solitaire 4/20 (ev3, Plymouth, MN, USA). Bazilární tepna se okamžitě zprůchodňuje (obr. 4), dochází k okamžitému zlepšení dysartrie.
Během výkonu podáno 5 000 j. heparinu (Heparin Natrium, Zentiva a.s., Praha, ČR) intravenózně. Výkon ukončen ve 22.30 hod, kdy podán bolus 5,5 ml eptifibatidu (Integrilin 0,75 mg/ ml inf. sol., Glaxo Group, Brentford, Velká Británie) intravenózně a následně podáno 100 ml Integrilinu lineárním dávkovačem rychlostí 9,6 ml/hod. Jedenáctý den od vzniku příhody byla provedena MR s nálezem ischemie v levé části pontu (obr. 5).
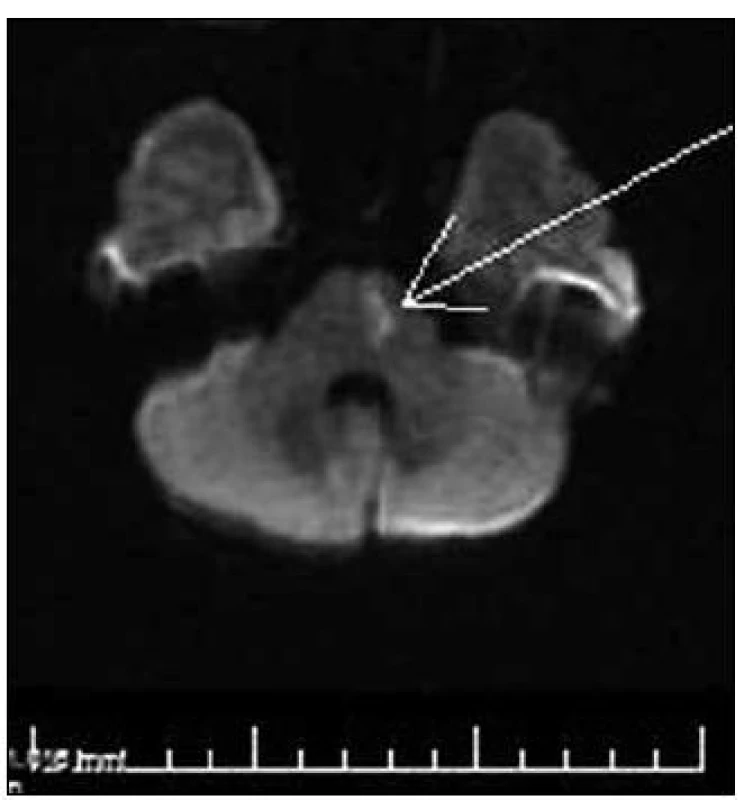
Třináctý den byla pacientka propuštěna do domácí péče. Přetrvávala ještě lehká instabilita ve stoji s tahem doprava. Za pět týdnů provedeno kontrolní neurologické vyšetření s normálním nálezem. Na kontrolním CTA vyšetření je bazilární tepna volně průchodná v celém průběhu.
Diskuze
Většina nežádoucích účinků manipulace je benigního charakteru. Incidence vážných komplikací je extrémně nízká. Nežádoucí účinky lze rozdělit do dvou skupin:
1. Benigní, nezávažné
Mírné až středně závažné co do intenzity, spontánně ustupují do několika dní. Většinou postihují muskuloskeletální systém, zahrnují lokální diskomfort, bolest hlavy, zhoršení bolesti v krční páteři, iradiaci bolesti, někdy je přítomná krátkodobá nauzea, závrať, únavnost, ušní symptomy. Tyto nežádoucí účinky manipulace jsou považovány za běžné [5].
2. Závažné komplikace
- a) Disekce vertebrální tepny
Charakteristickým rysem je vznik u mladých a jinak zdravých jedinců, často v těsné časové souvislosti s běžnými pohyby šíje, banálními traumaty, sportovními aktivitami (jóga, golf), po cervikální spinální manipulaci. Některé případy disekce mohou být pravděpodobně i asymptomatické nebo problémy mohou být velmi mírné [7]. Může docházet i k tranzitornímu neurologickému deficitu a stává se tak častěji, než je diagnostikováno [7]. Disekce se nalézají v kterémkoli úseku vertebrální tepny. V případě manipulace krční páteře je nejzranitelnějším místem vertebrální tepny oblast atlantoaxiálního skloubení [8], kde tepna mění svůj průběh z vertikálního (během průniku skrze foramina transversaria) na horizontální, prochází skrze atlanto-okcipitální membránu a následně vstupuje do lbi. V tomto specifickém místě může nárazová rotace za fyziologickou bariéru vyvolat střižné síly působící na cévní stěnu [2,7], způsobit roztržení intimy, tvorbu intramurálního hematomu či trombu, který pak může distálně embolizovat do bazilární tepny a postihnout několik segmentů nebo téměř celou její délku [8]. Typickými příznaky pro disekci vertebrálních tepen jsou: bolesti hlavy, šíje, vertigo, nauzea, zvracení, ataxie. Bolest hlavy může být explozivního charakteru, bývá jednostranná, lokalizovaná v šíjní nebo týlní krajině. Nejčastějším klinickým obrazem disekce vertebrální tepny je Wallenbergův laterální oblongátový syndrom.
- b) Trombóza bazilární tepny
Klinický obraz uzávěru bazilární tepny je dosti variabilní a ne vždy je správná diagnóza iniciálně určena [9,10]. Pacienti mohou mít hemiparézu (hemiplegii), kvadruparézu (kvadruplegii), dysartrii až anartrii (často mylně interpretovanou jako afázie), dysfagii, zornicové poruchy, poruchy vízu (smazané vidění, výpadky v zorném poli, diplopie, pohledové parézy). Bilaterální příznaky se najdou téměř vždy. Náhlé pády (drop attacks) jsou považovány za typické pro vertebrobazilární insuficienci [10]. Poruchy paměti a přechodné stavy zmatenosti jsou rovněž časté příznaky ischemie ve vertebrobazilárním řečišti. Lze odlišit tři klinické typy uzávěru bazilární tepny [11]:
- náhlý začátek těžké bulbární symptomatologie s kvadruparézou, oftalmoplegií, anartrií a poruchou vědomí – etiologie bývá většinou kardio-embolizační.
- postupný kolísavý vznik klinické symptomatologie z vertebrobazilárního povodí – rozmazané vidění, diplopie, poruchy rovnováhy, dysartrie, parestezie, svalová slabost, postupně i porucha vědomí – etiologie bývá spíše aterotrombotická nebo tromboembolizační při lézi vertebrální tepny.
- tranzitorní symptomatologie – diplopie, dysartrie, vertigo, parestezie. Tyto poruchy nacházíme v předchorobí u 60 % pacientů, u kterých později dojde k trombóze bazilární tepny [2,11].
Někteří autoři považují výskyt cerebrovaskulární léze následkem manipulace krční páteře za diskutabilní, nepotvrzený, a pokud souvislost připustí, tak považují výskyt těchto komplikací za statisticky zanedbatelný [12]. V uvedené kazuistice časová následnost manipulace krční páteře a následný vznik neurologické symptomatologie nás vede k závěru, že manipulace byla příčinou disekce a následného iktu. Neznáme však anatomický stav cév před manipulací. Pacientka měla výrazné bolesti na pravé straně krku již čtyři dny před manipulací. Tyto obtíže vznikly v návaznosti na neobvyklou polohu ve spánku, v předchorobí na obtíže s krční páteří netrpěla. Na provedeném DSA byla pravá vertebrální tepna výrazně hypoplastická, tenká, intrakraniálně netekla (obr. 2). Tato anatomická varianta mohla být rizikovým predispozičním faktorem vzniku komplikace při manipulaci. V daném případě levá vertebrální tepna plně přechází do bazilární tepny (obr. 1), zatímco pravá vertebrální tepna končí jako muskulární větve (obr. 2). Postižení dominantní levé vertebrální tepny při hyperextenzi a kontralaterální rotaci mohlo vést k manifestaci klinické symptomatologie.
Dojde-li po manipulaci k evidentnímu zhoršení bolestí v šíji a objeví-li se neurologická symptomatologie, pacienta by měl neprodleně vyšetřit neurolog. V případě naší nemocné byl těžký vertiginózní stav vzniklý bezprostředně po manipulaci již podezřelý z možných komplikací.
Při podezření na disekci vertebrální nebo karotické tepny je nejdostupnější zobrazovací metodou CT angiografie. U naší pacientky byl diagnostikován uzávěr bazilární tepny. Přirozený průběh okluze bazilární tepny je špatný, s mortalitou 40–80 % [6]. Klinické faktory, které zvyšují riziko smrti, zahrnují: vyšší věk, kóma, vysoké NIHSS (nad 25), delší dobu do začátku rekanalizace, přítomnost aterosklerózy bazilární tepny, absenci kolaterálního oběhu [11,13]. Naopak mladší věk, iniciální Glasgow Coma Scale (GCS) nad 9, krátká nebo distální okluze bazilární tepny, časné dosažení rekanalizace jsou dobré prognostické faktory. Z důvodu špatných výsledků konzervativní léčby je indikace k rekanalizační léčbě ve VB povodí naléhavější. Vzhledem k fylogeneticky starším kmenovým strukturám, odolnějším vůči hypoxii, je indikační časové okno širší. Antikoagulační léčba heparinem byla donedávna nejužívanější metoda při léčbě okluze bazilární tepny. Soubor 82 pacientů [14] však ukázal dobrý výsledek jen ve 21 %. V současnosti jsou doporučovány tyto léčebné postupy:
- intravenózní trombolýza – rt-PA rekombinantní tkáňový aktivátor plazminogenu (Actilyse inj., Boehringer-Ingelheim, Ingelheim am Rhein, SRN), dle běžného dávkovacího schématu 0,9 mg/ kg, 10 % jako bolus, zbylých 90 % během hodinové infuze. Intravenózní trombolýza je u bazilární okluze akceptovaná i po 4,5 hod od vzniku příznaků [15]. Někteří autoři [9] doporučují iniciální zahájení i.v. trombolýzou vždy, je-li pravděpodobné, že k endovaskulární intervenci dojde s latencí delší než 30 min. Tento postup je vhodný u pacientů, kteří jsou primárně přijímáni do zařízení, kde není přítomen intervenční radiolog. Je nazýván „drip and ship“ metodou [16], to znamená podat infuzi – plnou dávky intravenózní trombolýzy – a „dopravit“ pacienta do iktového centra. V případě perzistující okluze bazilární tepny (po provedení nového CTA vyšetření) je indikována mechanická rekanalizace.
- intraarteriální trombolýza – domníváme se, že v případě okluze bazilární tepny má i.a. trombolýza své preferenční místo. Terapeutické okno je delší než v přední cirkulaci, což souvisí i s lepším kolaterálním oběhem a s větší rezistencí k ischemii [18]. Důležitým vodítkem pro zahájení rekanalizační léčby při prokázaném uzávěru bazilární tepny není časově přesně limitované terapeutické okno, ale posouzení viability tkáně prostřednictvím perfuzního (PWI, Perfusion-Weighted Imaging) a difuzního (DWI, Diffusion-Weighted Imaging) vyšetření magnetickou rezonancí. Přestože vyšetření MR není rutinně prováděno, jeho uskutečnění má význam v přesném posouzení rozsahu ischemického postižení. V případě rozsáhlých lézí a absence kolaterálního oběhu nevede ke klinickému zlepšení ani úspěšná rekanalizace.
- mechanická rekanalizace – trombektomie – rozrušení trombu vodičem, katétrem, speciálním instrumentáriem k stažení trombu – Merci systém (Concentric Medical, Mountain view, CA, USA), použití stentu nebo aspiračního systému Penumbra (Penumbra, Alameda, CA, USA). I tato samotná léčba může vést k rekanalizaci bazilární tepny. Terapeutické okno u CMP v zadní cirkulaci není přesně určeno, může být delší než 8 hod, nutné je individuální posouzení v kontextu se zobrazovacími metodami CT (MR) perfuze (viz výše). U naší pacientky byla provedena úspěšná rekanalizace po více než 9 hod od vzniku symptomatologie.
- PTA (perkutánní transluminální angioplastika/stent – v případě reziduální stenózy po lokální trombolýze, event. v kombinaci s intraarteriální trombolýzou [19].
- multimodální reperfuzní terapie – MMRT [17] je definována jako kombinace dvou a více terapeutických modalit: i.a. trombolýza, angioplastika, stent, i.a. (i.v.) blokátor destičkových receptorů IIb/IIIa, mechanické rozrušení trombu a mechanické stažení trombu. MMRT má signifikantně lepší výsledky než samotná i.v. trombolýza [5,7,20,21]. Antiagregační léčba – blokátory destičkových receptorů – glykoprotein IIb/IIIa eptifibatide (INTEGRILIN inj. sol., Glaxo Group, Brentford, Velká Británie) nebo abciximab (REOPRO inj. sol., Centocor B.V., Leiden, Nizozemí). Je prokázáno, že abciximab významně redukuje agregaci destiček, facilituje endogenní trombolýzu a brání formaci trombu [18]. Blokátory destičkových receptorů se uplatňují zejména při uzávěru cévy destičkovým trombem, u kterého je použití fibrinolytika minimálně účinné [13] a u pacientů s rizikem reokluze [11].
V uvedené kazuistice se podařilo poměrně rychle projít volnou levou vertebrální tepnou přes disekci bazilární tepny a uvolnit stent. Časově náročnější by byla varianta s disekovanou přívodnou vertebrální tepnou, sondáž lumina pomocí mikrovodiče a mikrokatétru by byla obtížná a riziková. Při zavedení do falešného lumina by hrozilo riziko dalšího natrhávání stěny či perforace a následné subarachnoidální krvácení. Před implantací stentu je vždy nutné provést kontrolní nástřik do mikrokatétru, jehož konec by měl být umístěn bezpečně za disekcí v pravém luminu.
Cílem práce bylo poukázat na možnou souvislost vzniku cerebrovaskulárních komplikací po manipulaci krční páteře. Terapeut by měl znát příznaky insuficience ve vertebrobazilárním povodí (závrať, náhlá bolest hlavy nebo krční páteře, zmatenost, poruchy vědomí, diplopie, rozmazané vidění, hemianopsie, parestezie kolem jazyka, úst, dysartrie, dysfagie, nauzea, zvracení, instabilita stoje a chůze, slabost končetin) a před provedením manipulace po nich aktivně pátrat. V případě nejistoty by měl provést test v poloze pacienta na břiše s udržovanou rotací střídavě po dobu 1–3 min do obou stran a udržované extenze. Při vyprovokování symptomů test ukončit a manipulaci neprovádět.
Dalším záměrem práce bylo poukázat na významné postavení endovaskulárních výkonů u tohoto typu postižení. U naší pacientky došlo k promptnímu zlepšení dysartrie po mechanické rekanalizaci bazilární tepny (po 9 hod od vzniku klinické symptomatologie).
Závěr
Vertebrobazilární disekce po manipulaci krční páteře u cervikalgií je vzácná komplikace této léčebné metody. Pacienti by měli být o rizicích informováni a podepsat souhlas s manipulační léčbou. Evidentní zhoršení bolestí v šíji a vznik neurologické symptomatologie v návaznosti na manipulaci vyžaduje urgentní neurologické vyšetření. V diagnostice zaujímá preferenční místo CT angiografie. Prokázaná symptomatická disekce vertebrální tepny nebo trombóza bazilární tepny je indikací k akutnímu endovaskulárnímu výkonu. Vzhledem k náročnosti léčby a pooperační péče by pacienti s tímto typem postižení měli být léčeni jen ve specializovaných komplexních cerebrovaskulárních centrech.
MUDr.
Marie Tinková
Neurologické
oddělení ÚVN
U
Vojenské nemocnice 1200
169
02 Praha 6
e-mail:
marie.tinkova@uvn.cz
Přijato
k recenzi: 30. 6. 2010
Přijato
do tisku: 20. 1. 2011
Sources
1. Rothwell DM, Bondy SJ, Williams JI. Chiropractic manipulation and stroke: a population-based case control study. Stroke 2001; 32(5): 1054–1060.
2. Leon-Sanchez A, Cuetter A, Ferrer G. Cervical spine manipulation: An alternative medical procedure with potentially fatal complications. South Med J 2007; 100(2): 201–203.
3. Licht PB, Christensen HW, Hoilund-Carlsen PF. Is cervical spinal manipulation dangerous? J Manipulative Phys Ther 2003; 26(1): 48–52.
4. Schievink WI. Spontaneous dissection of the carotid and vertebral arteries. N Engl J Med 2001; 344(12): 898–903.
5. Thiel HW, Bolton JE. Predictors for immediate and global responses to chiropractic manipulation of the cervical spine. J Manipulative Physiol Ther 2008; 31(3): 172–183.
6. Cassidy JD, Boyle E, Coté P, Yaohua H, Hogg-Johnson S, Silver FS. Risk of vertebrobasilar stroke and chiropractic care. Spine 2008; 33 (Suppl 4): 176–183.
7. Schellhas KP, Latchaw RE, Wendling LR, Gold LHA. Vertebrobasilar injuries following cervical manipulation. JAMA 1980; 244(13): 1450–1453.
8. Drábek P, Majvald Č. Disekce vertebrálních tepen. Cesk Slov Neurol N 1992; 55/88(2): 121–125.
9. Ford GA. Intra-arterial thrombolysis is the treatment of choice for basilar thrombosis. Stroke 2006; 37(9): 2438–2439.
10. Tichý J. Trombóza a embolie bazilární tepny. Praha: Avicenum 1983: 46–85.
11. Lindsberg PJ, Mattle HP. Therapy of basilar artery occlussion. A systematic analysis comparing intra-arterial and intravenous thrombolysis. Stroke 2006; 37(3): 922–928.
12. Vacek J, Pohanka M. Vertebrobazilární komplikace při manipulační léčbě krční páteře. Rehabil Fyz Lék 2009, 16(1): 16–20.
13. Smith WS. Intra-arterial thrombolytic therapy for acute basilar occlusion. Stroke 2007; 38 (Suppl 2): 701–703.
14. Schonewille WJ. Outcome in patients with basilar artery occlusion treated conventionally. J Neurol Neurosurg Psychiatry 2005; 76(9): 1238–1241.
15. European Stroke Organisation (ESO) Executive Committee; ESO Writing Committee. Guidelines for management of ischaemic stroke and transient ischaemic attack 2008. Cerebrovasc Dis 2008, 25(5): 457–507.
16. Pfefferkorn T, Holtmannspotter M, Schmidt C, Bender A, Pfister HW, Straube A et al. Drip, ship, and retrieve. Cooperative recanalisation therapy in acute basilar artery occlusion. Stroke 2010; 41(4): 722–726
17. Davis SM, Donnan GA. Basilar artery thrombosis: recanalisation is the key. Stroke 2006; 37(9): 2440.
18. Nagel S, Schellinger PD, Hartmann M, Suettler E, Bittner HB, Ringleb P. Therapy of acute basilar artery occlusion. Stroke 2009; 40(1): 140–146.
19. Nogueira RG, Schwamm LH, Buonanno FS, Koroshetz WJ, Yoo AJ, Rabinov JD et al. Low-pressure ballon angioplasty with adjutant pharmacological therapy in patients with acute ischemic stroke cause by intracranial arterial occlusions. Neuroradiology 2008; 50(4): 331–340.
20. Eckert B, Koch CH, Thomalla G, Kucinski T. Aggressive therapy with intravenous abciximab and intra-arterial rtPA and additional PTA/Stenting improves clinical outcome in acute vertebrobasilar occlusion. Stroke 2005; 36(6): 1160–1165.
21. Raphaeli G, Eichel R, Ben-HurT, Leker RR, Cohen JE. Multimodal reperfusion therapy in patients with acute basilar artery occlusion. Neurosurgery 2009; 65(3): 548–553.
Labels
Paediatric neurology Neurosurgery NeurologyArticle was published in
Czech and Slovak Neurology and Neurosurgery

2011 Issue 3
Most read in this issue
- Léčba adenomů hypofýzy
- Limbická encefalitida – dvě kazuistiky
- Pacient ve vegetativním stavu a jeho rehabilitace
- Lehké mozkové poranění – intrakraniální komplikace a indikační kritéria pro CT vyšetření
