Výskyt psychogénnych porúch v neurológii
The Occurence of Psychogenic Disorders in Neurology
A third of neurological patients complain of various symptoms resembling some kind of neurological disorder for which obvious explanations are lacking. The aim of this study was to investigate the proportion of inpatients suffering from an actual functional disorder admitted to the neurological clinic of the University Hospital, Olomouc, over a 4-month period from August to November 2007. Methods: The total number of inpatients was 560, 28 of whom (23 females, 5 males), with an average age of 42 years (SD 12.3), range 22–61 years, appeared to be presenting with pain attributable to psychogenic origins. All these patients underwent psychological and psychiatric evaluation. A neuropsychologist administered the Minnesota multiphasic personality inventory (MMPI-2). Results: Dissociative motor and sensory symptoms were confirmed in 50% of cases. A quarter of patients suffered from affective disorder, 11% from anxious-depressive syndrome, while hypochondriac and somatoform disorders were of equal prevalence (7%). There was no pathological finding in MMPI-2 for one quadriplegic patient. Conclusions: The proportion of inpatients with pseudoneurological symptoms over a 4-month period was 4.82%.
Key words:
psychogenic disorder – dissociative disorder – depression – anxiety
Authors:
K. Obereignerů 1; J. Mareš 1; R. Obereignerů 1,2; P. Kaňovský 1
Authors‘ workplace:
Neurologická klinika LF UP a FN Olomouc
1; Katedra psychológie FF UP v Olomouci
2
Published in:
Cesk Slov Neurol N 2010; 73/106(5): 529-533
Category:
Original Paper
Overview
Tretina pacientov je dispenzarizovaná na neurológii pre rôzne symptómy na prvý pohľad pripomínajúce organické ochorenie nervového systému, avšak bez uspokojivo vysvetliteľnej príčiny. Cieľom tejto práce bolo zistiť, aký je podiel pacientov s funkčnou poruchou v spektre hospitalizovaných pacientov na štandardných oddeleniach Neurologickej kliniky vo Fakultnej nemocnici v Olomouci v časovom horizonte štyroch mesiacov v období august–november 2007. Metodika: Z celkového počtu 560 hospitalizovaných pacientov sme vybrali 28 (23 žien, 5 mužov), s priemerným vekom 42 rokov (± 12,3), v rozsahu 22 až 61 rokov, u ktorých bola pri hospitalizácii zvažovaná psychogénna etiológia udávaných symptómov. Pacienti boli podrobne psychiatricky a psychologicky vyšetrení. V rámci psychologického vyšetrenia boli explorovaní pomocou administrácie Minnesotského multifázového osobnostného inventáru MMPI-2, zachycujúceho v klinických, obsahových, doplnkových a validizačných škálach jednak aktuálny stav, ako aj osobnostné charakteristiky jedinca. Výsledky: V 50 % sa potvrdila prevaha disociatívnych symptómov v oblasti motoriky a citlivosti, v štvrtine prípadov zvýšený výskyt symptómov depresie, v 11 % bol prítomný zmiešaný anxiózne-depresívny syndróm a rovnaké zastúpenie (7 %) mali pacienti s prevahou hypochondrických a somatizačných symptómov. U jednej pacientky bol profil MMPI-2 bez patologického zvýšenia. Záver: Pacienti s pseudoneurologickou symptomatikou v priebehu štyroch mesiacov tvorili 4,82 % zo všetkých hospitalizovaných na štandardných oddeleniach.
Kľúčové slová:
psychogénna porucha – disociatívna porucha – depresia – anxieta
Poďakovanie patrí doc. MUDr. Jánovi Pavlovovi Praškovi, CSc., za cenné rady, vľúdny prístup a možnosť osobnej konzultácie.
Úvod
Tretina pacientov je neurologicky vyšetrovaná pre rôzne symptómy na prvý pohľad pripomínajúce organické ochorenie nervového systému, avšak bez uspokojivo vysvetliteľnej príčiny. Tento údaj je výsledkom štúdie, ktorej cieľom bolo zistiť, aký je pomer pacientov odoslaných praktickým lekárom na neurologické vyšetrenie pre symptómy, pre ktoré sa nenašlo jednoznačné medicínske odôvodnenie [1]. V článku sa venujeme výskytu disociatívnych prvkov neurologicky sledovaných pacientov. Správna diagnostika disociatívnych porúch (DP) sa opiera o kritériá medzinárodnej klasifikácie chorôb (MKCH-10, 1992), ktorá zahrňuje DP medzi neurotické poruchy, poruchy vyvolané stresom a somatoformné poruchy (F 44.0–9).
Podstatou disociatívnych porúch je podľa klasifikácie čiastočná alebo úplná strata normálnej integrácie medzi spomienkami na minulosť, vedomím identity, bezprostredných pocitov a ovládaním pohybov tela. Na základe staršej klasifikácie sa tieto poruchy označovali podľa popísaného psychického obranného mechanizmu termínom „konverzná hystéria“. Freudov model je založený vo väčšej miere na mechanizme vytesnenia než disociácie. Podstata vytesnenia spočíva v symbolickej transformácii psychického konfliktu do somatického symptómu a s tým súvisiacim sekundárnym ziskom z choroby. Z neuronálneho pohľadu je normálne, dobre prispôsobené chovanie výsledkom súhry procesov vzruchu a útlmu [2]. Súčasné pohľady sa zaoberajú mechanizmom depersonalizácie a derealizácie. Ich výskyt je na seba úzko naviazaný. Neurobiologický podklad depersonalizácie je zahrnutý vo fronto-limbickom diskonekčnom modele [3]. V tomto modele sa predpokladá simultánna kortiko-limbická diskonekcia, založená na súčasnej aktivite inhibičných a excitačných komponentov [4]. Pomocou fMR sa našli na subjektoch s depersonalizačnou poruchou zmeny aktivity v príslušných oblastiach mozgu, hlavne v oblasti inzuly. Inzulárna aktivita bola vyššia i pri emočne neutrálnych stimuloch [5].
Yamamotová a Papežová uvádzajú vzájomný vzťah medzi disociáciou, opioidným systémom a reguláciou stresovej osy v súčinnosti s neuropeptidom Y a kortikoliberinom. Zmeny v tvorbe a uvoľňovaní týchto hormónov môžu ovplyvňovať spôsob reakcie na stres. Situácia vážneho ohrozenia vedie cez mechanizmy útlmu a excitácie v oblastiach amygdaly a periakveduktálnej šedi k útlmu spontánnej aktivity a strate reakcie na vonkajšie podnety. A to je veľmi blízke disociatívnej poruche motoriky [6]. V oblasti kognitívnych teórií sa stretávame s Youngovou koncepciou založenou na chápaní disociáce ako copingového mechanizmu [7].
Beck popisuje disociáciu ako „rozpojenie“ mentálnych procesov na rôznych stupňoch spracovania informácií [8]. Holmes et al popisuje disociáciu na modele „kompartmentalizácie“ a „detachmentu“. Kompartmentalizácia je narušenie schopnosti kontrolovať procesy alebo deje, ktoré obvykle podliehajú kontrole, zatiaľ čo detachment je charakterizovaný ako zmenený stav vedomia spojený s pocitom odpojenia či odcudzenia od vnímania seba samého alebo vonkajšieho okolia [9]. Možnosti ovplyvnenia psychoterapiou uvádzajú napr. Praško et al [10].
V diagnostickom a štatistickom manuále chorôb (DSM IV, 1994) je zaužívaný pojem konverzná porucha, kým v našich podmienkach (podľa MKCH-10, 1992) sa skôr používa pojem disociatívna porucha. V rámci disociatívnych porúch motoriky a citlivosti ako celku MKCH-10 vymedzuje zvlášť disociatívne poruchy motoriky, disociatívne kŕče, disociatívne poruchy citlivosti a poruchy senzorické, zmiešané disociatívne poruchy a nešpecifikované disociatívne poruchy. Diagnostické kritériá DSM-IV (1994) popisujú konverzné symptómy (napr. motorické, senzitívne a záchvatovité) ako celok, teda nie sú vedené ako samostatné diagnostické jednotky. DP by sa možno mala ponímať a liečiť skôr ako symptóm (prejav niečoho) a nie ako primárna diagnóza [11].
Pacienti s funkčnými poruchami trpia rovnako ako pacienti s jednoznačne zisteným a liečeným somatickým ochorením. Často sú závislí na rodine či blízkom okolí. Vzhľadom na pracovnú neschopnosť alebo invaliditu sú často odkázaní i na sociálnu podporu štátu. Z druhého uhlu pohľadu má DP pre pacienta aj protektívnu funkciu v spoločnosti, tá predstavuje tzv. sekundárny zisk z choroby. Tým primárnym ziskom je samotná podstata DP, symbolická transformácia psychického konfliktu do somatického symptómu.
Epidemiológia
DP nepatria k najčastejším, avšak medzi psychickými poruchami nie sú nijak ojedinelé. Epidemiologické údaje o DP sú v literatúre značne nejednotné. Prevalencia DP sa odhaduje na 11–500/100 tisíc obyvateľov [12]. U neurologických ambulantne sledovaných pacientov tvoria pacienti s DP 11 %, v spektre hospitalizovaných sa výskyt odhaduje na 9 % [13]. V psychiatrickej populácii je toto percento významne vyššie, a to 5–24 % ambulantných psychiatrických pacientov [12].
V populácii mladých ľudí vo veku od 14 do 24 rokov je prevalencia iba 0,2 % [14]. U žien je diagnóza DP pozorovaná častejšie, s maximom výskytu v druhej a tretej dekáde. U mužov sa popisuje vrchol výskytu okolo 50. roku života [15]. Celkovo však platí, že vekom stúpa pravdepodobnosť organického podkladu, pričom hranicou v tomto prípade je už vek nad 35 rokov [16].
Disociatívne poruchy motoriky a citlivosti
Porucha motoriky patrí v praxi medzi najčastejšie. Výhodou pri jej diagnostike je jednoduchá objektivizácia. Častým prezentovaným symptómom je tremor (niekedy len chvenie), para- či hemiparéza, ktorá je obvykle na nedominantnej strane. Výskyt monoparézy sa v rámci DP odhaduje na 30 %, monoparéza organickej etiológie je v bežnej praxi skoro až raritná [11]. Bizarná chôdza nezapadajúca do súčasných znalostí propedeutiky býva svojím charakterom pri neurologickom vyšetrení často až prekvapujúca. Porucha citlivosti u konverznej poruchy nemusí rešpektovať anatomické hranice. Ďalej sú časté poruchy zraku typu straty ostrosti, rozmazaného či tunelového videnia, pri dobre zachovanej pohyblivosti a motorickej výkonnosti.
Neepileptické záchvaty sa často kombinujú s epilepsiou. 10–50 % pacientov vyšetrených a liečených v centrách pre epilepsiu nemá epileptické záchvaty [13].
Možnosti liečby disociatívnych porúch
V liečbe disociatívnych porúch je na prvom mieste systematická psychoterapia, najlepšie v kombinácii s farmakoterapiou. Používané sú antidepresíva zo skupiny SSRI, antiepileptiká (hlavne ako stabilizátory nálady) alebo i atypické antipsychotiká. Obecne je však známe, že psychofarmaká v liečbe disociatívnych porúch fungujú minimálne. Šanca na úzdravu sa pohybuje až na hranici 74 %, a to pri ochotnej spolupráci a motivácii pacienta, ktorý ale obvykle psychogénnu etiológiu problému odmieta.
Cieľ štúdie
Cieľom retrospektívnej štúdie bolo zistiť, aký je podiel pacientov s funkčnou poruchou v spektre hospitalizovaných pacientov na štandardných oddeleniach Neurologickej kliniky vo Fakultnej nemocnici Olomouc, v časovom horizonte štyroch mesiacov v období august–november 2007. Ďalej sme zisťovali, či sa u pacientov s normálnym alebo minimálnym neurologickým nálezom vyskytujú disociatívne alebo iné psychické symptómy.
Metodika a výskumný súbor
Z celkového počtu 560 pacientov hospitalizovaných na štandardných oddeleniach neurologickej kliniky v časovom horizonte august–november 2007 sme vybrali 28, u ktorých bola zvažovaná skôr neorganická etiológia prezentovaných príznakov, a to v pomere 5 mužov a 23 žien s priemerným vekom 42 rokov (± 12,3), vo veku od 22 až 61 rokov. Všetkých 560 pacientov bolo komplexne neurologicky vyšetrených. Do skúmanej skupiny boli vybraní pacienti s normálnym, prípadne minimálnym neurologickým nálezom, ktorý s nimi prezentovanými symptómami nekorešpondoval. Najčastejšie boli motorické symptómy ako poruchy chôdze, ľavostranná hemiparéza a tremor. V rovnakom pomere boli zastúpené senzitívne prejavy a poruchy vedomia. Do kategórie „rôzne“ sme zaradili symptómy ako poruchy reči, bolesti hlavy či dolných končatín (graf 1).

Sociálna situácia bola u väčšiny sledovaných pacientov prekvapivo dobrá. Šesť pacientov malo plný invalidný dôchodok, dvaja mali čiastočný, jeden pacient dlhodobo čerpal pracovnú neschopnosť. Jedna pacientka žiadala o zmenu pracovného zaradenia na správe sociálneho zabezpečenia. Ostatní boli riadne zamestnaní alebo v starobnom dôchodku.
Udávané symptómy boli zhodnotené príslušným konziliárnym lekárom podľa prevahy somatických príznakov. V rámci komplexného neurologického vyšetrenia pacienti podstúpili okrem laboratórnych odberov (niektorí i odber mozgomiešneho moku), ďalej EEG, EMG, EP, MR mozgu, príp. i krčnej miechy. Pre nedostatočne uspokojivé nálezy bolo ďalšou nevyhnutnou súčasťou doplnenie psychiatrického a psychologického vyšetrenia. Psychologické vyšetrenie pozostávalo z testovania osobnosti a kognitívnych funkcií. V testovej batérii bol zaradený Wechslerov inteligenčný (WAIS-R) a pamäťový (WMS) test. Na posúdenie vizuálnej pamäti a pridružených organických fenoménov Bentonov vizuálne-retenčný test (BVRT). Oblasť exekutívnych funkcií bola testovaná Hanoiskou vežou (ToH). Vyšetrenie osobnosti pozostávalo jednak z klinického rozhovoru, anamnestických dát, ako aj z testových metód, kde sme použili a zamerali sa na vyhodnotenie Minnesotského multifázového osobnostného inventára (MMPI-2).
MMPI-2 zachytáva v klinických, obsahových, doplnkových a validizačných škálach jednak aktuálny stav, ako aj osobnostné charakteristiky jedinca.
Výsledky
Disociatívne príznaky v oblasti motoriky a citlivosti sme zachytili u 50 % pacientov, pričom výskyt disociatívnych príznakov práve motoriky je podľa našich skúseností najčastejší. Depresívne symptómy miernej až strednej závažnosti, doprevádzané somatickými príznakmi boli prítomné v 25 %, čo je v zhode s literárnymi údajmi o výskyte depresie [14]. Známky úzkostne depresívneho prežívania boli v našej skúmanej vzorke prítomné v 10 %. Rovnako malé zastúpenie mali symptómy typické pre somatizačnú a hypochondrickú poruchu (7 %). Zo súboru vystáva len jedna pacientka, u ktorej sa komplexným vyšetrením nepodarilo objasniť jasnú príčinu kvadruparézy. Psychiatrom neboli nájdené žiadne nápadnosti v oblasti chovania, osobnosti a afektivity. Psychologické vyšetrenie nepotvrdilo přítomnosť znakov typických pro možnú disociatívnu poruchu.
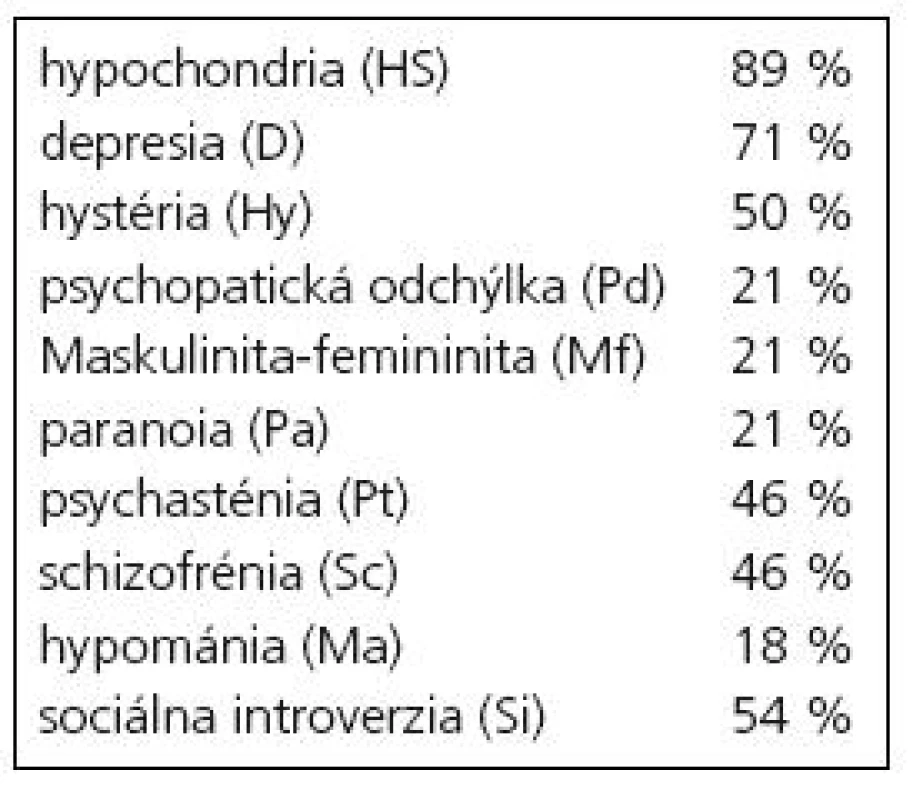
V profile MMPI-2 sme našli radu významných patologických zvýšení v oblastiach disociatívnych, somatizačných, hypochondrických, depresívnych a úzkostne-depresívnych symptómov. Patologické zvýšenie príslušných škál predstavuje vždy uniformné skóre prekračujúce hodnotu T = 65, čo je hodnota zodpovedajúca +1,5 štandardnej odchýlky od štandardizačného súboru MMPI-2 českej populácie. Percentuálne zastúpenie prevažujúcich symptómov uvádzame v grafe 2.

V profile MMPI-2 (graf 3) je znateľný rozdiel medzi pacientmi s prevahou disociatívnych príznakov, u ktorých je v profile (okrem ďalších ukazovateľov) zrejmé patologické zvýšenie neurotického trias v charakteristickej konfigurácii tzv. konverzného V, t.j. klinických škál hypochondrie, depresie, konverznej hystérie, pričom škála konverznej hystérie triáde dominuje. Odlišne vypadá profil MMPI-2 pacientov s prevahou depresívnych a anxiózne-depresívnych príznakov, kde je viditeľné patologické zvýšenie na klinických škálach depresie a psychasténie. Stupeň depresívnych príznakov je možné na príslušných škálach kvantifikovať, škálou zachytávame symptomatickú depresiu. V našom prípade bola výsledná závažnosť depresívnej symptomatiky doplnená a upresnená komplexným klinickým psychologickým vyšetrením. Pre úplnosť v prehľade uvádzame percentuálny výskyt patologického zvýšenia na klinických škálach pre celý súbor (tab. 1). Percentuálna hodnota vyjadruje, koľko pacientov zo skúmaného súboru malo hodnoty danej škály už v rámci patologického rozpätia. Konziliárne psychiatrické vyšetrenie zvýšený výskyt daných symptómov potvrdilo. Pri jednotlivých psychiatrických vyšetreniach však nebola použitá jednotná metodika.

Pacienti s pseudoneurologickou symptomatikou v priebehu štyroch mesiacov tvorili 4,82 % zo všetkých hospitalizovaných na štandardných oddeleniach. Okrem jednej pacientky sme u všetkých ostatných (n = 27) zistili patologicky zvýšený výskyt disociatívnych, somatizačných, hypochondrických, depresívnych a úzkostne-depresívnych symptómov zachytených pomocou metódy MMPI-2.
Diskusia
Výsledky našej retrospektívnej pilotnej štúdie podporujú fakt, že získanie jednotných štatistických údajov o incidencii či prevalencii je náročné, nepochybne závislé na viacerých podmieňujúcich faktoroch, a teda výsledky jednotlivých pozorovaní sú preto heterogénne, takmer 5 verzus 9 % [13].
Prítomnosť a ďalší vývoj disociatívnych príznakov ovplyvňujú predpokladané prognostické faktory pre úzdravu. (tab. 2). Napr. v práci Slatera et al [15] až 50 % pacientov bolo po 2–10-ročnom sledovaní preklasifikovaných z DP na iné liečiteľné ochorenie. Určite by bolo prínosné pokračovať v štúdii, zväčšiť súbor pacientov a prospektívne posúdiť výsledky. Pri bližšom vysvetlení možnej príčiny potiaží 50–90 % pacientov pripúšťa psychogénny pôvod symptómov, teda má istý náhľad. Efekt oznámenia konverzného mechanizmu je krátkodobý a v 25 % pacientov dochádza k relapsu, prípadne k vývoju iných konverzných symptómov [16].
![Príklady prognostických faktorov (voľne podľa [11]).](https://www.csnn.eu/media/cache/resolve/media_object_image_small/media/image/670c76033b359172e3dc78e3af01852e.jpeg)
V našom súbore bola pacientom doporučená systematická gestalt psychoterapia, prípadne terapia kognitívne-behaviorálna. Pacienti boli kontaktovaní na príslušného terapeuta. Možnosť systematickej psychoterapie využili len dve pacientky s disociatívnymi prvkami (14 %). Pacienti s prevládajúcou depresívnou symptomatikou akceptovali psychoterapeutickú a psychiatrickú liečbu v piatich prípadoch (71 %).
Záver
Včasné rozpoznanie disociatívnych symptómov ušetrí pacienta od náročných vyšetrení, event. i možných zbytočných a neadekvátnych liečebných postupov, na druhej strane je nutné v neurológii na disociatívne poruchy myslieť až per exclusionem.
Niekedy býva náročné odlíšiť problém agravovaného somatického ochorenia, záchvatovitých porúch vedomia verzus neepileptických záchvatov. Pozitívna psychiatrická anamnéza je prítomná až u 47 % pacientov [11].
Kvalitná neurologická diagnostika a fungujúca medzioborová spolupráca (aspoň na osi praktik-neurológ-psychiater) minimalizuje výskyt falošne pozitívnej diagnózy.
Zoznam použitých skratiek
| DP | disociatívna porucha/y |
| EEG | elektroencefalografia |
| EM | elektromyografia |
| EP | evokované potenciály |
| MMPI-2 | Minnesotský multifázový osobnostný inventár |
| (P)NES | psychogénne neepileptické záchvaty |
| ToH | test Hanoiskej veže |
| WAIS-R | Wechslerov inteligenčný test pre dospelých |
| WMS | Wechslerova škála pamäte |
MUDr. Katarína Obereignerů
Neurologická klinika
LF UP a FN Olomouc
I. P. Pavlova 6
775 20 Olomouc
e-mail: kollarova.kata@seznam.cz
Prijato k recenzii: 24. 11. 2009
Prijato do tlače: 3. 5. 2010
Sources
1. Stone J, Zeman A, Simonotto E, Meyer M, Azuma R, Flett S et al. FMRI in patients with motor conversion symptoms and controls with simulated weakness. Psychos Med 2007; 69(9): 961–969.
2. Grawe K. Neuropsychoterapie. Praha: Portál 2007.
3. Sierra M, Berrios GE. Depersonalization: neurobiological perspectives. Biol Psychiatry 1998; 44(9): 898–908.
4. Raszka M, Praško J. Depersonalizace a derealizace – současné nálezy. Cesk Slov Neurol N 2008; 71/104(3): 263–270.
5. Phillips L, Sierra M. Depersonalization disorder: a functional neuroanatomical perspective. Stress 2003; 6(3): 157–165.
6. Yamamotová A, Papežová H. Neurobiologické mechanizmy disociace, bolesti a vnímání vlastního těla. Psychiatrie pro praxi 2002; 5: 213–218.
7. Young JE, Klosko JS, Weishaar ME. Schema therapy: A Practitioner’s Guide. New York: The Guilford Press 2003.
8. Kennedy F, Clarke S, Stopa L, Bell L, Rouse H, Ainsworth C et al. Towards a cognitive model and measure of dissociation. J Behav Ther Exp Psychiatry 2004; 35(1): 25–48.
9. Holmes E, Brown R, Mansell W. Are there two quantitatively distinct forms of dissociation? A review and some clinical implications. Clin Psychol Rev 2005; 25(1): 1–23.
10. Praško J, Pastucha P, Raszka M, Látalová K, Herman E, Hovorka J et al. Disociativní křeče. Cesk Slov Neurol N 2009; 72/105(5): 429–436.
11. Binzer M, Andersen MP, Kullgren G. Clinical characteristics of patients with motor disability due to conversion disorder, a prospective control group study. J Neurol Neurosurg Psychiatry 1997; 63(1): 83–88.
12. First MB, Tasman A. Clinical guide to the diagnosis and treatment of mental disorders. Chichester: John Wiley and Sons 2006.
13. Reuber M, Howlett S, Khan A, Grünewald AR. Non-epileptic seizures and other functional neurological symptoms: predisposing, precipitating and perpetuating factors. Psychosomatics 2007; 48(3): 230–238.
14. Lieb R, Pfister H, Mastaler M, Wittchen HU. Somatoform syndromes and disorders in a representative population sample of adolescents and young adults: prevalence, comorbidity and impairments. Acta Psychiatr Scand 2000; 101(3): 194–208.
15. Slater E, Glithero E. A follow-up of patients diagnosed as suffering from “hysteria”. J Psychosom Res 1965; 9(1): 9–13.
16. Binzer M, Kullgren G. Motor conversion disorder. A prospective 2- to 5-year follow-up study. Psychosomatics 1998; 39(6): 519–527.
Labels
Paediatric neurology Neurosurgery NeurologyArticle was published in
Czech and Slovak Neurology and Neurosurgery

2010 Issue 5
Most read in this issue
- Neuralgie nervus pudendalis – kazuistika
- Vývoj technik PLIF a TLIF
- Syndrom útlaku ulnárního nervu v oblasti lokte – přehled operačních technik a srovnání jejich výsledků
- Střelná poranění hlavy a mozku
