Neuralgie nervus pudendalis – kazuistika
Pudendal Neuralgia – a Case Report
Pudendal neuralgia, or entrapment syndrome of the pudendal nerve, is a relatively new entity, not commonly encountered in routine neurological practice. The diagnosis is often quite difficult and differential diagnosis of perineal pain is very wide. Nevertheless, great progress in the diagnosis and treatment of this neuralgia has been made in recent years. We address the elucidation of these issues by means of a case report.
Key words:
pudendal neuralgia – perineal pain – pelvic floor
Authors:
Z. Kadaňka Jr
Authors‘ workplace:
Neurologická klinika LF MU a FN Brno
Published in:
Cesk Slov Neurol N 2010; 73/106(5): 555-558
Category:
Case Report
Overview
Neuralgie pudendálního nervu, či jeho úžinový syndrom, je relativně nová klinická jednotka, s níž se neurolog ve své klinické praxi často nesetká. Její diagnostika je i proto svízelná a diferenciální diagnostika bolestí v oblasti perinea je velmi široká. Nicméně v posledních letech došlo k poměrně významným pokrokům v diagnostice a zejména léčbě tohoto onemocnění. Na základě kazuistického sdělení se pokusíme tuto problematiku blíže osvětlit.
Klíčová slova:
neuralgie n. pudendalis – perineální bolest – pánevní dno
Poděkování: Autor děkuje MgA. Marianně Marešové za vytvoření obrazových příloh
Úvod
V této práci chceme na základě kazuistického sdělení upozornit na složitost diagnostiky bolestí v perineu a na pokroky, kterých se dosáhlo v této oblasti v posledních letech, zejména z hlediska terapeutických možností. Neuralgie n. pudendalis, či jeho úžinový syndrom, jsou poměrně novou klinickou jednotkou, blíže studovanou až od rocu 1987 [1]. Řada klasických učebnic neurologie ji neuvádí vůbec, i když bolesti v oblasti perinea obecně nejsou příliš vzácné. Tito nemocní jsou obvykle vyšetřováni a většinou neúspěšně diagnostikováni na řadě pracovišť – urologii, gynekologii, neurologii, chirurgii a gastroenterologii. Diagnostika tohoto onemocnění není postavena na jednoduchých základech. Pomocná vyšetření nemají charakter specifických nálezů a diagnostika se stále opírá o kombinaci typické anamnézy, nálezů pomocných vyšetření (často spíše vylučujících jiné příčiny) a o terapeutický test.
Kazuistika
Pacient E. M., 56 let, bez interních komorbidit, dlouhodobě bez medikace. V roce 1998 v práci zraněn – upadl rozkrokem na železnou tyč. Radiologicky bez známek traumatu na skeletu pánve či páteře. Od té doby pálivé, intermitentní, lancinující bolesti v oblasti perinea vlevo, vystřelující směrem k levému tříslu, horšící se sezením, sexuální dysfunkce, též pocity celkové slabosti a nevýkonnosti, spánek však bez potíží. Měl provedenu celou řadu vyšetření – RTG páteře, pánve, CT pánve, scinti skeletu, MR páteřního kanálu, MR malé pánve, vyšetření likvoru, kompletní vyšetření urologické, gastroenterologické (včetně pankolonoskopie, břišní videolaparoskopie, sono břicha), infekční a psychiatrické vyšetření včetně EEG, kompletní biochemický skríning (včetně tyreoidálních hormonů, protilátek proti gliadinu a endomysiu), dále stolice na parazity aj. Všechny tyto nálezy byly bez abnormit. Z neurofyziologických metod bylo provedeno vyšetření zevního análního sfinkteru, které bylo elektromyografistou vyhodnoceno jako negativní.
Byl opakovaně klinicky vyšetřen mnoha odborníky včetně neurologů, ortopedů, chirurgů, neurochirurga, gastroenterologa, internisty, psychiatra a řadou jiných. Stav se nedařilo správně diagnostikovat a léčit. Nemoc byla označována různými popisnými diagnózami: „bolesti v rozkroku – kontuze nervové pleteně, bez radikulární iritace“; „lehčí porucha dynamiky bederní páteře, bez kořenové symptomatologie, vyšší nervosvalová dráždivost – v.s. tetanie“; „polytopní VAS, bez míšní symptomatologie“ ; „bolest v oblasti hráze za úponem adduktorů vlevo v souvislosti s úrazem, výrazná psychická složka“; „těžká neurastenie s polymorfní somatickou symptomatologií“; „susp. reziduální paréza n. genitofemoralis vlevo“; „perianální bolest s občasnou projekcí do úponu adduktoru stehna, o postherpetickou neuralgii se nejedná“, „chronické bolesti a dysestezie v oblasti adduktorové skupiny vlevo od roku 1998, toho času bez známek kořenové iritace, bez paréz“. V medikaci byla vyzkoušena celá řada léků včetně analgetik, antiflogistik, vitaminů skupiny B, následně i gabapentin (ten v dávce 900 mg po dobu půl roku). Veškerá medikace byla prakticky bez efektu. Objektivní neurologický nález byl v normě, reflexy na končetinách přiměřené, bez motorického deficitu na dolních končetinách, čití (včetně perianogenitálního) bylo v normě, svalový tonus zevního anální svěrače zachován, anální i bulbokavernózní reflex byl v normě.
V roce 2008 byl vyšetřen na specializované ambulanci urologické kliniky, zde poprvé vysloveno podezření na „syndrom Alcockova kanálu“, aplikováno několik anestetických injekcí do pudendálního kanálu vlevo (vždy s přechodnou anestezií v příslušné senzitivní oblasti) s dobrým klinickým efektem. Diagnosticky urologem uzavřeno jako neuralgia pudendalis – syndrom Alcockova kanálu.
Diskuze
Chronická anoperineální bolest nebývá častým steskem pacientů v ambulanci klinického neurologa, snad i proto jde o jednotku, která je často nedostatečně diagnostikována a neadekvátně léčena, a nemocní jsou z rozpaků opakovaně odesíláni k velkému množství specialistů [2]. Její nejčastější příčinou je neuralgie pudendálního nervu na podkladě jeho komprese v přirozených úžinách pánevního dna [2]. Již Boisson et al v roce 1966 [3] a později Neil a Swash [4] předpokládali, že idiopatická chronická anoperineální bolest může být způsobena právě perineální neuropatií.
Pro lepší představu o mechanizmu vzniku této neuralgie uvedeme několik anatomických údajů. Nervus pudendus bývá nazýván též „sociální nerv“, protože je mimo jiné odpovědný za volní kontrolu sfinkterů, za erekci a je iniciálním nervem při pocitech sexuálního vzrušení [5]. Vychází z kaudální části plexus sacralis, tvořen vlákny předních větví spinálních nervů S2–4. Prochází skrze foramen infrapiriforme a opouští spolu s vasa pudenda interna malou pánev. Při výstupu z foramen infrapiriforme obtáčí kaudálním směrem ke spina ischiadica a vstoupí skrze foramen ischiadicum minus zpět do malé pánve, ovšem pod svaly pánevního dna do fossa ischiorectalis. Probíhá dopředu na boční stěně této jámy na m. obturatorius internus zavzatý do jeho fascie spolu s vasa pudenda interna. Celý nervově-cévní svazek je kryt zesílenou duplikaturou této fascie, která tvoří canalis pudendalis (Alcockův kanál). N. pudendus se pak dělí na tři terminální větve: ramus rectalis inferior (inervuje musculus sphincter ani externus, kůži v oblasti perinea a sliznici distálního análního kanálu); nervus perineus (zásobuje svaly perinea – m. transversus perinei superficialis, musculus ischio – a bulbocavernosus, zevní svěrač uretry, erektilní tkáň penisu, distální část sliznice uretry a kůži na perineu a genitálu) a nervus dorsalis penis (clitoridis), který vydává větve ke corpus cavernosum, dorsum penisu a sliznici močové trubice.
Anatomické studie pudendálního nervu a jeho průběhu nám umožní pochopit mechanizmus jeho komprese, která vede nejčastěji ke vzniku perineální neuralgie [6]. Nervový kmen může být utlačen v úžině, která vzniká mezi úponem sakrospinózního ligamenta na spina ischiadica a sakrotuberózním ligamentem, dále v Alcockově kanálu a pak v oblasti, kde nerv křižuje processus falciformis [6,7], který jej ohrožuje svým ostrým horním okrajem. Neuralgie se pak manifestuje zejména při pozici vsedě [6]. Často je perineální neuralgie popisována u traumat (náraz hrází na tvrdý předmět, fraktury či operace kyčle a pánve) a zejména při dlouhodobé zevní kompresi (typicky u cyklistů), dále při chronické obstipaci, porodu apod. [8]. Příčinou bolestí v perineu bývá často neuralgie pudendálního nervu, ale diferenciální diagnostika je obtížná. Může jít o lézi n. ilioinguinalis, iliohypogastricus či genitofemoralis. Tyto nervy bývají postiženy zejména během chirurgických zákroků abdominálním přístupem nebo mohou být komprimovány ve svém průběhu fascií velkých abdominálních svalů – bolesti se však vyskytují v jiné lokalizaci (v příslušném dermatomu uvedených jednotlivých nervů – n. iliohypogastricus: kůže v oblasti kyčle, regio pubica a podél lig. inguinale, n. ilioinguinalis: kůže v oblasti inguinálního kanálu a přední části genitálií, n. genitofemoralis: kůže skrota, resp. labia majora u ženy, a přední plochy stehna pod tímto vazem) a nehorší se sezením (obr. 1–3). Další neuralgie, která vede k bolestem v perineu, může postihnout n. cluneus inferior (větev n. cutaneus femoris dorsalis – z kořenů S1–3). Tato neuralgie se sice vsedě horší, ale bolest zasahuje pouze laterální anální oblast, scrotum či labia majora, nezahrnuje glans penis či clitoridis [9]. Je nutno vyloučit i neuralgii n. obturatorius, kdy je bolest lokalizována v oblasti přední a vnitřní plochy stehna a bývá spojena při chůzi s tahem do strany [10]. Z dalších neurologických příčin, které vedou k perineálním bolestem, to mohou být míšní léze (zejména tumory conus medullaris), sakrální meningoradikulitidy (perineální herpes zoster), plexitidy a neuritidy [11]. Podobné symptomy jsou popisovány také u neurofibromatózy, zde však bývají hmatné noduly na perineu [12]. Diferenciálně diagnosticky musíme odlišit též řadu dalších příčin bolestí v perianální oblasti, jako jsou kokcygodynie, anální fisury, hemoroidy, anální herpes, kapavku, syndrom musculus piriformis (kdy m. piriformis dráždí n. ischiadicus a způsobuje bolesti v hýždi a v průběhu tohoto nervu), dále syndrom m. levator ani (epizodická rektální bolest způsobená spazmem m. levator ani – neznámé etiologie), anizmus (malfunkce zevního análního svěrače a m. puborectalis během defekace, kdy místo relaxace dochází paradoxně ke zvýšené kontrakci), iatrogenní uretrální zranění (zvláště zavádění katétru) [13], intersticiální cystitidu [14], bakteriální a abakteriální prostatitidu (tzv. chronic pelvic pain syndrom) [15], rakovinu prostaty, stejně jako psychologické a somatické interakce [16].
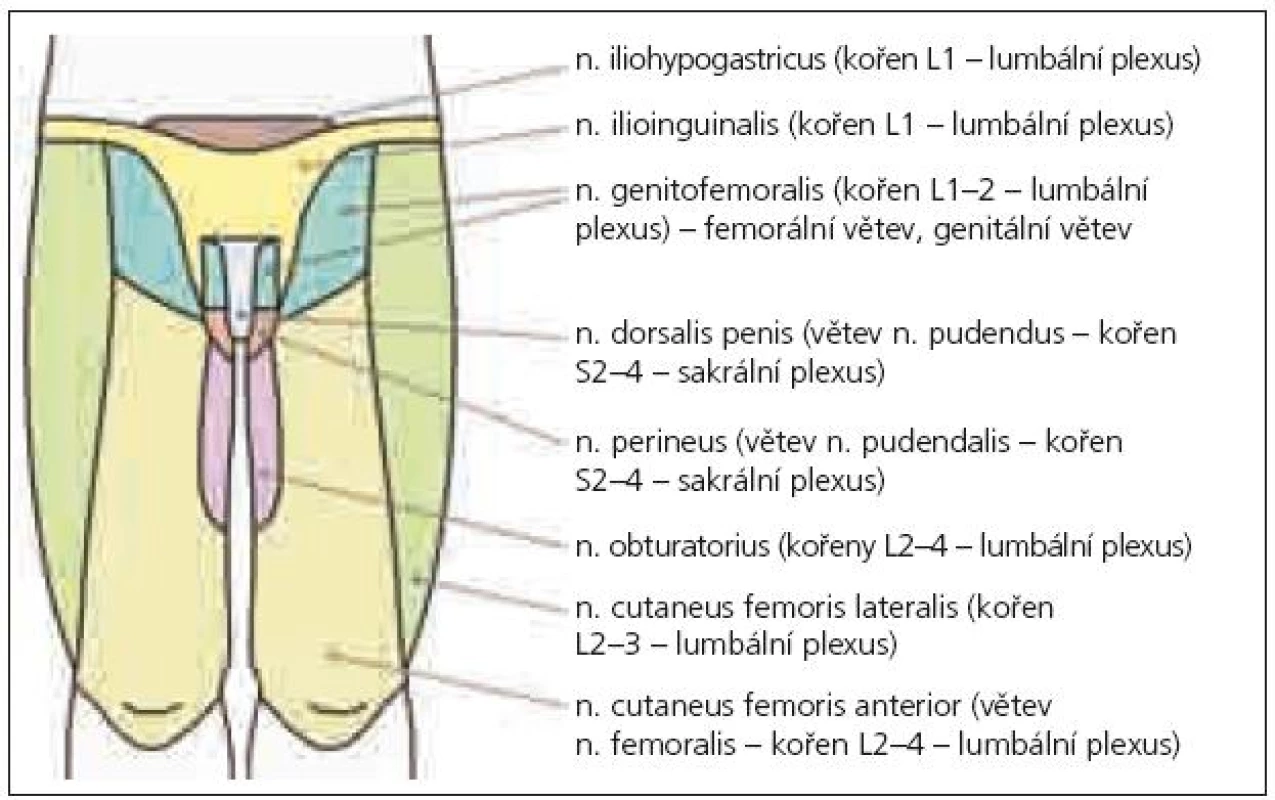
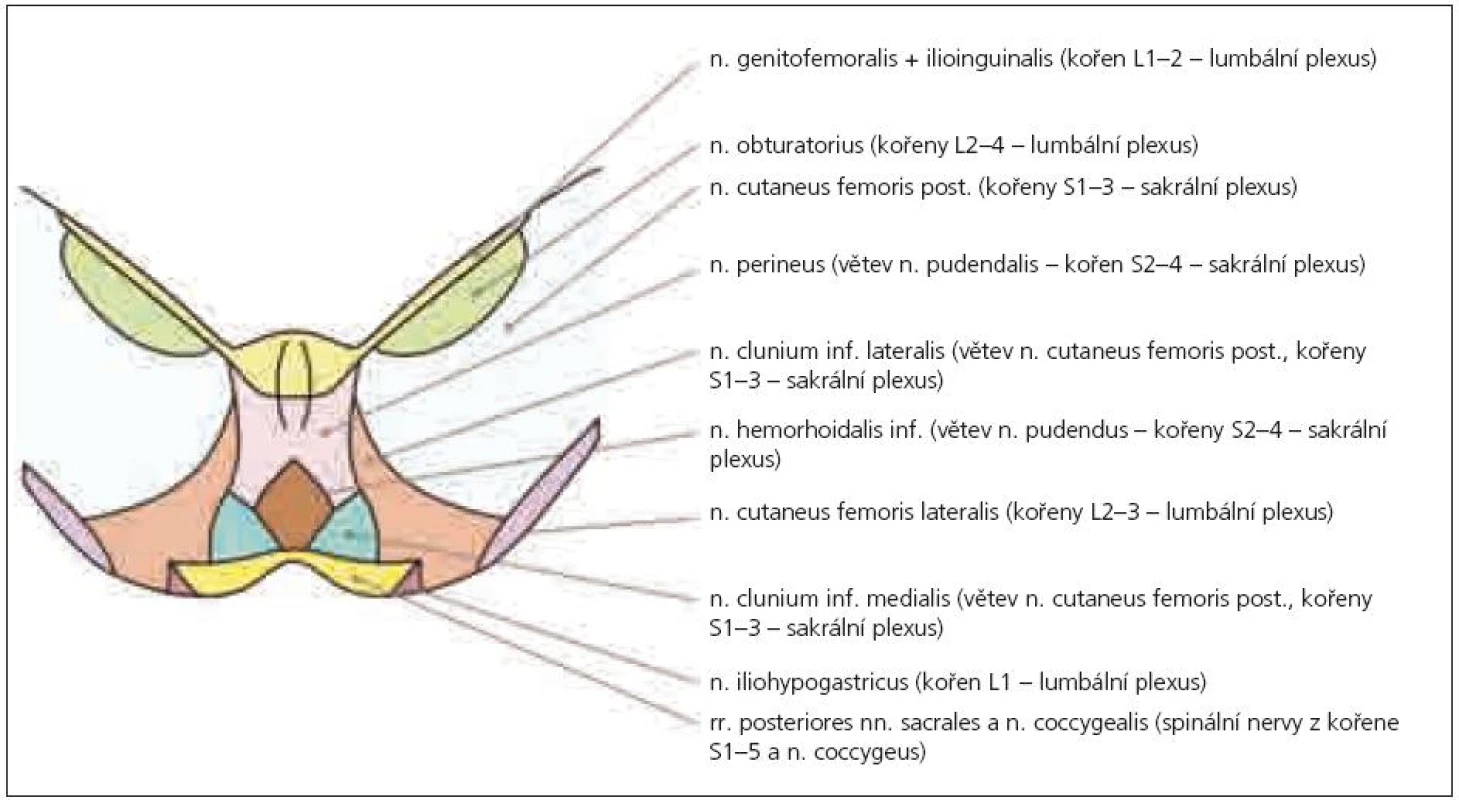
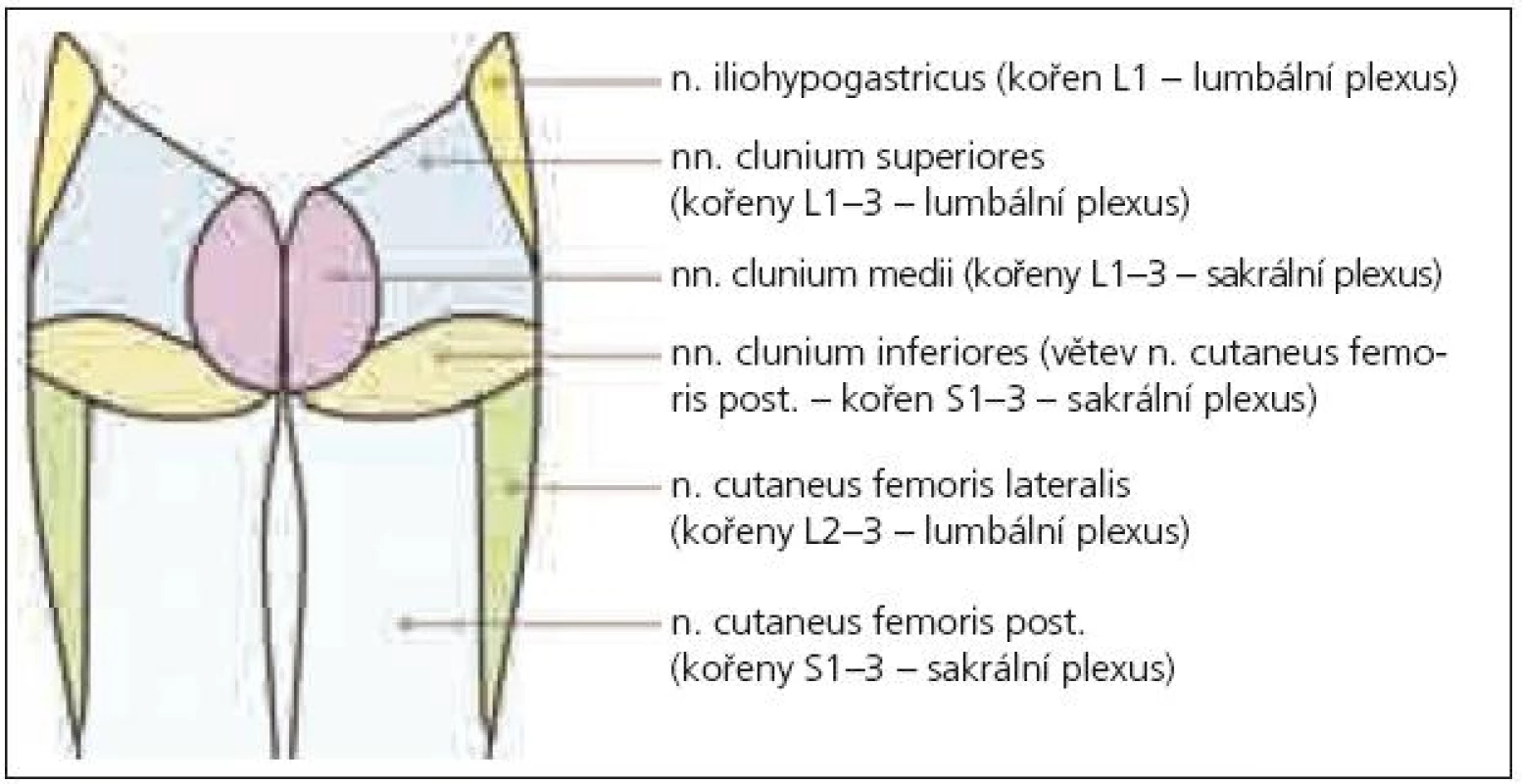
Někdy je komprese či neuropatie n. pudendalis označována jako syndrom pudendálního kanálu, což zahrnuje následující příznaky: bolesti v perineu oboustranně, hypo- nebo hypersenzitivitu na kůži perinea, anální a močovou inkontinenci (ale také cystalgie, polakisurie, bolestivou ejakulaci aj.). Pudendální neuralgie je pak pouze součástí syndromu pudendálního kanálu. Obvykle se projevuje jednostrannou silnou bolestí perinea, která se typicky horší při sezení na tvrdé podložce a ulevuje vsedě na toaletě (tedy bez tlaku na perineum). Podobný příznak je možno zjistit i při kokcygodynii, kdy je však bolest výrazně peiorizovaná tlakem na kostrč.
Základním klinickým projevem pudendální neuralgie je progresivní, nejčastěji palčivá, chronická, úporná neuropatická bolest perinea horšící se sezením [12]. Další symptomy zahrnují opožděné močení, polakisurii, urgenci, zácpu, bolestivé vyprazdňování stolice a sexuální dysfunkce [2].
Diagnóza neuralgie n. pudendalis je zejména anamnestická a klinická. Neexistuje žádný specifický klinický příznak nebo test komplementární k této chorobě; k diagnóze nás vede kombinace určitých příznaků [17].
Dle Nanteských kritérií diagnóza neuralgie n. pudendalis vyžaduje přítomnost následujících příznaků a reakcí:
- Bolest v anatomické oblasti pudendálního nervu.
- Bolest horšící se sezením.
- Spánek není rušen bolestí.
- Není přítomna porucha senzitivity při klinickém vyšetření.
- Pozitivní anestetický blok pudendálního nervu.
Vylučující kritéria jsou bolest lokalizovaná výhradně v oblasti kostrče, v oblasti gluteální nebo hypogastrické, zejména paroxysmálního charakteru, dále pak pruritus, přítomnost abnormalit při zobrazovacích vyšetřeních, které by vysvětlovaly jinou etiologii této diagnózy [17].
Ve specializovaných laboratořích se provádí elektrofyziologická vyšetření, která mohou přispívat ke zpřesnění diagnózy. Jde především o jehlovou EMG svalů pánevního dna a kondukční studie. Při vyšetření vedení nervem bývá přítomna prolongace distální motorické latence pudendálního nervu [18] u úžinového syndromu, ale u pouhé neuralgie bude nález normální. EMG samozřejmě nemůže napomoci odlišení např. úžinového syndromu od jiné léze pudendálního nervu (natažení při chirurgických zákrocích, postižení při porodu, chronické obstipaci, traumatu atd.). EMG n. pudendus má jen limitovanou senzitivitu a specificitu v diagnóze úžinového syndromu tohoto nervu a nedává informaci ani o lokalizaci zdroje bolesti či místa komprese. Hlavní význam EMG spočívá především v objektivním průkazu poškození pudendálního nervu, pokud je zvažována chirurgická dekomprese. Může také predikovat výsledek chirurgické intervence, ale není vhodné pro peroperační monitoring [18]. Stejně tak i léčba perineální bolesti je založena zejména na klinickém obrazu [19]. Nebyla shledána žádná korelace mezi DML n. pudendus, dobou trvání neuralgie či výsledkem infiltrace tohoto nervu, ať již byla použita jakákoliv metoda [19].
Anestetický blok pudendálního nervu má rovněž jen přídatnou diagnostickou hodnotu [5]. Další pomocnou metodou je MR lumbosakrální míchy a lumbosakrálního plexu. Abnormity jsou však vzácné (např. Tarlovova cysta, která však často bývá asymptomatická). K ověření přínosu MR neurografie n. pudendalis nervu budou třeba další studie [20].
Metoda SSEP dovoluje srovnávací studie mezi senzitivními vlákny pravé a levé poloviny terminálních senzitivních větví pudendálního nervu a může být užitečná i v rozpoznávání jiných perineálních poruch, jako jsou sexuální dysfunkce, perineální bolest a fekální inkontinence. Tyto možnosti jsou v současné době ještě ve stadiu hypotéz a budou vyžadovat ověření [21].
Existuje řada možností léčby perineální neuralgie, což ukazuje na nízkou úroveň průkazu jednotlivých postupů. Nicméně podle literárních údajů se zlepšení často dosáhne konzervativní terapií [2]. K ní patří fyzikální léčba (ta je směřována zejména k relaxaci svalů pánevního dna), antineuralgika (antiepileptika, tricyklická antidepresiva), blokády pudendálního nervu lokálními anestetiky či podáním kortikoidů pod UZ nebo CT kontrolou či aplikace botulotoxinu do svalů pánevního dna [18,22]. Elektrická neurostimulace a neuromodulace je účinná ve 30–50 % [23]. Epidurální míšní stimulace v úrovni míšního konu a pulzní radiofrekvenční terapie mohou být novými metodami léčby v jinak neovlivnitelných případech [24].
Při konzervativně nezvladatelných stavech přichází do úvahy léčba chirurgická. Příznivého efektu se dosahuje u 60–86 % případů [22,25]. Při dekompresních operacích (specializované centrum v Evropě je např. na urologické klinice v Nantes) je užíván transgluteální či transperineální přístup [6]. Bylo prokázáno, že dekomprese pudendálního nervu je účinná a bezpečná metoda u chronické pudendální neuralgie, která nereaguje na analgezii či bloky nervu [16].
Závěr
Pacienti s bolestmi v perineální oblasti mohou být svízelným diagnostickým problémem nejen v ambulanci neurologa, ale i urologa, gastroenterologa, chirurga, ortopeda, gynekologa, psychiatra aj. Pacient je nezřídka dlouhodobě a zbytečně vyšetřován a odesílán k mnoha odborníkům. Mělo by se proto u nemocných s bolestmi v oblasti perinea myslet na neuralgii pudendálního nervu, jejíž stanovení jistě není snadné, avšak diagnostické a zejména terapeutické možnosti zaznamenaly v posledních letech významný pokrok.
MUDr. Zdeněk Kadaňka jr
Neurologická klinika LF MU a FN Brno
Jihlavská 20
625 00 Brno
e-mail: zdenek.kadanka@fnbrno.cz
Přijato k recenzi: 11. 3. 2010
Přijato do tisku: 29. 4. 2010
Sources
1. Amarenco G, Lanoe Y, Perrigot M, Goudal H. Un noveau syndrom canalaire: la compression du nerf honteaux interne dans le canal d’Alcock ou paralyse perineále du cycliste. Presse Med 1987; 16(8): 399.
2. Thoumas D, Leroi AM, Mauillon J, Muller JM, Benozio M, Denis P et al. Pudendal neuralgia: CT--guided pudendal nerve block technique. Abdom Imaging 1999; 24(3): 309–312.
3. Boisson J, Debbasch L, Bensuade A. Les algies ano-rectales essentiales. Arch Fr Mal Appar Dig 1966; 55: 3–24.
4. Neill ME, Swash M. Chronic perinaeal pain: an unsolved problem. J R Soc Med 1982; 75(2): 96–101.
5. Robert R, Labat JJ, Riant T, Louppe JM, Hamel O. The pudendal nerve: clinical and therapeutic morphogenesis, anatomy, and physiopathology. Neurochirurgie 2009; 55(4–5): 463–469.
6. Sedy J, Nanka O, Belisová M, Walro JM, Jarolím L. Sulcus nervi dorsalis penis/clitoridis: anatomic structure and clinical significance. Eur Urol 2006; 50(5): 1079–1085.
7. Labat JJ, Robert R, Bensignor M, Buzelin JM. Neuralgia of the pudendal nerve. Anatomo-clinical considerations and therapeutical approach. J Urol (Paris) 1990; 96(5): 239–244.
8. Oberpenning F, Roth S, Leusmann DB, van Ahlen H, Hertle L. The Alcock syndrome: temporary penile insensitivity due to compression of the pudendal nerve within the Alcock canal. J Urol 1994; 151(2): 423–425.
9. Robert R, Labat JJ, Riant T, Louppe JM, Lucas O, Hamel O. Somatic perineal pain other than pudendal neuralgia. Neurochirurgie 2009; 55(4–5): 470–474.
10. Rigaud J, Labat JJ, Riant T, Hamel O, Bouchot O, Robert R. Treatment of obturator neuralgia with laparoscopis neurolysis. J Urol 2008; 179(2): 590–594.
11. Amarenco G, Le Cocquen-Amarenco A, Kerdraon J, Lacroix P, Adba MA, Lanoe Y. Perineal neuralgia. Presse Med 1991; 20(2): 71–74.
12. Batta AG, Gundian JC, Myers RP. Neurofibromatosis presenting as perineal pain and urethral burning. Urology 1989; 33(2): 138–140.
13. Kashefi C, Messer K, Barden R, Sexton C, Parsons JK. Incidence and prevention of iatrogenic injuries. J Urol 2008; 179(6): 2254–2257.
14. Takatani J, Takeshima N, Okuda K, Miyajawa H, Noguchi T. A case of perineal pain related to interstitial cystitis which was supposed to be relieved with gabapentin. J Anesth 2009; 23(3): 474–475.
15. Robert R, Labat JJ, Riant T, Louppe JM, Hamel O. The pudendal nerve: clinical and therapeutic morphogenesis, anatomy, and physiopathology. Neurochirurgie 2009; 55(4–5): 463–469.
16. Popeney C, Ansell V, Renney K. Pudendal entrapment as an etiology of chronic perineal pain: Diagnosis and treatment. Neurourol Urodyn 2007; 26(6): 820–827.
17. Labat JJ, Riant T, Robert R, Amarenco G, Lefaucher JP, Rigaud J. Diagnostic criteria for pudendal neuralgia by pudendal nerve entrapment (Nantes criteria). Neurourol Urodyn 2008; 27(4): 306–310.
18. Lefaucheur JP, Labat JJ, Amarenco G, Herbaut AG, Prat-Pradal D, Benaim J et al. What is the place of electroneuromyographic studies in the diagnosis and management of pudendal neuralgia related to entrapment syndrome? Neurophysiol Clin 2007; 37(4): 223–228.
19. Le Tallec de Certaines H, Veillard D, Dugast J, Estébe JP, Kerdraon et al. Comparison between the terminal motor pudendal nerve terminal motor latency, the localization of the perineal neuralgia and the result of infiltrations. Analysis of 53 patients. Ann Redapt Med Phys 2007; 50(2): 65–69.
20. Filler AG, Maravilla KR. MR neurography and muscle MR imaging for image diagnosis of disorder affecting the peripheral nerves and musculature. Neurol Clin 2004; 22(3): 643–682.
21. Amarenco G, Kerdraon J. Pudendal nerve terminal sensitive latency: technique and normal values. J Urol 1999; 161(1): 103–106.
22. Peng PW, Tumber PS. Ultrasound-guided interventional procedures for patients with chronic pelvic pain – a description of techniques and review of literature. Pain Physician 2008; 11(2): 215–224.
23. Reichart R, Kuhn SA, Vogel I, Walter J, Kalff R. Spinal cord stimulation at the level of the conus medullaris: Treatment option for therapy-resistant postoperative neuralgia of the pudendal nerve. Schmerz 2009 23(6): 640–644.
24. Rhame EE, Levey KA, Gharibo CG. Successful treatment of refractory pudendal neuralgia with pulsed radiofrequency. Pain Physician 2009; 12(3): 633–638.
25. Robert R, Bensignor M, Glemain P, Deschamps C, Raoul S, Hamel O. Decompression and transposition of the pudendal nerve in pudendal neuralgia: a randomized controlled trial and long-term evaluation. Eur Urol 2005; 47(3): 403–408.
Labels
Paediatric neurology Neurosurgery NeurologyArticle was published in
Czech and Slovak Neurology and Neurosurgery

2010 Issue 5
Most read in this issue
- Neuralgie nervus pudendalis – kazuistika
- Vývoj technik PLIF a TLIF
- Syndrom útlaku ulnárního nervu v oblasti lokte – přehled operačních technik a srovnání jejich výsledků
- Střelná poranění hlavy a mozku
