Sledování dekubitálních lézí u pacientů s neurologickým onemocněním – analýza Národního registru hospitalizovaných
The Pressure Ulcers Monitoring in Patiens with Neurological Diseases – Analyse of the National Register of Hospitalized Patients
Aim:
The aim of this study was to analyse hospital stays related to pressure ulcers (according to ICD 10) in acute and long-term care facilities in the Czech Republic (2007–2014) in neurologically ill patients with limited mobility.
Material and methods:
Observational cross-sectional study using routinely collected data from the National Register of Hospitalized Patients.
Results:
Of total 17,762,854 hospital records 8,150 (0.05%) had the selected neurological diagnosis and pressure ulcers (L89). Detailed analyses were performed in 4,924 records (0.03%): patients with the selected neurological diagnosis and with a pressure ulcer as a primary diagnosis (n = 75); neurological diagnosis as the primary diagnosis and pressure sores as a secondary diagnosis (n = 3,248); a pressure sore as the only primary diagnosis in patients with a selected neurological diagnosis (n = 1,601). Neurological diagnoses included: brain injury and bleeding (n = 2,766); neurodegenerative and oncological diseases (n = 1,707); spinal cord traumatic injury (n = 451).
Conclusion:
Duration of hospitalization in patients with pressure ulcers in an acute care setting differs according to the main neurological diagnosis and whether the pressure ulcer was listed as the primary or secondary diagnosis (p < 0.001). Duration of hospital stay differs in an long-term care setting according to the grade of pressure ulcer (p = 0.040). In acute and long-term settings, the age of patients with pressure ulcers is statistically significantly different according to the neurological diagnosis and grade of pressure sore (p < 0.001).
Key words:
epidemiology – pressure ulcer – hospitalization – monitoring – national registries – neurological diseases
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.
Autoři:
A. Pokorná 1; K. Benešová 2,3; J. Mužík 2,3; P. Búřilová 1; J. Jarkovský 2,3
; L. Dušek 2,3
Působiště autorů:
Katedra ošetřovatelství, LF MU, Brno
1; Institut biostatistiky a analýz, LF MU, Brno
2; Ústav zdravotnických informací a statistiky ČR, Praha
3
Vyšlo v časopise:
Cesk Slov Neurol N 2016; 79/112(Supplementum1): 8-14
Kategorie:
Původní práce
doi:
https://doi.org/10.14735/amcsnn2016S8
Souhrn
Cíl:
Cílem studie bylo analyzovat hospitalizační případy s uvedenou diagnózou dekubitální léze (L89) dle MKN-10 u pacientů s vybraným neurologickým onemocněním.
Metodika a soubor:
Retrospektivní observační průřezová studie s využitím rutinně sledovaných dat z Národního registru hospitalizovaných akutní i neakutní lůžkové péče v České republice (2007– 2014).
Výsledky:
Z 17 762 854 záznamů bylo 8 150 (0,05 %) s vybranou neurologickou diagnózou i dekubitem (L89). Podrobná analýza byla provedena u 4 924 záznamů (0,03 %): pacienti s vybranou neurologickou diagnózou i dekubitem jako hlavní hospitalizační diagnózou (n = 75); neurologické diagnózy jako hlavní hospitalizační diagnózy a dekubitus jako vedlejší diagnóza (n = 3 248); dekubitus jako jediná hlavní diagnóza u pacienta s neurologickým onemocněním (n = 1 601). Výskyt neurologických diagnóz: poranění a krvácení do mozku (n = 2 766), neurodegenerativní a onkologická onemocnění (n = 1 707), traumatická postižení a poranění míchy (n = 451).
Závěr:
Délka hospitalizace u pacientů s dekubitem se v akutní lůžkové péči liší dle hlavní neurologické diagnózy a toho, zda byl dekubitus uveden jako hlavní či vedlejší diagnóza (p < 0,001). Délka hospitalizace pacientů s dekubitem v dlouhodobé péči je rozdílná u různých stupňů dekubitu (p = 0,040). Věk pacientů s dekubitem se statisticky významně liší v akutní i dlouhodobé péči dle hlavní neurologické diagnózy a stupně dekubitu.
Klíčová slova:
epidemiologie – dekubitus – hospitalizace –monitorování – národní registry – neurologické onemocnění
Úvod
Dekubitální léze jsou charakterizovány jako lokalizovaná poškození kůže a hlubších tkáňových vrstev obvykle v místech kostních prominencí (predilekčních místech) jako důsledek místních příčin – lokalizovaného tlaku a tření [1,2]. Dekubitální léze znamenají významnou zátěž pro pacienty jak v oblasti fyzické, psychické a psychosociální [3], tak souvisí s vyšší ekonomickou zátěží pro poskytovatele zdravotních i sociálních služeb [4,5]. U pacientů s neurologickými diagnózami, zejména pokud došlo k ovlivnění mobility a vědomí pacienta, je riziko vzniku dekubitálních lézí vyšší [6,7]. Zhodnocení výskytu (incidence i prevalence) dekubitálních lézí u pacientů s etiologicky různou neurologickou diagnózou může napomoci v identifikaci rizikových faktorů, klíčových bodů péče (tzv. trigger points) a vhodných preventivních i terapeutických intervencí. Nejen v České republice, ale i v zahraničí neexistuje jednotná metodika pro sledování výskytu dekubitů. Většina monitorovacích procesů je závislá na lokálním know how jednotlivých poskytovatelů péče přesto, že informace o výskytu dekubitů jsou považovány za indikátor kvality péče a jsou významné pro zhodnocení ekonomické náročnosti péče (prodloužení hospitalizace, zvýšená spotřeba léčiv a zdravotnických prostředků k terapii komplikací apod.) [8]. Studie ze zahraničí uvádějí prevalenci dekubitálních lézí v rozmezí od 4,3 do 30,8 %, uvedený rozptyl je dán právě zmíněnou nejednotnou metodologií sběru dat [9– 12]. Aktuálně v České republice neexistuje zdroj, který by umožnil specifické sledování výskytu dekubitálních lézí u pacientů, a proto byl k analýze využit Národní registr hospitalizovaných (NRHOSP), v němž jsou zaznamenáni všichni pacienti, jejichž hospitalizace byla ukončena ve sledovaném období let 2007– 2014.
Cíle
Hlavním cílem studie bylo ověřit, jaká povinně a rutinně zaznamenaná data v NRHOSP lze využít ke zhodnocení výskytu dekubitů u pacientů s vybranou neurologickou diagnózou a která mohou být využita ke zhodnocení dopadu dekubitálních lézí na individuálního pacienta a zdravotní systém. Zjistit, zda a jak se liší délka hospitalizace a věk u neurologických pacientů s dekubitální lézí nejen v akutní, ale i neakutní lůžkové péči. Jaké výkony (léčebné intervence) jsou nejčastěji vykazovány u pacientů s dekubity s neurologickou diagnózou.
Metodika
Analyzována byla data z NRHOSP za období let 2007– 2014. Zařazeny byly záznamy, u nichž byla vykázána neurologická diagnóza (schéma 1) a zároveň byla uvedena přítomnost dekubitální léze dle MKN-10 (L89). Statistická analýza dat byla provedena s využitím IBM SPSS verze 22.0.0.1 pomocí Mannova-Whitneyova U testu a Kruskalova-Wallisova testu na 5% hladině významnosti.

Metodika a zařazení hospitalizačních záznamů s neurologickými diagnózami
Jak vyplývá ze schéma 1, zařazeny byly záznamy hospitalizací pacientů s vybranou neurologickou diagnózou dle MKN-10, přičemž byli pacienti rozděleni do tří skupin:
Poranění a krvácení do mozku: I60–I61, I69 kromě I69.8.
Neurodegenerativní a onkologická onemocnění: C41.2, C41.4,C71, C72.0, C72.1, D33, G04, G05, G80-G82, G95, M43, M46, M47, M48.4, M48.5, M50, M51.
Traumatická postižení a poranění míchy: S12–S14, S22–S24, S32–S34, T06.0, T06.1, T08, T09.3, T09.4.
Pacienti byli rozřazeni do diagnostických kategorií na základě hlavní hospitalizační diagnózy. V případě dekubitálního vředu a proleženiny (L89) na místě hlavní hospitalizační diagnózy byla diagnostická kategorie určena na základě vedlejší hospitalizační diagnózy. V případech, kdy ani dekubitální léze ani neurologická diagnóza nebyly uvedeny jako hlavní diagnózy, nebyl záznam zařazen do analýzy (n = 3 226; 0,02 %).
Výsledky a diskuze
Z celkového počtu 17 762 854 hospitalizačních záznamů bylo identifikováno 8 150 (0,05 %)s vybranou neurologickou diagnózou i s diagnózou dekubitální vřed a proleženina (L89) zaznamenanými kdykoli v průběhu hospitalizace. Podrobná analýza ale byla provedena u 4 924 záznamů (0,03 %), které zahrnovaly jednak pacienty s vybranou neurologickou diagnózou i dekubitem jako hlavní hospitalizační diagnózou (n = 75); dále případy s neurologickou diagnózou jako hlavní hospitalizační diagnózou a dekubitem jako vedlejší diagnózou (n = 3 248); a záznamy, kdy byl dekubitus jako jediná hlavní diagnóza u pacienta s vybraným neurologickým onemocněním (n = 1 601). Analyzovány byly záznamy s výskytem neurologických diagnóz rozdělených do tří skupin (viz metodika): poranění a krvácení do mozku (n = 2 766; 56,2 %), neurodegenerativní a onkologická onemocnění (n = 1 707; 34,7 %), traumatická postižení a poranění míchy (n = 451; 9,2 %).
Výskyt dekubitů u pacientů s různou neurologickou diagnózou
Jak je patrné z grafu 1, vykazování diagnóz dekubitálních lézí má stoupající tendenci s tím, že diagnóza L89 je častěji uvedena kdekoliv během hospitalizace – tedy ne na místě hlavní diagnózy. Lze předpokládat, že dekubitální léze nejsou důvodem přijetí pacienta k hospitalizaci, ale z dat NRHOSP nelze získat informaci, zda dekubitus vznikl v průběhu hospitalizace či až jako komplikující stav. Na grafu 2 je patrný trend v počtu vykázaných případů výskytu dekubitu podle skupiny neurologického onemocnění, přičemž nejčastěji byly vykazovány dekubitální léze u pacientů zařazených do skupiny „Poranění a krvácení do mozku“ a relativně paradoxně nejméně často u pacientů zařazených do skupiny „Traumatická postižení a poranění míchy“. Faktem je, že dekubitální léze jsou častější u tzv. zranitelných skupin pacientů, k nimž patří senioři, pacienti s cévní mozkovou příhodou, diabetem, demencí a osoby upoutané na lůžko či s mobilitou na vozíku [13,14] a zvláštní skupinou fragilních pacientů jsou právě pacienti s poraněním míchy [1,2,7]. Zjištěná data ale korespondují s celkovým počtem pacientů v jednotlivých skupinách neurologických diagnóz a neuvádějí procentuální zastoupení dekubitálních lézí.


Stupně dekubitů u pacientů s neurologickou diagnózou
Stupeň dekubitální léze (dle MKN-10 rozděleny na čtyři základní stupně) významně ovlivňuje rozsah terapeutických postupů a rozsah ekonomických nákladů na léčbu a také ovlivňuje prognózu stavu pacienta [1– 3]. V této souvislosti je nezbytné zmínit se o tom, že existuje riziko nekonzistence záznamů v lékařské a ošetřovatelské dokumentaci. Zatímco lékaři využívají klasifikaci stupně dekubitů dle MKN-10, ošetřovatelský personál využívá klasifikaci dle Evropského poradního panelu pro otázky dekubitů (EPUAP) anebo Národního poradního panelu pro otázky dekubitů (NPUAP) [1,2]. U 1 916 (38,9 %) hospitalizačních případů nebylo možné zjistit stupeň dekubitu. V letech 2007 a 2008 nebyly stupně dekubitů vůbec rozlišovány, ale v následujících letech se počet nediferencovaných stupňů dekubitů snižoval (graf 3). K ovlivnění frekvence diferenciace stupňů dekubitů jistě přispěla skutečnost, že v roce 2009 byl vydán Věstník MZ ČR č. 6/ 2009 uvádějící metodiku hodnocení a dokumentování dekubitálních lézí. Nejčastěji byly za celé sledované období vykazovány dekubity čtvrtého stupně (21,1 %), což je logické, protože jejich léčba je nákladná, často vyžaduje chirurgickou intervenci, a je proto vykazována v rámci lékařských diagnóz. Následuje třetí stupeň dekubitů, který byl vykázán v 17,2 %, druhý stupeň v 13,1 %. Nejméně často byl za celé sledované období vykazován první stupeň dekubitu. Logickým zdůvodněním je, že první stupeň dekubitu je považován za problém ošetřovatelský, který nevyžaduje závažné intervence lékaře, ale stále je rizikem progrese poškození kůže a tkání a dalších komplikací, kterým je v případě využití vhodných intervencí možné předejít [13– 15]. Při hodnocení, jaký stupeň dekubitu se vyskytuje u pacientů s rozdílnou neurologickou diagnózou, bylo zjištěno, že záznamy se neliší u prvního stupně dekubitů, ale vyšší stupně dekubitů byly vykazovány častěji u pacientů v kategorii neurodegenerativních a onkologických onemocnění (graf 4). Svou roli však také sehrává schopnost zaznamenávajících osob správě identifikovat stupeň dekubitu [16– 18]. Ve studii realizované ve Švédsku a USA byla srovnávána prevalence dekubitálních lézí třetího a čtvrtého stupně. Jedním z prvních kroků byla právě snaha o jednotnou klasifikaci dekubitů, a přesto byly zjištěny významné rozdíly v prevalenci ve prospěch nemocnic v USA [17]. Prospektivní studie realizovaná v Číně naopak uvádí, že nejčastěji byly zaznamenávány dekubity prvního a druhého stupně, ale to mohlo být ovlivněno právě použitou prospektivní metodologií [18].


Výkony vykázané u pacientů s dekubity a neurologickou diagnózou
Většina dekubitálních lézí u pacientů s neurologickou diagnózou je léčena konzervativně, ale u závažných stavů je nezbytná různě rozsáhlá intervence a terapeutický výkon [4,5,7,19– 24]. Ve sledovaném souboru hospitalizačních záznamů bylo 87,4 % z nich bez výkonu a jen u 12,6 % byl uveden výkon (data se týkají pouze hospitalizací v zařízeních akutní péče). Nejčastěji vykazovaným výkonem byla „Specializovaná péče o rozsáhlou dekubitální plochu“ (kód výkonu 62840) v celkovém počtu 8 129 výkonů realizovaných v průběhu 367 hospitalizací (průměrně 21,6 výkonů za hospitalizaci). Celkem 99,1 % (n = 8 058) těchto výkonů bylo vykázáno u pacientů zařazených ve skupině pacientů s neurodegenerativním a onkologickým onemocněním. Druhým nejčastěji vykazovaným výkonem byl „Převaz rány metodou V.A.C.“ (kód výkonu 51850) v celkovém počtu 842 výkonů vykázaných u 72 hospitalizací (průměrně 11,7 výkonů za hospitalizaci). Rovněž výkon s využitím podtlakové terapie byl nejčastěji vykázán u pacientů s neurodegenerativním a onkologickým onemocněním (84,3 %; n = 710) a 12,2 % (n = 103) výkonů bylo provedeno u pacientů s traumatickým postižením a poraněním míchy a nejméně často byl tento výkon vykázán u pacientů s poraněním a krvácením do mozku (3,4 %; n = 29). V pořadí třetí nejčastěji vykazovaný výkon byla „Extirpace pseudocysty dekubitu“ (kód výkonu 61127) v celkovém počtu 505 výkonů za 346 hospitalizací s průměrným počtem 1,5 výkonu na jednu hospitalizaci a opět byl tento výkon nejčastěji vykazován u skupiny pacientů s neurodegenerativním a onkologickým onemocněním (96,7 %; n = 265). Chirurgické výkony jako např. Transpozice muskulárního laloku (kód 61169), Transpozice fasciokutánního laloku (kód 61167), Uzavření defektu kožním lalokem místním od 10 do 20 cm2 (kód 61149) apod. byly vykazovány v méně než 4 % ze všech hospitalizací s výkonem, přičemž frekvence výkonu byla průměrně 1– 1,4 výkonu na jednu hospitalizaci. Léčba dekubitálních lézí je ale často realizována s využitím zvlášť účtovaných zdravotnických prostředků, materiálů pro tzv. vlhké či fázové hojení ran a tento typ terapie není běžně vykazován. Léčba je tak hrazena z prostředků daného pracoviště. To je také důvod, proč je terapie dekubitálních lézí mnohem nákladnější než jejich prevence, jak dokládají zahraniční studie [17,18]. V České republice obdobné analýzy doposud absentují.
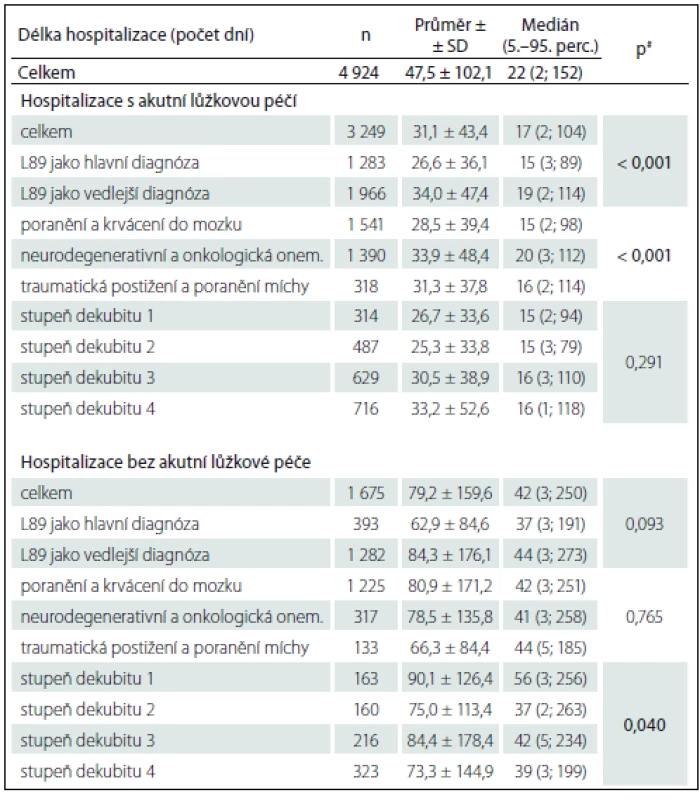
Souhrnná charakteristika analyzovaných hospitalizačních záznamů dle délky hospitalizace a věku pacientů
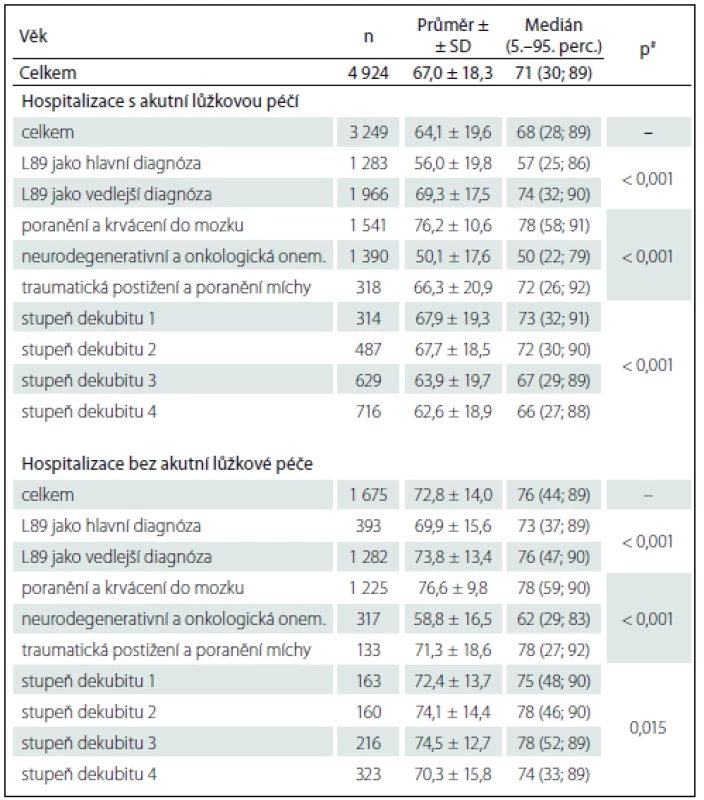
Z celkového počtu 4 924 analyzovaných hospitalizačních záznamů (průměrná délka hospitalizace 47,5 dne; SD ± 102,1) bylo 3 249 (66 %) vykázáno v akutní lůžkové péči s průměrnou délkou 31,1 dne (SD ± 43,4) a 1 675 (34 %) záznamů bez akutní lůžkové péče s průměrnou délkou hospitalizace 79,2 dní (SD ± 159,6). Hospitalizace pacientů s neurologickou diagnózou a dekubitální lézí byla v neakutní péči více než dvakrát delší než v péči akutní. Odborné zdroje uvádějí, že dekubitální léze jsou považovány za možnou příčinu prodloužení hospitalizace [1,2]. Z námi analyzovaných dat však není možné odvodit, zda mohl být dekubitus příčinou prodloužení hospitalizace jako komplikující stav či zda mohl být celkový stav pacienta pravděpodobnou příčinou vzniku dekubitu. Další informace související s délkou hospitalizace ve vztahu k diagnóze dekubitální léze, neurologické diagnózy a stupně dekubitu jak v akutní, tak neakutní lůžkové péči dokumentuje tab. 1. V případech, kdy byla dekubitální léze uvedena jako sekundární diagnóza, tedy zřejmě komplikující základní diagnózu pacienta, prodlužovala se také doba hospitalizace, statisticky významný rozdíl byl ale potvrzen pouze pro hospitalizace v akutní lůžkové péči (p < 0,001). Pokud byl dekubitus uveden jako hlavní diagnóza, byla hospitalizace kratší průměrně o osm dní. Délka hospitalizace byla rozdílná také podle typu neurologické diagnózy. V akutní péči byla nejdelší průměrná hospitalizace u pacientů s neurodegenerativním a onkologickým onemocněním (33,9 dní) a v neakutní péči byla nejdelší průměrná hospitalizace u pacientů s poraněním a krvácením do mozku (průměrně 80,9 dní). Statisticky významný rozdíl byl ale opět potvrzen pouze pro hospitalizace v akutní lůžkové péči (p < 0,001). Zajímavé je, že pa cienti s diagnózou poranění a krvácení do mozku, kam byli zařazeni zejména pacienti s cévní mozkovou příhodou, byli nejkratší dobu hospitalizováni v akutní péči (průměrně 28,5 dne) a naopak nejdéle byli s touto diagnózou hospitalizováni v neakutní péči (průměrně 80,9 dní), tedy téměř třikrát delší dobu. Jak je patrné dále z tab. 2, v této kategorii byli také pacienti s nejvyšším průměrným věkem (akutní péče 76,2 a neakutní 76,6 let). Z uvedeného vyplývá, že zejména hospitalizace pacientů vyššího věku s diagnózou krvácení do mozku znamenají významnou zátěž pro neakutní, tedy následnou a dlouhodobou péči. Námi zjištěná data nepotvrzují vysoký počet dekubitálních lézí u pacientů s traumatickým postižením a poraněním míchy, ani jejich relativně častou potřebu operačního řešení jako v zahraničí [21,22] přesto, že riziko vzniku dekubitálních lézí u pacientů s poraněním míchy je v průběhu života uváděno až jako 95% [22– 24]. Opět je nezbytné upozornit na skutečnost, že naše studie využívá běžně zaznamenávaná administrativní data o hospitalizacích a není jednoznačně zaměřena na možnost zhodnocení reálného výskytu dekubitálních lézí, ale pouze na jejich záznam v podobě vykázané lékařské diagnózy. Dalším zajímavým zjištěním je, že vykázaný stupeň dekubitu statisticky významně nesouvisel s délkou hospitalizace v akutní péči (p = 0,291), ale se zvyšující se závažností tlakové léze se hospitalizace prodlužovala (rozdíl mezi hospitalizací s prvním a čtvrtým stupněm dekubitu činil průměrně sedm dní). V neakutní péči však byla ověřena statisticky významná souvislost mezi stupněm dekubitu a délkou hospitalizace (p = 0,040). Nejdelší hospitalizace byla vykázána u pacientů s prvním stupněm dekubitu (průměrně 90,1 dní) a nejkratší u pacientů s vykázaným čtvrtým stupněm dekubitu (průměrně 73,7 dní). Vyšší a závažnější stupeň dekubitu je jednoznačně spojen s výskytem komplikací (lokální infekce, bolest, riziko systémových infekcí a nozokomiálních infekcí, renálních insuficiencí apod.), celkovým zhoršením stavu pacienta a rizikem rehospitalizací či vyšší mortalitou [1,2,15]. Vzhledem k faktu, že z dat NRHOSP nelze zjistit dobu vzniku dekubitální léze, což je limitem studie, dá se pouze předpokládat, že pacienti mohli být přeloženi s již vzniklým dekubitem závažnějšího stupně a v důsledku komplikací byla jejich hospitalizace kratší a mohla skončit buď překladem do zařízení dlouhodobé péče, či úmrtím. Tab. 2 shrnuje informace o věku pacientů s dekubitem v analyzovaných záznamech. U hospitalizačních záznamů pacientů s dekubitem v akutní péči byl průměrný věk pacientů o osm let nižší než u pacientů v neakutní péči. Statisticky významné rozdíly byly ověřeny ve všech sledovaných oblastech ve vztahu k věku pacientů jak v akutní, tak neakutní péči. V případech, kdy byla dekubitální léze uvedena jako hlavní diagnóza, byl také věk pacientů nižší (v akutní péči průměrně 56 let a v neakutní 69,9 let). V akutní i neakutní péči byli nejmladší pacienti hospitalizováni s neurologickou diagnózou v kategorii neurodegenerativních a onkologických onemocnění. Stupeň dekubitu také statisticky významně souvisel s věkem pacientů. Jak v akutní, tak neakutní péči byli nejmladší pacienti se záznamem o čtvrtém stupni dekubitu, přičemž průměrný věk pacientů s dekubitem čtvrtého stupně v akutní péči byl 62,6 let a v neakutní péči téměř o osm let více (70,3 let). Nicméně s ohledem na absenci informací o dalších rizikových faktorech mimo věk pacienta by bylo neobjektivní vyvozovat z tohoto zjištění jednoznačné závěry. Obecně je vyšší věk spojován s výskytem dekubitálních lézí [1,2,13,15,25,26], ale v dokumentovaných případech mohl sehrát svou roli například celkový stav u pacientů po traumatu míchy, při neurodegenerativních onemocněních apod.
Data z NRHOSP mohou být i přes výše uvedené limity využita ke srovnání záznamů o výskytu dekubitálních lézí s daty získanými v nově připravovaném softwarovém nástroji pro sběr dat o výskytu dekubitů, který je připravován k využívání v akutní lůžkové péči na základě ověřených zahraničních zkušeností s obdobnými specializovaně zaměřenými registry [25,26].
Závěr
Přes obecně uznávaný fakt, že reálná incidence dekubitálních lézí nejen u neurologických pacientů je v běžně dostupných administrativních datech podhodnocena, zdůrazňuje prezentovaná studie nutnost účelného využití dostupných dat jako vhodného ukazatele pro hodnocení nákladovosti, zvýšené potřeby materiálních i personálních zdrojů ve zdravotní péči u pacientů s neurologickou diagnózou a dekubitem. Zjistili jsme, že navzdory možnosti využít významné informace o délce hospitalizace ovlivněné přítomností záznamu o dekubitální lézi, věkové charakteristice pacientů a realizovaných terapeutických intervencích, je výtěžnost běžných administrativních dat limitována. Jedním z nejvýznamnějších limitů je nemožnost získání informací o procesu poskytování péče a vzniku dekubitu (např. kdy a kde dekubitus vznikl) anebo informace o aktuálním stavu pacienta (počet pacientů v riziku vzniku dekubitů, stav vědomí, mobility). Nejpodstatnějším přínosem studie je zpracování dat u hospitalizovaných pacientů s neurologickou diagnózou na národní úrovni, kdy bylo ověřeno, že délka hospitalizace se prodlužuje s přítomností sekundární diagnózy dekubitální léze, která je častěji vykazována u pacientů vyššího věku. Hospitalizace je také delší u pacientů s poraněním a krvácením do mozku a s dekubitem jako vedlejší diagnózou v neakutní péči.
Tato práce byla podpořena z programového projektu Ministerstva zdravotnictví ČR s reg. č. 15-29111A s názvem: Registr dekubitálních lézí – sjednocení sledování a strategie preventivních intervencí na národní úrovni. Veškerá práva podle předpisů na ochranu duševního vlastnictví jsou vyhrazena.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
doc. PhDr. Andrea Pokorná, Ph.D.
Katedra ošetřovatelství
LF MU
Kamenice 5
625 00 Brno
e-mail: apokorna@med.muni.cz
Přijato k recenzi: 21. 7. 2016
Přijato do tisku: 11. 8. 2016
Zdroje
1. European Pressure Ulcer Advisory Panel and National Pressure Ulcer Advisory Panel. Treatment of pressure ulcers: Quick Reference Guide. Washington DC: National Pressure Ulcer Advisory Panel 2009.
2. Haesler E. National Pressure Ulcer Advisory Panel, European Pressure Ulcer Advisory Panel and Pan Pacific Pressure Injury Alliance. Prevention and Treatment of Pressure Ulcers: Clinical Practice Guideline. Cambridge Media: Osborne Park, Western Australia 2014.
3. Langemo DK, Melland H, Hanson D, et al. The lived experience of having a pressure ulcer: a qualitative analysis. Adv Skin Wound Care 2000;13(5):225– 35.
4. Stroupe K, Manheim L. Cost of treating pressure ulcers for veterans with spinal cord injury. Top Spinal Cord Inj Rehabil 2011;16(4):62– 73. doi: http:/ / dx.doi.org/ 10.1310/ sci1604-62.
5. Chan BC, Nanwa N, Mittmann N, et al. The average cost of pressure ulcer management in a community dwelling spinal cord injury population. Int Wound J 2013;10(4):431– 40. doi: 10.1111/ j.1742-481X.2012.01002.x.
6. Reddy M. Pressure ulcers. BMJ Clin Evid 2015;2011: 1901.
7. Zakrasek EC, Creasey G, Crew JD. Pressure ulcers in people with spinal cord injury in developing nations. Spinal Cord 2015;53(1):7– 13. doi: 10.1038/ sc.2014.179.
8. Gunningberg L, Hommel A, Bååth C, et al. The first national PU prevalence survey in county council and municipality settings in Sweden. J Eval Clin Pract 2013;19(5):862– 7. doi: 10.1111/ j.1365-2753.2012.01865.x.
9. Kottner J, Dassen T, Lahmann N. Prevalence of deep tissue injures in hospitals and nursing homes: two cross--sectional studies. Int J Nurs Stud 2010;47(6):665– 70. doi: 10.1016/ j.ijnurstu.2009.11.003.
10. Moore Z, Cowman Z. Pressure ulcer prevalence and prevention practices in care of the older person in the Republic of Ireland. J Clin Nurs 2011;21(3– 4):362– 71. doi: 10.1111/ j.1365-2702.2011.03749.x.
11. Vanderwee K, Defloor T, Beeckman D, et al. Assessing the adequacy of PU prevention in hospitals: a nationwide prevalence survey. BMJ Qual Saf 2011;20(3):260– 7. doi: 10.1136/ bmjqs.2010.043125.
12. VanDenKerkhof EG, Friedberg E, Harrison B. Prevalence and risk of pressure ulcers in acute care following implementation of practice guidelines: annual pressure ulcer prevalence census 1994– 2008. J Health Qual 2011;33(5):58– 67. doi: 10.1111/ j.1945-1474.2011.00127.x.
13. Jenkins ML, O‘Neal E. Pressure ulcer prevalence and incidence in acute care. Adv Skin Wound Care 2010;23(12):556– 9. doi: 10.1097/ 01.ASW.0000391184.43 845.c1.
14. Coomer NM, McCall NT. Examination of the accuracy of coding hospital-acquired pressure ulcer stages. Medicare Medicaid Res Rev 2013;3(4). doi: 10.5600/ mmrr.003.04.b03.
15. Russo CA, Steiner C, Spector W. Hospitalizations Related to Pressure Ulcers. [online]. Available from URL: http:/ / www.hcup-us.ahrq.gov/ reports/ stat-briefs/ sb64.pdf.
16. Meddings JA, Reichert H, Hofer T, et al. Hospital report cards for hospital-acquired pressure ulcers: how good are the grades? Ann Intern Med 2013;159(8):505– 13. doi: 10.7326/ 0003-4819-159-8-201310150-00003.
17. Gunningberg L, Donaldson N, Aydin C, et al. Exploring variation in pressure ulcer prevalence in Sweden and the USA: benchmarking in action. J Eval Clin Pract 2012;18(4):904– 10. doi: 10.1111/ j.1365-2753.2011.01702.x.
18. Jiang Q, Li X, Qu X, et al. The incidence, risk factors and characteristics of pressure ulcers in hospitalized patients in China. Int J Clin Exp Pathol 2014;7(5):2587– 94.
19. Demarré L, Verhaeghe S, Annemans L, et al. The cost of pressure ulcer prevention and treatment in hospitals and nursing homes in Flanders: A cost-of-illness study. Int J Nurs Stud 2015;52(7):1166– 79. doi: 10.1016/ j.ijnurstu.2015.03.005.
20. Demarré L, Van Lancker A, Van Hecke A, et al. The cost of prevention and treatment of pressure ulcers: a systematic review. Int J Nurs Stud 2015;52(11):1754– 74. doi: 10.1016/ j.ijnurstu.2015.06.006.
21. Eslami V, Saadat S, Habibi Arejan R, et al. Factors associated with the development of pressure ulcers after spinal cord injury. Spinal Cord 2012;50(12):899– 903. doi: 10.1038/ sc.2012.75.
22. Ljung AC, Stenius MC, Bjelak S, et al. Surgery for pressure ulcers in spinal cord-injured patients following a structured treatment programme: a 10-year follow-up. Int Wound J 2016. doi: 10.1111/ iwj.12609.
23. Clark FA, Jackson JM, Scott MD, et al. Data-based models of how pressure ulcers develop in daily-living contexts of adults with spinal cord injury. Arch Phys Med Rehabil 2006;87(11):1516– 25.
24. Stroupe K, Manheim L, Evans C, et al. Cost of treating pressure ulcers for veterans with spinal cord injury. Top Spinal Cord Inj Rehabil 2011;16(4):62– 73. doi: http:/ / dx.doi.org/ 10.1310/ sci1604-62.
25. Collier M. Pressure Ulcer Incidence: the Development and Benefits of 10 Year’s-experience with an Electronic Monitoring Tool (PUNT) in a UK Hospital Trust. EWMA J 2015;15(2):15– 20.
26. Öien RF. RUT (Register of Ulcer Treatment) – a winning concept for both patients and the health care sector. EWMA J 2009; 9:41– 4.
Štítky
Dětská neurologie Neurochirurgie NeurologieČlánek vyšel v časopise
Česká a slovenská neurologie a neurochirurgie

2016 Číslo Supplementum1
Nejčtenější v tomto čísle
- Sorrorigenní rány, jejich identifikace a průběh péče
- Inkontinenční dermatitida – současné poznatky o etiologii, diagnóze a prevenci
- Význam a možnosti chirurgického débridementu dekubitů
- Význam tlakové mapy (pressure mapping system) pro pacienty s mobilitou na vozíku
