Přínos opakování nepotvrzujícího testu mnohočetné latence usnutí (MSLT) pro stanovení diagnózy narkolepsie
The Value of Repeated Non-confirmatory Multiple Sleep Latency Test (MSLT) for the Diagnosis of Narcolepsy
Aim:
Narcolepsy is confirmed if the MSLT (Multiple Sleep Latency Test) shows the mean sleep latency of ≤8 min and ≥2 episodes of sleep with early onset of REM sleep. The aim was to assess the value of repeated MSLT in subjects with suspected narcolepsy after the first MSLT failed to confirm narcolepsy.
Patients and methods:
This is a retrospective study of the MSLT results in adult patients examined for narcolepsy at the Sleep and Wake Disorders Center of the Department of Neurology, First Faculty of Medicine and General University Hospital in Prague during a 13-year period. The study analysed 39 adults with suspected narcolepsy who underwent second MSLT in a course of one year after their first MSLT results failed to meet the criteria for narcolepsy, and 42 patients whose initial MSLT was consistent with narcolepsy.
Results:
In 19 patients, the first MSLT was negative, while the second was positive. In 20 patients, both the first and repeated MSLT failed to meet the diagnostic criteria for narcolepsy. These groups differed from one another and from patients diagnosed with the first MSLT in REM sleep latency during nocturnal polysomnography. Sleep latency in the first test is predictive of the outcome of the repeated MSLT (p < 0.001). Sensitivity of one MSLT compared to two is 82.4%, and negative predictive value of the first non-confirmatory test is 48%.
Conclusions:
It is useful to repeat testing in patients with suspected narcolepsy and inconclusive MSLT.
Key words:
narcolepsy – cataplexy – Multiple Sleep Latency Test (MSLT) – REM sleep – sensitivity – negative predictive value
Autoři:
K. Šonka; L. Pazderová; J. Bušková; M. Pretl; S. Dostálová; T. Vorlová; J. Piško; E. Maurovich-Horvat; L. Plchová; J. Volná; I. Příhodová; D. Suchá; S. Nevšímalová; D. Kemlink
Působiště autorů:
Neurologická klinika a Centrum klinických neurověd, 1. LF UK a VFN v Praze
Vyšlo v časopise:
Cesk Slov Neurol N 2014; 77/110(4): 444-448
Kategorie:
Původní práce
Studie vznikla za podpory grantu IGA MZ ČR NT13238– 4/ 2012 a PRVOUK‑ P26/ LF1/ 4.
Souhrn
Cíl:
Narkolepsii objektivizuje test mnohočetné latence usnutí (Multiple Sleep Latency Test, MSLT) nálezem průměrné latence usnutí ≤ 8 min a ≥ 2 spánky s časným nástupem REM spánku. Cílem studie bylo zhodnotit přínos opakování MSLT při podezření na narkolepsii, když první MSLT narkolepsii nepotvrdilo.
Soubor a metodika:
Jedná se o retrospektivní studii výsledků MSLT u nemocných vyšetřených pro narkolepsii v Centru pro poruchy spánku a bdění Neurologické kliniky 1. LF UK a VFN za sledované období 13 let. Studie analyzuje 39 dospělých nemocných s podezřením na narkolepsii, kterým bylo v průběhu roku provedeno dvakrát MSLT a u nichž první výsledek nesplňoval kritéria narkolepsie, a 42 nemocných, jejichž první MSLT odpovídalo narkolepsii.
Výsledky:
Devatenáct nemocných mělo první MSLT negativní a druhé pozitivní a u 20 nemocných první i opakované MSLT nesplnilo diagnostická kritéria narkolepsie. Tyto skupiny se navzájem a také vzhledem k nemocným se stanovenou diagnózou při prvním MSLT lišily v latenci REM spánku během noční polysomnografie. Latence usnutí prvního MSLT předpovídá výsledek opakovaného MSLT (p < 0,001). Senzitivita jednoho vyšetření MSLT proti dvěma MSLT je 82,4 % a negativní prediktivní hodnota prvního nepotvrzujícího MSLT je 48,7 %.
Závěry:
Při podezření na narkolepsii a neprůkazném nálezu při vyšetření MSLT je přínosné toto vyšetření opakovat.
Klíčová slova:
narkolepsie – kataplexie – test mnohočetné latence usnutí (MSLT) – REM spánek – senzitivita – negativní prediktivní hodnota
Úvod
Test mnohočetné latence usnutí (Multiple Sleep Latency Test, MSLT) je základní klinické neurofyziologické vyšetření k průkazu a kvantifikaci nadměrné denní spavosti. Je nezbytný pro stanovení diagnózy narkolepsie bez kataplexie a idiopatické hypersomnie bez dlouhého nočního spánku a doporučený v případě diagnózy narkolepsie s kataplexií a idiopatické hypersomnie s dlouhým nočním spánkem [1]. MSLT se provádí v denní době po předchozím nočním polysomnografickém vyšetření. Sestává se z registrace pěti 20minutových příležitostí usnout. Od momentu případného usnutí se registruje ještě dalších 15 min. Výsledkem je (průměrná) latence usnutí a zhodnocení, v kolika měřeních se eventuálně vyskytl REM spánek [2]. Přítomnost REM spánku v prvních 15 min od usnutí se nazývá Sleep Onset REM (SOREM) – stejně při noční polysomnografii a MSLT. Kritéria 2. vydání Mezinárodní klasifikace poruch spánku (ICSD2) pro narkolepsii vyžadují MSLT s průměrnou latencí usnutí 8 a méně minut a dvou a více SOREM. Přítomnost dvou a více SOREM při MSLT je zásadní pro diferenciální diagnózu narkolepsie bez kataplexie proti idiopatické hypersomnii, u které latence usnutí má být stejně jako u narkolepsie 8 min nebo kratší, ale SOREM se může vyskytovat maximálně jednou. Přestože MSLT je zlatý standard potvrzení diagnózy narkolepsie, je známo, že 15 % nemocných s narkolepsií s kataplexií a dokonce 25 % nemocných s touto diagnózou starších 36 let může mít výsledek MSLT nepotvrzující narkolepsii [1]. U nemocných s narkolepsií bez kataplexie tento podíl není znám.
Protože senzitivita MSLT při diagnostice narkolepsie není 100%, některá pracoviště (včetně našeho) MSLT při trvání podezření na narkolepsii opakují. Vhodnost tohoto postupu však téměř není v literatuře zpracována, a tak jsme si dali za cíl jej zhodnotit.
Materiál a metoda
Jedná se o retrospektivní studii dospělých nemocných vyšetřených v Centru pro poruchy spánku a bdění neurologické kliniky 1. LF UK a VFN v Praze v období 1999 až červen 2012 pro podezření na narkolepsii (s kataplexií nebo bez kataplexie). Podezření na narkolepsii vznesli buď doporučující neurologové nebo psychiatři anebo lékaři Centra.
Standardní vyšetření při podezření na narkolepsii sestává z noční polysomnografie (22.00– 6.00) a MSLT v následující den. Jednotlivá měření při MSLT byla zahajována v 9.00, 11.00, 13.00, 15.00 a v 17.00 hod. Bylo postupováno dle obecně uznávaných doporučení naposledy kodifikovaných Americkou akademií spánkové medicíny [2].
Z klinických údajů byl zpracován věk, pohlaví, Body Mass Index (BMI), přítomnost jistých kataplexií v anamnéze a hodnota Epworthské škály spavosti (ESS) [3]. Vzhledem k známé facilitaci REM spánku u narkolepsie byla z nočního spánku předcházejícího první MSLT statisticky zpracována latence REM spánku. Z MSLT byly hodnoceny oba parametry – latence usnutí a počet testů se SOREM.
V databázi Centra bylo nalezeno 39 dospělých nemocných vyšetřených pro klinické podezření na narkolepsii, kteří neužívali v průběhu dvou týdnů před vyšetřením medikaci ovlivňující spánek a bdění včetně antidepresiv, kteří netrpěli poruchou nočního spánku vysvětlující denní spavost a u kterých bylo v intervalu 12 měsíců provedeno druhé vyšetření MSLT. Opakování MSLT bylo indikováno naším pracovištěm pro přetrvávání podezření, že nemocný trpí narkolepsií. Tito nemocní byli porovnáváni se skupinou nemocných, jimž bylo podezření na narkolepsii potvrzeno prvním MSLT. V databázi Centra bylo dále nalezeno 89 pacientů, jejichž MSLT byl kongruentní s diagnostickými kritérii narkolepsie již při prvním provedení, a z nich bylo vybráno 42 nemocných tak, aby odpovídali věkem a pohlavím nemocným s prvním neprůkazným MSLT (skupina „POZIT/ “).
Statistické zpracování bylo provedeno parametrickou ANOVA a ANOVA s opakováním. Jako signifikantní byl posuzován rozdíl s p < 0,05. Pro post‑hoc porovnávání byl použit modifikovaný HSD (Honest Significant Difference) pro skupiny s různým počtem pozorování. Frekvence výskytu kataplexie v jednotlivých skupinách byly porovnány χ2 testem s Bonferroniho korekcí pro mnohočetné testování. Mnohočetná regrese byla použita ke zjištění, které parametry prvního MSLT, noční polysomnografie a klinických dat predikují průměrnou latenci usnutí v druhém MSLT.
Senzitivitou obecně rozumíme pravděpodobnost, že diagnostický test (MSLT) bude pozitivní v případě, že pacient trpí onemocněním (narkolepsie), které je stanoveno „zlatým standardem“. V případě srovnávání za test považujeme pozitivitu jen prvního MSLT, za zlatý standard pozitivitu jednoho nebo dvou testů. Negativní prediktivní hodnota určuje pravděpodobnost, že v případě negativity testu (prvního MSLT) pacient skutečně nemocí netrpí (dvakrát negativita MSLT). Senzitivita a negativní prediktivní hodnota byly vypočítány ve srovnání k celkovému počtu pozitivních MSLT vyšetření (celkem 108) za sledované období.
Výsledky
Ve skupině 39 nemocných s opakovaným MSLT jsme identifikovali 19 nemocných s prvním MSLT nesplňujícím a druhým MSLT splňujícím diagnostická kritéria narkolepsie (skupina „NEG/ POZIT“) a 20 nemocných, jejichž MSLT ani při opakování nesplnil diagnostická kritéria narkolepsie (skupina „NEG/ NEG“).
Základní informace o nemocných v porovnávaných skupinách podává tab. 1. Skupiny se nelišily věkem, poměrem mužů a žen, BMI, ani stupněm subjektivního hodnocení spavosti dle ESS. Rozdíl v přítomnosti pozitivní anamnézy na kataplexii byl p < 0,01 (71 % ve skupině „POZIT/ “ vs ostatní dvě skupiny – tj. 21 %, resp. 15 %). Tomu odpovídá i zjištění, že mezi pacienty s negativním prvním MSLT je méně nemocných s kataplexií než u nemocných s pozitivním prvním MSLT (χ2 p <0,01).
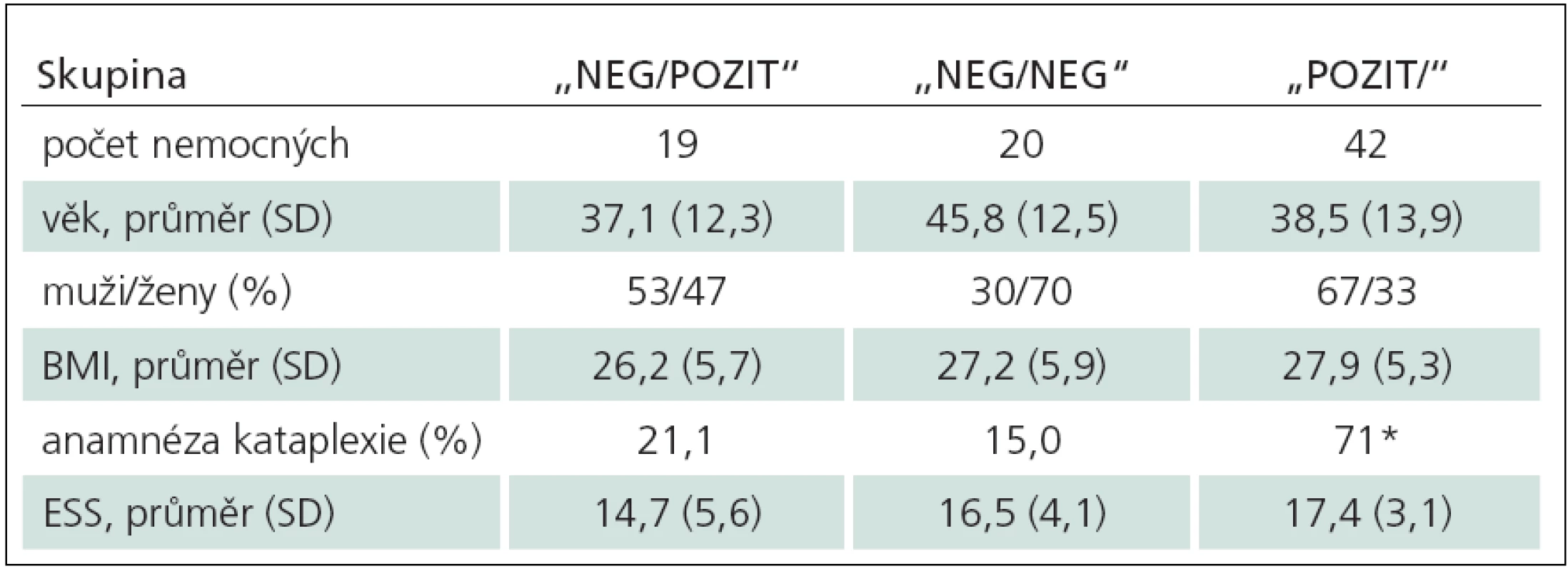
Významný rozdíl mezi skupinami byl nalezen v latenci REM spánku při noční polysomnografii, kde nemocní skupiny „NEG/ NEG“ měli nejdelší latenci. Rozdíly byly i ve výsledcích prvního MSLT, a to jak v latenci usnutí, tak v počtu SOREM (ANOVA). Průměry latence usnutí ve skupinách „NEG/ POZIT“ a „NEG/ NEG“ překračovaly hranici 8 min (tab. 2).
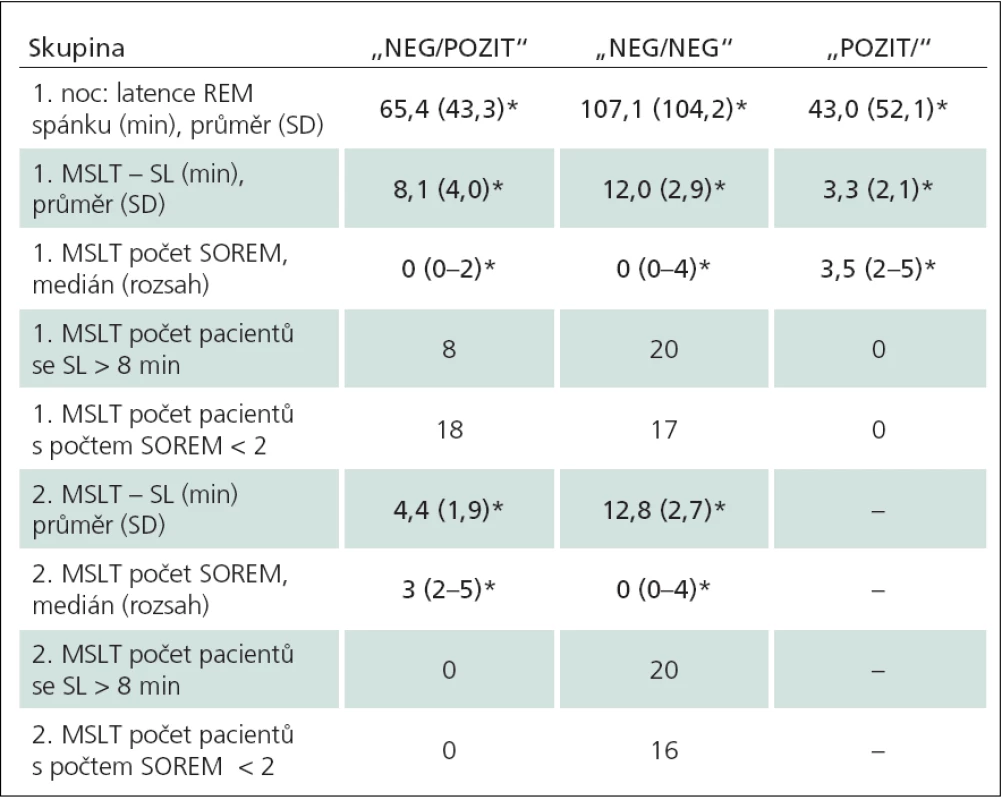
Rozdíly druhého MSLT mezi skupinou „NEG/ POZIT“ a „NEG/ NEG“ jsou signifikantní v obou parametrech, protože podle druhého MSLT byli nemocní rozřazeni do těchto dvou skupin (tab. 2). Graf 1 ukazuje latence usnutí ve skupině „NEG/ POZIT“ a „NEG/ NEG“ při prvním a druhém MSLT.

Mnohočetná regrese ukázala, že latence usnutí prvního MSLT předpovídá výsledek druhého MSLT (p < 0,001) a tyto dva parametry spolu korelují. Přesto v našem soubory byli dva pacienti s delší průměrnou latencí usnutí 1. MSLT (až 17 min), u kterých byla průměrná latence usnutí v druhém testování pod 8 min.
Senzitivita jednoho vyšetření MSLT vůči dvěma MSLT je 82,4 % a negativní prediktivní hodnota prvního záporného MSLT je 48,7 % (při použití výsledků všech 108 pacientů, jimž byla nakonec stanovena diagnóza narkolepsie).
Diskuze
Nejdůležitějším přínosem této retrospektivní studie je zjištění, že při opakovaní MSLT nemocným s klinickým podezřením na narkolepsii, jejichž první MSLT nesplňoval kritéria narkolepsie, opakovaný MSLT ve 48,7 % případů diagnózu narkolepsie potvrdil. Stanovení správné diagnózy má velký význam, protože umožňuje zahájení vhodné léčby. Vzhledem k silné korelaci mezi latencí usnutí v prvním a druhém testu je klinicky důležité se zvláště soustředit na pacienty jen s hraničně nadlimitní průměrnou latencí usnutí v prvním MSLT a indikovat opakované vyšetření.
V 10 nyní již převážně historických studiích, ve kterých MSLT provedli u nemocných, kterým byla diagnóza narkolepsie stanovena s jistotou před vyšetřením MSLT (a tedy se pravděpodobně jednalo o sestavy nemocných s vyloučením méně typických případů), mělo kritérium 2 a více SOREM senzitivitu 78 % a specificitu 93 %. Hranice 8 min pro průměrnou latenci usnutí měla senzitivitu 95 % a specificitu 73 % [4].
Naše šetření ukazuje, že senzitivita jednoho vyšetření MSLT proti dvěma je 82,4 %, což je údaj, který nelze srovnávat s výše uvedenými. Jediné srovnání je možné s retrospektivní studií od Coelho et al ze Sao Paula, ve které kritéria narkolepsie potvrdili až při opakovaném MSLT u dvou nemocných z 10 [5]. To je méně, než ukazuje naše zkušenost, a možných vysvětlení rozdílného výsledku je více: Coelho et al analyzovali pouze 10 případů, věk účastníků jejich studie mohl být odlišný (nebyl uveden), anamnestické údaje byly získány dotazníkovým způsobem, v souboru byl pouze jeden nemocný s kataplexií, průměrná hodnota ESS v jejich souboru byla nízká (11,1 ± 6,1) a indikace opakování MSLT mohly být jiné. Vliv také mohly mít případně odlišné podmínky ovlivňující rozhodnutí opakovat vyšetření polysomnografií a MSLT (např. ekonomická náročnost pro nemocného). V každém případě i tato studie ukázala, že opakování MSLT umožní stanovení diagnózy dalším nemocným.
Námi srovnávané skupiny se nelišily v ESS. Hodnoty ESS byly vysoké i ve skupině „NEG/ NEG“, což nepřekvapuje, protože jeden z důvodů vzniku podezření na narkolepsii byla právě stížnost na spavost. Navíc je třeba brát v úvahu, že ani u zdravé populace není těsná závislost ESS a latence usnutí při MSLT [6] a že ESS je autoevaluační škála [7].
Není překvapivé, že mezi pacienty s negativním prvním MSLT je méně nemocných s kataplexií, protože u nemocných s kataplexií je možnost nesprávné pracovní diagnózy před MSLT méně pravděpodobná a nálezy MSLT jsou výrazněji patologické než u narkolepsie bez kataplexie [8]. Z tohoto důvodu je však překvapivé, že skupiny „NEG/ POZIT“ a „NEG/ NEG“ se v podílech nemocných s kataplexií a bez kataplexie nelišily, což může být ale způsobeno i nízkou statistickou silou vzorku.
Latence REM spánku z noční polysomnografie byly signifikantně odlišné a odpovídaly očekávání: nejkratší byly u nemocných „POZIT“, střední u „NEG/ POZIT“ a nejdelší „NEG/ NEG“. Stejně byl odstupňován podíl nemocných se SOREM v nočním spánku: ve skupině „POZIT“ u 47,6 % případů, ve skupině „NEG/ POZIT“ u 15,8 % a ve skupině „NEG/ NEG“ u 5 %. SOREM na začátku nočního spánku je typický pro narkolepsii, v případě narkolepsie s kataplexií se vyskytuje ve 25– 50 % nočních polysomnografií [1]. Přítomnost SOREM v noční polysomnografii u skupiny „NEG/ NEG“ naznačuje, že tento symptom není specifický. Stejně tak překvapivá přítomnost dvou SOREM při druhém vyšetření MSLT u čtyř nemocných ze skupiny „NEG/ NEG“ (kritérium krátké latence přitom nesplnil ze skupiny „NEG/ NEG“ při druhém vyšetření nikdo) ukazuje, že SOREM ani v denním spánku není specifický pro nozologické jednotky narkolepsie s kataplexií a bez ní.
Zjišťovali jsme, jestli počet SOREM z MSLT navýšený o případný SOREM při noční polysomnografii nepřispěje k identifikaci nemocných s narkolepsií. V naší sestavě dva a více SOREM (včetně nočního spánku) mělo ve skupinách „NEG/ POZIT“ a „NEG/ NEG“ dohromady pět nemocných, jejich průměrná latence usnutí při MSLT byla 13 (± 3) min a jen jeden nemocný při opakování MSLT splnil kritéria narkolepsie (ve skupině „POZIT“ to byli samozřejmě všichni nemocní). Tři a více SOREM (včetně nočního spánku) měli ve skupinách „NEG/ POZIT“ a „NEG/ NEG“ dohromady dva nemocní, jejich průměrná latence usnutí při MSLT byla 12 (± 1,4) min a ani u jednoho opakovaný MSLT neodpovídal kritériím narkolepsie. Ve skupině „POZIT“ tři a více SOREM (včetně nočního spánku) mělo 31 nemocných a jejich průměrná latence usnutí při MSLT byla 3,2 (± 1,5) min. Domníváme se, že kombinovaný počet SOREM (MSLT a noční polysomnografie) nepřináší pro rozhodování o diagnóze narkolepsie praktický přínos, stejně jako se pro praxi ukázalo nedůležité hledání jiné hranice latence usnutí než 8 min [8].
Je možné, že v budoucnu se podaří identifikovat více neurofyziologických parametrů, které bude případně možné sloučit do jednoho ukazatele a ten používat při diagnostice centrálních hypersomnií, jak to navrhovali Roth et al pro analýzu hypnogramu odpoledního spánku [9]. Protože však s intraindividuální variabilitou prezentace jednotlivých spánkových stadií při nočním a denním spánku je nutno dle naší studie i dle literatury [10] počítat, diagnostika narkolepsie bude spíše spočívat na vyšetřování hladiny hypokretinu 1 a případně dalších stabilních biologických markerů.
Studie má několik nedostatků a nejdůležitější je její retrospektivní charakter. Studie nezahrnovala hodnocení přítomností alely HLA DQB1*0602 a hladiny hypokretinu 1 v mozkomíšním moku, což jsou pomocná vyšetření důležitá pro diagnózu narkolepsie s kataplexií, nikoliv však pro narkolepsii bez kataplexie. Studie nesledovala finální diagnózy nemocných ze skupiny „NEG/ NEG“. Při interpretaci výsledků nebyl brán v potaz věk nemocných a trvání choroby. Podle práce Dauvillierse et al při MSLT u narkolepsie s věkem klesá počet SOREM a prodlužuje se latence usnutí [11]. Počet našich nemocných je pro podrobnější rozbor nedostatečný, jakkoliv v literatuře není opakování MSLT při podezření na narkolepsii analyzováno ani u srovnatelně četného souboru nemocných.
Závěr
Naše studie ukazuje, že při klinickém podezření na narkolepsii a neprůkazném nálezu při vyšetření MSLT je odůvodněno vyšetření opakovat, pokud není možné diagnózu potvrdit nebo vyloučit jiným způsobem, protože opakování MSLT přináší ještě asi 50% pozitivitu tohoto vyšetření.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
prof. MUDr. Karel Šonka, DrSc.
Neurologická klinika a Centrum klinických neurověd
1. LF UK a VFN v Praze
Kateřinská 30
120 00 Praha 2
e-mail: ksonka@lf1.cuni.cz
Přijato k recenzi: 15. 10. 2013
Přijato do tisku: 13. 1. 2014
Zdroje
1. American Academy of Sleep Medicine. International classification of sleep disorders, 2nd ed. Diagnostic and coding manual. Westchester (Il); American Academy of Sleep Medicine 2005.
2. Littner MR, Kushida C, Wise M, Davila DG, Morgenthaler T, Lee‑ Chiong T et al. Practice parameters for clinical use of the multiple sleep latency test and the maintenance of wakefulness test. Sleep 2005; 28(1): 113– 121.
3. Johns MW. A new method for measuring daytime sleepiness: the Epworth sleepiness scale. Sleep 1991; 14(6): 540– 545.
4. Arand D, Bonnet M, Hurwitz T, Mitler M, Rosa R, Sangal RB. The clinical use of the MSLT and MWT. Sleep 2005; 28(1): 123– 144.
5. Coelho FM, Georgsson H, Murray BJ. Benefit of repeat multiple sleep latency testing in confirming a possible narcolepsy diagnosis. J Clin Neurophysiol 2011; 28(4): 412– 414. doi: 10.1097/ WNP.0b013e 31822734a3.
6. Chervin RD, Aldrich MS, Pickett R, Guilleminault C. Comparison of the results of the Epworth sleepiness scale and the multiple sleep latency test. J Psychosom Res 1997; 42(2): 145– 155.
7. Hořínek D, Šonka K, Dostálová S, Pretl M, Faltýnová E. Epworth sleepiness scale in sleep apnoea syndrome patients. Neural Network World 2004; 14(1): 67– 72.
8. Aldrich MS, Chervin RD, Malow BA. Value of the multiple sleep latency test (MSLT) for the diagnosis of narcolepsy. Sleep 1997; 20(8): 620– 629.
9. Roth B, Nevšímalová S, Šonka, K, Dočekal P. An alternative to the multiple sleep latency test for determining sleepiness in narcolepsy and hypersomnia: polygraphic score of sleepiness. Sleep 1986; 9(2): 243– 245.
10. Folkerts M, Rosenthal L, Roehrs T, Krstevska S, Murlidhar A, Zorick F et al. The reliability of the diagnostic features in patients with narcolepsy. Biol Psychiatry 1996; 40(3): 208– 214.
11. Dauvilliers Y, Gosselin A, Paquet J, Touchon J, Billiard M, Montplaisir J. Effect of age on MSLT results in patients with narcolepsy‑ cataplexy. Neurology 2004; 62(1): 46– 50.
Štítky
Dětská neurologie Neurochirurgie NeurologieČlánek vyšel v časopise
Česká a slovenská neurologie a neurochirurgie

2014 Číslo 4
Nejčtenější v tomto čísle
- Vyšetření senzitivity
- Genetická variabilita u poruchy pozornosti s hyperaktivitou (ADHD)
- Spinální arteriovenózní malformace – dvě kazuistiky
- Přínos opakování nepotvrzujícího testu mnohočetné latence usnutí (MSLT) pro stanovení diagnózy narkolepsie
