Autizmy
Autisms
Autism is a complex, serious and biologically-based disorder of the development of the brain. Its clinical picture involves characteristic social deficits, abnormalities in interpersonal communication, repetitive behaviour and cognitive inflexibility. It is currently understood as a clinically and aetiologically extremely heterogeneous spectrum of cognitive-behavioural and emotional symptoms with various expressions of respective severity. So far there exists no specific biochemical indicator or neuro-anatomical abnormality by which it might be identified explicitly. The disorder diagnosis continues to be based on clinical and behavioural assessment and on MKN-10 criteria or DSM-IV classifications. Genetic, epigenetic as well as environmental factors play their roles in the aetiology of the disease. In spite of a great number of research contributions, the core symptoms remain inaccessible to pharmacology, with therapeutic possibilities limited to educational and cognitive-behavioural interventions. This paper provides a brief and didactic overview of the disorder: historical aspects of the development of the concept of autism; the nomenclature used; diagnostic methods and classification systems; new insights into clinical manifestations; and aetiology and therapeutic possibilities.
Key words:
autizm – autistic spectrum disorders – pervasive developmental disorders – broader autistic phenotype – autistic-like phenotype
Autoři:
H. Ošlejšková; J. Pejčochová
Působiště autorů:
Klinika dětské neurologie LF MU a FN Brno
Vyšlo v časopise:
Cesk Slov Neurol N 2010; 73/106(6): 627-642
Kategorie:
Minimonografie
Souhrn
Autizmus je komplexní, závažná a biologicky založená porucha vývoje mozku. V klinickém obraze jsou charakteristické sociální deficity, abnormity v interpersonální komunikaci, repetitivní chování a kognitivní inflexibilita. V současnosti je chápán jako klinicky a etiopatogeneticky extrémně heterogenní spektrum kognitivně-behaviorálních a emočních symptomů s různou expresí jejich tíže. Dosud neexistuje žádný specifický biochemický indikátor nebo neuroanatomická abnormalita, která by jej jasně identifikovala; diagnostika poruchy je nadále založena na klinickém a behaviorálním hodnocení a kritériích MKN-10 či DSM-IV klasifikaci. V etiopatogenezi poruchy se uplatňují genetické, epigenetické i environmentální faktory. Přes veškerý přínos vědy zůstávají jádrové příznaky farmakologicky neovlivnitelné a možnosti terapie jsou omezené na edukační a kognitivně-behaviorální intervence. Článek stručně a didakticky rekapituluje historické aspekty vývoje koncepce autizmu, používanou nomenklaturu, diagnostické postupy a klasifikační systémy, nové poznatky o klinických projevech poruchy, etiopatogenezi a možnostech terapie.
Klíčová slova:
autizmus – autistické spektrum – pervazivní vývojové poruchy – širší autistický fenotyp – neurodevelopmentální poruchy
Zkratky
| NVV | neurovývojové vady |
| NDP | neurodevelopmentální poruchy |
| NDD | neurodevelopmental disorders |
| AS | autistické spektrum |
| ASD | autistic spectrum disorders |
| MKN-10 | 10. revize klasifikace nemocí podle Světové zdravotnické organizace |
| ICD-10 | classification of mental and behavioral disorders: clinical descriptors and diagnosis guideliness |
| DSM-IV | diagnostický a statistický manuál mentálních poruch Americké asociace psychiatrů [5] |
| PDD-NOS | pervazivní vývojová porucha jinak nespecifikovaná |
| DDP | dětská desintegrativní porucha |
| DD | disintegrative disorder |
| VFA | vysokofunkční autizmus |
| HFA | high functioning autism |
| DCD | developmental coordination disorder (vývojová porucha motorické koordinace) |
| ADI-R | autism diagnostic interview-revised |
| ADOS | autism diagnostic observation schedule |
| CT | počítačová tomografie |
| MR | magnetická rezonance |
Úvod
Autizmus je znám již od první poloviny minulého století a aktuálně je řazen mezi neurovývojové vady (NVV; neurodevelopmentální poruchy, NDP; neurodevelopmental disorders, NDD). Přehled nejčastějších NVV ukazuje tab. 1. V posledních desetiletích došlo k velkému pokroku ve výzkumu klinického obrazu i příčin autizmu, a proto jeho původní historická koncepce prošla radikální změnou [1]. Autizmus je nyní vnímán jako heterogenní spektrum mnohočetných kognitivních a behaviorálních poruch (autistické spektrum, AS; autistic spectrum disorders, ASD) pod zastřešujícím názvem pervazivní vývojové poruchy (PVP; pervasive developmental disorder, PDD). V tomto článku bude název „autizmus“ či „autizmy“ používán i ve významu širšího pojetí poruchy.

Vymezení pojmů, definice autizmu, aktuálně platné klasifikační přístupy
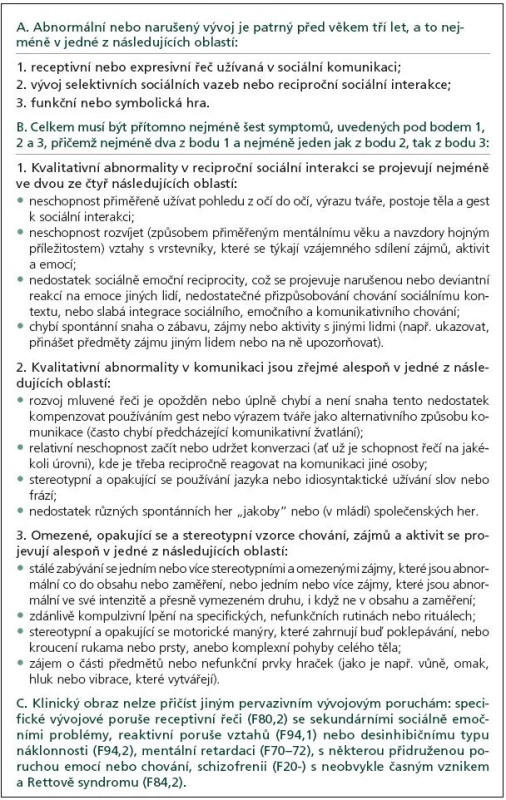
„Autistické spektrum“ (zkráceně „autizmus” od řeckého slova „autos“ = sám) neboli „pervazivní (všepronikající) vývojové poruchy“ („autizmy“) jsou od 80. let minulého století společně s dalšími NVV učení, vývojovou dysfázií, psychomotorickou retardací, tikovou chorobou a některými typy dětských epileptických syndromů s věkovou vazbou řazeny mezi časné poruchy vývoje mozku s neurobiologickým základem. Autizmus je porucha s extrémně heterogenním klinickým fenotypem mnohočetných komplexních kognitivně-behaviorálních deficitů s developmentálními specifiky, které se manifestují v průběhu dětství nejpozději do šesti let věku. Dominujícími klinickými symptomy jsou tři okruhy postižení: deficity v sociálních schopnostech a interakcích, deficity ve verbální a neverbální reciproční komunikaci a omezený stereotypní repertoár aktivit i zájmů, přičemž v posledních dvou desetiletích je za nejzásadnější symptom autizmu považována neschopnost adekvátních sociálních interakcí. Individuální případy autizmu se dále liší v relativní prominenci zvláštních rysů nebo komorbidit. Výsledkem je, že porucha komplexně a hluboce mění kognitivně-behaviorální fenotyp i vývoj postižených dětí [2,3].
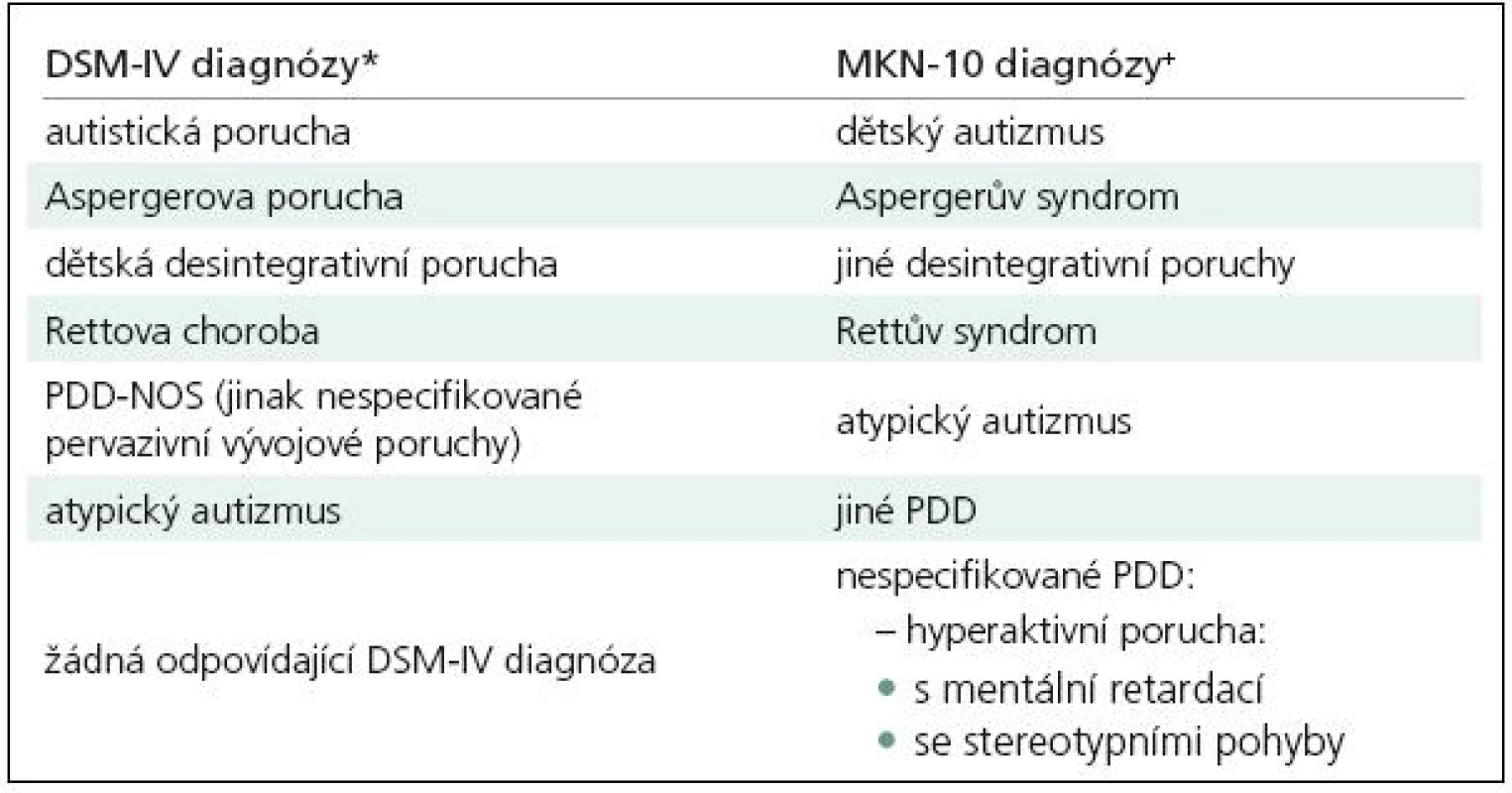
Mimo USA, a tedy i v českých zemích, je používána „10. revize klasifikace nemocí podle Světové zdravotnické organizace“ [4]. Pod štítem PDD jsou zde zahrnuty dětský autizmus (nejtěžší forma autizmu, triáda symptomů je rovnoměrně a silně vyjádřena), Aspergerův syndrom (případy s normálním intelektovým a řečovým vývojem, bez mentální retardace), dětská disintegrativní porucha (regresivní typ autizmu: kognitivní a řečová regrese mezi 2–10 lety po období normálního vývoje), atypický autizmus (porucha zcela nesplňuje kritéria v postižení všech tří okruhů diagnostických kritérií nebo nastupuje až po 3. roce života), Rettův syndrom (genetické onemocnění mozku na základě defektu jednoho genu – single gene defect, především postihující děvčata), jiné PDD a nespecifikované PDD (děti, které mají příznaky autizmu, ale nesplňují kritéria pro ostatní subtypy). V USA je v současnosti využíván „Diagnostický a statistický manuál mentálních poruch Americké asociace psychiatrů” [5]. Klasifikační systémy i kritéria v nich se navzájem poněkud liší [6]. DSM-IV obsahuje méně diagnostických jednotek a v rámci PDD je jen pět subtypů autizmů, atypický autizmus je v ní přiřazen ke kategorii pervazivní vývojová porucha jinak nespecifikovaná (PDD-NOS). Hrubé srovnání MKN-10 s DSM-IV klasifikací ukazuje tab. 2. Celosvětově narůstá konsenzus, že štít PDD představuje kontinuum heterogenních klinických fenotypů včetně „širšího autistického fenotypu“ (broader autistic phenotype, ASD-like phenotype), což jsou jedinci, kteří nesou jen některé autistické znaky a jsou často identifikováni v rodině pacientů s autizmem.
Historie vývoje koncepce „autizmů“
Historické kořeny poznání autizmu se odvíjí od prvních lékařských popisů v publikacích „Autistické poruchy afektivního kontaktu“ Leo Kannera [7] a „Autističní psychopati v dětství“ Hanse Aspergera z let 1943–1944 [8]. Slovo „autos“ znamená v řečtině „sám“ a osamělost s uzavřením se do vlastního, ostatním nesrozumitelného světa jsou stále považovány za nápadné a časté projevy autizmu.
Modernější koncepce byla oficiálně zapracována do III. revize amerického diagnostického a statistického manuálu [9], kde se poprvé objevila skupina narušení vývoje mnohočetných základních psychologických funkcí (všepronikající, tedy pervazivní), která byla nazvána „pervazivní vývojové poruchy, PDD“. Do u nás používané evropské Mezinárodní klasifikace nemocí MKN-10 se tento životaschopný a pravdivější koncept dostal se zpožděním. Autizmus byl později jasně odlišen od časné varianty dětské schizofrenie a jiných psychóz především pro svůj stacionární průběh a absenci psychotických symptomů (např. halucinací). De Myer et al poprvé vyčlenili zvláštní podskupinu „vysokofunkčních autistů“ (VFA; high functioning autizm, HFA), což jsou autisté s normální nebo nadprůměrnou inteligencí [10]. Pro skupinu dětí, které byly inteligentní, ale velmi zvláštní především pro svoje v daném sociokulturním prostředí neobvyklé zájmy a které byly dosud nazývány „autististickými psychopaty“, zavedla Lorna Wingová termín Aspergerův syndrom [11]. Od roku 1988 se koncepce autizmu dále rozšiřuje, což odrážejí termíny „autistická množina, kontinuum [12] a „poruchy autistického spektra“ [13]. Od konce 80. let minulého století se objevují termíny „širší autistický fenotyp, broader phenotype, ASD-like phenotype“ a autizmus je vnímán jako porucha vývoje mozku s biologickým základem, etiopatogeneticky i klinicky extrémně heterogenní od zcela mírných forem až po ty nejtěžší.
Epidemiologie
Autizmus není vzácné onemocnění. V recentní literatuře se objevují dokonce údaje, že incidence a prevalence dětí s autizmem („autizmy“) narůstá. Až do 80. let 20. století byla udávána prevalence 1 autistické dítě na 40 000 dětí, ale novější informace hovoří již o 1 ze 150 dětí [14]. V metaanalýze 36 epidemiologických studií byl publikován medián prevalence dětského autizmu v 18 studiích z let 1966–1993, který byl 4,7/10 000. Medián prevalence studií z let 1994–2004 byl už vyšší, a to 12,7/10 000 [15]. V recentnější práci stejného autora, která rekapituluje 43 epidemiologických studií publikovaných od roku 1966, je prevalence celého spektra PDD udávána 60–70/10 000 [16], což činí z PDD jednu z nejčastějších NVV. Je obtížné posoudit, zda zmíněný nárůst je skutečný nebo pouze zdánlivý. V každém případě je v současnosti v mezinárodních odborných i laických kruzích vedena žhavá diskuze o možných příčinách nárůstu výskytu autizmu, což představuje i výzvu pro vědecké zkoumání genetických, biologických, neurologických, psychologických a případně dalších jeho příčin [17,18]. Skeptici vysvětlují, že současně udávaná prevalence je pravdivá a skutečná, ale její nárůst oproti minulosti nikoliv, jinými slovy, že skutečný výskyt autizmu byl v minulosti podceněn. Dle nich je vyšší záchyt poruchy, který domnělý nárůst prevalence podmiňuje, podmíněn několika faktory: a) zvýšením zájmu odborné i laické veřejnosti vlivem zlepšení informovanosti profesionálů i laiků; b) významným rozšířením a „změkčením“ diagnostických kritérií a rozšířením diagnostické koncepce; a c) zvýšenou dostupností diagnostiky [15]. Jak již bylo uvedeno výše, je autizmus nyní vnímán jako širší fenotyp (broader phenotype). Diagnostická kritéria již nesplňují pouze klasické, tedy nejtěžší klinické typy autizmu. Wing a Potter odhadují, že pouze třetina až polovina dětí odpovídajících kritériím MKN-10 pro dětský autizmus by splňovala Kannerova kritéria [19]. Jedním z hlavních důvodů rozšíření diagnostické koncepce autizmu bylo zjištění, že autizmus může koexistovat s genetickými poruchami, jakými jsou Downův syndrom, Tourettův syndrom, syndrom X fragilního chromozomu, Angelmanův syndrom, Turnerův syndrom, syndrom tuberózní sklerózy, neurofibromatózou a dalšími genetickými vadami včetně jejich kombinací, jak publikovali Havlovicova et al [20]. Autoři popsali případ atypického autizmu u dívky s neurofibromatózou 1. typu a mozaicizmem ring chromozomu 17. Stejně často autizmus koexistuje rovněž s dětskou mozkovou obrnou a postižením zraku nebo sluchu [21]. Pro rozšíření koncepce bylo ale nejdůležitější uznání faktu, že diagnostikovat autizmus lze i u dětí s podprůměrným a defektním IQ. Moderní koncepce autizmu je některými obviňována z nadměrné expanze diagnostické kategorie až na hranici širší behaviorální normy, a dle kritiků se tak mnohým dětem dostane „falešně pozitivní“ diagnózy. Naopak nebylo potvrzeno vážné podezření, že nárůst výskytu autizmu je v kauzální souvislosti s vakcinací (spalničky, příušnice, zarděnky) [22,23], a to ani v případě autistického regresu u batolat [24]. Ani intestinální abnormity, jakými jsou nespecifická kolitida a nodulární lymfoidní hyperplazie tenkého střeva, nebyly prokázány jako jediný etiologický faktor autizmu [25]. Lze sumarizovat, že nárůst prevalence, který někteří nazývají „epidemií autizmu“, s nejvyšší pravděpodobností není skutečný, ale nutno připustit, že téma je stále kontroverzní a vše není dořešeno.
Hlavní klinické projevy autizmu, subtypy autizmu a další používané pojmy
Dosud není k dispozici žádný diagnostický biologický marker, který by specificky určil případy ASD. Diagnostika je nadále odkázána na klinický obraz – tedy behaviorální, kognitivní a developmentální projevy, přičemž za „jádrové“, tedy nejtěžší z nich, je považována následující triáda:
- omezení recipročních sociálních interakcí,
- omezení reciproční komunikace verbální a neverbální,
- omezení imaginace (fantazie) s chudým a stereotypním repertoárem chování a zájmů.
Příznaky autizmu se obvykle ozřejmují již od raného dětství a vyvíjí se zhruba od 18 měsíců [26]. Některé symptomy jsou však rodiči rozpoznávány již v kojeneckém věku [27–30]. V praxi je vzhledem k vývoji a zrání mozku, a tím možnosti pozitivního zmírnění, doporučeno realizovat potvrzení diagnózy ve třech letech u dětského autizmu, u atypického autizmu o 1–2 roky později a u Aspergerova syndromu v šesti letech věku. Vývoj symptomatiky autizmu je nejčastěji pozvolný a plíživý, ale zhruba třetina případů se ozřejmí regresem řeči a chování [26]. I dle našich zkušeností nebývají vývojově dosažené schopnosti dítěte před regresem zcela normální, ale právě regres již opožděné řeči, obvykle několika málo slov, je tím, co přivádí děti ve věku asi 18–22 měsíců a jejich rodiče k lékaři (tab. 3). Obvykle udávaný poměr postižení chlapců a dívek je 3 : 1 až 5 : 1 [31,32]. Při asociaci se závažným postižením intelektu se poměr mění na 2 : 1 a u typů autizmu bez mentálního hendikepu, jako je Aspergerův syndrom, se poměr naopak zvyšuje až na 6–8 : 1. Je zvláštní, že podobná převaha postižených chlapců je společným rysem i dalších NVV. Nejméně polovina autistických dětí má intelektový hendikep, většina jich má opožděný rozvoj řeči [26] a asi polovina má těžce poškozenou řeč [33]. Nejméně jedna třetina prodělá alespoň dva epileptické záchvaty do pozdní adolescence. Autistické děti mají mezi 2.–3. rokem věku převážně výrazně větší obvod hlavy, přestože jako novorozenci jej mají spíše pod průměrem. Proč, není zcela jasné, ale patrně se jedná o důsledek abnormních mozkových růstových faktorů.

V rámci PDD je rozlišováno několik hlavních subtypů autizmu. Zařazení pacienta do konkrétní podskupiny má svoje pevně stanovená diagnostická kritéria v MKN-10 klasifikaci.
Dětský autizmus F84.0 (synonyma: časný infantilní autizmus, klasický autizmus, Kannerův syndrom)
Porucha se ozřejmuje před 3. rokem života. Až 70 % dětí má mentální postižení různého stupně a obvykle je opožděn rozvoj řeči. Jsou přítomny četné stereotypy. Kognitivně-behaviorální deficity jsou kvantitativně stejně výrazné ve všech třech základních okruzích. Dítě je extrémně uzavřeno do sebe. Tento typ je obecně považován za „klasický“ a bývá označován také jako „jádrový autizmus“. Jeho diagnostika obvykle nepřináší problémy. Porucha je 3–4krát častější u chlapců než u dívek (tab. 4).
Aspergerův syndrom F84,5
Řada příznaků je obdobných jako u dětského autizmu, IQ je normální, v některých složkách až nadnormální. Často vyniká mechanická paměť. Řečový vývoj je normální nebo téměř normální, řeč bývá až hypertrofická, zvláště pokud dítě mluví o předmětu svých zájmů. Mohou být poruchy výslovnosti, zvláštnosti dikce a zvláštní intonace řeči, exprese bývá lepší než porozumění, hlas může mít neobvyklé zabarvení (např. nízký, skřípavý). Děti jsou předčasně vyspělé, konvenční, pedantické. Mají v oblibě povrchní konverzaci a mentorování. Je výrazná převaha postižených chlapců a poměr chlapců a dívek je 8 : 1. Typické pro tuto podskupinu jsou zvláštní až neobvyklé zájmy a specifické dovednosti realizované často až s fanatickým zaujetím. Rutinní chování a rituály jsou přítomny a jsou celkově na vyšší úrovni a lépe propracovány. Současně se vyskytuje špatná koordinace motoriky, zvláště neobratnost jemné motoriky a emoční poruchy. Chlapci s Aspergerovým syndromem jsou často iniciálně diagnostikováni jako vývojová porucha motorické koordinace (developmental coordination disorder, DCD) s benigní hypotonií a hypermobilitou (tab. 5).

Atypický autizmus F84,1 (v DSM-IV: pervazivní vývojová porucha nespecifikovaná)
Tato podskupina pacientů bývá diagnostikována až po 3. roce života, obvykle kolem čtyř let, a je diagnosticky problematická. Zařazujeme sem děti, které mají vzhledem k intelektovým schopnostem behaviorální problémy disproporčně výrazně vyjádřeny, nebo ty, u kterých problémy v jedné ze tří oblastí triády téměř chybí. V každém případě problémy v behaviorální triádě musí být v jednoznačné disproporci k celkové úrovni intelektu. Velký problém s diagnostikou tohoto typu autizmu je u dětí s těžkým a hlubokým mentálním postižením (IQ pod 35). Nejvíce pomáhá posouzení úrovně a kvality sociálních interakcí. Každý známe i hluboce mentálně postižené dítě, které mimikou či pantomimikou pozitivně a potěšeně reaguje na svoji matku, jiné blízké osoby nebo hračku. Při IQ pod 20 už je rozlišení velmi problematické.
Rettův syndrom F84,2
Rettův syndrom postihuje především dívky. Je to geneticky X vázaný heterogenní syndrom s incidencí 1 : 10 000. Poprvé byl popsán v roce 1966 vídeňským pediatrem A. Rettem. Většina případů je způsobena de novo mutacemi v genu pro metyl-CpG-vazebný protein 2 (MECP2), ale ojediněle se jedná i o familiární výskyt. Produkt genu MeCP2 protein sehrává důležitou roli v chromatinové remodelaci, regulaci genové exprese a také se účastní modulace RNA sestřihu. Některé případy atypického RTT mohou být způsobeny mutacemi v dalších genech, např. CDKL5, FOXG1 nebo NTNG1. Klinicky po období normálního či téměř normálního vývoje do 7–24 měsíců nastává regres a dochází ke ztrátě manuálních a verbálních dovedností. Je zpomalen růst hlavy, vyvíjí se mikrocefalie, může být i růstová a váhová retardace, objevují se stereotypní pohyby rukama v typické formě připomínající „mytí“ a dívka není schopna ruce účelně používat. Ochuzují se sociální zájmy a schopnosti. Mohou se vyskytovat epizody hyperventilace, jsou problémy se žvýkáním stravy, později se vyvíjí ataxie trupu a skolióza či kyfoskolióza. Následuje stacionární období, ve kterém je stav stabilizován. Mezi 5. až 10. rokem často dochází ke zlepšení po stránce sociální a komunikační, zejména v neverbální komunikaci, očním a tělesném kontaktu. Epileptické záchvaty a motorické postižení však nadále přetrvávají (tab. 6). Dívky končí těžce mentálně postižené [34].

Dětská desintegrační porucha (disintegrative disorder) F84,3 („Hellerova psychóza“)
Jedná se o vzácné onemocnění. Vývoj dítěte probíhá normálně zhruba do 2,5–4 (6–10) let a pak se objevuje regres řeči, dítě se uzavírá a je postupný rozpad kognitivních schopností. Objevuje se enuréza a enkopréza. V některých vzácnějších případech se ztracené schopnosti mohou časem parciálně objevit znovu. Rozdíl od autizmu s regresem (viz níže) je v tom, že disintegrativní porucha vzniká později (s horní hranicí 10 let) a je závažnější. Řeč byla rozvinutá a dítě celkově působilo mentálně normálním dojmem. Tento stav byl dříve označován jako disintegrativní psychóza nebo Hellerova psychóza (tab. 7).

Vysoko-, středně- a nízkofunkční autizmus
Klasifikační přístup, který dělí autizmus podle IQ a sociálního IQ, prakticky především podle schopnosti „fungovat“ v běžných situacích denního života.
Autizmus s regresem
Asi u třetiny dětí napříč celým autistickým spektrem lze v průběhu jejich raného dětství zjistit regres nebo stagnaci řeči, komunikace a hry po jejich původně zdánlivě normálním vývoji. Regrese je časná, před 3. rokem věku, obvykle mezi 18. a 24. měsícem. Poté obvykle následuje různě dlouhé stabilizované období, které může trvat měsíce, ale i roky. Potom následuje určité zlepšení, nikoliv však kompletní uzdravení. Vždy uvažujeme o Rettově syndromu nebo vzácných neurometabolických poruchách, ale obvykle zůstává hledání specifické příčiny regresu negativní.
Iniciální diagnosticky významné klinické projevy autizmu v časném dětství
Recentní studie stejně tak jako naše zkušenosti potvrzují, že se příznaky autizmu skutečně objevují od velmi raného dětství. Jedna ze studií uvádí, že 37,6 % rodičů vnímalo abnormní projevy chování u svých dětí již do jednoho roku dítěte [35], souhlasně vyznívá i studie Zwaigenbauma et al, která informuje, že některé specifické behaviorální projevy je možno identifikovat již ve 12 měsících [29]. Práce s analýzami domácích videozáznamů zjistila, že 87,5 % dětí má identifikovatelné projevy autizmu již v prvním roce života [28] a obdobné výsledky zjišťují i další [36]. Nástup příznaků autizmu je nejčastěji pozvolný v průběhu prvního roku života, ale zhruba 30 % případů napříč celým autistickým spektrem se ozřejmí náhle ve věku asi 1–3 let autistickým regresem řeči a chování [26]. Spolehlivost časné diagnostiky je vysoká, v práci amerických autorů byla 88 %. Ti hodnotili její spolehlivost po sedmi letech, tedy v devíti letech dětí, které měly poruchu ASD diagnostikovanou již ve dvou letech [37]. Proto se objevují instrukce a diagnostické nástroje využitelné pro rozpoznání poruchy i praktickými pediatry již před druhým rokem života [38].
Nejčastějším klinickým projevem autizmu v sociální oblasti v prvních měsících života a pak dále v časném dětství je, že vázne běžná interakce matka-dítě, tedy emočně pozitivní a celkově „potěšená“ odezva při mazlení s doprovodným sociálním projevem a smíchem při škádlení. Dítě bývá rádo samo a na svoje okolí působí dojmem, že žije ve vlastním světě. Matkou bývá charakterizováno jako klidné, hodné až pasivní a nenáročné na péči. Je odtažité, vzdálené, chybí sociální úsměv, nemává na rozloučenou. Dánská studie, která hodnotí svědectví rodičů o zvláštnostech v chování autistických dětí do jednoho roku života, zaznamenala typický projev, že dítě se nezklidní, když jej matka vezme plačící do náruče a tiší je, což je naopak zcela obvyklé nejen u zdravých dětí, ale dokonce i u mentálně postižených [30]. Dítě nenavazuje vzájemný empatický oční kontakt, i když je „očního kontaktu“ schopno. Pokud se na nás dívá, máme pocit, že pohled jde „skrze nás do dáli“. Téměř nikdy nesleduje směr našeho pohledu a jeho oční kontakt neslouží sociální komunikaci. Ve věku kolem dvou let může být velmi samostatné, dává přednost sebeobsluze a některé úkony se dokonce může naučit dříve než vrstevníci. Vázne získání „sdílené pozornosti“, tzn. že nedokážeme zaměřit pozornost dítěte na věci, na které jej upozorňujeme a které mu ukazujeme. Chybí zcela „deklarativní ukazování“, což znamená, že dítě nás nenutí věnovat pozornost věcem v jeho okolí, které je zaujmou. Neukazuje nám je a nevyžaduje si náš názor na ně ani náš zájem o ně. Jeho hra není napodobující, protože není schopno si hrát „na něco“ (symbolická hra na rodinu – na tatínka a na maminku, na školu). Naopak některé činnosti preferuje a dělá s velkou chutí, rychlostí i zručností stále a neúnavně dokola, třeba skládání kostek do řad podle barvy, pouštění vody, rozsvěcování a zhášení světla, zavírání víka odpadkového koše. Velké oblibě se těší mechanické hračky, části předmětů a věci „denního života spíše technického rázu“, jako jsou pračky s rotujícím bubnem, radiopřijímače nebo mlýnky a budíky. Autistické děti jim jednoznačně dávají přednost před měkkostí plyšových medvídků a zvířátek, tedy před „soft“ hračkami. Značné oblibě se těší „zvukové“ hračky. Autistické děti je velmi rády poslouchají stále dokola a melodie nebo znělky je zklidní. Jsou málo plačící, někdy je udáváno i „neslzící“, a mohou působit dojmem, že nevnímají a necítí bolest. V motorické oblasti téměř pravidelně registrujeme zvláštní a atypické pohyby a téměř vždy motorické stereotypy. Chodí po špičkách, třepou či kroutí rukama bez emočního kontextu, poťukávají prsty o podložku. Jsou inflexibilní v denních činnostech, vyžadují stále stejný talíř, židli i místo u stolu, stejnou cestu do školy. S velkou škálou odchylek se můžeme setkat ve vývoji řeči. U většiny dětí je opoždění rozvoje řeči a chybění žvatlání [26]. Asi ve 30 % případů se setkáme s regresem řeči. Regres je typický v průběhu prvních třech let života, s maximem výskytu v 23–26 měsících [39]. Bývá to období umístění dítěte v mateřské školce a regres je pak mylně přisuzován adaptaci na nové prostředí sociálního zařízení. Nejčastěji se jedná o regres jen několika málo smysluplně používaných slov. Dítě přestane slova používat, ale současně nejsou vyvíjeny žádné snahy rozvíjet nějaký náhradní způsob komunikace, např. gesty či mimikou, což je obvyklé i u zcela hluchých dětí bez autizmu. Jiné autistické děti působí dojmem, že nerozumí či neslyší, protože nereagují na pokyny, ale hlavně na zavolání vlastním jménem. Rodina se někdy dokonce domnívá, že jsou hluché. Může se jednat i o syndrom verbální sluchové agnózie a tyto děti jsou obvykle nemluvící celoživotně [40]. Existují tzv. červené praporky, tedy zmeškané milníky řečového a sociálně interaktivního vývoje, které by nás vždy měly nutit k zamyšlení, zda se nejedná o dítě postižené autizmem [13,41]. Základní řečové milníky ukazuje tab. 3. Na druhé straně autistické děti mnohdy mluví a ty inteligentní mohou být velmi zdatné v mechanickém zapamatování. U některých mluvících autistických dětí pozorujeme nevyčerpatelnou oblibu memorování říkanek, pohádek a dlouhých příběhů, které si neuvěřitelně snadno zapamatují, proto se dokonce mluví o zázračném dítěti. U jiných ještě po druhém roce přetrvávají okamžité či odložené echolálie a do své mluvy mohou obratně, ale mimo významový kontext, inkorporovat celé části textů, které se naučily z televizních reklam, videa nebo rádia, tzv. scripts. Mají obtíže se správným používáním slov, která mění význam podle kontextu. Zájmena zaměňují a velmi často o sobě hovoří v jiné, obvykle ve 3. osobě nebo se označí jménem.
Vývoj do dospělosti
Behaviorální manifestace autizmu se s věkem mění, pozitivně u menšiny jedinců a téměř výhradně u těch s dobrou inteligencí. U těch nejšťastnějších může na prahu dospělosti dojít k parciálnímu zlepšení sociální izolace, i když „chudost“ a omezenost sociálních dovedností a zhoršená schopnost vytvářet přátelství a partnerské vztahy přetrvává a nejsou schopni prožít romantický vztah [42,43]. Řečové a komunikační deficity obvykle trvají až do dospělého věku, a přestože někteří jedinci mluví, mají trvalé nedostatky verbální obratnosti, konverzačních schopností a chápání jemností jazyka, jakými jsou vtipy, ironie nebo sarkazmus. Stereotypy se mohou časem zredukovat nebo se stanou „miniaturizovanými“, ale abnormální držení těla, zvláštní chůze a sociálně nečitelná mimika i pantomimika přetrvávají. Dospělí lidé s autizmem bývají okolím vnímáni jako sociálně neúspěšní neotesanci nebo i hrubiáni, což velmi často významně limituje nebo znemožňuje jejich uplatnění v zaměstnání. Většina autistů je v dospělosti nesamostatných a odkázaných na sociální zařízení, sociální podporu a pomoc rodiny i dalších osob [44,45]. Jednoznačně se tedy jedná o celoživotní poruchu a velmi vážný hendikep, a to individuální i celospolečenský [46].
Psychologické modely autizmu
Doposud byla navržena celá řada teorií, ale žádná z nich není tak přesvědčivá, aby byla obecně přijata. Většina z doposud diskutovaných modelů vysvětluje některé z příznaků autizmu, ale ani jeden model neobjasňuje kompletní podstatu a vysvětlení, proč se v syndromu objevují současně tyto deficity.
Teorie centrální koherence [47] předpokládá, že základní deficit u autizmu je chybění či nedostatečná schopnost skládat si informace dohromady, a tak z nich vytvářet smysluplné celky. Za normálních okolností lidé při vnímání svého okolí abstrahují významné podněty a ty méně významné, kam patří i detaily a málo podstatné znaky, opomíjí. Zejména ve složitých situacích se orientujeme podle vnímaných významů. U nemocných s autizmem tato schopnost abstrakce chybí nebo se vyvíjí opožděně. Proto své okolí vnímají „ikonicky“, tedy velmi přesně se všemi až zatěžujícími detaily, které přitahují jejich pozornost více než sociálně významné předměty či lidé. Tedy přesně naopak, než jak je tomu ve fyziologickém vývoji již od raného věku. Tento způsob vnímání vede k přesycení nevýznamnými informacemi a nízké schopnosti orientace v těchto situacích. Obecně lze říci, že v myšlení výrazně převládá analytický způsob na úkor syntetického. Teorie centrální koherence vysvětluje preferenci nezvyklých senzorických vjemů, kdy dítě opomíjí informace mnohem důležitější, i únik ze sociálních kontaktů, neboť sociální svět je ve své proměnlivosti a komplexnosti pro dítě příliš nesrozumitelný, a proto dává přednost méně komplikovanému světu věcí a neživých podnětů.
Další z kognitivních teorií je koncepce teorie mysli [48]. Jako teorie mysli je označována schopnost vytvářet si úsudky a názory o duševních stavech, které nelze přímo pozorovat (co si člověk myslí, po čem touží apod.). Tuto komplexní dovednost používáme v každodenních sociálních interakcích a pomáhá nám předvídat reakce druhých. Dítě si koncept o psychice druhých lidí vytváří postupně, ale jeho dosažením se v myšlení posunuje do kvalitativně nového stadia sociálního vývoje. Schopnost teorie mysli se plně rozvine u většiny zdravých dětí kolem čtyř let, kdy jsou také schopny odhadnout příčinu chování druhého člověka, a tak i chování predikovat. Dítě si základy konceptu mysli osvojuje v časných interakcích s druhými lidmi. Uvědomuje si, že druzí mají podobné vjemy a zážitky, ale ne totožné s jeho vlastními. Své emoce, zkušenosti a zájmy s nimi může sdílet. V raném vývoji přichází kolem devátého měsíce věku sdílení zájmu a pozornosti s rodičem a stává se pro dítě hlavním zdrojem sociálního učení. V případě autistické patologie je předpoklad, že chybí nebo je narušena schopnost vytvářet si představu o psychice druhých. Díky tomuto deficitu není dítě schopno se naučit sdílení pozornosti a na deficitu v bazální sociální dovednosti se dále rozvíjí deficit nejen v kulturně vázaném vývoji hry, ale hlavně v celé další komunikaci včetně sociálních norem. Při narušené teorii mysli je pro nemocného okolní svět a zvláště chování lidí poměrně nepochopitelné a vzbuzující úzkost. Dítě se proto uchyluje do rituálů, které jsou bezpečné a předvídatelné.
Další z kognitivních teorií přichází s poznatkem, že autizmus vzniká důsledkem poruchy exekutivních funkcí. Samotný pojem exekutivní funkce zahrnuje v tomto kontextu zejména mechanizmy, které zaměřují pozornost žádoucím směrem a tlumí okamžitý impulz reakce, která by mohla být nevhodná. Při patologii v exekutivních funkcích chybí mimo jiné vnitřní scénáře a plány zahrnující i sociální normy. Dle Ozonoffa [49] lidé s autizmem selhávají v sociální oblasti z důvodu neschopnosti potlačit impulzy a kontinuálně reagovat na signály druhých v rámci průběhu interpersonální komunikace.
Mezi autory, kteří se pokusili o integraci kognitivních a emočních teorií, patří především Hobson [50]. Vývoj dítěte popisuje na dvou základních paralelních liniích. První linie je já-věc, kde se jedná zejména o senzomotorický vývoj (pohybové dovednosti, prostorová orientace a paměť, manipulace s předměty vizuální diferenciace tvarů, barev apod.). Druhá linie je já-ty a ta zahrnuje sociální vývoj. Právě v této oblasti mají děti s autizmem vážné oslabení. Hobson předpokládá, že intuitivní příklon k lidem a preference sociálních podnětů před věcnými je vrozená, neboť vzhledem k nezralosti novorozence a jeho úplné závislosti na péči dospělých je to schopnost důležitá pro přežití. Dítě s autizmem není schopné vztahovat se k druhým jako významným objektům, není vybaveno vrozeným vyhodnocením této významnosti a vztah k druhým osobám se vyvíjí primárně v rámci cesty senzomotorické.
Základní klinické diagnostické nástroje
Psychologická diagnostika autizmu je založena na několika základních pilířích. Stěžejní je klinické pozorování dítěte při jeho interakci s rodiči, vyšetřujícím i spontánní manipulaci s nabízenými podněty. Vhodné může být i pořízení videozáznamu z domácího nebo školního prostředí. Zásadní je také rozhovor s pečovatelem o psychomotorickém vývoji dítěte, zejména o stěžejních oblastech deficitu.
Testová diagnostika zahrnuje posouzení intelektu dítěte, neboť pečlivě interpretovaný profil vystihuje silné stránky dítěte, na kterých je potom založeno speciální vzdělávání. Stanovení úrovně inteligence je významné i prognosticky. Samotné vyšetření je náročné už z důvodu jádrových příznaků deficitu v sociální oblasti. Mnoho dětí nespolupracuje, vyhýbají se navázání kontaktu, jejich výkonová motivace je velmi nízká. Některé děti se špatně adaptují na neznámou situaci vyšetření a reagují výraznou úzkostí, které se brání únikem do stereotypní manipulace nebo afektem.
K podrobnějším informacím a zpřesnění diagnostiky mohou sloužit i strukturované posuzovací škály a dotazníky. Na základě pozorování malých děti s autizmem byla vypracována skríningová metoda CHAT (Checklist for autizm in toddlers) Baron-Cohena et al [51], kterou mohou užívat i dětští lékaři při pozorování chování dětí. Zachycuje problematické oblasti spojené s vývojovým obdobím batolete, kdy podezření na autistický vývoj bývá stanoveno zejména na základě odlišností v komunikaci a sociálním chování včetně hry.
Problémy v chování bývají nápadnější až v předškolním věku, kdy se objevují i specifické rituály a stereotypie. Souběžně s deficitem v řeči a sociální nereaktivitou to bývají hlavní nápadné rysy.
V České republice patří mezi nejužívanější škála CARS (Childhood autizm rating scale) [52]. Její výhodou je rychlé a praktické administrování, které je i pomocným návodem pro výtěžný rozhovor s rodičem, neboť posuzované oblasti a sledované projevy se dotknou všech významných příznaků. Její nevýhodou je nižší spolehlivost.
Ve výzkumném prostředí bývá používána komplexnější škála ADOS (Autism diagnostic observation schedule), která je dělena do čtyř modulů zvolených dle věku a míry postižení pacienta. V rozličných více či méně strukturovaných situacích se posuzuje schopnost sociální interakce, komunikace a chování při hře.
Precizní strukturovaný diagnostický rozhovor přináší ADI-R (Autism diagnostic interview-revised). ADI-R je v současnosti nejlépe ověřené komplexní schéma rozhovorů s rodiči. Ve své struktuře se věnuje anamnéze, ranému psychomotorickému vývoji dítěte včetně sebeobsluhy a následně oblastem deficitu a chování celkově. Je vhodný k užití pro suspektně autistické pacienty od věku 18 měsíců až do dospělosti.
Děti s nápadnou autistickou symptomatikou a mentální retardací obvykle bývají diagnostikovány poměrně včasně, problematické zůstává zachycení vysoce funkčních forem autizmu včetně Aspergerova syndromu, tj. dětí, kde intelekt je v rámci pásma normy. Skríning pro tento účel vytvořili Gillberg et al [53], jedná se o dotazník prováděný s rodičem nebo pečovatelem dítěte školního věku (ASSQ, Asperger syndrome screening questionnaire). Autoři předpokládají, že metoda zachycuje i autistické děti s lehkou mentální retardací.
Patofyziologie, etiologie a neurobiologie autizmu
Chápání etiopatogeneze a neurobiologie autizmu se stále bouřlivě vyvíjí, což je výrazem jejich enormní složitosti. Ještě před 30 lety zcela chybělo pojetí autizmu jako poruchy s neurobiologickým základem. Původně dominovaly různé psychodynamické interpretace a jako environmentální příčina autizmu byla uváděna například chladná rodičovská výchova (refrigerator parenting). Důvodem bylo pozorování „chladnějšího či odtažitého chování rodičů“ autistických dětí Kannerem [7] i Aspergerem [8]. U rodičů i příbuzných to vzbuzovalo pocit viny a stresu, což v následných desetiletích vyvolalo intenzivní reakci odborné veřejnosti s cílem zmíněný předpoklad vyvrátit. Snahy dokázat, že chladná výchova nemá s autizmem u dětí nic společného, způsobily přehlédnutí důležitého faktu, že se jedná pouze o mylnou interpretaci správného pozorování. Rodiče a příbuzní dětí s autizmem jsou opravdu často nositeli určitých rysů autizmu. Tento jev je dnes pokládán za jeden z důkazů silného genetického vlivu v etiologii poruchy (širší autistický fenotyp, ASD-like phenotype) a je plně akceptováno, že většina poruch autistického spektra je minimálně částečně geneticky podmíněna [54,55]. Ale i přes rychlý pokrok v chápání významu genetiky u autizmu pouze čistě genetická příčina stále obtížně interpretuje jeho určité klinické a epidemiologické aspekty, mezi nimi výskyt sporadických případů, širokou heterogenitu v klinickém vyjádření spektra i tíže symptomů, diskordantní vývoj u monozygotických dvojčat a výskyt v rodinách členů s plně vyvinutým autizmem vedle dalších, kteří manifestují pouze „autistické znaky“. Logicky se nabízí, že v etiologii autizmu se mohou uplatňovat také environmentální vlivy včetně stresu a hormonů a tyto faktory by mohly působit společně se zděděnou náchylností nebo indukováním epigenetických změn. Problematika příčin autizmu je nadále silně kontroverzní a je neustále zkoumána i se o ní diskutuje, přičemž stále není jasný závěr. Je obtížné celou situaci jednoduše shrnout a každý závěr může být simplifikující pro jednotlivý konkrétní případ. Ale zdá se, že i autizmus analogicky jako jiné komplexní choroby je způsoben multifaktoriálně a vyvíjí se hlavně u jedinců s dispozicí genetické náchylnosti k autizmu. Patofyziologickoetiologickou problematiku autizmu rekapituluje extrémní množství recentních prací. Za všechny jsem zvolila a v následujícím textu tohoto oddílu článku budu především vycházet z prací Muhleho et al [56], Danielse [57], Santagnela a Tsatsanise [58], Abrahamse a Geshwinda [59], Rapinové a Tauchmana [14], Mehlera [60], Altevoghta et al [61], Detha et al [62], Anyaenwua [63], Ladrigana [64] a Momoia et al [65].
Současné patofyziologické pojetí poruchy
Patofyziologii autizmu ozřejmuje neuropsychologický, elektrofyziologický, zobrazovací a další biologický výzkum posledních desetiletí. Autizmus a ostatní NVV jsou vyjádřením atypického postnatálního vývoje mozku jedince s výsledkem více nebo méně rozsáhlé dysfunkce složitých a široce koncipovaných neurálních sítí. Ty vzájemně propojují početné skupiny neuronů s různými funkcemi a každý z neuronů je funkčně spojen s mnoha stovkami dalších. Neuronální sítě – fyziologicky i patologicky fungující – jsou však pouze strukturním podkladem procesů, které v nich probíhají. Pro klinika je obtížné si vše alespoň částečně představit, protože struktura téže sítě může být využívána funkčně různorodě, a to v závislosti na mnoha modulujících vlivech, například vlivu neurotransmiterů, stresových faktorů, hormonů a jiných modulátorů, které ovlivňují synaptickou transmisi, dále vlivem individuální historie funkčních spojů a jiných vlivů, které působí na mozek a jeho vývoj. Vývoj a funkce neurotransmiterů, neuromodulátorů a jejich specifických synaptických receptorů i neuronálních sítí je pod kontrolou genů, které se aktivují a deaktivují v předem naprogramovaných sekvencích, ale navíc díky své plasticitě v dětství a mládí mohou reagovat na důležité působení jedinečných a individuálních vlivů prostředí včetně vzdělání, kterým je jedinec vystaven od prenatálního života až do smrti a které modulují jeho chování. Konkrétní spektrum i tíže symptomů každé z vývojových poruch včetně autizmu pak závisí na kaskádovitých důsledcích dysfunkčních částí sítí, ale jen s částečným významem konkrétní etiologie této dysfunkce. V moderním pojetí je tedy autizmus jednou z mnoha multidimenzionálně předurčených a definovaných poruch, které postihují komplexní chování člověka. Mnohočetné a různorodé příčiny autizmu se tak nakonec setkávají ve společné neuropatogenezi. Tento patofyziologický názor na autizmus i další vývojové poruchy je antitezí pojetí „choroby“ ve smyslu unikátního genetického nebo negenetického biologického stavu či „poškození mozku“ jakožto příčiny. Je známo, že polovina humánního genomu je zapojena do vývoje, růstu a funkce mozku. Existují epigenetické regulační sítě, které kontroluje např. gen MECP2, jehož mutace jsou zodpovědné za Rettův syndrom a které ovlivňují konektivitu široce rozložených neuronálních sítí a růst synapsí, jež je navzájem propojují [66]. V poslední době je věnována pozornost i objasnění nově definovaného tzv. druhého genomu, jehož rolí je koordinovat neurální vývoj jak ve zdraví, tak i v nemoci [67]. Stresové faktory a hormony rovněž spolupůsobí na neuronální expresi, některé z nich potencují pomalé transkripční odpovědi [68]. Pointou těchto několika příkladů je to, že rozsáhlá skupina kontinuálních epigenetických regulačních systémů je zvláště tvárná. A citlivá k působení environmentálních vlivů z okolí. U každého jedince jsou tedy důsledky mutace jednoho nebo četných genů či důsledky mozkových inzultů modulovány jak jedinečným genetickým pozadím, tak environmentálními vlivy, zkušeností i prožitky konkrétní osoby a to vysvětluje obrovskou variabilitu autistických fenotypů [21,69,70].
Genetické faktory u autizmu
Genetickému výzkumu na mezinárodní úrovni v posledních 30 letech výrazně pomohl vývoj validovaných klinických diagnostických a hodnotících nástrojů počátkem 90. let, především Autism diagnostic interview-revised (ADI-R) a Autism diagnostic observation schedule (ADOS), ale především extrémní pokrok v technologiích genetického výzkumu. Dnes víme, že definované mutace, genetické syndromy a de novo „copy number variation“ (CNV) zodpovídají za 10–20 % případů autizmu a žádná z těchto známých příčin pravděpodobně nezodpovídá za více než 1–2 % případů. Je to obdoba situace u mentální retardace, přesahujícího, ale odlišného neurodevelopmentální syndromu, pro který neexistuje žádná jediná genetická příčina, ale spíše mnoho relativně vzácných mutací.
Celkové trendy i výsledky genetických výzkumů jsou nepochybné, pro lékaře z klinické praxe mnohdy jen obtížně srozumitelné. Zjednodušeně rekapitulujeme, že v nedávné minulosti byl genetický výzkum zaměřen především na identifikaci mutací jediného genu („single gene mutations“), který je za autizmus zodpovědný nebo je s ním spojený. Byly využity metody „family-based studies and case-control studies“ (výskyt určité mutace se porovnává v rámci zdravých a nemocných členů rodiny a výskyt určité mutace se porovnává mezi soubory nemocných a zdravých) nebo celé genomové přístupy a cytogenetické metody a byly identifikovány četné kandidátní lokusy, nejdůsledněji na chromozomu 7q, 15q a 2q [71].
Moderní genetika aplikuje zcela nové technologie mapování genů „array-based comparative genomic hybridization“ (komparativní genomová hybridizace na čipu) a přináší výsledky, které výrazně mění naše zjednodušené chápání genetiky autizmu. Byly identifikovány jemné „single-stranded mikrodelece“ (méně časté translokace a duplikace) malých fragmentů chromozomů nebo dokonce jednotlivých genů či pouze nukleotidů, tedy poškození, která jsou konvenčními cytogenetickými metodami nepostižitelná. Většina z těchto všudypřítomných de novo „copy number variants“ jsou benigní polymorfizmy, které nemají žádné důsledky pro nositele, ale ty, jež mění množství proteinu nutného pro vývoj nebo funkci mozku, mohou být významné v etiopatogenezi autizmu. Ty zahrnují CNV v CNTN4 gen, zapojený do vývoje neuronálních sítí, v NRXN1 zapojeném v synaptogenezi [72] a rekurentní mikrodeleci na chromozomu 16p [73,74]. Každá z těchto mikrodelecí přispívá asi k 1 % případů ASD. Některé genetické mikroomyly s dalekosáhlými důsledky mohou sporadicky vzniknout v gonádách asymptomatického rodiče, obvykle otce, a přechází na potomka tohoto páru, od kterého se dostává do následujících generací už s dominantní dědičností. Tento typ genetické alterace přispívá k části sporadických případů autizmu a má důsledky pro genetické poradenství. Riziko takového páru, že bude mít další postižené dítě, je v podstatě nulové, ale riziko sporadicky postiženého potomka, že bude mít postižené děti (a vnoučata), je vysoké. Mělo by to být 50/50, ale ve skutečnosti, zatímco riziko u chlapců je skutečně 50 %, u dívek je pouze 20 %, pravděpodobně jako důsledek některého neidentifikovaného polygenetického vlivu na expresi genů. Zmíněná nová genetická diagnostika přispívá k objasnění modu dědičnosti v multigeneračních rodinách, které sestávají obvykle z relativně mírně postiženého otce s několika postiženými dětmi, z nichž většina jsou synové [75], a zvyšuje riziko starších nepostižených rodičů, že se jim narodí autistický potomek buď kvůli většímu riziku gonadální mutace, především u starších otců, kteří mají kontinuální produkci spermatu [76], nebo kvůli dalšímu nongenetickému riziku různých perinatálních patologií u dětí starších matek, zejména nedonošenosti a nezralosti nebo nízké porodní hmotnosti [77]. Zcela nový pohled přineslo poznání, že produktem velké většiny genů není RNA kódující přímo proteiny, ale rovněž RNA, která hraje důležitou regulační roli vývoje mozku a v načasování aktivace a represe kódujících genů. Zásadním novým objevem v molekulární biologii u ASD a jiných komplexních behaviorálních poruch jsou epigenetické vlivy na mnoho tříd těchto proteinů přímo nekódujících RNA [78]. Geny spouštějící expresi dalších genů regulují messenger RNA, a tím syntézu proteinů hlavně v dendritech postmitotických neuronů. Především mitochondriální RNA (miRNA) značně ovlivňuje časný vývoj mozkové soustavy a neuronálních sítí. miRNA jsou intenzivně senzitivní na účinky prostředí. To nám dává vysvětlení fenotypových diskrepancí mezi monozygotickými dvojčaty i přes jejich společný genom. Tyto nové genetické pohledy působí skutečnou revoluci v chápání příčin autizmu a zřejmě nám připraví i další překvapení.
Suspektní environmentální (negenetické) faktory vyvolávající autizmus
Expozice na xenobiotika je v prostředí, ve kterém žijeme, nevyhnutelná, protože děti i gravidní ženy jsou vystaveny narůstajícímu počtu chemických látek ve vzduchu, vodě, potravinách, kosmetických přípravcích i lécích. Jako environmentální vlivy mohou ke vzniku autizmu přispívat chemické látky a prvky (těžké kovy), infekce matky a další inzulty v průběhu gravidity, porodu a poporodně v době postnatálního vývoje lidského mozku. Prenatální, perinatální a postnatální inzulty nebyly identifikovány jako jediná unikátní příčina autizmu [79], ale je pravděpodobné, že porodní komplikace mohou působit jako rizikový epigenetický fenomén.
Těžké kovy a další chemikálie
Za látky zdravotně rizikové až nebezpečné jsou ve vztahu k autizmu označovány těžké kovy: arzén, olovo a rtuť, ale i prvky kadmium, antimon a mangan. Dále polychlorované bifenyly [80], organofosfátové insekticidy, DDT [81] a etylalkohol [82]. Má se za to, že i nízké hladiny mohou souviset s NVV včetně autizmu, ADHD a nízkým IQ. Rizika pochopitelně existují i v dospělosti a expozice těžkým kovům a xenobiotikům může přispívat k rozvoji neurodegenerativních poruch včetně Parkinsonovy a Alzheimerovy choroby, ale lidský mozek je obzvláště citlivým terčem k poškození především v průběhu prenatálního i postnatálního vývoje, přičemž zranitelnost je maximální v průběhu embryonálního a fetálního života a pravděpodobně je nejvyšší v prvním trimestru gravidity [83]. Jednou z mnohých je redox/metylační hypotéza, která předpokládá, že výše jmenované environmentální inzulty iniciují autizmus u geneticky senzitivních jedinců tím, že podporují celulární oxidativní stres a zahajují řetězec adaptivních odpovědí, které zahrnují redukovanou metylační aktivitu. Zhoršení metylace vzápětí vede k vývojovému opoždění, deficitům v pozornosti a neuronální synchronizaci, což jsou charakteristické známky autizmu [62].
Vakcinace, thimerosal
Velká pozornost byla koncem 90. let minulého století věnována tvrzení o kauzální souvislosti autizmu s některými typy očkování. Ve Velké Británii byla tato tvrzení zaměřena na očkování trojkombinací MMR (measles – spalničky; mumps – příušnice; rubeolla – zarděnky) a v USA se týkala thimerosalu, konzervačního prostředku s rtutí zabraňujícímu mikrobiální kontaminaci vakcín. Thimerosal je přidáván do více typů vakcín a dítě je mu vystaveno několikrát v průběhu prvního roku života. Vzhledem k velkému klinickému významu podezření byla provedena řada studií v USA, Velké Británii, Evropě i Japonsku – žádná z nich jednoznačně nepotvrdila souvislost s autizmem [22]. Strach z autizmu tedy neopodstatňuje opomíjet vakcinaci u dětí proti chorobám ohrožujícím život.
Kyselina valproová, talidomid, misoprostol
Výskyt autizmu je pravděpodobně zvýšený u dětí matek s epilepsií, které jsou v průběhu prvních 3–4 týdnů gravidity léčeny kyselinou valproovou. Exponované děti mají dále zvýšeno riziko somatických malformací (defekty neurální trubice, srdeční malformace, kraniofaciální anomálie a defekty končetin). U dětí matek, které v prvních třech týdnech gravidity užily talidomid, byl kromě embryopatie popsán i zvýšený výskyt autizmu. V populaci 100 švédských případů talidomidové embryopatie splňovaly čtyři kritéria autizmu [84]. Obdobně riziková je v prvním trimestru expozice misoprostolu (analog prostaglandinu), který se používá v prevenci žaludečních vředů a je zneužíván jako látka, jež může provokovat abortus.
Rubeolla
Prenatální infekce rubeollou hlavně v prvních osmi týdnech gravidity je dle některých klinických a epidemiologických studií rovněž riziková (kromě ohrožení rubeollovým kongenitálním malformačním syndromem s defekty očí, hluchotou, mentální retardací a srdečními malformacemi) i pro vznik autizmu.
Chlorpyrifos
Chlorpyrifos je organofosfátový insekticid používaný v USA i ve školách a domácnostech k hubení hmyzu a dosud využívaný v zemědělství. Perinatální expozice novorozených hlodavců na nízké dávky chlorpyrifosu způsobuje redukovaný počet neuronů, snížení inteligence a perzistentní alterace chování.
Antenatální UZ vyšetření plodu
Nebylo prokázáno riziko zvýšeného výskytu autizmu u dětí vyšetřených antenatálním ultrazvukem [85].
Neuroanatomie a neuropatologie autizmů
O neuropatologii, neuroanatomii a neurobiologii autizmu existuje extrémní počet publikovaných výsledků. Jsou diskrepantní a nesourodé, protože PDD nejsou identickým endofenotypem autizmu se stejnou patogenezí a etiologií, ale jedná se naopak o velmi heterogenní spektrum poruch s různým klinickým obrazem i průběhem, značnou pestrostí ve spektru i závažnosti symptomů, různorodou patogenezí i etiologií a komplikované mnoha souvisejícími komorbidními poruchami. Odpovídá tomu také heterogenní neuropatologie. Navíc v posledním období se ukazuje, že u autizmu je spíše než finální produkt nejvíce porušen časový průběh vývoje mozku. Pro výzkum je to obzvláště obtížný úkol, protože mozek dětí a mladistvých v průběhu svého postnatálního vývoje prodělává rozsáhlé neuroanatomické i neurobiologické proměny a je mnohdy obtížné rozpoznat, které jsou patologické a které nikoliv.
V oblasti neurobiologie jsou nejvíce uváděny disbalance v množství různých neurotransmiterů, nejčastěji serotoninu. Je popsána hyperserotonemie [41] nebo snížená centrální serotoninová responzivita [86]. Propojení mezi genetickými a biochemickými nálezy představuje identifikace genu serotoninového transportéru [87]. Modahl et al [88] nalezli sníženou hladinu oxytocinu (neuropeptid) v plazmě, přičemž oxytocin má význam v patogenezi i dalších NVV nebo psychiatrických onemocnění [89].
Neuroanatomicky jsou zkoumány a srovnávány nálezy na neurozobrazovacích metodách (CT a MR) a dále výsledky post mortem neuropatologických studií. Neuropatologie je nejvíce předpokládána ve strukturách angažovaných v kognitivně-behaviorálních funkcích, které jsou u autizmu narušeny. V sociální oblasti je to frontální lalok, superiorní temporální kortex, parietální kortex a amygdala, v oblasti řečové exprese jde o Brocovo centrum, oblast inferiorního frontálního gyru a část suplementární motorické kůry, v oblasti percepce řeči Wernickovo centrum a v oblasti zpracování řeči a sociální pozornosti superiorní temporální sulkus. Repetitivní nebo stereotypní chování u autizmu je podobné repetitivním projevům u obsedantně-kompulzivní poruchy, které jsou patrně výsledkem postižení orbitofrontální kůry a nucleus caudatus. Dalšími hojně studovanými strukturami jsou hipokampus a mozeček [90]. Hrdlička ve svém souhrnném článku rekapituluje rozporuplné výsledky mnoha neuroanatomických studií: autistické děti mají větší celkový objem mozku, mozečku a nucleus caudatus, zatímco corpus callosum je zmenšeno. Studie objemu amygdaly a hipokampu mají rozporuplné výsledky, ale žádná v souvislosti s autizmem nezjistila změny v objemu thalamu [91]. Z histologických post mortem studií je nejznámější „hypotéza minisloupců (minocolumns)“, tedy alterace kolumnární struktury jedné z vrstev neokortexu. Zjištění, že existuje abnormální počet i šířka minisloupců, publikovali Casanova et al [92,93]. Post mortem zjištění konstatuje, že přesto, že mozeček (vyjma vermis) je zvětšen a zdá se, že více než by odpovídalo celkovému zvětšení mozku u autistických pacientů, post mortem studie ukazují sníženou denzitu Purkyňových buněk a jejich menší počet [94]. Do budoucna se ukazuje, že výše jmenované výsledky bude nutno studovat na velkých souborech s dobře definovaným endofenotypem a v různých věkových kategoriích a že abnormní nálezy bude přesnější korelovat spíše s jednotlivými symptomy poruchy než s celým klinickým obrazem [95].
Multidisciplinární management autizmu a podíl dětského neurologa v něm
Na péči o autistické děti se v České i Slovenské republice podílí lékaři, další vysokoškolsky i středoškolsky vzdělaní specialisté i laici. Děti s autizmem jsou po ukončení diagnostického procesu zařazeny do státních i nestátních školních zařízení se speciálním pedagogickým vedením a sociální podporu akcelerují mnohé rodičovské organizace. Z lékařských a vysokoškolsky vzdělaných odborníků je angažován především pediatr, dětský psychiatr, dětský neurolog, genetik, biochemik, otorinolaryngolog, logoped, foniatr, dětský psycholog, speciální pedagog a sociální pracovníci. V posledním období se diskutuje i o potenciálním přínosu imunologa, protože se objevují některé údaje o autoprotilátkách proti proteinům nervového systému, o abnormitách T lymfocytů, dysregulacích cytokinů případně spojených s dysfunkcí centrální glutamátergní transmise [96]. To, zda imunologie u autizmu hraje roli či nikoliv, zůstává ještě nejasné.
V moderním managementu autizmu je v multidisciplinárním týmu zakotven významný podíl dětského neurologa. Přínos odbornosti je významný především v diferenciální diagnostice širšího kontextu „symptomatického či syndromického“ autizmu, dále pro včasnou diagnostiku poruchy, v terapii autistických dětí s přidruženou epilepsií nebo epileptiformní abnormitou v EEG a dalšími neurologickými symptomy či přidruženými poruchami. Koexistence epilepsie a/nebo epileptiformní specifické abnormity v EEG s autizmem je vysoká a v literatuře je uváděna v širokém rozmezí 5–38,3 % [97–101]. V našem souboru to bylo 44 % [102]. Asi třetina dětí s autizmem bude mít v dospělosti epileptické záchvaty [103]. Výskyt epileptických záchvatů je v bimodální distribuci. První vrchol zaznamenáváme ve věku asi pěti let a další pak v průběhu adolescence [98]. Počet případů s epileptickými záchvaty roste u dětí s mentální retardací. U dětí s idiopatickým autizmem bez asociovaných postižení a bez rodinné zátěže pro epilepsii nebo jiných rizikových faktorů pro epilepsii je prevalence nižší než 6 %, ale i tak je o mnoho vyšší než v celkové populaci [99].
V předchozích oddílech článku jsme rekapitulovaly aktuálně platné a složité etiopatogenetické aspekty autizmu. Toto moderní pojetí umožňuje rozvahu, že epileptické záchvaty a/nebo epileptiformní aktivita v EEG u dětí, u kterých se vyskytují obě diagnózy současně, by mohly být jedním z epigenetických modulujících faktorů působících v dětství, tedy v období bouřlivého postmaturního vývoje mozku i funkce komplikovaných neuronálních sítí. Důsledkem by mohla být negativní modulace klinického fenotypu, tedy především sociální interaktivity geneticky nejspíše polygenně nastavené individuální dispozice k poruchám sociálního chování dítěte. Pro klinickou praxi dětského neurologa je proto důležité doporučení, že u případů behaviorálního autistického regresu v atypickém věku (mimo hranice 18–24 měsíců) je vhodné aktivně zjišťovat známky epileptického procesu a vzhledem k vysoké míře pravděpodobnosti epilepsie diferencovat i jemné klinické příznaky suspektní z epileptických záchvatů. V současnosti ale není doporučeno antiepileptiky terapeuticky ovlivňovat pouze subklinické epileptiformní výboje, ale jen klinicky zjevné epileptické záchvaty. Ty je pak nutné pečlivě léčit a současně zodpovědně monitorovat a zaznamenávat i behaviorálně-kognitivní a emoční outcome dítěte. Plná kompenzace epileptických záchvatů je důležitá a především u zmíněných atypických případů může mít i celkový pozitivní vliv na autistické a další kognitivní projevy. Současně je nutno velmi pružně reagovat na behaviorální a kognitivní projevy a jakékoliv negativní odezvy v náladě i chování dítěte, které se při terapii antiepileptiky rovněž nedají u dětí s autizmem plně vyloučit [104–106]. Dále dětský neurolog musí sledovat poruchy spánku, které jsou u autistických dětí časté a působí jim značné nesnáze [107]. Velkou pozornost začínají neurologové věnovat i intenzivním stereotypům, které jsou u autizmu jádrovým příznakem a mnozí zastávají názor, že by měly být považovány za pohybové poruchy (movement disorders), které mají mnoho společného s tiky, a tak i léčeny. Nedávná studie upozornila na asociaci tiků a Tourettova syndromu u některých dětí s autizmem [108].
Terapie
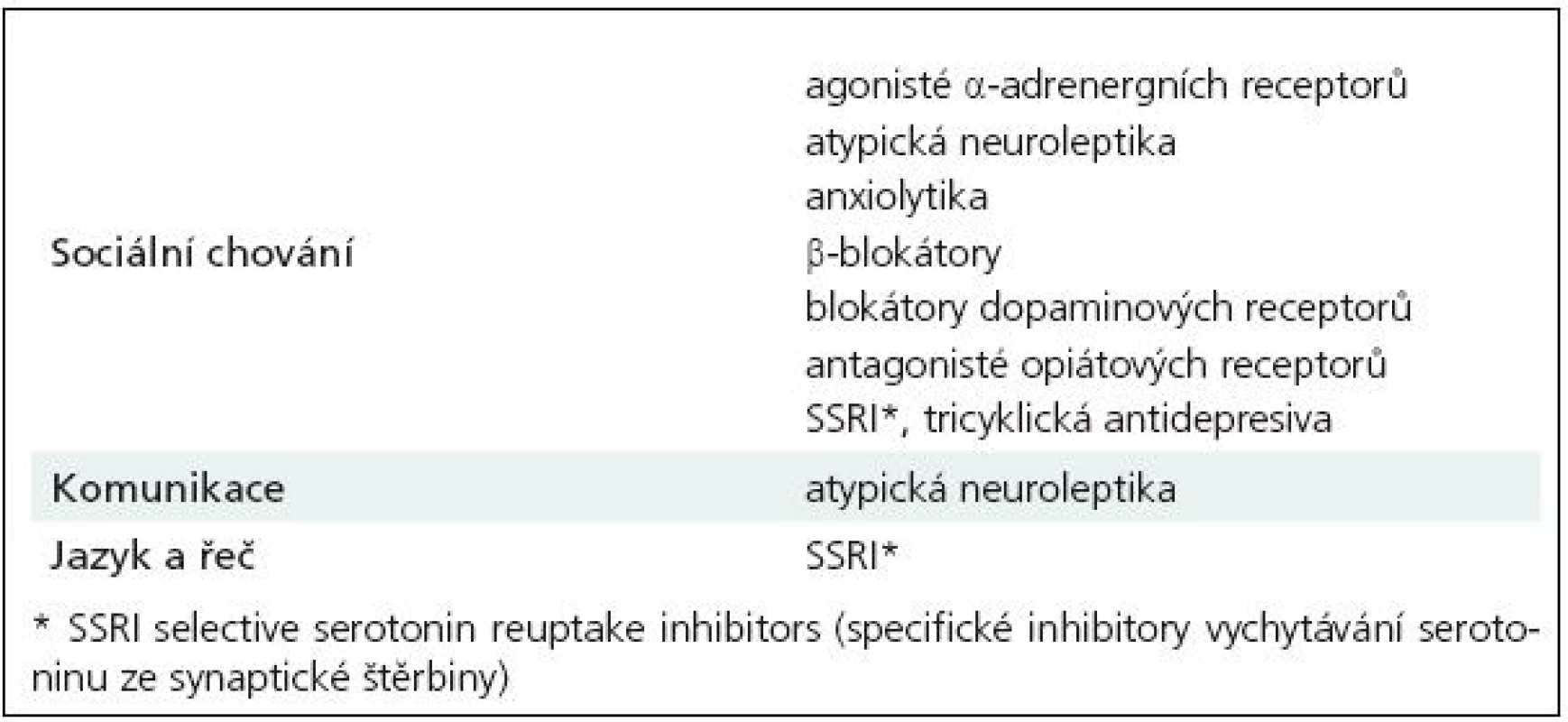
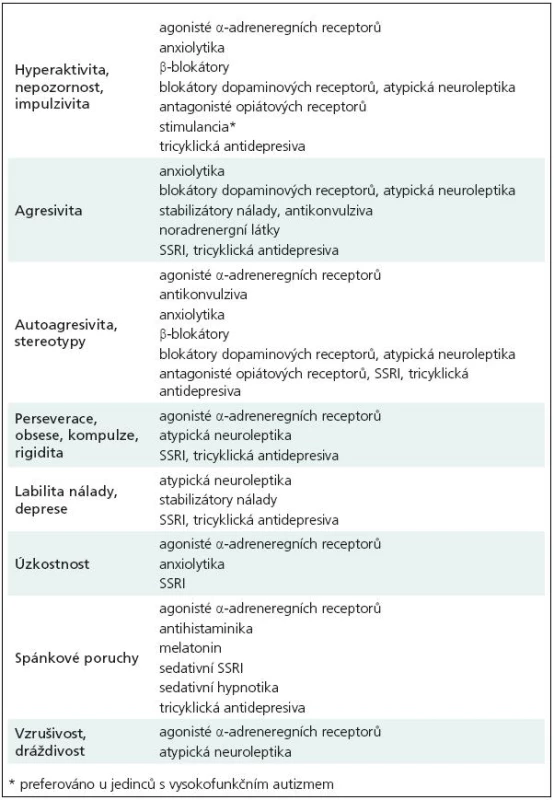
V terapii autizmu jsou využívány farmakologické, nefarmakologické a dietní postupy. Konkrétní typ terapie se odvíjí od etiologie, klinických projevů a psychiatrických komorbidit. Farmakologicky lze zmírnit či odstranit pouze některé doprovodné behaviorální projevy autizmu, jako jsou např. agresivita nebo autoagresivita, hyperaktivita, stereotypie a rituály, úzkosti a depresivní projevy (afektivní poruchy) anebo poruchy spánku [109–111]. Neurofarmaka, která bývají nejčastěji aplikována, rekapitulují tab. 8 a 9. Bohužel i dnes přes veškerý pokrok výzkumu musíme konstatovat, že jádrové (core) symptomy poruchy nejsou farmakologicky ovlivnitelné. Některými autory je dokonce doporučována u dětí a mladistvých s autizmy určitá rezervovanost k lékové administraci [112]. V každém případě při terapii psychofarmaky, antiepileptiky i dalšími léky je u pacientů s autizmem třeba velké zkušenosti s nutností sledovat i velmi četně se vyskytující individuální nežádoucí projevy medikace. Včasné stanovení diagnózy je velmi důležité. Především je to vysvětlení a odpověď pro rodiče, kteří jsou bezradní, nejistí a plni obav, protože vnímají, že s dítětem není vše v pořádku, aniž jeho stav dokáží pojmenovat. Navíc podle některých autorů může zahájení časné edukační, kognitivní a behaviorální terapie „jádrové“ symptomy autizmu alespoň zmírnit, a tím zlepšit i kvalitu života pacienta a celé jeho rodiny [113,114]. Pozitivní efekt časné edukativní řečové terapie uvádí studie Turnera, kdy efekt na zlepšení měla včasnost diagnózy, kognitivní a jazykové skóre v dvou letech věku a celkový počet hodin logopedické terapie mezi 2. a 3. rokem života [37]. Intervence je vhodné zahájit přesto, že jiní autoři jejich jednoznačný význam zpochybňují [115,116]. Rodiče autistických dětí se velmi často zajímají o možnost aplikací různých dietních režimů, protože alternativní přístupy se snaží autizmus vysvětlit jako metabolickou poruchu některých složek stravy, nejčastěji lepku a kaseinu. Účinnost dietních omezení nebyla prokázána a navíc mohou být rizikové pro správný vývoj jedinců v době růstu [117].
Závěr
Ačkoliv dítě s autizmem mnohdy na první pohled vypadá jako zdravé, trpí ve skutečnosti těžkou celoživotní poruchou s velkými individuálními i společenskými hendikepy. Během posledních desetiletí na to upozorňují rodiče, rodinní příslušníci a další laici a společně s pedagogickými pracovníky a vysokoškolsky vzdělanými profesionály lékařských i nelékařských odborností dosáhli významného zvýšení povědomí o autizmu ve společnosti i mnoha pozoruhodných vědeckých výsledků. V tomto úsilí je nutno nadále pokračovat, dokud nebude nalezena účinná terapie nejtěžších příznaků autizmů, a nezlepší se tak vyhlídky těchto dětí na normální a samostatný život ve společnosti. Jednou z hlavních povinností lékařů a psychologů je detailní diagnostika s využitím moderních diagnostických nástrojů a pokud možno i získání informací o celých rodinách. Jedině přesně definované endofenotypy pak mohou být využity v rámci mezinárodně koordinovaných a multidisciplinárně zakotvených výzkumů včetně těch genetických. Osobně se domníváme, že extrémní heterogenita pervazivních vývojových poruch v budoucnu předurčuje uvnitř skupiny diferenciaci různých nozologických jednotek, což jistě zlepší naději na účinnou terapii. V úrovni částečné „science fiction“ je také možné, že poptávka vysoce technicky profilované společnosti po výkonných extrémně matematicky či jinak pozitivně abnormálně nadaných jedincích v budoucnosti umožní profesionální uplatnění také mnohým vysokofunkčním autistům.
doc. MUDr. Hana Ošlejšková, Ph.D.
Klinika dětské neurologie
LF MU a FN Brno
Černopolní 9
613 00 Brno
e-mail: hoslej@fnbrno.cz
Přijato k recenzi: 6. 9. 2010
Přijato do tisku: 18. 10. 2010
Recenzenti:
prof. MUDr.Michal Hrdlička, CSc.
prof. RNDr. Anna Strunecká, DrSc.
doc. MUDr. Pavol Sýkora, CSc.
doc. MUDr. Hana Ošlejšková, Ph.D. (1956)
Hana Ošlejšková studovala v letech 1975–1981 Lékařskou fakultu UJEP Brno (obor všeobecné lékařství), v roce 1989 složila atestaci z neurologie I. stupně, o tři roky později nástavbovou atestaci z dětské neurologie. V roce 2008 zakončila postgraduální distanční doktorandské studium v oboru neurologie (získán titul Ph.D.), v roce 2009 byla jmenována docentkou pro obor neurologie. V témže roce byla jmenována přednostkou Kliniky dětské neurologie LF MU a FN Brno, kde pracuje od ukončení svého studia jako primářka. Od roku 2007 působí jako předsedkyně výboru České společnosti dětské neurologie ČLS JEP, je rovněž členka akreditační komise pro dětskou neurologii jmenovaná MZd ČR, členka zkušební komise pro atestační zkoušky v oboru dětské neurologie jmenovaná MZd ČR, členka „širší redakční rady“ časopisu Neurologie pro praxi, Oborové rady pro doktorské studium na Pedagogické fakultě MU (Brno) v programu Speciální pedagogika/oboru Speciální pedagogika, členka Ústřední znalecké komise MZd ČR ve smyslu §3 odst. 1, vyhl. č. 221/1995 Sb., o znaleckých komisích jmenovaná MZd ČR, členka výboru České ligy proti epilepsii a členka Oborové rady neurologie pro doktorské studium na LF MU (Brno). Docentka Ošlejšková se specializuje na obory: epileptologie a klinická elektrofyziologie (EEG metodiky), neurovývojové vady, neurogenetika a neurometabolické vady. Je autorka nebo spoluautorka 19 původních prací in extenso (první autor u šesti prací, 15 prací v časopisech s IF), 21 přehledových prací, je rovněž hlavní autorka dvou monografií a autorka či spoluautorka dalších čtyř kapitol v monografiích.
Vědomostní test
1. Kdo a kdy první popsal/li autizmus?
a) lékaři Leo Kanner a Hans Asperger v letech
1943 a 1944.
b) lékaři Leo Kanner a Hans Asperger v letech
1990–2000.
c) biolog Hans Kanner v roce 1820.
2. Co znamená slovo „autos“ v řečtině?
a) „sám“.
b) množné číslo od slova auto
c) vystihuje, že dané onemocnění popsal pacient sám na sobě
3. Je autizmus v současnosti řazen mezi neurovývojové vady?
a) ano
b) ne
c) v minulosti byl, ale nyní již není
4. Uveďte recentní termín pro autizmus:
a) pervazivní vývojové poruchy
b) autistické spektrum
c) autistické kontinuum
5. Jaká je základní behaviorální triáda u autizmu?
a) je to omezení recipročních sociálních interakcí, omezení
reciproční verbální a neverbální komunikace a omezení představivosti
se stereotypním chováním i zájmy
b) je to opakování slov, sklony k agresivitě
a špatné udržování čistoty
c) je to epilepsie, afektivní porucha a poruchy
spánku
6. Je autizmus celoživotní poruchou?
a) ano
b) ne
c) u některých pacientů ano
7. Kdy je vhodné diagnostikovat dětský autizmus a Aspergerův syndrom a proč?
a) obvykle kolem 3. roku života, u Aspergerova
syndromu kolem 6. roku života. Dříve je vhodné děti sledovat pouze jako
rizikové, protože postnatální vývoj mozku může přinést zlepšení některých
symptomů
b) do 10 let života, protože pak už je porucha neléčitelná
c) co nejdříve, třeba již v prvním roce života,
protože symptomy jsou definitivní a dále se již nemění
8. Kdy jsou rozpoznatelné první klinické projevy autizmu?
a) již od batolecího a mnohdy i kojeneckého
období
b) od novorozeneckého věku
c) v některých případech lze poruchu rozpoznat už
prenatálně
9. Uveďte některé autistické behaviorální či kognitivní projevy u dětí do dvou let:
a) porucha rozvoje řeči
b) regres řeči či slov, které dítě používá
c) chybí deklarativní ukazování a sdílená pozornost
10. Mají autistické děti postiženou řeč?
a) většinou ano
b) ano, vždy mají
c) ne, nikdy nemají
11. Jaký je poměr postižení chlapců a dívek:
a) 3–4 chlapci : 1 dívce, u Aspergerova syndromu až 8
chlapců : 1 dívce
b) většinou jsou postiženy více dívky, v poměru
k chlapcům 10 : 1
c) chlapci i dívky jsou postiženi stejně
12. Mohou být některé autistické děti výrazně neobratné?
a) ano, nejvíce je to pozorováno u Aspergerova
syndromu
b) ne
c) většinou jsou velmi obratné a řada z nich jsou
sportovci
13. Existuje u autizmu jednoznačný diagnostický biologický marker?
a) ne
b) ano
c) ano, je to krevní test na autizmus
14. Uveďte alespoň jeden název psychologické teorie autizmu:
a) teorie centrální koherence
b) teorie extrémní individuální variability
c) koncepce teorie mysli
15. Má autizmus genetickou etiologii?
a) na většině případů autizmu se genetické příčiny podílí
b) autizmus má vždy pouze genetickou etiologii
c) na vzniku autizmu se podílí pouze negenetické příčiny
16. Je etiologie autizmu vždy známá?
a) ne, ale obecně se na příčinách autizmu podílejí faktory
genetické, environmentální a epigenetické
b) ano
c) ne, etiologie autizmu bývá obvykle neobjasněna
17. Které environmentální faktory mohou spolupůsobit jako příčiny autizmu?
a) těžké kovy
b) některé léky a další chemikálie
c) rizika předporodní a porodní
18. Je autizmus léčitelný farmakologicky?
a) jádrové příznaky farmakologicky ovlivnitelné nejsou
b) farmakologicky lze ovlivnit řadu doprovodných projevů
autizmu, jakými jsou např. hyperaktivita, emoční labilita nebo poruchy spánku,
ale jádrové příznaky léčitelné nejsou
c) ano, vyléčí je benzodiazepiny
19. Přibývá případů autizmu?
a) ano, nárůst záchytu případů autizmu dokumentuje řada
epidemiologických studií
b) ano, ale je možné, že důvodem většího počtu
diagnostikovaných případů je pouze zlepšení laického i odborného povědomí
o autizmu, a tím i diagnostického záchytu poruchy
c) ano, ale důvodem většího záchytu poruchy může být kromě
jiného i rozšíření (změkčení) diagnostických kritérií
20. Jsou v dospělosti autističtí jedinci schopni samostatného života?
a) ne
b) ano
c) obvykle ne, výjimkou mohou být vysokofunkční autisté s
dobrým intelektem
Správně je jedna nebo více odpovědí.
Za správné vyřešení testu získá řešitel 5 kreditů ČLK. Test můžete vyplnit na: www.csnn.eu
Zdroje
1. Bailey A, Parr J. Implications of the broader phenotype for concepts of autism. In: Novartis Foundation. Autism: neural basis and treatment possibilities. Ontario: John Willey & Sons Ltd 2003: 26–47.
2. Rapin I, Tuchman R. Where we are: Overview and definitions. In: Tuchman R, Rapin I (eds). Autism: a neurological disorder of early brain development. London: Mac Keith Press 2006: 1–18.
3. American Academy of Pediatrics. Committee on Children with Disabilities. The pediatrician’s role in the diagnosis and management of autistic spectrum disorders in children. Pediatrics 2000; 107: 1221–1226.
4. Mezinárodní klasifikace nemocí. Duševní poruchy a poruchy chování. Popisy klinických příznaků a diagnostická vodítka. 10. revize. Praha: Psychiatrické centrum 1992.
5. American Psychiatric Association. Diagnostic and Statistic Manual of Mental Disorders. 4th ed. Washington DC: American Psychiatric Association 1994.
6. Volkmar FR, Cicchetti DV, Bregman J, Cohen DJ. Three diagnostic systems for autism: DSM-III, DSM-III-R, and ICD-10. J Autism Dev Disord 1992; 22(4): 483–492.
7. Kanner L. Autistic disturbances of affective contact. Nerv Child 1943; 2: 217–250.
8. Asperger H. Autistic psychopathy in childhood. In: Frith CD, Frith U (eds). Autism and Asperger syndrome. Cambridge: Cambridge University Press 1991: 37–92.
9. American Psychiatric Association. Diagnostic and Statistic Manual of Mental Disorders. 3rd ed. Washington DC: American Psychiatric Association 1980.
10. DeMyer M, Hingtgen JN, Jackson RK. Infantile autism reviewed: a decade of research. Schizophr Bull 1981; 7(3): 388–451.
11. Wing L. Asperger’s syndrome: a clinical account. Psychol Med 1981; 11(1): 115–129.
12. Wing L. The continuum of autistic disorders. In: Schiller E, Mesibov GM (eds). Diagnosis and assessment in autism. New York: Plenum Press 1988.
13. Filipek PA. Autistic spectrum disorders. In: Swaiman KF, Aswal S (eds). Pediatric neurology: principles and practice. 3rd ed. St. Louis: Mosby 1999: 606–628.
14. Rapin I, Tuchman RF. What is new in autism? Curr Opin Neurol 2008; 21(2): 143–149.
15. Fombonne E. Epidemiologic studies of the pervasive developmental disorders. In: Volkmar FR, Paul R, Klin A et al (eds). Handbook of Autism and Pervasive Developmental Disorders. 3rd ed. New York: John Wiley 2005: 42–69.
16. Fombonne E. Epidemiology of pervasive developmental disorders. Pediatr Res 2009; 65(6): 591–598.
17. Charman T. Epidemiology and early identification of autism: research challenges and opportunities. In: Novartis Foundation. Autism: Neural basis and treatment possibilities. Ontario: John Willey & Sons Ltd. 2003: 10–25.
18. Caronna EB, Milunsky JM, Tager-Flusberg H. Autism spectrum disorders: clinical and research frontiers. Arch Dis Child 2008; 93(6): 518–523.
19. Wing L, Potter D. The epidemiology of autistic spectrum disorders: is the prevalence rising? Ment Retard Dev Disabil Res Rev 2002; 8(3): 151–161.
20. Havlovicova M, Novotna D, Kocarek E, Novotna K, Bendova S, Petrak B et al. A girl with neurofibromatosis type 1, atypical autism and mosaic ring chromosome 17. Am J Med Genet A 2007; 143(1): 76–81.
21. Gillberg C, Coleman M. The genetics of autizm. In: Gillberg C, Coleman M (eds). The biology of the autistic syndromes. 3rd ed. London: Mac Keith Press 2000: 232–261.
22. Rutter M. Incidence of autism spectrum disorders: changes over time and their meaning. Acta Paediatr 2005; 94(1): 2–15.
23. Fombonne E, Zakarian R, Bennett A, Meng L, McLean-Heywood D. Pervasive developmental disorders in Montreal, Quebec, Canada: prevalence and links with immunizations. Pediatrics 2006; 118(1): e139–e150.
24. Woo EJ, Ball R, Landa R, Zimmerman AW, Braun MM. VAERS Working Group. Developmental regression and autism reported to the Vaccine Averse Ebeny Reporting System. Autism 2007; 11(4): 301–310.
25. Wakefield AJ, Murch SH, Anthony A, Linnell J, Casson DM, Malik M et al. Ileal-lymphoid-nodular hyperplasia, non-specific colitis, and pervasive developmental disorder in children. Lancet 1998; 351(9103): 637–641.
26. O’Hare A. Autism spectrum disorder: diagnosis and management. Arch Dis Child Educ Pract Ed 2009; 94(6): 161–168.
27. Landa RJ. Diagnosis of autism spectrum disorders in the first 3 years of life. Nat Clin Pract Neurol 2008; 4(3): 138–147.
28. Maestro S, Muratori F, Cesari A, Cavallaro MC, Paziente A, Pecini C et al. Course of autism signs in the first year of life. Psychopathology 2005; 38(1): 26–31.
29. Zwaigenbaum L, Bryson S, Rogers T, Roberts W, Brian J, Szatmari P. Behavioral manifestations of autism in the first year of life. Int J Dev Neurosci 2005; 23(2–3): 143–152.
30. Trillingsgaard A, Ulsted Sørensen EU, Nemec G, Jørgensen M. What distinguish autism spectrum disorders from other developmental disorders before the age of four years? Eur Child Adolesc Psychiatry 2005; 14(2): 65–72.
31. Baron-Cohen S, Knickmeyer RC, Belmonte MK. Sex differences in the brain: implications for explaining autism. Science 2005; 310(5749): 819–823.
32. Schaefer GB, Mendelsohn NJ. Genetics evaluation for the etiologic diagnosis of autism spectrum disorders. Genet Med 2008; 10(1): 4–12.
33. Rapin I. The autistic-spectrum disorders. N Engl J Med 2002; 347(5): 302–303.
34. Záhoráková D, Martásek P. Rettův syndrom. Cesk Slov Neurol N 2009; 72/105(6): 525–533.
35. Baird G, Charman T, Baron-Cohen S, Cox A, Swettenham J, Wheelwright S et al. A screening instrument for autism at 18 months of age: a 6-year follow-up study. J Am Acad Child Adolesc Psychiatry 2000; 39(6): 694–702.
36. Landa R, Garrett-Mayer E. Development in infants with autism spectrum disorders: a prospective study. J Child Psychol Psychiatry 2006; 47(6): 629–638.
37. Turner LM, Stone WL, Pozdol SL, Coonrod EE. Follow-up of children with autism spectrum disorders from age 2 to age 9. Autism 2006; 10(3): 243–265.
38. Johnson CP. Recognition of autism before age of 2 years. Pediatr Rev 2008; 29(3): 86–96.
39. Jones LA, Campbell JM. Clinical characteristics associated with language regression for children with autism spectrum disorders. J Autism Dev Disord 2010; 40(1): 54–62.
40. Rapin I, Allen DA. Syndromes in developmental dysphasia and adult aphasia. Res Publ Assoc Res Nerv Ment Dis 1987; 66: 57–75.
41. Charman T. Autism and the pervasive developmental disorders. Curr Opin Neurol 1999; 12(2): 155–159.
42. Abrahamson SJ, Enticott PG, Tonge BJ. High-functioning pervasive developmental disorders in adults. Med J Aust 2010; 192(1): 44–48.
43. Anagnostou E, Schevell M. Outcomes of children with autism. In: Tuchman R, Rapin I (eds). Autism: a neurological disorder of early brain development. London: Mac Keith Press 2006: 308–321.
44. Attwood T. Asperger’s syndrome: a guide for parents and professionals. London: Jessica Kingsley Publishers 1998.
45. Howlin P, Goode S, Hutton J, Rutter M. Adult outcome for children with autism. J Child Psychol Psychiatry 2004; 45(2): 212–229.
46. Howlin P. Outcomes in autism spectrum disorders. In: Volkmar FR, Paul R, Klin A et al (eds). Handbook of autism and pervasive developmental disorders. 3rd ed. New Jersey: John Wiley & Sons Ltd. 2005: 201–222.
47. Frith CD, Frith U. Autism and Asperger Syndome. Cambridge: Cambridge University Press 1991.
48. Baron-Cohen S. The autistic child’s theory of mind: a case of specific developmental delay. J Child Psychol Psychiatry 1989; 30(2): 285–297.
49. Ozonoff, S. Executive funtions in autism. In: Schopler E, Mesibov GB (eds). Learning and cognition in autism. New York: Plenum Press 1991.
50. Hobson RP. What is autism? Psychiatr Clin North Am 1991; 14(1): 1–17.
51. Baron-Cohen S, Wheelwright S, Cox A, Baird G, Charman T, Swettenham J et al. Early identification of autism by the Checklist for Autism in Toddlers (CHAT). J R Soc Med 2000; 93(10): 521–525.
52. Schopler E, Reichler RJ, DeVellis RF, Daly K. Toward objective classification of childhood autism: Childhood Autism Rating Scale (CARS). J Autism Dev Disord 1980; 10(1): 91–103.
53. Gillberg C, Nordin V, Ehlers S. Early detection of autism. Diagnostic instruments for clinicians. Eur Child Adolesc Psychiatry 1996; 5(2): 67–74.
54. Szatmari P, Jones MB, Zwaigenbaum L, MacLean JE. Genetics of autism: overview and new directions. J Autism Dev Disord 1998; 28(5): 351–368.
55. Freitag CM. The genetics of autistic disorders. Z Kinder Jugendpsychiatr Psychother 2008; 36(1): 7–14.
56. Muhle R, Trentacoste SV, Rapin I. The genetics of autism. Pediatrics 2004; 113(5): e472–e486.
57. Daniels JL. Autism and the environment. Environ Health Perspect 2006; 114(7): A396.
58. Santangelo SL, Tsatsanis K. What is known about autism: genes, brain, and behavior. Am J Pharmacogenomics 2005; 5(2): 71–92.
59. Abrahams BS, Geschwind DH. Advances in autism genetics: on the threshold of a new neurobiology. Nat Rev Genet 2008; 9(5): 341–355.
60. Mehler MF. Epigenetics and the nervous system. Ann Neurol 2008; 64(6): 602–617.
61. Altevogt BM, Hanson SL, Leshner AI. Autism and the environment: challenges and opportunities for research. Pediatrics 2008; 121(6): 1225–1229.
62. Deth R, Muratore C, Benzecry J, Power-Charnitsky VA, Waly M. How environmental and genetic factors combine to cause autism: a redox/methylation hypothesis. Neurotoxicology 2008; 29(1): 190–201.
63. Anywanwu EC. Developmental and environmental factors in autism. Int J Disabil Hum Dev 2008; 7(1): 9–12.
64. Landrigan PJ. What causes autism? Exploring the environmental contribution. Curr Opin Pediatr 2010; 22(2): 219–225.
65. Momoi T, Fujita E, Senoo H, Momoi M. Genetic factors and epigenetic factors for autism: andoplasmic reticulum stress and impaired synaptic function. Cell Biol Int 2010; 34(1): 13–19.
66. Zoghbi HY. Postnatal neurodevelopmental disorders: meeting at the synapse? Science 2003; 302(5646): 826–830.
67. Du T, Zamore PD. MicroPrimer: the biogenesis and function of microRNA. Development 2005; 132(21): 4645–4652.
68. Vasudevan N, Kow LM, Pfaff D. Integration of steroid hormone initiated membrane action to genomic function in the brain. Steroids 2005; 70(5–7): 388–396.
69. Hirtz GD, Wagner A, Filipek AP. Autistic spectrum disorders. In: Swaiman KF, Aswal S, Ferriero D (eds). Pediatric nurology: principles and practice. 4rd ed. St. Louis: Mosby Inc. 2006: 905–937.
70. O’Brien G, Pearson J. Defining behavioral phenotypes: exploring phenotype/genotype interrelationships. In: Riva D, Bellugi U, Denckla MB (eds). Neurodevelopmental disorders: cognitive/behavioral phenotypes. Montrouge: John Libbey Eurotext 2005: 9–18.
71. Hughes JR. Update on autism: a review of 1300 reports published in 2008. Epilepsy Behav 2009; 16(4): 569–589.
72. Szatmari P, Paterson AD, Zwaigenbaum L, Roberts W, Brian J, Liu XQ et al. Autism Genome Project Consortium. Mapping autism risk loci using genetic linkage and chromosomal rearrangements. Nat Genet 2007; 39(3): 319–328.
73. Kumar RA, KaraMohamed S, Sudi J, Conrad DF, Brune C, Badner JA et al. Recurrent 16p11.2 microdeletions in autism. Hum Mol Genet 2008; 17(4): 628–638.
74. Weiss LA, Shen Y, Korn JM, Arking DE, Miller DT, Fossdal R et al. Association between microdeletion and microduplication at 16p11 and autism. N Engl J Med 2008; 358(7): 667–675.
75. Ritvo E, Brothers AM, Freeman BJ, Pingree C. Eleven possibly autistic parents. J Autism Dev Disord 1988; 18(1): 139–143.
76. Reichenberg A, Gross R, Weiser M, Bresnahan M, Silverman J, Harlap S et al. Advancing paternal age and autism. Arch Gen Psychiatry 2006; 63(9): 1026–1032.
77. Kolevzon A, Gross R, Reichenberg A. Prenatal and perinatal risk factors for autism: a review and integration of findings. Arch Pediatr Adolesc Med 2007; 161(4): 326–333.
78. Mehler MF, Mattick JS. Non-coding RNAs in the nervous system. J Physiol 2006; 575(2): 333–341.
79. Bolton PF, Murphy M, Macdonald H, Whitlock B, Pickles A, Rutter M. Obstetric complications in autism: consequences or causes of the condition? J Am Acad Child Adolesc Psychiatry 1997; 36(2): 272–281.
80. Anderson GM, Hoshino Y. Neurochemical studies of autizm. In: Cohen DJ, Volkmar FR (eds). Handbook of autizm and pervasive developmental disorders. 2nd ed. New York: John Wiley 1997: 625–643.
81. Eskenazi B, Rosas LG, Marks AR, Bradman A, Harley K, Holland N et al. Pesticide toxicity and the developing brain. Basic Clin Pharmacol Toxicol 2008; 102(2): 228–236.
82. Streissguth AP, Barr HM, Sampson PD. Moderate prenatal alcohol exposure: effects on child IQ and learning problems at age 7½ years. Alcohol Clin Exp Res 1990; 14(5): 662–669.
83. Grandjean P, Landrigan PJ. Developmental neurotoxicity of industrial chemicals. Lancet 2006; 368(9553): 2167–2178.
84. Strömland K, Nordin V, Miller M, Akerström B, Gillberg C. Autism in thalidomide embryopathy: a population study. Dev Med Child Neurol 1994; 36(4): 351–356.
85. Grether JK, Li SX, Yoshida CK, Croen LA. Antenatal ultrasound and risk of autism spectrum disorders. J Autism Dev Disord 2010; 40(2): 238–245.
86. McBride PA, Anderson GM, Hertzig ME, Sweeney JA, Kream J, Cohen D et al. Serotonergic responsivity in male young adults with autistic disorder. Results of a pilot study. Arch Gen Psychiatry 1989; 46(3): 213–221.
87. Cook EH Jr, Courchesne R, Lord C, Cox NJ, Yan S, Lincoln A et al. Evidence of linkage between the serotonin transporter and autistic disorder. Mol Psychiatry 1997; 2(3): 247–250.
88. Modahl C, Green L, Fein D, Morris M, Waterhouse L, Feinstein C et al. Plasma oxytocin levels in autistic children. Biol Psychitry 1998; 43(4): 270–277.
89. Marazziti D, Dell’Osso MC. The role of oxytocin in neuropsychiatric disorders. Curr Med Chem 2008; 15(7): 698–704.
90. Amaral DG, Schumann CM, Nordahl CW. Neuroanatomy of autism. Trends Neurosci 2008; 31(3): 137–145.
91. Hrdlicka M. Structural neuroimaging in autism. Neuro Endocrinol Lett 2008; 29(3): 281–286.
92. Casanova MF, Buxhoeveden DP, Switala AE, Roy E. Minicolumnar pathology in autism. Neurology 2002; 58(3): 428–432.
93. Casanova MF, van Kooten IA, Switala AE, van Engeland H, Heinsen H, Steinbusch HW et al. Minicolumnar abnormalities in autism. Acta Neuropathol 2006; 112(3): 287–303.
94. Courchesne E, Saitoh O, Townsend JP, Yeung-Courchesne R, Press GA, Lincoln AJ et al. Cerebellar hypoplasia and hyperplasia in infantile autism. Lancet 1994; 343(8888): 63–64.
95. Verhoeven JS, De Cock P, Lagae L, Sunaert S. Neuroimaging of autizm. Neuroradiology 2010; 52(1): 3–14.
96. Blaylock RL, Strunecka A. Immune-glutamatergic dysfunction as a central mechanism of the autism spectrum disorders. Curr Med Chem 2009; 16(1): 157–170.
97. Wong V. Epilepsy in childreen with autistic spectrum disorder. J Child Neurol 1993; 8(4): 316–322.
98. Tuchman R, Rapin I. Epilepsy in autism. Lancet Neurol 2002; 1(6): 352–358.
99. Kelley KR, Moshe SL. Electrophysiology and epilepsy in autism. In: Tuchman R, Rapin I (eds). Autism: a neurological disorder of early brain development. London: Mac Keith Press 2006: 160–173.
100. Canitano R. Epilepsy in autism spectrum disorders. Eur Child Adolesc Psychiatry 2007; 16(1): 61–66.
101. Hara H. Autism and epilepsy: a retrospective follow-up study. Brain Dev 2007; 29(8): 486–490.
102. Ošlejšková H, Dušek L, Makovská Z, Dujíčková E, Autrata R, Šlapák I. Výskyt epileptických záchvatů a/nebo epileptiformní EEG abnormity u dětí s dětským a atypickým autizmem. Cesk Slov Neurol N 2008; 71/104(4): 435–444.
103. Volkmar FR, Nelson DS. Seizure disorders in autism. J Am Acad Child Adolesc Psychiatry 1990; 29(1): 127–129.
104. Matson JL, Dempsey T. Autism spectrum disorders: pharmacotherapy for challenging behaviors. J Dev Phys Disabil 2008; 20(2): 175–191.
105. Peake D, Notghi LM, Philip S. Management of epilepsy in children with autism. Curr Pediatr 2006; 16(7): 489–494.
106. Kagan-Kushnir T, Roberts SW, Snead OC 3rd. Screening electroencephalograms in autism spectrum disorders: evidence-based guideline. J Child Neurol 2005; 20(3): 197–206.
107. Malow BA, McGrew SG, Harvey M, Henderson LM, Stone WL. Impact of treating sleep apnea in a child with autism spectrum disorder. Pediatr Neurol 2006; 34(4): 325–328.
108. Canitano R, Vivanti G. Tics and Tourette syndrome in autism spectrum disorders. Autism 2007; 11(1): 19–28.
109. Malone RP, Waheed A. The role of antipsychotics in the management of behavioural symptoms in children and adolescents with autism. Drugs 2009; 69(5): 535–548.
110. Leskovec TJ, Rowles BM, Findling RL. Pharmacological treatment options for autism spectrum disorders in children and adolescents. Harv Rev Psychiatry 2008; 16(2): 97–112.
111. Rogers SJ, Vismara LA. Evidence-based comprehensive treatments for early autism. J Clin Child Adolesc Psychol 2008; 37(1): 8–38.
112. Scahill L, Martin A. Psychopharmacology. In: Volkmar FR, Paul R, Klin A et al (eds). Handbook of autism and pervasive developmental disorders. 3rd ed. New York: John Wiley 2005: 1102–1121.
113. Anywanwu EC. Autistic disorders: is the use of pharmacotherapy necessary in every case? Int J Disabil Hum Dev 2008; 7(1): 13–17.
114. Dawson G, Zanolli K. Early intervention and brain plasticity in autizm. In: Novartis Foundation. Autism: neural basis and treatment possibilities. Ontario: John Willey & Sons Ltd 2003: 266–288.
115. Ozonoff S, Miller JN. Teaching theory of mind: a new approach to social skills training for individuals with autism. J Autism Dev Disord 1995; 25(4): 415–433.
116. Howlin P. Can early interventions alter course of autism? In: Novartis Foundation. Autism: neural basis and treatment possibilities. Ontario: John Willey & Sons Ltd. 2003: 250–265.
117. Hrdlička M. Dětský autizmus – fakta a mýty. Tempus Medicorum 2009; 18: 19–20.
Štítky
Dětská neurologie Neurochirurgie NeurologieČlánek vyšel v časopise
Česká a slovenská neurologie a neurochirurgie

2010 Číslo 6
Nejčtenější v tomto čísle
- Spontánní regrese sekvestru při lumbální herniaci disku – soubor tří kazuistik
- Posuzování zdravotního stavu a pracovní schopnosti osob po cévní mozkové příhodě – kazuistiky
- Dotazník Bristolská škála aktivit denního života BADLS-CZ pro hodnocení pacientů s demencí
- Autizmy

