Problematika indikace operační léčby u intramedulárních lézí
Problems Involved in Indications for Operative Treatment in Intramedullary Lesions
The diagnostics of intramedullary lesions remain difficult even in these days of MRI. Verification of the aetiology of the pathological process is very important from a neurosurgical point of view, because it plays a substantial part in indications for operative treatment. It is vital that such indication be clearly established, since operations for intramedullary lesion involve a high risk of iatrogenic damage to the patient. In general, tumour and vascular malformations are considered sufficient reasons for operation. On the other hand, conservative treatment is usually preferred for non-tumorous expansions. Differential diagnosis with the aid of MRI is difficult, not only in terms of the type of the tumour but further in terms of distinguishing between tumorous and non-tumorous lesions (inflammation, ischemia, demyelinisation). Sometimes even the patient’s history and neurological examination cannot help. The authors of this article illustrate this difficult topic by means of several case reports. They recommend that, should some doubt exist about the aetiology of the process, operative treatment (including biopsy) always be delayed, and a follow-up MRI performed after some time. In the end, the natural course of the disease will usually indicate how best to proceed.
Key words:
intramedullary tumour – magnetic resonance imaging – surgery
Autoři:
M. Smrčka 1; A. Šprláková 2; V. Smrčka 1; M. Keřkovský 2
Působiště autorů:
LF MU a FN Brno
Neurochirurgická klinika
1; LF MU a FN Brno
Radiologická klinika
2
Vyšlo v časopise:
Cesk Slov Neurol N 2010; 73/106(4): 393-397
Kategorie:
Přehledný referát
Souhrn
Diagnostika intramedulárních lézí je problematická i v éře magnetické rezonance (MR). Zjištění etiologie procesu je z pohledu neurochirurga velmi důležité, protože je podstatné pro indikaci operačního výkonu. Indikace musí být jasně odůvodněná, jelikož operace intramedulární léze je zatížena vysokým rizikem poškození pacienta. V obecné rovině platí, že o operaci uvažujeme u tumorózních expanzí a některých cévních malformací. Naopak u netumorózních expanzí obvykle postupujeme konzervativně. Problémem je často obtížná diagnostika procesu na MR, a to nejen ve smyslu stanovení pravděpodobného typu tumoru, ale mnohdy i v diferenciální diagnostice tumorózní a netumorózní léze (zánět, ischemie, demyelinizace). Někdy nepomůže ani anamnéza a klinické vyšetření pacienta. Autoři v článku tyto problémy ukazují na příkladu několika kazuistik. Závěrem doporučují, aby se v případě jakýchkoliv pochybností o etiologii procesu (tedy o indikaci operace) s operačním výkonem (včetně biopsie) nějakou dobu počkalo a provedlo se kontrolní MR vyšetření. Přirozený průběh onemocnění obvykle nakonec sám ukáže, jak nejlépe postupovat.
Klíčová slova:
intramedulární tumor – magnetická rezonance – operační léčba
Úvod
V intramedulární lokalizaci nacházíme jednak tumory, jednak léze netumorózní. Diferenciální diagnostika mezi nimi může být velmi obtížná, a proto bývá složitá i indikace k operačnímu řešení.
Nejčastějšími intramedulárními tumory jsou neuroepiteliální tumory astrocytom a ependymom, které dohromady představují asi 90 % všech intramedulárních tumorů. Astrocytom je častější u dětí a v této věkové kategorii je obvykle benigní – pilocytární astrocytom GI nebo fibrilární astrocytom GII. Vyskytuje se typicky v cervikální nebo cervikotorakální oblasti. Ependymom je nejčastější ve středním věku a má také několik subtypů – epiteliální, papilární, tanycitický, subependymom, mixopapilární. Jeho častější výskyt je v oblasti lumbální nebo torakolumbální. Intramedulárně se může objevit také glioblastom. Asi v 5 % případů intramedulárních tumorů nacházíme hemangioblastom. K méně častým pak patří metastázy, lymfom, dermoid, epidermoid, lipom a další [1].
Z netumorózních lézí se intramedulárně vyskytují léze zánětlivé, cévní a demyelinizační. Ze zánětů se může jednat o granulomatózní léze (tuberkulom, sarkoidóza), bakteriální absces nebo myelitidu, výjimečně o parazitární infekce (schistosomiáza, cysticerkóza). Z cévních lézí je nejčastější kavernom. Dále se můžeme setkat s intramedulární AVM. Spinální durální AV fistula je lokalizována extramedulárně, i když se může projevit například venózní kongescí a míšní ischemií. Se spontánní míšní ischemií se také někdy setkáme (obvykle je příčinou uzávěr a. spinalis ant.), stejně tak jako se spontánním hematomem (hematomyelie) bez přítomnosti cévní malformace. Z demyelinizačních lézí se intramedulárně objevují relativně často plaky roztroušené sklerózy (RS). Samozřejmě pro každou diagnózu jsou určité MR charakteristiky typičtější než jiné.
V MR obraze tumorózní léze obvykle působí expanzi míchy, v T1 sekvenci jsou buď hypointenzní, či izointenzní podle podílu cystoidní složky v rámci patologického ložiska. V T2 sekvenci mají zvýšený signál. Zatímco u intrakraniálních expanzí platí, že sycení tumoru na MR (magnetické rezonanci) po podání kontrastní látky je výrazem porušené hematoencefalické bariéry, a můžeme tak do určité míry odlišit gliomy benigní od maligních, u intramedulárních expanzí je situace jiná. V tomto případě se naopak po podání kontrastní látky sytí většina tumorů včetně nezhoubných. Existují však práce, které prokazují, že se sytit nemusí, a to ani v případě maligních tumorů [2]. Astrocytomy se častěji objevují v krční míše, jsou uloženy excentricky, mají plošnější, infiltrativní charakter a nejsou tak často provázeny krvácením. Postkontrastně je jejich ohraničení méně ostré. Ependymom je po aplikaci kontrastní látky ostřeji ohraničen, je provázen syringomyelií a častěji prokrvácí, můžeme nalézt i tzv. cap sign – hemosiderinové lemování při horním či dolním pólu tumoru.
MR obraz hemangioblastomu se odvíjí od poměru solidní a cystoidní složky. Solidní část tumoru se velmi dobře postkontrastně sytí, u větších lézí lze v cystické části nalézt i známky flow voidu. Intraspinální metastázy jsou většinou malé velikosti, obvykle pod 1,5 cm. Jde o okrouhlá či oválná, dobře se sytící ložiska, v jejichž okolí lze v T2 obraze pozorovat edém – zvýšení signálu.
Obraz netumorózních lézí je na MR velmi různorodý, s různou mírou sycení po podání kontrastní látky, s různou mírou expanzivity. Na rozdíl od tumorů u nich obvykle nevídáme koexistenci syringomyelických dutin. Demyelinizační plaky jsou většinou multifokální, v T2 obraze hyperintenzní, v T1 obraze špatně detekovatelné. V tomto případě je nutné pátrat po přítomnosti dalších ložisek v mozku (přítomna v 90 %). Jde o léze uložené v periferních, nejčastěji posterolaterálních segmentech míchy. Typicky svou velikostí nepřesahují více než dva segmenty, v akutní fázi mají nodulární či nepravidelně skvrnité sycení, které však může přetrvávat až 1–2 měsíce. Plaka RS v akutním stadiu může působit i rozšíření míchy. Málokdy nalézáme edém v okolí.
Ischemické léze postihují nejčastěji oblast předních provazců, cenné je v tomto případě využití DWI (diffusion weighted images), zejména v akutní fázi.
Idiopatická transverzální myelitida se nejčastěji zobrazí jako centrálně uložená léze, může být v T1 hypointenzní, v T2 se signálem zvýšeným. Postkontrastní sycení je variabilní.
Pro stanovení správné diagnózy je také důležitá anamnéza. Akutní průběh onemocnění v řádu hodin nebo dnů svědčí spíše pro etiologii cévní nebo zánětlivou. Také neurologické vyšetření a další klinické projevy jsou důležité pro správné stanovení diagnózy, i když také ty mohou být pro různé výše uvedené diagnostické skupiny podobné. Obvykle pozorujeme poruchy hybnosti končetin, poruchy cítivosti nebo sfinkterů, u expanzivněji působících procesů bývá v popředí bolest v oblasti podle lokalizace léze. V některých případech pomůže pomocné vyšetření. Vyšetření mozkomíšního moku může být přínosné například u nádorů, zánětlivých afekcí nebo u RS. Vyšetření spinální DSA (digitální subtrakční angiografie) má význam u spinální AVM, AVF nebo u hemangioblastomu. Elektrofyziologické vyšetření je přínosné z hlediska topizace léze a z hlediska funkce nervových struktur. Není však příliš specifické pro etiologii onemocnění.
Obtížnou problematiku správného stanovení diagnózy a indikace k operaci dokumentujeme na následujících kazuistikách.
Kazuistiky
Pacient 1
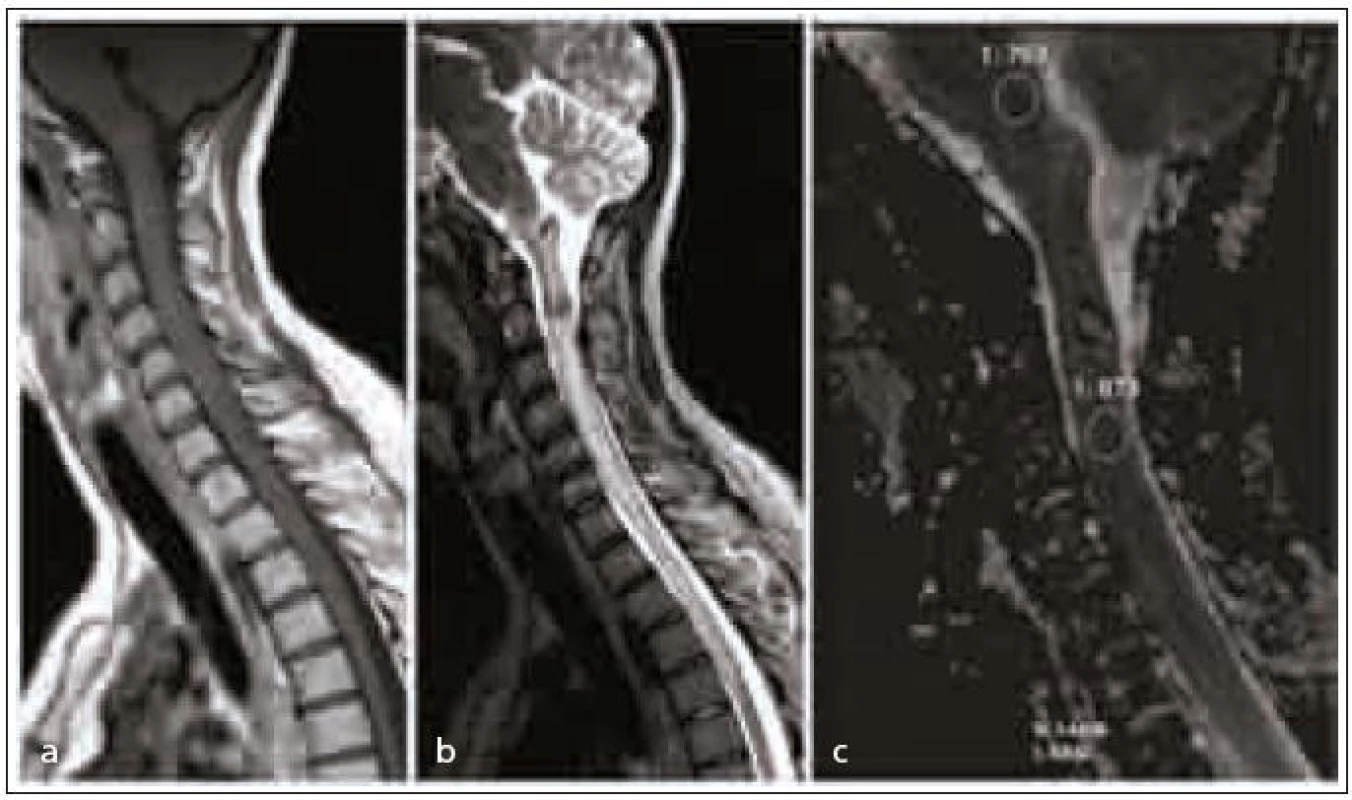
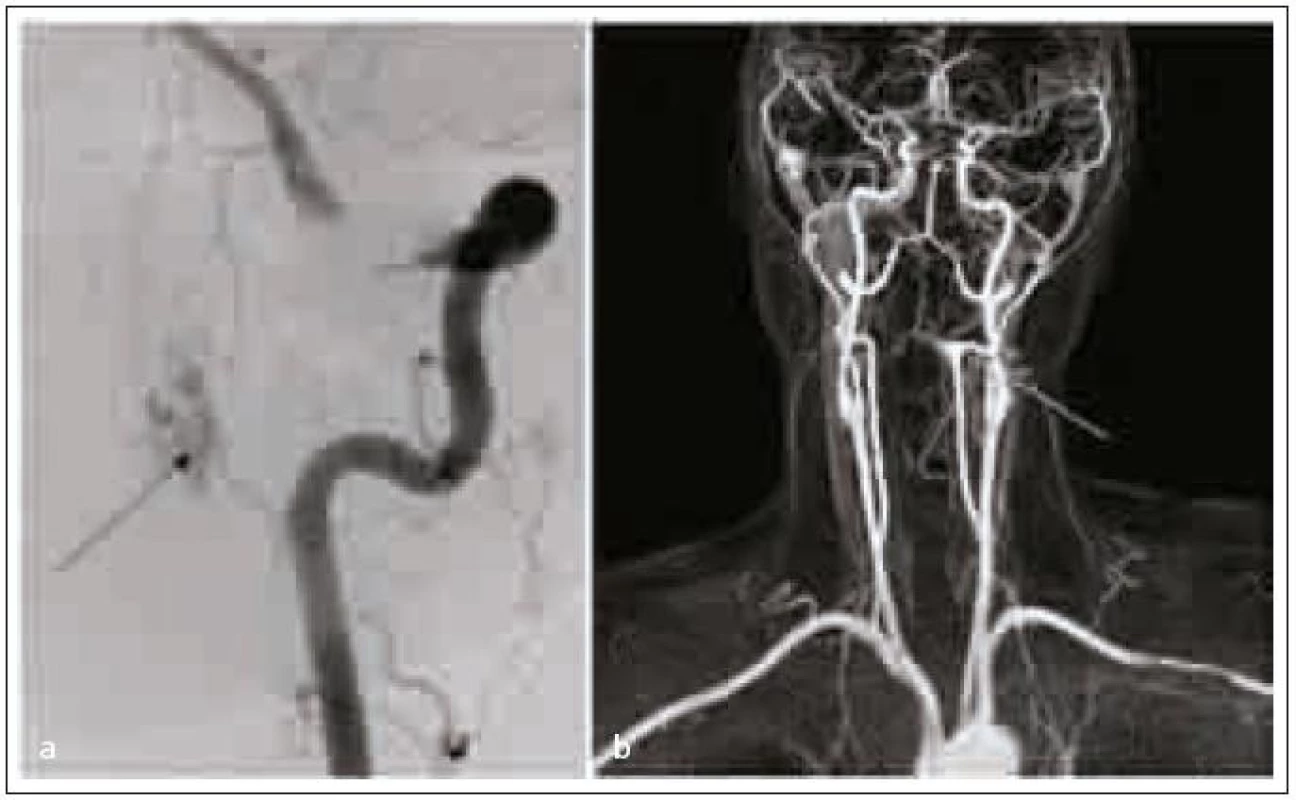
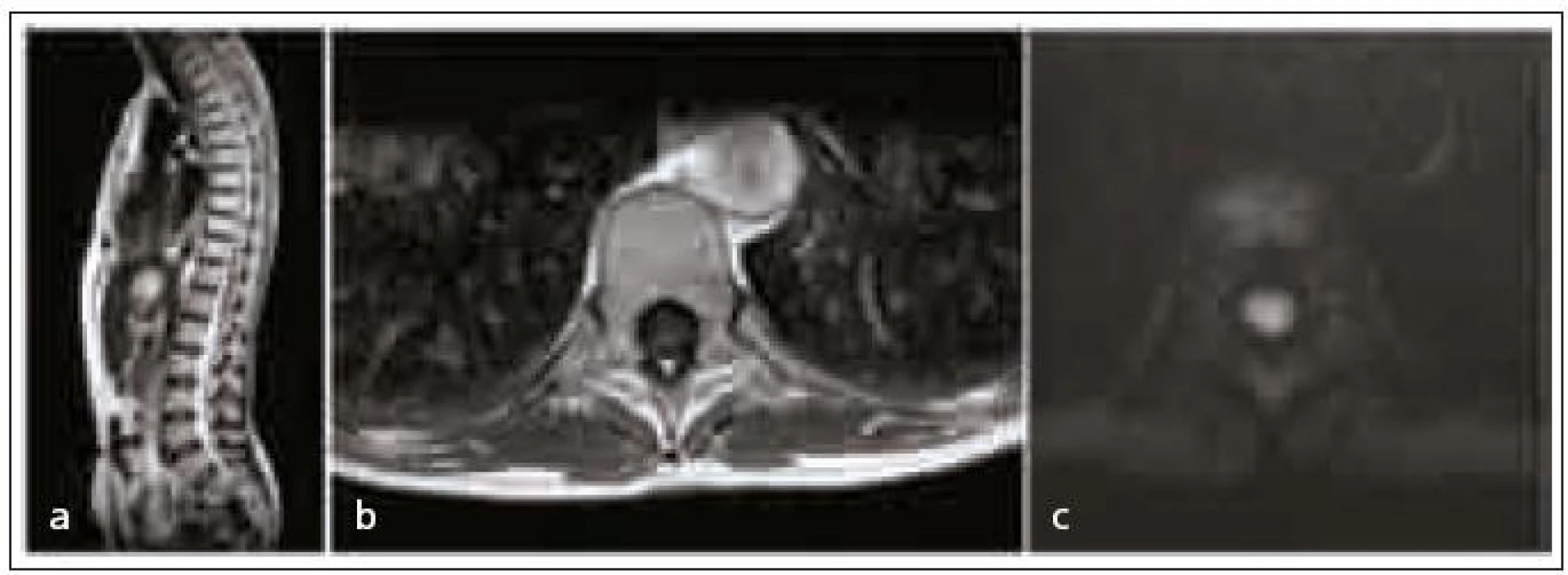
43letá žena lyžovala v zahraničí, náhle pocítila oslabení končetin, upadla a nebyla schopna vstát. Byla převezena na univerzitní kliniku v lyžařské oblasti, tam byla neurologicky vyšetřena s nálezem kvadruparézy. MR krční páteře ukázala expanzivní proces v krční míše, který byl hodnocen jako intramedulární ependymom v úrovni okciput-C2. Nemocná byla převezena do FN Brno na neurologickou kliniku. Zde byla provedena nová MR, protože ze zahraničí nebyla dodána obrazová dokumentace, ale jen popis původní MR. Nález na nové MR byl hodnocen jako drobná hemoragie s kongestivní myelopatií v okolí (obr. 1). Z tohoto důvodu a také vzhledem k rychlé anamnéze byla provedena MRA s nálezem patologické cévy v úrovni expanze. Následná DSA prokázala A-V malformaci (obr. 2). Jako nejvhodnější způsob léčby byl zvolen endovaskulární výkon na specializovaném pracovišti. V současné době je nemocná v rekonvalescenci, soběstačná, schopná chůze.
Pacient 2
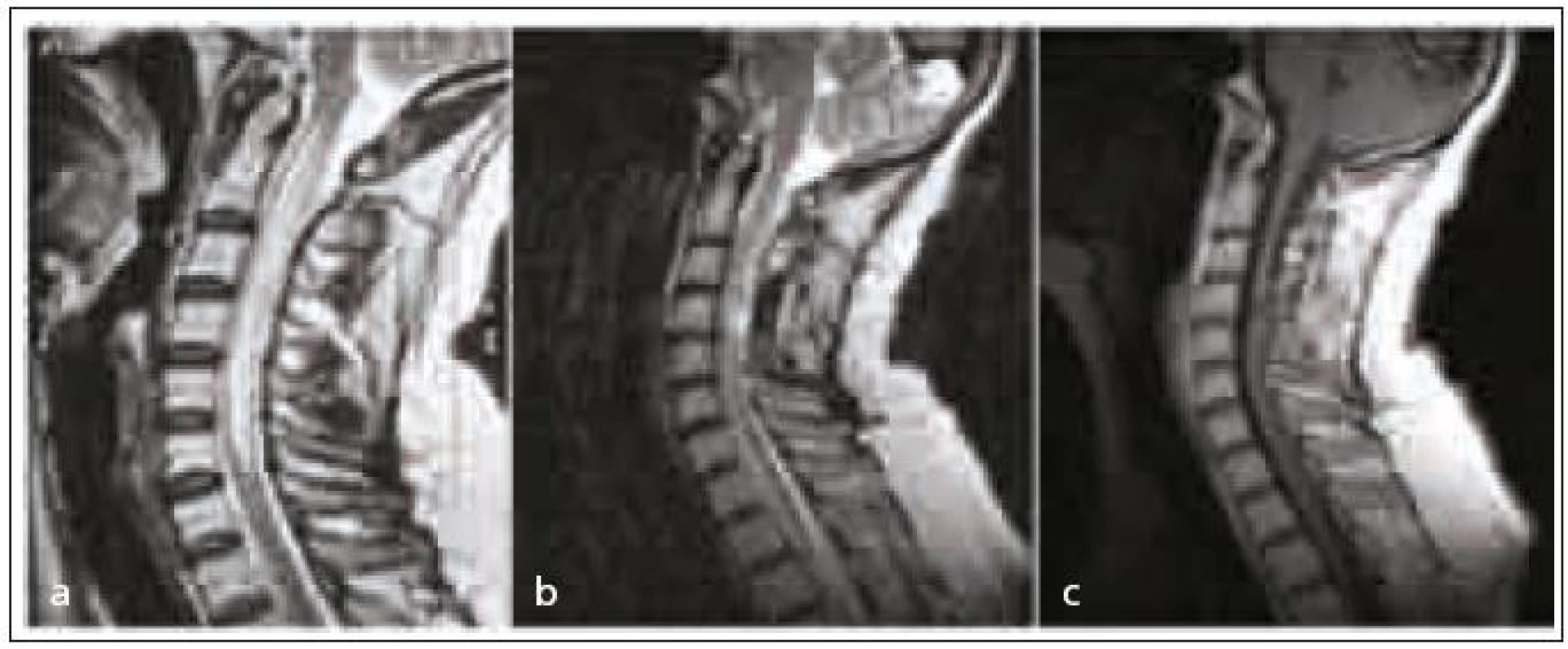
48letá žena se dostavila na kliniku s postupně se zhoršující chůzí a neobratností pravé horní končetiny. Na horních i dolních končetinách byl nález pyramidových příznaků a hyperreflexie. Chůze byla spastická s cirkumdukcí pravé dolní končetiny, stoj na patě a špičce nesvedla, na pravé horní končetině byla výrazná paréza. Nález na MR vyšetření, které si pacientka přivezla z cizího pracoviště, byl hodnocen jako intramedulární tumor v úrovni C3–Th1, mírně se sytící po podání kontrastní látky v úrovni C3–4 (bohužel tento jistě ilustrativní sken se nepodařilo dohledat, pouze písemný popis). Pro rozvoj příznaků, který pokračoval v řádu týdnů, bylo přikročeno k operační revizi. Byla provedena středočárová myelotomie v úrovni C4. Tumor nebyl nalezen a jen asi 1 mm3 suspektní tkáně byl odebrán na histologii. Ani histologie nádor neprokázala, pouze prosáknutí bílé hmoty, snad jako známka ischemie. Po operaci byl neurologický nález zhoršen, chůze byla pacientka schopna jen s oporou francouzských holí. Konsekutivní MR s odstupem jednoho roku až tří let prokázala postupné zmenšení rozsahu postižení a byla hodnocena jako postischemické ložisko. Neurologický stav zůstal stejný. Etiologie tohoto postižení nebyla dodnes zcela objasněna. Proti cévnímu původu onemocnění svědčí relativně pomalý rozvoj příznaků (obr. 3).
Pacient 3
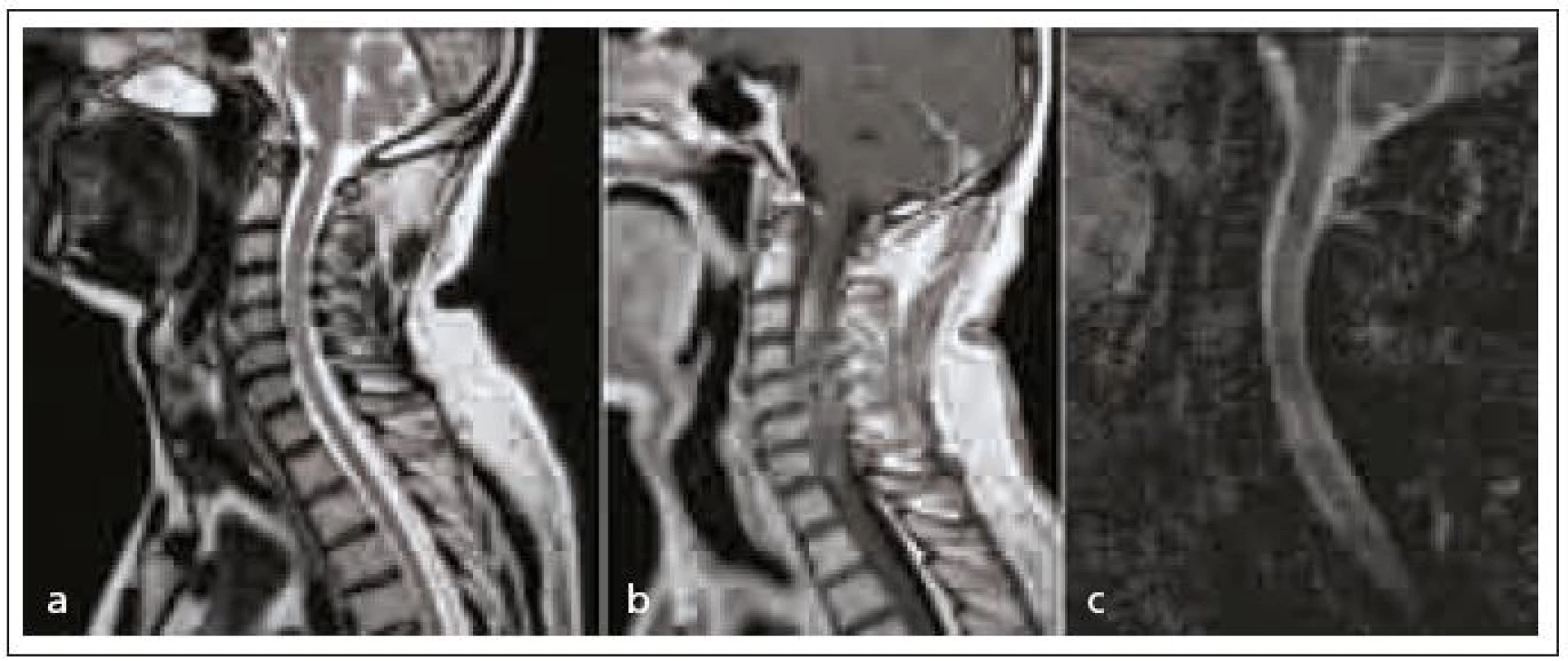
U nemocného starého 53 let se náhle vyskytla progredující kvadruparéza. Vyšetření na MR, které bylo provedeno několik hodin po přijetí, se jevilo jako negativní, proto ani nebyla podána kontrastní látka. Kontrolní vyšetření po dvou dnech bylo doplněno o aplikaci kontrastní látky a rovněž o difuzní vážení a podpořilo diagnózu autoimunitní myelitis (na ADC mapách nedošlo k poklesu difuze) v rozsahu C2–Th1 (obr. 4). U pacienta došlo postupně k rozvoji paraplegie a poruše sfinkterových funkcí, hybnost na horních končetinách se zlepšila. Na kontrolních MR byla patrná atrofie krční míchy a jen okrskové postkontrastní sycení.
Pacient 4
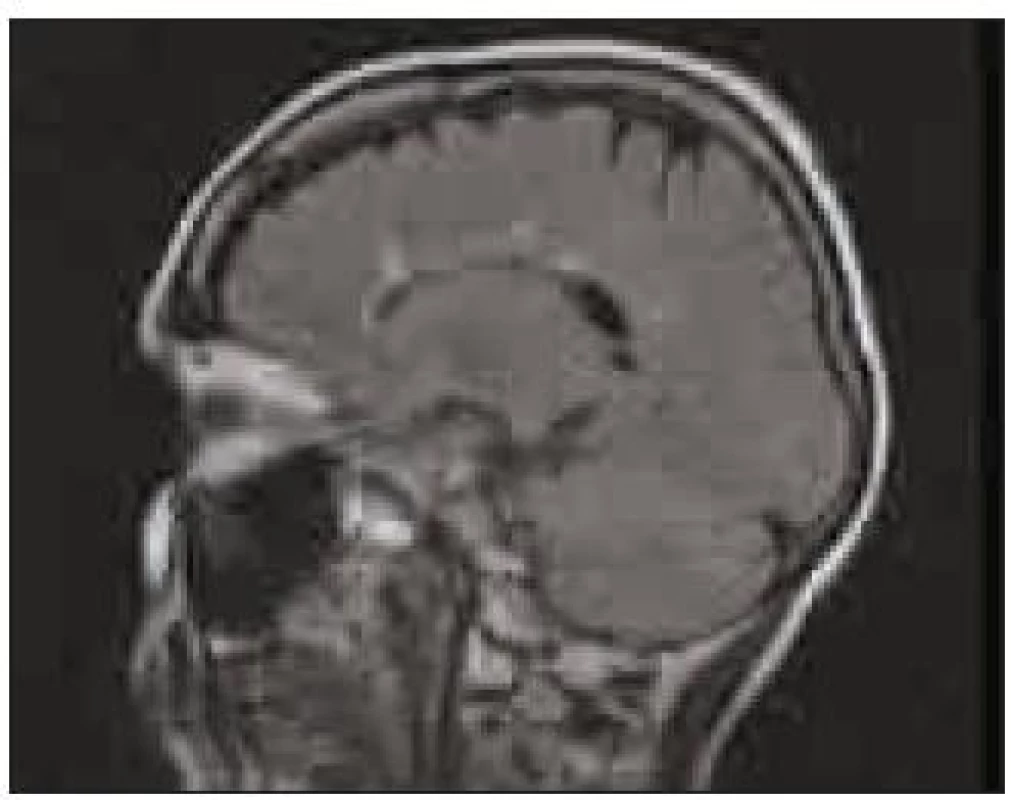
47letá pacientka měla zhoršující se poruchy čití punčochového charakteru. Na MR bylo nalezeno ložisko patologického signálu v míše v úrovni Th9–10, v T2 sekvenci se zvýšeným signálem, nativně v T1 jen obtížně dohledatelné. Ložisko bylo bez známek expanzivního chování, sytící se postkontrastně. Vzhledem k negativnímu nálezu na difuzích byla vyloučena ischemie a bylo vysloveno podezření jednak na intramedulární tumorózní lézi, případně na ložisko demyelinizace vzhledem k absenci expanzivního chování (obr. 5). Doporučeno bylo likvorologické vyšetření a doplnění MR mozku. Na doplněném MR mozku byla nalezena četná ložiska demyelinizace v bílé hmotě (obr. 6). Diagnóza RS byla podpořena i pozitivním nálezem oligoklonálních pásů v likvoru.
Diskuze
Intramedulárním expanzím je v literatuře věnována poměrně velká pozornost, protože se jedná o léze obtížně diagnostikovatelné a často i obtížně léčitelné. Z toho důvodu je zde prostor více než kdy jindy pro iatrogenní pochybení. Mnohdy se jedná o onemocnění, se kterým pacient bojuje celý život. Některé intramedulární léze jsou diagnostikovatelné snadněji (mají patognomoničtější obraz na MR), a proto také indikace operace bývá jednodušší, jiné však ne. Z pochopitelných důvodů o operační léčbě uvažujeme především u tumorózních afekcí. V obecné rovině se intramedulární tumory projevují obvykle zvýšenou expanzivitou (rozšířením) míchy [3,4]. Často se v souvislosti s expanzivitou léze, a tedy i s poruchou cirkulace mozkomíšního moku, vytvářejí v blízkosti tumoru syringomyelické dutiny. Některé tumory se vždy sytí po podání kontrastní látky, například hemangioblastomy [5], některé se sytí většinou, ale ne vždy. White (2007) [2] ve své práci zkoumá 130 pacientů operovaných pro intramedulární tumor. Jedenáct (9 %) z těchto tumorů se nesytilo po podání kontrastní látky. V osmi případech se jednalo o low-grade astrocytom, ve dvou případech o high-grade astrocytom (!) a v jednom případě o subependymom. Seo (2010) [6] dokonce uzavírá, že se po podání kontrastní látky nesytí 20–30 % astrocytomů.
V mnoha nejasných případech může být hlavním vodítkem ke stanovení správné diagnózy rychlost nástupu příznaků. Například spinální kavernózní malformace se obvykle projeví náhle zakrvácením do míchy a rychlým rozvojem poruchy hybnosti a čití [7]. Podobný průběh může mít také krvácení ze spinální AVM [8], tak jak jsme to viděli u naší pacientky. Na druhou stranu může mít rozvoj příznaků na základě spinální cévní malformace podstatně chroničtější a progresivní průběh. Obvykle se v tomto případě jedná o durální spinální AV fistulu, která se projeví venózní kongestivní myelopatií. V některých těchto případech může chybět typická vinutost a rozšíření intradurálních spinálních žil a navíc může léze působit expanzivně. Někdy pak může být chybně indikována biopsie, která ukáže jen gliózu a hyalinizované cévy [9]. Relativně rychlý rozvoj příznaků bývá také u zánětlivých afekcí (myelitis). Může se jednat o tzv. ADEM (akutní diseminovanou encefalomyelitis). T2 hyperintenzita bývá obvykle rozsáhlejší, alespoň přes dvě etáže, a okraje léze se sytí po podání kontrastu [10]. Také v případě myelitis u našeho pacienta se léze výrazně sytila po podání kontrastní látky. Její nepodání při iniciálním MR vyšetření evidentně způsobilo prodlevu v diagnóze i terapii. V případech bakteriálních infekcí mívají pacienti zároveň celkové příznaky (horečka, schvácenost) a někdy nacházíme ložiska hnisu i jinde (např. retroperitoneum, paravertebrální svalstvo). Celkové příznaky jsou typické také pro granulomatózní léze (sarkoidóza, tuberkulom). U těchto pacientů je často v míše přítomno více ložisek a diagnózu obvykle potvrdí biopsie z jiného orgánu (mediastinum, plíce atd.) [11]. Demyelinizační onemocnění (roztroušená skleróza) s míšními projevy může mít také rychlý nástup příznaků. RS má obvykle undulující průběh s fázemi zlepšení a zhoršení příznaků. Intramedulární léze u RS se na MR projevují obvykle menšími T2 hyperintenzními ložisky, často se sytícími po podání kontrastní látky. V akutní fázi onemocnění mohou dokonce působit určité rozšíření míchy [10]. Ke korektní diagnóze napomůže MR mozku, které často ukáže další plaky a pozitivní nález oligoklonálních pásů v likvoru, což byl případ i naší pacienty.
Diagnostické rozpaky v mnoha případech intramedulárních expanzí vedou k úvahám o provedení biopsie. Někteří autoři indikují tyto výkony, přestože se domnívají, že se nemusí jednat o tumor [12]. Biopsie v případě intramedulární léze však je něco zcela jiného než biopsie z mozku. Mozkové biopsie se provádějí na principu rámové nebo bezrámové stereotaxe a jedná se o punkční výkon bez kontroly zraku. Něco takového není v míše představitelné. Míšní biopsie vlastně představuje normální otevřenou operaci s laminektomií (nebo aspoň hemilaminektomií), durotomií a myelotomií. Této proceduře také odpovídá relativně vyšší riziko poškození pacienta. Histologická diagnóza u tumorózních lézí je velmi důležitá. Je naprosto v pořádku, pokud pouze biopsií skončí například operace difuzního astrocytomu, který se ukáže být při operaci neexstirpovatelný. Biopsie aspoň umožní další onkologickou terapii. Biopsie míšní tkáně, která je jenom edematózní, ischemická, zanícená nebo jeví poruchy myelinizace, vždy vede k poruše normální struktury míchy a následky mohou být velmi závažné. Také v případě naší pacientky z kazuistiky 2 byla bohužel provedena biopsie chybně. O indikaci této operace rozhodlo nesprávné podezření na intramedulární tumor, které vycházelo z mírného sycení léze po podání kontrastní látky a z postupné progrese klinických příznaků.
Závěr
Mnohé z výše uvedených míšních onemocnění jsou nechirurgické povahy (ischemie, myelitida, RS), přesto mohou imitovat primárně chirurgické onemocnění, např. nádor. Nejistota může přetrvávat i po analytickém rozboru všech informací, které o pacientovi máme, včetně anamnézy, klinického vyšetření a zobrazovacích metod. V případě podobných situací při postižení mozku můžeme někdy s výhodou využít stereotaktickou biopsii. U míšních lézí je biopsie netumorózního procesu velmi riziková a je vlastně kontraindikována. V případě jakýchkoliv pochybností o tom, že se jedná o intramedulární tumor, není proto podle našeho názoru žádný typ chirurgické intervence indikován a měla by být provedena nová MR s odstupem určitého času (například 2–4 týdny). Nález na kontrolní MR ukáže, jaký je vlastně přirozený průběh onemocnění a jaký postup je pro pacienta nejvhodnější.
prof. MUDr. Martin Smrčka, Ph.D., MBA
Neurochirurgická klinika LF MU a FN Brno
Jihlavská 20
625 00 Brno
e-mail: msmrcka@fnbrno.cz
Přijato k recenzi: 29. 5. 2009
Přijato do tisku: 12. 3. 2010
Zdroje
1. McCormick PC, Stein BM. Spinal Cord Tumors in Adults. In: Youmans JR (ed). Neurological Surgery: A Comprehensive Reference Guide to the Diagnosis and Management of Neurosurgical Problems. New York: WB Saunders 1996.
2. White JB, Miller GM, Layton KF, Krauss WE. Nonenhancing tumors of the spinal cord. J Neurosurg Spine 2007; 7(4): 403–407.
3. Lee M, Epstein FJ, Rezai AR, Zagzag D. Nonneoplastic intramedullary spinal cord lesions mimicking tumors. Neurosurgery 1998; 43(4): 788–794.
4. Solmaz I, Onal MB, Civelek E, Sirin S, Kahraman S. Intramedullary lumbar lesion mimicking spinal cord tumor: a case of non-neoplastic intramedullary spinal cord lesion. Eur Spine J 2010; 19 (Suppl 2): S169–S173.
5. Na JH, Kim HS, Eoh W, Kim JH, Kim JS, Kim ES. Spinal cord hemangioblastoma: diagnosis and clinical outcome after surgical treatment. J Korean Neurosurg Soc 2007; 42(6): 436–440.
6. Seo HS, Kim JH, Lee DH, Lee YH, Suh SI, Kim SY et al. Nonenhancing intramedullary astrocytomas and other MR imaging features: a retrospective study and systematic review. AJNR Am J Neuroradiol 2010; 31(3): 498–503.
7. Bian LG, Bertalanffy H, Sun QF, Shen JK. Intramedullary cavernous malformations: clinical features and surgical technique via hemilaminectomy. Clin Neurol Neurosurg 2009; 111(6): 511–517.
8. Kim LJ, Spetzler RF. Classification and surgical management of spinal arteriovenous lesions: arteriovenous fistulae and arteriovenous malformations. Neurosurgery 2006; 59 (5 Suppl 3): S195–S201.
9. Rodriguez FJ, Crum BA, Krauss WE, Scheithauer BW, Giannini C. Venous congestive myelopathy: a mimic of neoplasia. Mod Pathol 2005; 18(5): 710–718.
10. Brinar M, Radoš M, Habek M, Poser CM. Enlargement of the spinal cord: inflammation or neoplasm? Clin Neurol Neurosurg 2006; 108(3): 284–289.
11. Varron L, Broussolle C, Candessanche JP, Marignier R, Rousset H, Ninet J et al. Spinal cord sarcoidosis: report of seven cases. Eur J Neurol 2009; 16(3): 289–296.
12. Cohen-Gadol AA, Zikel OM, Miller GM, Aksamit AJ, Scheithauer BW, Krauss WE. Spinal cord biopsy: a review of 38 cases. Neurosurgery 2003; 52(4): 806–815.
Štítky
Dětská neurologie Neurochirurgie NeurologieČlánek vyšel v časopise
Česká a slovenská neurologie a neurochirurgie

2010 Číslo 4
Nejčtenější v tomto čísle
- Dynamické vyšetření bederní páteře pomocí magnetické rezonance – kazuistika
- Farmakologická léčba epilepsie
- Léčba juxtafacetární cysty bederní páteře dynamickou interspinózní stabilizací – kazuistika
- Funkční význam pólu temporálního laloku
