Delirium a spánek v intenzivní péči I – epidemiologie, rizikové faktory a důsledky
Delirium and sleep in intensive care I – epidemiology, risk factors and outcomes
Poor quality of sleep and delirium are frequent complications of intensive care. The incidence of both complications is high, and evidence-based medicine has significantly demonstrated serious consequences in both cases. More data are available on delirium. While there is significant room for further research on sleep quality impairment, there are also technical limitations of monitoring and diagnosis. This article summarises known data on the epidemiology and risk factors of decreased quality of sleep and delirium in the intensive care setting.
Keywords:
intensive care – sleep – delirium – risk factors – critical care outcomes
Authors:
M. Kovář 1,2,5; J. Bednařík 3,5; L. Bakošová 3,5; D. Kec 3,5; E. Klabusayová 1,2,5; T. Bönischová 1,2,5; J. Klučka 1,2,5; J. Maláska 1,2,4,5
Authors‘ workplace:
Klinika dětské anesteziologie a resuscitace FN Brno
1; Ústav simulační medicíny, LF MU Brno
2; Neurologická klinika FN Brno
3; II. Anesteziologicko-resuscitační oddělení, FN Brno
4; LF MU, Brno
5
Published in:
Cesk Slov Neurol N 2023; 86(5): 299-303
Category:
Review Article
doi:
https://doi.org/10.48095/cccsnn2023299
Overview
Špatná kvalita spánku a rozvoj deliria jsou časté komplikace v intenzivní péči. Incidence obou komplikací je vysoká a pohledem medicíny založené na důkazech jsou v obou případech signifikantně prokázané závažné konsekvence. Stran deliria je k dispozici více dat, zatímco u zhoršené kvality spánku je i vzhledem k technickým limitacím monitorace a diagnostiky významný prostor k dalšímu výzkumu. Tento článek shrnuje data, která jsou k dispozici stran epidemiologie a rizikových faktorů snížené kvality spánku i deliria v prostředí intenzivní péče.
Klíčová slova:
intenzivní péče – spánek – delirium – rizikové faktory – výsledky intenzivní péče
Úvod
Delirium je častá komplikace na jednotkách intenzivní péče (JIP) s prevalencí až cca 31 % [1]. Špatná kvalita spánku v intenzivní péči byla zaznamenána u cca jedné třetiny pacientů bez sedace a až u 60–97 % sedovaných pacientů [2,3]. Navzdory vysoké prevalenci je identifikace rizikových faktorů, krátkodobých i dlouhodobých důsledků klinickou výzvou [4,5]. Velká recentní studie s 5 936 pacienty prokázala asociaci deliria s rizikem vyšší mortality v prvních 30 dnech po propuštění z nemocnice a zároveň výskyt deliria během hospitalizace na JIP zvýšil riziko nutnosti opakované hospitalizace nebo nutnosti ošetření na pohotovosti či urgentním příjmu [6]. Realitu klinické praxe v diagnostice deliria reflektuje recentní dotazníková studie prováděná na pracovištích v ČR. Odhadovaná prevalence deliria u pacientů s iktem široce kolísá mezi 5–60 %, což autoři porovnávají s daty světové literatury (10–48 %) [7].
Spánek – obecně
Pacienti s akutní spánkovou deprivací (SD) projevují sníženou psychomotorickou výkonnost a zhoršení krátkodobé paměti [8]. SD ve studii na zdravých dospělých vedla k poruchám nálady, rozvoji úzkosti, depresi, podrážděnosti a k paranoii [9]. Dle dostupného systematického review se již po jednom dni SD začínají projevovat psychopatologické symptomy: po 24–48 h zkreslené vnímání (konkrétně ve vizuální modalitě v 90 %, somatosenzorické v 52 % a sluchové v 33 %), úzkost, podrážděnost, časová dezorientace a depersonalizace. Po 48–90 h pak komplexní halucinace a poruchy myšlení. Po 72 h se projevují bludy a klinický obraz se podobá akutní psychóze či deliriu [10]. Delirium je kvalitativní porucha vědomí, která se projevuje akutní poruchou pozornosti, v průběhu času kolísá a je doprovázena změnou kognitivního výkonu a změnami psychomotorické aktivity [11].
Během spánku dochází k cyklickému střídání několika stadií spánku. Tento cyklus trvá cca 90–110 min [12] a během noci se opakuje čtyřikrát až pětkrát. Střídání spánku a bdění je kontrolováno cirkadiánním regulačním systémem a homeostatickým procesem spánku. Hlavní pacemaker cirkadiánního systému se nachází v suprachiasmatickém jádře v hypotalamu. Cirkadiánní regulační systém je zodpovědný za řadu biologických procesů vč. endokrinní regulace některých hormonů, jako jsou kortizol, tyreotropní hormon a růstový hormon. Hladina kortizolu je nejnižší o půlnoci, 2–3 h od začátku spánku jeho hladina postupně roste do jeho ranního maxima. Největší puls růstového hormonu je během první N3 fáze spánku [13]. Hlavním hormonem, který se ale podílí na řízení cyklu spánku a bdění, je melatonin. Jelikož produkce tohoto hormonu navíc s věkem klesá, předpokládá se, že deficit melatoninu je alespoň částečně zodpovědný za poruchy spánku. Léčba tohoto deficitu souvisejícího s věkem se proto jeví jako přirozený způsob obnovy kvality spánku [14]. Homeostatický proces spánku je naopak ovlivněn délkou předchozí bdělosti. Dlouhé trvání bdělosti vytváří silný signál a zvýšenou potřebu spánku [15].
U zdravých dobrovolníků SD ovlivňuje imunitu a zánětlivou odpověď. Např. modifikuje cirkadiánní oscilace koncentrace kortizolu, která se po ukončení SD adaptuje během cca 5 dní [16]. Několik dní trvající SD také snižuje hladinu thyreotropního hormonu, i když paradoxně první noc jsou hladiny thyreotropní osy zvýšené [17].
Dále SD zvyšuje počet leukocytů, zejména neutrofilů, zvyšuje hladinu kortizolu, inzulinovou rezistenci a zvyšuje aktivitu sympatiku [18]. Těmito mechanizmy SD zvyšuje riziko rozvoje arteriální hypertenze a indukuje rozvoj metabolického syndromu. Zvýšené večerní hladiny kortizolu během SD mohou vyvolávat poruchy paměti. K analogickým změnám paměti dochází ve stáří.
Stadia a parametry spánku
Pomocí polysomnografie (PSG) v průběhu spánku u zdravého dospělého jedince rozlišujeme na podkladě hodnocených změn mozkové aktivity, svalového tonu a pohybu očí tzv. non-rapid eye movement (NREM) a rapid eye movement (REM) spánek. NREM se dále dělí na tři stadia označovaná N1–3. Při N1 se jedná o lehký spánek s pomalým pohybem očí a vyšším tonem svalů. Při N2 se zastavuje pohyb očí a mozková aktivita na EEG se zpomaluje, svalový tonus klesá.
Pro skórování epochy spánku jako N2 je podmínkou přítomnost alespoň jednoho spánkového vřeténka (sleep spindle) a/nebo alespoň jednoho K-komplexu (K-complex). Spánkové vřeténko je definováno jako aktivita o frekvenci 11–16 Hz (nejčastěji 12–14 Hz) vřetenovitého (sinusoidálního) charakteru o trvání minimálně 0,5 s, charakteristicky nejvíce vyjádřená v centrálních regionech. K-komplex je definován jako negativní ostře konturovaná vlna s následnou pozitivní komponentou přesahující 0,5 s. Nejméně probudný je člověk při prvním NREM cca hodinu po usnutí. V rámci jednoho spánkového cyklu je člověk méně probudný ve fázi N3. Slow wave spánek je definován dle Americké akademie spánkové medicíny (American Academy of Sleep Medicine; AASM) přítomností vln o frekvenci 0,5–2,0 Hz o amplitudě přesahující 75 µV na EEG. Svou frekvencí odpovídají vlnám delta (definovány 0–4 Hz), a proto někdy v českém prostředí používáme termín delta spánek. Epocha stadia N3 je definována dle AASM jako přítomnost aktivit slow wave (pomalých vln, jak definováno výše) v ≥ 20 % dané epochy. Přítomnost tranzientů (charakteristických pro N2) v průběhu N3 je běžná [19]. Při N3 může být ještě zaznamenána nízká tonická svalová aktivita (k pohybům nedochází) dle EMG. Během REM spánku elektrookulografie (EOG) zaznamenává rychlý pohyb očí, mohou být i drobné záškuby mimického svalstva a zvyšuje se dechová i srdeční frekvence, je však plná svalová atonie [20]. Kromě již zmíněných EEG, EOG a EMG patří do PSG i monitorace EKG, pulzní oxymetrie, měření dechového úsilí, proudění vzduchu nosem, záznam chrápání a záznam pohybu těla a zvuku vč. kamery s nočním viděním.
Spánek na JIP
Přestože celkový čas spánku na JIP je stejný nebo jen mírně redukovaný, jeho distribuce se u hospitalizovaných na JIP značně liší. Pacienti na JIP mají spánek fragmentovaný do krátkých period a až 50 % doby spánku probíhá během dne [21]. Tímto vzniká nesoulad mezi cirkadiánním regulačním systémem a homeostatickým procesem spánku [22]. Dále jsou poruchy spánku v prostředí JIP charakterizovány prodloužením délky lehkého spánku (stupně N1 a N2) a zkrácením délky N3 stadia a REM spánku [23].
Je prokázána asociace mezi poruchou spánku a rozvojem deliria [24], mezi poruchou spánku a delší dobou na umělé plicní ventilaci (UPV) [25] a predikcí selhání neinvazivní umělé ventilace (NIV) u pacientů přijatých s globální respirační insuficiencí [26]. Spánková deprivace snižuje ventilační odpověď na hypoxemii a hyperkapnii [25]. Závažná hyperkapnie působí hypnoticky, prohlubuje hypoxii a ještě více negativně ovlivňuje cirkadiánní rytmus.
Epidemiologie spánku na JIP
U pacientů bez sedace nebo pouze s lehkou sedací bývá abnormální záznam na PSG v cca 23–31 % a u sedovaných pacientů je prevalence abnormity v 60–97 % [2,27]. Abnormitou v PSG je míněna odchylka od standardního záznamu PSG, charakteristiky normálního polysomnografu a hodnocení abnormit je možno hodnotit dle standardních hodnoticích nástrojů, např. Skórovacího manuálu AASM [28].
Variabilitu prevalence abnormálního PSG záznamu vysvětluje přítomnost faktorů (např. sedace, sepse a delirium), o nichž je známo, že generují neobvyklé vzorce spánkového elektroencefalogramu [23]. Při užití jiných metod monitorace spánku jako aktigrafie a Richards-Campbell Sleep Questionnaire (RCSQ) byla prevalence nekvalitního spánku 47 % (RCSQ < 50), u podskupiny pacientů na UPV dosáhla až 66 % oproti 33 % v podskupině bez UPV [3].
Epidemiologie deliria na JIP
Recentní metaanalýza, která zahrnovala 48 studií, uvádí souhrnnou prevalenci deliria 31 %. Prevalence jednotlivých motorických podtypů deliria byla následující: hyperaktivní (4 %), hypoaktivní (17 %) a smíšená (10 %) [1].
Z českého prostředí máme omezené množství dat pocházejících ze studie u smíšené populace pacientů traumatologických, chirurgických a interních hospitalizovaných na JIP [29], kde incidence JIP deliria dosáhla 31,2 %. Vyšší riziko rozvoje deliria je u pacientů s primárně interním onemocněním a po traumatu ve srovnání s pacienty chirurgickými. K dispozici jsou i česká data ze studií brněnských autorů o incidenci dalších subtypů deliria, konkrétně pooperačního deliria [30] a deliria po CMP [31].
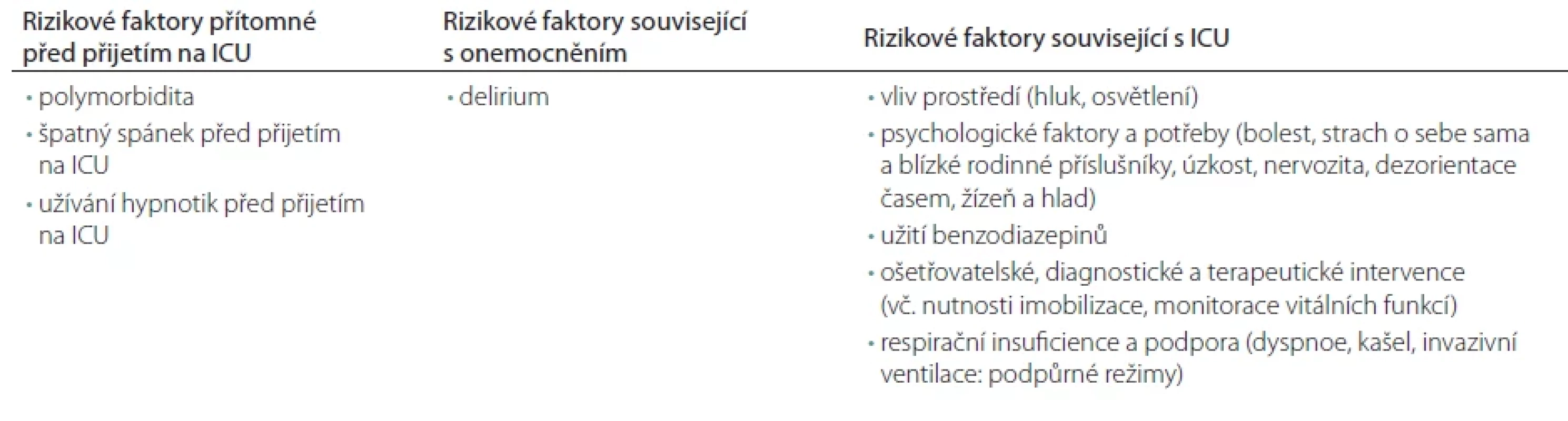
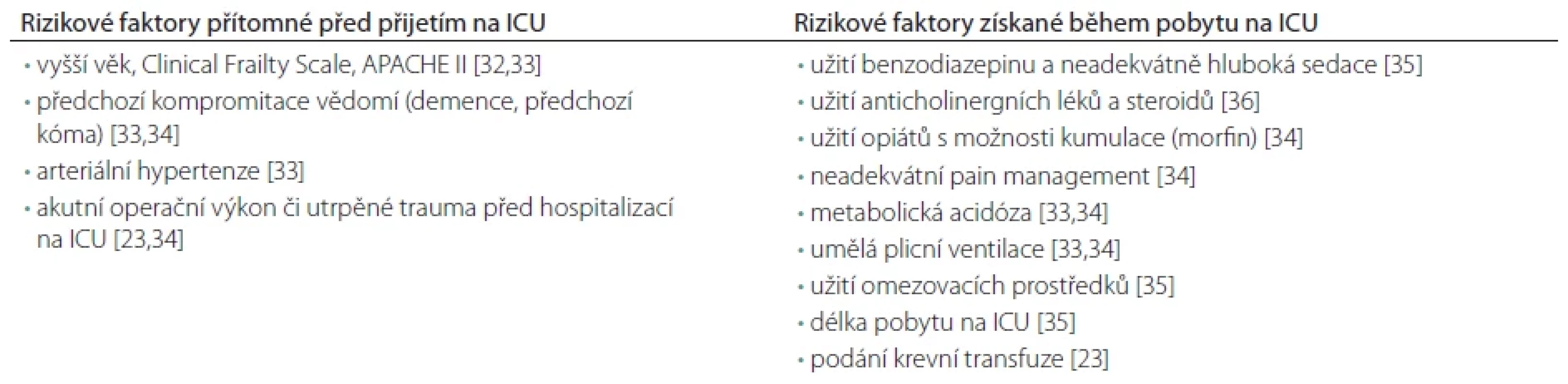
Rizikové faktory špatné kvality spánku a rozvoje deliria
Rizikové faktory deliria na základě provedených výzkumů a jejich asociace s kvalitou spánku jsou často heterogenní. Přesto z více studií vyplývají pro nízkou kvalitu spánku a riziko rozvoje deliria tyto rizikové faktory: ztráta režimu den-noc, spolu s vlivem vyšší intenzity světla a hluku v nočních hodinách, nedostatečná analgetizace, imobilizace pacienta, omezená schopnost komunikovat, strach z neznámého prostředí a obavy o svoji budoucnost, vliv farmak a další. Souhrn zjištění z jednotlivých studií a determinaci rizikových faktorů poruch spánku na JIP provedli ve svojí práci Honarmand et al. [4] (tab. 1). Rizikové faktory deliria jsou uvedeny v tab. 2 [23,32–36]. Tyto jsou rozšířeny o 33 predisponujících faktorů v recentně publikované práci Ormsetha et al. [37] zahrnující 101 114 pacientů z 315 studií, v této práci byly identifikovány faktory asociované i se snížením rizika rozvoje deliria.
Nejsilnějším ochranným faktorem byla kognitivní rezerva, což je schopnost jedince odolávat změnám nebo zátěži mozkových funkcí. U pacientů s demencí, kde je kognitivní rezerva snížena již před hospitalizací na JIP, je vyšší výskyt deliria a poruch spánku oproti zdravé populaci.
Důsledky špatné kvality spánku na JIP
U kriticky nemocných s těžším stupněm encefalopatie byla prokázána kratší perioda až vymizení spánku ve fázi N2. A zároveň změny N2 stadia oproti spánku zdravých jedinců (vymizení K-komplexů a spánkových vřeten na EEG). Nižší zastoupení stadia N2 a jeho alterace koreluje negativně s vyšší pravděpodobností úmrtí a může mít důležitou prognostickou hodnotu [38]. Při intervenční studii porovnávající kvalitu spánku dotazníkovými metodami a incidenci deliria po zavedení multimodální nefarmakologické podpory spánku došlo k významnému snížení podílu dnů, kdy pacienti trpěli deliriem [39]. Existuje asociace mezi špatnou kvalitou spánku, vznikem deliria a zvýšenou mortalitou. Vzhledem k velké variabilitě možností monitorace spánku a výsledků studií jsou důsledky špatné kvality spánku v aktuálních doporučeních PADIS (Pain, Agitation/Sedation, Delirium, Immobility, and Sleep Disruption) sumarizována jako nejasná souvislost mezi kvalitou spánku a délkou nutnosti mechanické ventilační podpory, délkou pobytu na JIP a úmrtností na JIP u kriticky nemocných dospělých. Stejně tak vliv kvality spánku a změn cirkadiánního rytmu na výstupy kriticky nemocných pacientů po propuštění z JIP je třeba dále zkoumat [23].
Důsledky vzniku deliria
Aktuální doporučení PADIS publikovaná v roce 2018 a shrnující výsledky studií uvádí tato stanoviska: delirium je silně asociováno s kognitivními poruchami ve sledovaných intervalech, tj. 3 a 12 měsíců po propuštění z JIP, a je možná asociace deliria s celkovou delší dobou hospitalizace. Naopak dle závěrů těchto doporučení delirium neprodlužuje pobyt na JIP, není rizikovým faktorem pro vznik deprese, neovlivňuje místo, kam bude pacient propuštěn, nezhoršuje závislost na ostatních a mortalitu [23]. Ovšem tyto závěry nesouhlasí se zjištěním předchozího přehledu, kdy u pacientů s deliriem byla významně vyšší úmrtnost, delší doba UPV a delší doba hospitalizace v nemocnici i v intenzivní péči [5]. Recentní studie porovnávající dvě kohorty (každá kohorta čítá 2 968 pacientů) prokázala asociaci deliria s rizikem vyšší mortality v prvních 30 dnech od propuštění z nemocnice a dále výskyt JIP deliria během hospitalizace zvyšuje riziko nutnosti opakované hospitalizace nebo pobytu na pohotovosti či urgentním příjmu [6]. Není ustanoven koherentní závěr ani ve fundamentálních důsledcích vzniku deliria na JIP.
Spánek a delirium
Vztah mezi spánkem a deliriem na JIP je komplexní a navzájem provázaný. Spánková deprivace způsobuje nebo zhoršuje delirium, výskyt deliria může přispívat k poruchám spánku, a vytvářet tak potenciální circulus vitiosus u kriticky nemocných pacientů [15]. Při dlouhodobém sledování bylo zjištěno, že celková doba trvání deliria na JIP je významně spojena se zvýšenou poruchou spánku při dlouhodobém sledování (průměrně 5 měsíců po propuštění z nemocnice) [40].
Limitací v nynějším poznání je fakt, že hypotézy o vztazích mezi spánkem a deliriem byly z velké části odvozeny ze studií na zdravých jedincích nebo pacientech mimo JIP [15]. Monitorace spánku u pacientů v kritickém stavu na JIP je obtížná oproti kontrolovanému prostředí spánkové laboratoře a samotná monitorace spánku pomocí PSG může ovlivňovat spánek.
Závěr
V průběhu hospitalizace v intenzivní péči má většina pacientů sníženou kvantitu a kvalitu spánku, s tím je spojené zvýšené riziko vzniku JIP deliria. Rozvinuté JIP delirium má zároveň dopad na kvalitu spánku pacientů. Špatná kvalita spánku a JIP delirium se tedy ovlivňují navzájem a v přístupu k nim je od sebe nelze izolovat. Přestože špatná kvalita spánku a JIP delirium bývají časté komplikace, nejsou dosud příliš popsány dopady, zejména ty dlouhodobé, na pacientův stav po propuštění z akutní péče.
Grantová podpora
Podpořeno MZ ČR – RVO (FNBr, 65269705), MŠMT projektem VVI CZECRIN (LM2023049) a projektem specifického výzkumu MU Brno (MUNI/A/1186/2022, MUNI/A/1109/2022 a MUNI/A/1105/2022).
Konflikt zájmů
Autoři prohlašují, že nemají střet zájmů v souvislosti s tématem práce.
MUDr. Jan Maláska, Ph.D., EDIC
Klinika dětské anesteziologie a resuscitace
LF MU a FN Brno
Černopolní 212/9,
662 63 Brno
e-mail: jan.malaska@med.muni.cz
Přijato k recenzi: 15. 3. 2023
Přijato do tisku: 2. 10. 2023
Sources
1. Krewulak KD, Stelfox HT, Leigh JP et al. Incidence and prevalence of delirium subtypes in an adult ICU: a systematic review and meta-analysis. Crit Care Med 2018; 46 (12): 2029–2035. doi: 10.1097/CCM.0000000000003402.
2. Foreman B, Westwood AJ, Claassen J et al. Sleep in the neurological intensive care unit: feasibility of quantifying sleep after melatonin supplementation with environmental light and noise reduction. J Clin Neurophysiol 2015; 32 (1): 66–74. doi: 10.1097/WNP.0000000000000110.
3. Sinha S, Soneja M, Naik RD et al. Sleep quality and quantity in intensive care unit patients: a cross-sectional study. Indian J Crit Care Med 2018; 22 (6): 408–414. doi: 10.4103/ijccm.IJCCM_65_18.
4. Honarmand K, Rafay H, Le J et al. A systematic review of risk factors for sleep disruption in critically ill adults. Crit Care Med 2020; 48 (7): 1066–1074. doi: 10.1097/CCM.0000000000004405.
5. Salluh JIF, Wang H, Schneider EB et al. Outcome of delirium in critically ill patients: systematic review and meta-analysis. BMJ 2015; 350: h2538–h2538. doi: 10.1136/bmj.h2538.
6. Fiest KM, Soo A, Hee Lee C et al. Long-term outcomes in ICU patients with delirium: a population-based cohort study. Am J Respir Crit Care Med 2021; 204 (4): 412–420. doi: 10.1164/rccm.202002-0320OC7.
7. Hrežová L, Bednařík J. Management deliria v neurointenzivní péči v České republice – dotazníková studie. Cesk Slov Neurol N 2022; 85 (4): 325–329. doi: 10.48095/cccsnn2022325.
8. Pilcher JJ, Huffcutt AI. Effects of sleep deprivation on performance: a meta-analysis. Sleep 1996; 19 (4): 318–326. doi: 10.1093/sleep/19.4.318.
9. Kahn-Greene ET, Killgore DB, Kamimori GH et al. The effects of sleep deprivation on symptoms of psychopathology in healthy adults. Sleep Med 2007; 8 (3): 215–221. doi: 10.1016/j.sleep.2006.08.007.
10. Waters F, Chiu V, Atkinson A et al. Severe sleep deprivation causes hallucinations and a gradual progression toward psychosis with increasing time awake. Front Psychiatry 2018; 9: 303. doi: 10.3389/fpsyt.2018.00303.
11. American Psychiatric Association. Diagnostic and statistical manual of mental disorders. American Psychiatric Association 2013. doi: 10.1176/appi.books.9780890425596.
12. Carskadon MA, Dement WC. Normal human sleep. In: Principles and practice of sleep medicine. Elsevier 2017; 15–24.e3. doi: 10.1016/B978-0-323-24288-2.00002-7.
13. Hirotsu C, Tufik S, Andersen ML. Interactions between sleep, stress, and metabolism: from physiological to pathological conditions. Sleep Sci 2015; 8 (3): 143–152. doi: 10.1016/j.slsci.2015.09.002.
14. Poza JJ, Pujol M, Ortega-Albás JJ et al. Melatonin in sleep disorders. Neurología (Engl Ed) 2022; 37 (7): 575–585. doi: 10.1016/j.nrleng.2018.08.004.
15. Pisani MA, D’Ambrosio C. Sleep and delirium in adults who are critically ill. Chest 2020; 157 (4): 977–984. doi: 10.1016/j.chest.2019.12.003.
16. Faraut B, Boudjeltia KZ, Vanhamme L et al. Immune, inflammatory and cardiovascular consequences of sleep restriction and recovery. Sleep Med Rev 2012; 16 (2): 137–149. doi: 10.1016/j.smrv.2011.05.001.
17. Spiegel K, Leproult R, Van Cauter E. Impact of sleep debt on metabolic and endocrine function. Lancet 1999; 354 (9188): 1435–1439. doi: 10.1016/S0140-6736 (99) 01376-8.
18. Boudjeltia KZ, Faraut B, Stenuit P et al. Sleep restriction increases white blood cells, mainly neutrophil count, in young healthy men: a pilot study. Vasc Health Risk Manag 2008; 4 (6): 1467–1470. doi: 10.2147/vhrm.s3934.
19. Berry RB, Brooks R, Gamaldo CE al et. The AASM manual for the scoring of sleep and associated events: rules, terminology and technical specifications. Version 2.4. American Academy of Sleep Medicine 2017. doi: 10.5664/jcsm.6576.
20. Memar P, Faradji F. A novel multi-class EEG-based sleep stage classification system. IEEE Trans Neural Syst Rehabil Eng 2018; 26 (1): 84–95. doi: 10.1109/TNSRE. 2017.2776149.
21. Friese RS, Diaz-Arrastia R, McBride D et al. Quantity and quality of sleep in the surgical intensive care unit: are our patients sleeping? J Trauma Inj Infect Crit Care 2007; 63 (6): 1210–1214. doi: 10.1097/TA.0b013e31815b83d7.
22. Gazendam JAC, Van Dongen HPA, Grant DA et al. Altered circadian rhythmicity in patients in the ICU. Chest 2013; 144 (2): 483–489. doi: 10.1378/chest.12-2405.
23. Devlin JW, Skrobik Y, Gélinas C et al. Clinical practice guidelines for the prevention and management of pain, agitation/sedation, delirium, immobility, and sleep disruption in adult patients in the ICU. Crit Care Med 2018; 46 (9): e825–e873. doi: 10.1097/CCM.00000 00000003299.
24. Trompeo AC, Vidi Y, Locane MD et al. Sleep disturbances in the critically ill patients: role of delirium and sedative agents. Minerva Anestesiol 2011; 77 (6): 604–612.
25. White DP, Douglas NJ, Pickett CK et al. Sleep deprivation and the control of ventilation. Am Rev Respir Dis 1983; 128 (6): 984–986. doi: 10.1164/arrd.1983.128.6.984.
26. Roche Campo F, Drouot X, Thille AW et al. Poor sleep quality is associated with late noninvasive ventilation failure in patients with acute hypercapnic respiratory failure. Crit Care Med 2010; 38 (2): 477–485. doi: 10.1097/CCM.0b013e3181bc8243.
27. Watson PL, Pandharipande P, Gehlbach BK et al. Atypical sleep in ventilated patients: empirical electroencephalography findings and the path toward revised ICU sleep scoring criteria. Crit Care Med 2013; 41 (8): 1958–1967. doi: 10.1097/CCM.0b013e31828a3f75.
28. Berry RB, Brooks R, Gamaldo C et al. AASM Scoring Manual Updates for 2017 (Version 2.4). J Clin Sleep Med 2017; 13 (5): 665–666. doi: 10.5664/jcsm.6576.
29. Káňová M, Burda M, Povová J et al. Delirium u kriticky nemocných – prospektivní studie. Cesk Slov Neurol N 2015; 78/111 (6): 662–667.
30. Mitášová A, Mitáš L, Urbánek I et al. Incidence a rizikové faktory pooperačního deliria. Cesk Slov Neurol N 2012; 75 (108 (5): 574–580.
31. Mitasova A, Kostalova M, Bednarik J et al. Poststroke delirium incidence and outcomes: validation of the confusion assessment method for the intensive care unit (CAM-ICU). Crit Care Med 2012; 40 (2): 484–490. doi: 10.1097/CCM.0b013e318232da12.
32. Lobo-Valbuena B, Gordo F, Abella A et al. Risk factors associated with the development of delirium in general ICU patients. A prospective observational study. PLoS One 2021; 16 (9): e0255522. doi: 10.1371/journal.pone.0255522.
33. Zaal IJ, Devlin JW, Peelen LM et al. A systematic review of risk factors for delirium in the ICU. Crit Care Med 2015; 43 (1): 40–47. doi: 10.1097/CCM.0000000000000 625.
34. Kotfis K, Marra A, Ely EW. ICU delirium – a diagnostic and therapeutic challenge in the intensive care unit. Anaesthesiol Intensive Ther 2018; 50 (2): 160–167. doi: 10.5603/AIT.a2018.0011.
35. Pan Y, Yan J, Jiang Z et al. Incidence, risk factors, and cumulative risk of delirium among ICU patients: a case-control study. Int J Nurs Sci 2019; 6 (3): 247–251. doi: 10.1016/j.ijnss.2019.05.008.
36. Steinberg BE, Sundman E, Terrando N et al. Neural control of inflammation. Anesthesiology 2016; 124 (5): 1174–1189. doi: 10.1097/ALN.0000000000001 083.
37. Ormseth CH, LaHue SC, Oldham MA et al. Predisposing and precipitating factors associated with delirium: a systematic review. JAMA Netw Open 2023; 6 (1): e2249950. doi: 10.1001/jamanetworkopen.2022.49 950.
38. Knauert MP, Gilmore EJ, Murphy TE et al. Association between death and loss of stage N2 sleep features among critically ill patients with delirium. J Crit Care 2018; 48: 124–129. doi: 10.1016/j.jcrc.2018.08.028.
39. Tonna JE, Dalton A, Presson AP et al. The effect of a quality improvement intervention on sleep and delirium in critically ill patients in a surgical ICU. Chest 2021; 160 (3): 899–908. doi: 10.1016/j.chest.2021.03.030.
40. Altman MT, Knauert MP, Murphy TE et al. Association of intensive care unit delirium with sleep disturbance and functional disability after critical illness: an observational cohort study. Ann Intensive Care 2018; 8 (1): 63. doi: 10.1186/s13613-018-0408-4.
Labels
Paediatric neurology Neurosurgery NeurologyArticle was published in
Czech and Slovak Neurology and Neurosurgery

2023 Issue 5
Most read in this issue
- Výběr vhodné operační techniky při léčbě nejčastější kraniosynostózy
- Delirium a spánek v intenzivní péči I – epidemiologie, rizikové faktory a důsledky
- 3D tisk v neurochirurgii – naše zkušenost
- Delirium a spánek v intenzivní péči II – možnosti monitorace a diagnostiky
