Cílená chirurgická léčba obstrukční spánkové apnoe
Targeted surgery for obstructive sleep apnea
Aim: The aim of this study was to evaluate the effectiveness of surgical treatment in patients with obstructive sleep apnea (OSA). We would like to ascertain in our study whether the targeted and personalized surgical treatment of OSA can achieve similar effectiveness of surgical treatment in all degrees of severity of OSA. Methods: The retrospective study included 65 adult patients who had undergone the basic ear, nose and throat examination, multi-channel polygraphy confirming the diagnosis of OSA and subsequent surgical treatment: uvulopalatopharyngoplasty or radiofrequency-assisted uvulopalatoplasty, uvulaflap, in combination with or without radiofrequency induced thermotherapy at the base of the tongue, and subsequent control multichannel polygraphy at 3–12 months after surgery. Results: It was confirmed that postoperatively all groups of patients reported a statistically significant reduction in apnea/ hypopnea index by 59% (P = 6.7x10–12) and reduction in desaturation by 57% (P = 3.2x10–5). The most effective surgical procedures were uvulopalatopharyngoplasty in combination with radiofrequency induced thermotherapy at the base of the tongue with the reduction of the apnea/ hypopnea index by 59% (P = 1.8x10–12) and reduction of desaturation by 51% (P = 0.001), and uvulopalatopharyngoplasty with the reduction of the apnea/ hypopnea index by 57% (P = 0.006) and reduction of desaturation by 85% (P = 0.07108). Conclusion: The surgical treatment of OSA shows very good effectiveness in all degrees of severity of OSA provided by the standardized diagnosis of the site of obstruction and when the surgical procedure is selected accordingly.
Keywords:
uvulopalatopharyngoplasty – tructive sleep apnea – hypopnea – desaturation – uvulopalatoplasty
Authors:
J. Hanák; J. Rottenberg; B. Gál
Authors‘ workplace:
Klinika otorinolaryngologie a chirurgie hlavy a krku LF MU a FN u sv. Anny v Brně
Published in:
Cesk Slov Neurol N 2022; 85(2): 157-162
Category:
Original Paper
doi:
https://doi.org/10.48095/cccsnn2022157
Overview
Cíl: Cílem studie bylo zhodnocení efektivity chirurgické léčby u pacientů s obstrukční spánkovou apnoí (OSA). Naší prací jsme chtěli zjistit, zda jsme schopni cílenou a individualizovanou chirurgickou léčbou dosáhnout srovnatelné efektivity s chirurgickou léčbou OSA pro všechny stupně OSA. Metodika: Do retrospektivní studie bylo zařazeno 65 dospělých pacientů, kteří podstoupili základní otorinolaryngologické vyšetření, vícekanálovou polygrafii prokazující OSA a následně chirurgickou léčbu: uvulopalatofaryngoplastikou či radiofrekvenčně asistovanou uvulopalatoplastikou, uvulaflapem, v kombinaci s radiofrekvenčně indukovanou termoterapií kořene jazyka či bez ní. Efektivita chirurgické léčby OSA byla hodnocena dle kontrolní vícekanálové polygrafie s odstupem 3–12 měsíců od operace. Výsledky: V celém souboru pacientů došlo pooperačně ke statisticky signifikantnímu poklesu apnoe/ hypopnoe indexu o 59 % (p = 6,7x10–12) a desaturací o 57 % (p = 3,2x10–5). Nejúspěšnějším výkonem byla uvulopalatofaryngoplastika v kombinaci s radiofrekvenčně indukovanou termoterapií kořene jazyka s redukcí apnoe/ hypopnoe indexu o 59 % (p = 1,8x10–12) a redukcí desaturací o 51 % (p = 0,001), druhý nejúspěšnější výkon byla uvulopalatofaryngoplastika s redukcí apnoe/ hypopnoe indexu o 57 % (p = 0,006) a redukcí desaturací o 85 % (p = 0,07108). Závěr: Chirurgická léčba OSA má při standardizované diagnostice místa obstrukce horních cest dýchacích a při odpovídajícím výběru chirurgického výkonu velmi dobrou efektivitu, a to pro všechny stupně OSA.
Klíčová slova:
obstrukční spánková apnoe – uvulopalatofaryngoplastika – hypopnoe – desaturace – uvulopalatoplastika
Úvod
Obstrukční spánková apnoe (OSA) patří mezi poruchy dýchání vázané na spánek a je charakterizována opakovanými epizodami úplné či částečné obstrukce horních dýchacích cest (HDC), její prevalence se u žen pohybuje mezi 6,5–9 % a u mužů mezi 17–31 % [1]. OSA je spojena se zvýšenou morbiditou a mortalitou [2–4]. Je nezávislým rizikovým faktorem pro vznik kardiovaskulárních onemocnění, CMP a metabolických onemocnění, z nichž nejvýznamnější je diabetes mellitus 2. typu [5,6]. Zlatým standardem v diagnostice OSA zůstává polysomnografické vyšetření provedené ve spánkové laboratoři [7]. Vysokou senzitivitu (93 %) a specificitu (76 %) v diagnostice však vykazuje i vícekanálová polygrafie (PG) [8]. I přes tyto kvalitní diagnostické možnosti bohužel není v současnosti OSA diagnostikována až u 93 % žen a 82 % mužů trpících střední až těžkou formou [9]. Primární léčebnou metodou u pacientů se symptomatickou OSA je léčba přetlakem v dýchacích cestách (PAP) [10]. Nicméně skutečnost, že 46–83 % pacientů s OSA užívá kontinuální přetlakovou ventilační terapii (continuous positive airway pressure; CPAP) nedostatečně [11,12], ukazuje na to, že chirurgická léčba má v léčbě OSA stále nezastupitelné místo. Chirurgické výkony jsou zaměřeny na jednotlivé etáže HDC, proto v praxi využíváme stále častěji víceúrovňové zákroky. Chirurgická léčba by měla být využívána u neobézních pacientů s prostou ronchopatií a lehkou OSA a dále u vybraných pacientů se středně těžkou OSA a těžkou OSA, u kterých z různých důvodů selhala konzervativní léčba [13].
Soubor a Metodika
Cíl studie
Cílem studie bylo zhodnocení efektivity chirurgické léčby u pacientů s OSA. Naší prací jsme chtěli zjistit, zda jsme schopni cílenou a individualizovanou chirurgickou léčbou dosáhnout srovnatelné efektivity s chirurgickou léčbou OSA pro všechny stupně OSA.
Vstupní kritéria
Do retrospektivní studie (2014–2020) byli zařazeni dospělí pacienti (18–65 let), kteří podstoupili základní otorinolaryngologické (ORL) vyšetření, vícekanálovou polygrafii prokazující OSA I.–III. stupně s následně prodělanou chirurgickou léčbou: uvulopalatofaryngoplastikou (UPPP) či radiofrekvenčně asistovanou uvulopalatoplastikou (RAUP), uvulaflapem, v kombinaci s radiofrekvenčně indukovanou termoterapií (RFITT) kořene jazyka či bez ní, přičemž podstoupili kontrolní vícekanálovou polygrafii s odstupem 3–12 měsíců od operace.
Výstupní kritéria
Do studie nebyli zařazeni pacienti s prostou ronchopatií, s indexem tělesné hmotnosti (body mass index; BMI) > 34, pacienti, kteří podstoupili jiný výkon než UPPP či RAUP nebo v minulosti již podstoupili spánkový výkon. Vyřazeni byli pacienti, kteří neabsolvovali po chirurgickém výkonu kontrolní noční monitoraci vícekanálovou polygrafií či primárně preferovali konzervativní terapii OSA.
Vyšetřovací algoritmus
U všech pacientů bylo provedeno standardní ORL vyšetření se stanovením Mallampatiho klasifikace [14] pro popis vztahu měkkého patra vůči kořeni jazyka a Friedmanovy klasifikace [15] pro popis velikosti patrových mandlí (tab. 1 a 2).

Pacienti podstoupili vyšetření noční vícekanálovou polygrafií (Embletta MPR PG od Natus Medical Inc., San Carlos, CA, USA) sestávající ze současného záznamu dýchání (nosní flow senzor a oronazální termistor), hrudní a břišní indukční pletysmografie, pulzní oxymetrie, záznamů senzoru chrápání, tři kanálové EKG a polohového senzoru. Data byla zaslepeně vyhodnocena dle protokolu American Academy of Sleep Medicine (AASM) guidelines (2007) [16].
Apnoe byla definována jako snížení signálu z oronazálních čidel ≥ 90 % po dobu nejméně 10 s a hypopnoe jako snížení signálu z oronazálního čidla o ≥ 30 % po dobu nejméně 10 s se současnou desaturací o ≥ 3 % [16].
Obstrukční spánková apnoe byla definována paradoxními pohyby hrudníku a břicha, centrální apnoe byla definována absencí dechového úsilí a smíšená apnoe byla definována na začátku dechové události absencí dechového úsilí a ve druhé polovině dechové události obnovením dechového úsilí.
Tíže OSA byla vyjádřena apnoe/ hypopnoe indexem (AHI) (počet událostí/ hodina): žádná apnoe AHI < 5, lehká apnoe (I. stupně) 5 ≤ AHI < 15, střední apnoe (II. stupně) 15 ≤ AHI < 30, těžká apnoe (III. stupně) AHI ≥ 30.
K hodnocení denní spavosti byla použita dotazníková metoda Epworthské škály spavosti, a to před úvodní i kontrolní PG [7,10].
Indikace k chirurgické léčbě
V případě, že pacientovi byla diagnostikována OSA I.–III. stupně a zároveň ORL vyšetření prokázalo jasnou obstrukci v hltanu (Mallampatiho klasifikace III.–IV. stupně a Friedmanova klasifikace III.–IV. stupně), byla indikována UPPP. UPPP byla indikována i u menších rozměrů patrových mandlí, pokud byly přítomny známky chronické tonzilitidy. V případě výrazné patologie v oblasti měkkého patra (Mallampatiho klasifikace III.–IV. stupně) bez zvětšených patrových mandlí (0, I., II. stupně) byl indikován výkon izolovaně na měkkém patře a uvule. Pokud byla lokalizována překážka v retrofaryngeální oblasti v podobě hypertrofie kořene jazyka, byla indikována jeho radiofrekvenčně indukovaná termoterapie.
Endoskopie v léky navozeném spánku
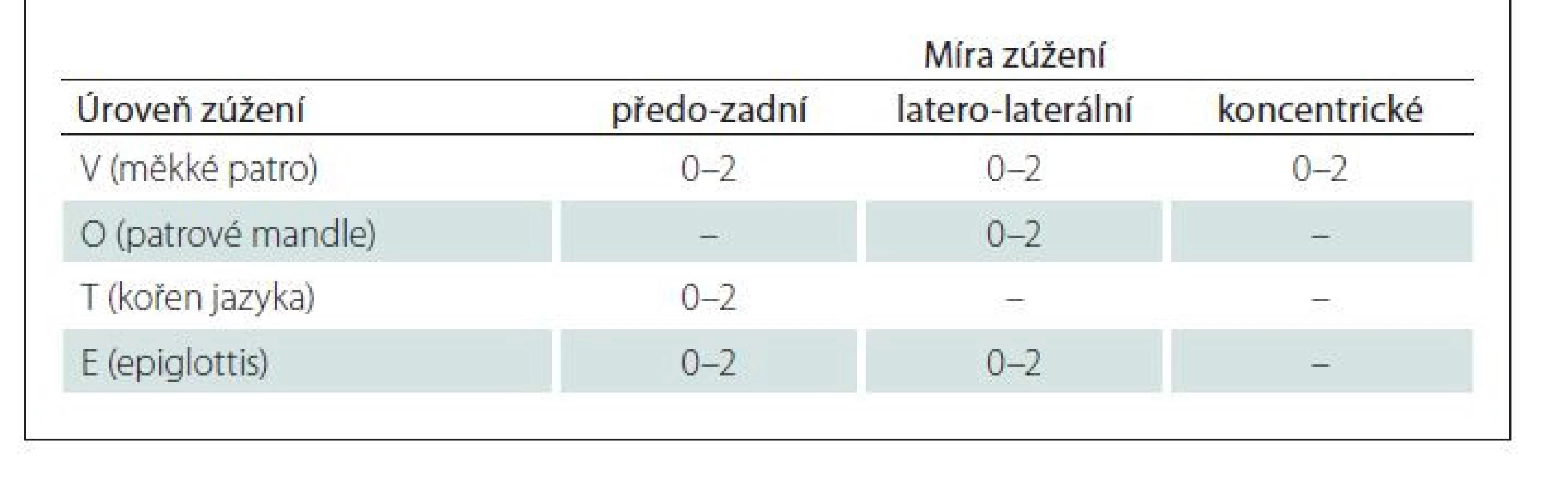
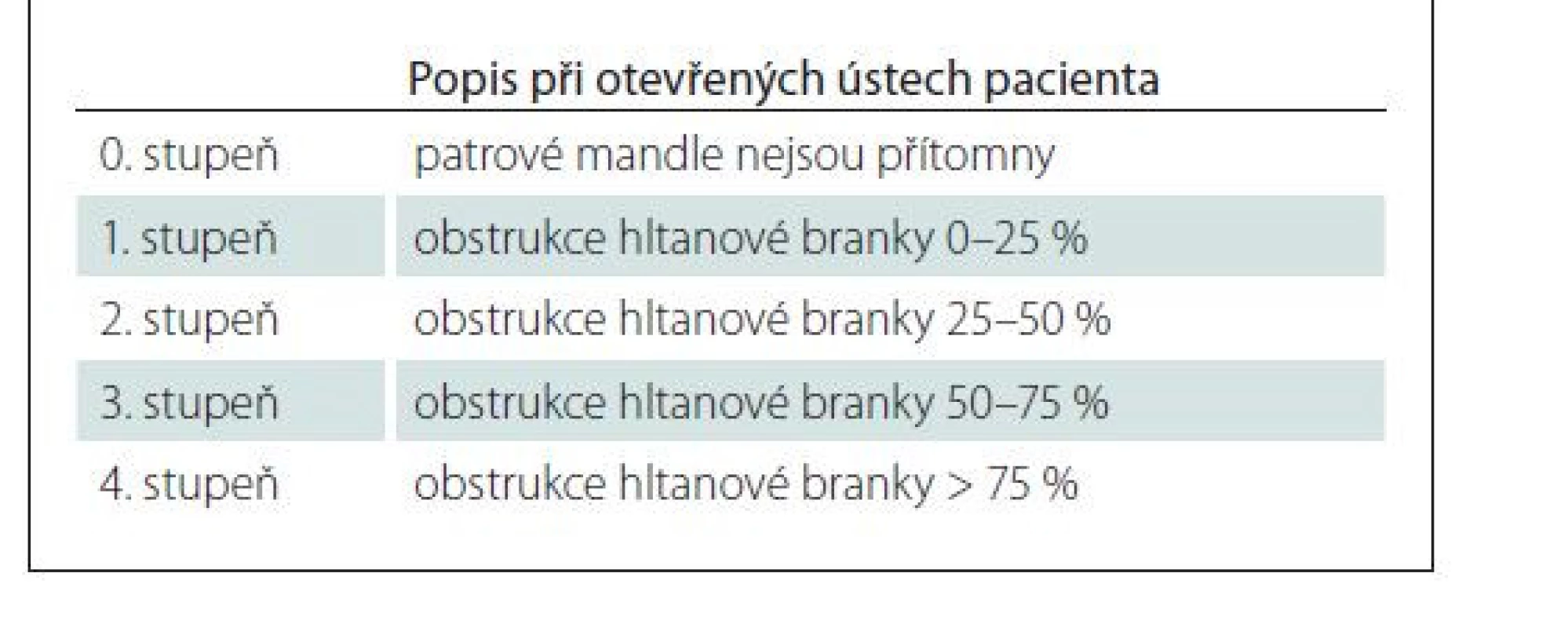
U 46 (71 %) pacientů byla provedena endoskopie v léky navozeném spánku (drug-induced sleep endoskopy; DISE) těsně před chirurgickým výkonem dle standardizovaného protokolu: premedikace alprazolamem per os – Alprazolam 0,5 mg (Neurol, Zentiva, Praha, ČR ) – v ranních hodinách. Anestezie byla navozena jako dostatečná sedace k toleranci vyšetření se zachovanou spontánní dechovou aktivitou a projevem chrápání pomocí propofolu i.v. (1 % MCT/ LCT, Fresenius Kabi GmbH, Bad Homburg vor der Höhe, Německo) – iniciální bolus 1 mg/ kg a poté 30 mg každé 2 min. Poté byl pacientovi (bez použití lokální slizniční anestezie) zaveden transnazálně flexibilní endoskop do HDC, přičemž na úrovni měkkého patra, patrových mandlí, kořene jazyka a epiglottis byla po dobu dvou dechových cyklů sledována míra obstrukce. K vyhodnocení DISE byla využita klasifikace VOTE [17] (tab. 3). Klasifikace VOTE spočívá v hodnocení míry obstrukce ve třech směrech: předozadním, laterálním, koncentrickém, na úrovni měkkého patra (V), orofaryngu (O), baze jazyka (T) a epiglottis (E). Hodnotí se body od 0–2, kdy 0 je bez známek obstrukce (do 50 % zúžení), 1 značí částečnou obstrukci (v rozmezí 50–75 % prostoru) a 2 kompletní obstrukci (více než 75 % prostoru). Za patologickou obstrukci bylo považováno zúžení ≥ 50 %. Dle výsledku DISE byl modifikován typ chirurgického výkonu.
Hodnocení efektivity terapie
Efektivita terapie pak byla hodnocena objektivně na základě výsledků kontrolní vícekanálové polygrafie dle procentuální redukce AHI, dále dle Sherových kritérií, kdy jako úspěšná léčba byla hodnocena redukce AHI o ≥ 50 %, a dle redukce desaturací během spánku. Subjektivní vyhodnocení pacientem proběhlo na podkladě vyplněných dotazníků Epworthské škály spavosti.
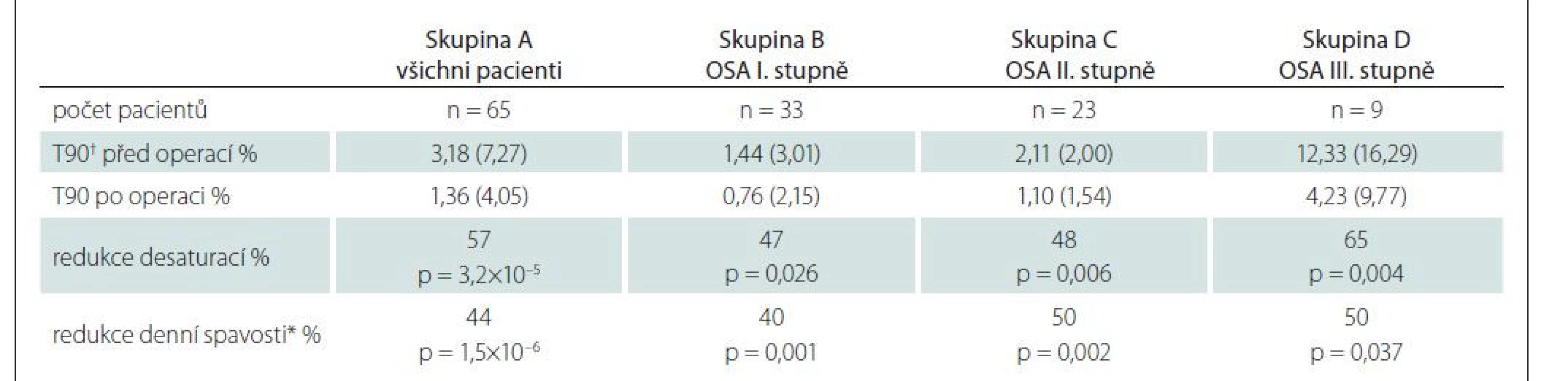
Soubor pacientů byl rozdělen do čtyř skupin dle tíže OSA: A) všichni pacienti bez ohledu na tíži OSA; B) pacienti s OSA I. stupně; C) pacienti s OSA II. stupně; D) pacienti s OSA III. stupně.
Statistické zpracování
Statistická analýza byla provedena s využitím knihovny Pandas programovacího jazyka Python (verze 3.8). Hladina významnosti byla stanovena jako p = 0,05. Výsledky jsou uvedeny jako průměr (směrodatná odchylka), splnění Sherových kritérií je uvedeno v procentech. Významnosti změn hodnot AHI, desaturací a Epworthské škály spavosti před a po operaci byly posouzeny párovým Wilcoxonovým testem (p-hodnoty testů jsou uvedeny v tabulkách u příslušných výsledků). Závislost DISE na Mallampatiho klasifikaci a na velikosti patrových mandlí dle Friedmanovy klasifikace byly hodnoceny pomocí Spearmanova koeficientu pořadové korelace.
Výsledky
Do studie bylo zařazeno celkem 65 pacientů, 54 mužů (83 %) a 11 žen (17 %). Věk pacientů se pohyboval mezi 19–65 lety, věkový průměr byl 43 let. U 33 (51 %) pacientů byla diagnostikována OSA I. stupně, u 23 (35 %) OSA II. stupně a u 9 (14 %) OSA III. stupně. U pacientů v souboru byly využity čtyři typy výkonů: 40 (61,5 %) pacientů podstoupilo UPPP a RFITT kořene jazyka, 14 (21,5 %) pacientů podstoupilo UPPP samostatně, 9 (14 %) pacientů podstoupilo RAUP v kombinaci s RFITT kořene jazyka, dva (3 %) pacienti podstoupili plastiku měkkého patra a uvuly (jeden pacient RAUP, jeden pacient uvulaflap).
Bylo prokázáno, že po operaci došlo u všech čtyř skupin (A, B, C, D) pacientů ke statisticky významnému poklesu AHI a desaturací (tab. 4, 5). Dále byl u pacientů ve všech čtyřech skupinách (A, B, C, D) po operaci prokázán signifikantní pokles denní spavosti (tab. 5).

AHI – apnoe/hypopnoe index; n – počet; OSA – obstrukční spánková apnoe
Při srovnání efektivity jednotlivých chirurgických výkonů bylo u všech pacientů v souboru skupiny A (OSA I.–III. stupně) prokázáno, že došlo ke statisticky významnému poklesu AHI a desaturací po samostatné UPPP, UPPP v kombinaci s RFITT kořene jazyka a po plastice měkkého patra a uvuly v kombinaci s RFITT kořene jazyka (tab. 6). U skupiny pacientů po plastice měkkého patra a uvuly došlo sice k nejvyššímu poklesu AHI a desaturací, nicméně vzhledem k nízkému počtu pacientů rozdíl nebyl statisticky signifikantní.

AHI – apnoe/hypopnoe index; n – počet; RAUP – radiofrekvenčně asistovaná uvulopalatoplastika; RFITT KJ – radiofrekvenčně indukovaná termoterapie
kořene jazyka; UPPP – uvulopalatofaryngoplastika
V našem souboru nebyla prokázána korelace mezi výsledkem popisu obstrukce v oblasti měkkého patra pomocí Mallampatiho klasifikace a DISE (H0 = není korelace, Spearmanův koeficient pořadové korelace = –0,14; p = 0,34) a popisu velikosti patrových mandlí pomocí Friedmanovy klasifikace a DISE (H0 = není korelace, Spearmanův koeficient pořadové korelace = –0,18; p = 0,23).
Diskuze
Hlavním zjištěním naší studie je, že jsme schopni cílenou a individualizovanou chirurgickou léčbou OSA dosáhnout vyrovnané efektivity u pacientů všech stadií OSA.
Chirurgická léčba má v léčebném algoritmu OSA nezastupitelné místo, a to i vzhledem k neuspokojivé spolupráci pacientů při užívání CPAP [11,12]. Pro dosažení dobré efektivity chirurgické léčby je zásadní individualizace chirurgického postupu u konkrétního pacienta a identifikace místa obstrukce HDC [17]. Choi et al ve své metaanalýze z roku 2016 uvádí, že faktor, který ovlivňuje efektivitu chirurgické léčby u pacientů s OSA, je anatomická abnormalita způsobující zúžení HDC, naproti tomu zpochybňuje vliv předoperačního AHI a BMI [18]. K přesnému popisu patologie v HDC v bdělém stavu využíváme Mallampatiho a Friedmanovu klasifikaci, ve spánku pak široce využívanou metodu DISE [19]. V našem souboru jsme DISE využili u 46 (71 %) pacientů, kdy jsme nenalezli statisticky významnou korelaci mezi klinickým nálezem v oblasti měkkého patra a patrových mandlí v bdělém stavu a nálezem ve výše zmíněných oblastech během DISE. DISE nám tedy poskytuje novou informaci o místě obstrukce, proto je v diagnostice z našeho pohledu přínosem. Kalhous a Kordík ve své práci z roku 2021 poukazují na souvislost mezi mírou obstrukce v oblasti měkkého patra, orofaryngu, kořene jazyka a závažností syndromu obstrukční spánkové apnoe (OSAS) [20]. Dle výše AHI bychom pak mohli predikovat i míru obstrukce v oblasti HDC, kromě oblasti epiglottis [20]. Endoskopie HDC v léky navozeném spánku lze využít také k titraci léčby PAP, kdy pohledem na dýchací cesty vizualizujeme vliv přetlaku na jednotlivá místa obstrukce [21]. Nastavením optimálního tlaku PAP pak zlepšujeme účinnost a spolupráci pacientů, kteří jsou indikováni k léčbě PAP [21]. DISE je metoda široce rozšířená, nicméně stále má své limitace v klasifikačním systému a především standardizaci užité sedace [22]. Standardizace sedace se zdá být důležitá zejména proto, že anestetika mohou mít vliv na tíži, exacerbaci OSA [23]. Data stran typu a hloubky použité sedace k DISE nejsou jasná (empirické použití bolusů propofolu přes propofol target continue infusion až po použití midazolamu nebo dexmedetomidinu) [24].
Výsledek ORL vyšetření HDC, polysomnografie a DISE umožnuje lépe plánovat chirurgický výkon a předpovídat jeho úspěšnost [25–28]. V současnosti využíváme různé typy chirurgických výkonů v léčbě OSA, které mají sloužit k odstranění překážek v jednotlivých oblastech HDC. Obstrukci v dutině nosní odstraňujeme septoplastikou, turbinoplastikou, při hypertrofii hltanové mandle v nosohltanu provádíme adenotomii, v orofaryngu využíváme nejčastěji UPPP [29] a její modifikace uvulaflap, na expanzivní sfinkter faryngoplastiku a laterální faryngoplastiku, v případě zúžení retroglosálního prostoru pak využíváme ablační výkony na kořeni jazyka, samostatně či v kombinaci s výše uvedenými výkony. Standardizovanou diagnostikou a odpovídajícím výběrem chirurgického výkonu se pak snažíme docílit maximální efektivity chirurgické léčby OSA, kterou nejčastěji vyjadřujeme procentuální redukcí AHI.
Mauer ve své studii z roku 2010 uvádí úspěšnost samostatné UPPP při dlouhodobém sledování s 47% redukci AHI, u kombinované UPPP + RFITT pak 57% redukci AHI [30]. Caples et al v metaanalýze z roku 2010, v níž bylo hodnoceno 15 studií, uvádí efektivitu UPPP u neselektovaných pacientů s OSA se 33% redukcí AHI [31]. Řada dalších studií ukazuje významnou redukcí AHI po výkonu: Sommer et al v klinické studii z roku 2016 udává redukci AHI po UPPP u neselektovaných pacientů s OSA 54 % [32], Stuck et al v metaanalýze z roku 2018, v níž bylo hodnoceno 48 studií, uvádí u neselektovaných pacientů s OSA redukci AHI po UPPP o 49,5 % [33]. Caples et al v metaanalýze z roku 2010, v níž bylo hodnoceno osm studií s neselektovanými pacienty s OSA, kteří podstoupili samostatnou LAUP, uvádí redukci AHI o 32 % [31].
Efektivita chirurgické terapie v našem souboru je ve srovnání s výsledky výše zmíněných autorů vyšší. V celém souboru pacientů (skupina A, OSA I.–III. stupně) byla redukce AHI po chirurgické léčbě 59 %, ve skupině B (OSA I. stupně) 49 %, ve skupině C (OSA II. stupně) 61 % a ve skupině D (OSA III. stupně) 64 %. Nejefektivnějším a nejčastějším chirurgickým výkonem byla UPPP v kombinaci s RFITT kořene jazyka s pooperační redukcí AHI o 59 %, druhým nejefektivnějším výkonem pak byla UPPP s pooperační redukcí AHI o 57 %. V našem souboru nebyla prokázána tendence ke snižování efektivity chirurgické léčby se stoupající tíží OSA. Nejnižší efektivita chirurgických výkonů byla zaznamenána u skupiny B (OSA I. stupně) – 49 % redukce AHI, což mohlo být způsobeno jednak menšími absolutními hodnotami AHI, jednak i tendencí operatéra volit konzervativnější chirurgický výkon. U pacientů skupiny C (OSA II. stupně) a skupiny D (OSA III. stupně) jsme dosáhli vyrovnaných výsledků 61 a 64 % pooperační redukce AHI.
Vysoké efektivity chirurgické léčby OSA v našem souboru jsme pravděpodobně docílili dodržením standardizovaného diagnostického protokolu, který zahrnoval zhodnocení obstrukce HDC v bdělém stavu a při DISE, na jehož podkladě byl indikován adekvátní chirurgický výkon. Dle našich zjištění by mohli z chirurgické léčby OSA profitovat nejen pacienti s lehkou OSA, ale i pečlivě vybraní pacienti se středně těžkou OSA, u pacientů s těžkou OSA by měla být primárně využita léčba PAP. Výsledky naší studie jsou sice slibné, nicméně zlatým standardem léčby OSA zůstává léčba PAP [13]. Konzervativní léčba kromě PAP zahrnuje taktéž životosprávná opatření (redukci váhy a redukci užívání alkoholu), využití protraktorů a poziční terapii ve formě spánkových vest [34–36].
Naše studie je zatížena určitou limitací, jednak se jednalo o observační retrospektivní studii s nižším celkovým počtem pacientů, jednak provedené PG vyšetření bez EEG nám neumožnuje vyjádřit se ke spánkové architektonice.
Závěr
Chirurgická léčba OSA má při standardizované diagnostice místa obstrukce HDC a při odpovídajícím výběru chirurgického výkonu velmi dobrou efektivitu, a to pro všechny stupně OSA. Pacienti vhodní k chirurgické léčbě OSA musí projít pečlivým výběrem, a to především pacienti s vyššími stadii OSA, u kterých je většinou indikována primárně léčba PAP. Pacienti s OSA vyžadují multidisciplinární přístup a profitují z péče ve specializovaných centrech pro spánkovou medicínu. Role ORL specialisty je nezastupitelná jak v diagnostice, tak v léčbě OSA.
Etické aspekty
Studie nepodléhá schválení etickou komisí, pacienti podepsali souhlas s diagnostickým a léčebným procesem.
Konflikt zájmů
Autoři nemají žádný konflikt zájmů.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.
Přijato k recenzi: 31. 12. 2021
Přijato do tisku: 22. 3. 2022
MUDr. Jan Hanák
Klinika otorinolaryngologie
a chirurgie hlavy a krku
LF MU a FN u sv. Anny
Pekařská 53
656 91 Brno
e-mail: jan.hanak@fnusa.cz
Sources
1. Heinzer R, Vat S, Marques-Vidal P et al. Prevalence of sleep-disordered breathing in the general population: the HypnoLaus study. Lancet Respir Med 2015; 3(4): 310–318. doi: 10.1016/ S2213-2600(15)00043-0.
2. Marshall NS, Wong KK, Liu PY et al. Sleep apnea as an independent risk factor for all-cause mortality: the busselton health study. Sleep 2008; 31(8): 1079–1085.
3. Partinen M, Jamieson A, Guilleminault C. Long-term outcome for obstructive sleep apnea syndrome patients. Mortality. Chest 1988; 94(6): 1200–1204.
4. Young T, Finn L, Peppard PE et al. Sleep disordered breathing and mortality: eighteen-year followup of the wisconsin sleep cohort. Sleep 2008; 31(8): 1071–1078.
5. Wang X, Ouyang Y, Wang Z et al. Obstructive sleep apnea and risk of cardiovascular disease and all-cause mortality: a meta-analysis of prospective cohort studies. Int J Cardiol 2013; 169(3): 207–214. doi: 10.1016/ j.ijcard. 2013.08.088.
6. Shaw JE, Punjabi NM, Naughton MT et al. The effect of treatment of obstructive sleep apnea on glycemic control in type 2 diabetes. Am J Respir Crit Care Med 2016; 194(4): 486–492. doi: 10.1164/ rccm.201511-226 0OC.
7. Kapur VK, Auckley DH, Chowdhuri S et al. Clinical practice guideline for diagnostic testing for adult obstructive sleep apnea: an American Academy of Sleep Medicine Clinical Practice Guideline. J Clin Sleep Med 2017; 13(3): 479–504. doi: 10.5664/ jcsm.6506.
8. Jonas DE, Amick HR, Feltner C et al. Screening for obstructive sleep apnea in adults: evidence report and systematic review for the US Preventive services task force. JAMA 2017; 317(4): 415–433. doi: 10.1001/ jama.2016.19635.
9. Young T, Evans L, Finn L et al. Estimation of the clinically diagnosed proportion of sleep apnea syndrome in middle-aged men and women. Sleep 1997; 20(9): 705–706.
10. Gottlieb DJ, Punjabi NM. Diagnosis and manage- ment of obstructive sleep apnea: a review. JAMA 2020; 323(14): 1389–1400. doi: 10.1001/ jama.2020.3514.
11. Weaver TE, Grunstein RR . Adherence to continuous positive airway pressure therapy: the challenge to effective treatment. Proc Am Thorac Soc 2008; 5(2): 173–178. doi: 10.1513/ pats.200708-119MG.
12. Sawyer AM, Gooneratne NS, Marcus CL et al. A systematic review of CPAP adherence across age groups: clinical and empiric insights for developing CPAP adherence interventions. Sleep Med Rev 2011; 15(6): 343–356. doi: 10.1016/ j.smrv.2011.01.003.
13. Betka J, Kubíčková J, Klozar J et al. Poruchy dýchání ve spánku – chirurgická léčba. 1. vyd. Havlíčkův Brod: Tobiáš 2019.
14. Bergler W, Maleck W, Baker-Schreyer A et al. The Mallampati Score. Prediction of difficult intubation in otolaryngologic laser surgery by Mallampati Score. Anaesthesist 1997; 46(5): 437–440. doi: 10.1007/ s001010050423.
15. Friedman M, Tanyeri H, La Rosa M et al. Clinical predictors of obstructive sleep apnea. Laryngoscope 1999; 109(12): 1901–1907. doi: 10.1097/ 00005537-199912000- 00002.
16. Berry RB, Budhiraja R, Gottlieb DJ et al. Rules for scoring respiratory events in sleep: update of the 2007 AASM Manual for the scoring of sleep and associated events: deliberations of the sleep apnea definitions task force of the american academy of sleep medicine. J Clin Sleep Med 2012; 8(5): 597–619. doi: 10.5664/ jcsm.2172.
17. De Vito A, Carrasco Llatas M, Ravesloot MJ et al. European position paper on drug-induced sleep endoscopy: 2017 Update. Clin Otolaryngol 2018; 43(6): 1541–1552. doi: 10.1111/ coa.13213.
18. Choi JH, Cho SH, Kim SN et al. Predicting outcomes after uvulopalatopharyngoplasty for adult obstructive sleep apnea: a meta-analysis. Otolaryngol Head Neck Surg 2016; 155(6): 904–913. doi: 10.1177/ 0194599816661481.
19. Pang KP, Baptista PM, Olszewska E et al. Does drug- -induced sleep endoscopy affect surgical outcome? A multicenter study of 326 obstructive sleep apnea patients. Laryngoscope 2020; 130(2): 551–555. doi: 10.1002/ lary.27987.
20. Kalhous J, Kordík J. Léky navozená spánková endoskopie – odpovídá lokální nález v horních cestách dýchacích závažnosti syndromu spánkové apnoe? Cesk Slov Neurol N 2021; 84/ 117(2): 179–182. doi: 10.48095/ cccsnn2021179.
21. Masárová M, Seko J, Plášek M et al. Význam spánkové endoskopie při titraci přetlakové ventilace – první výsledky. Cesk Slov Neurol N 2021; 84/ 117(2): 183–187. doi: 10.48095/ cccsnn2021183.
22. De Corso E, Fiorita A, Rizzotto G et al. The role of drug-induced sleep endoscopy in the diagnosis and management of obstructive sleep apnoea syndrome: our personal experience. Acta Otorhinolaryngol Ital 2013; 33(6): 405–413.
23. American Society of Anesthesiologists Task Force on Perioperative Management of patients with obstructive sleep apnea. Practice guidelines for the perioperative management of patients with obstructive sleep apnea: an updated report by the American Society of Anesthesiologists Task Force on Perioperative Management of patients with obstructive sleep apnea. Anesthesiology 2014; 120(2): 268–286. doi: 10.1097/ ALN.00000000 00000053.
24. Shallik N. Anesthetic management for drug induced sleep endoscopy. Middle East J Anaesthesiol 2015; 23(2): 131–135.
25. Soares D, Sinawe H, Folbe AJ et al. Lateral oropharyngeal wall and supraglottic airway collapse associated with failure in sleep apnea surgery. Laryngoscope 2012; 122(2): 473–479. doi: 10.1002/ lary.22474.
26. Vanderveken OM, Maurer JT, Hohenhorst W et al. Evaluation of drug-induced sleep endoscopy as a patient selection tool for implanted upper airway stimulation for obstructive sleep apnea. J Clin Sleep Med 2013; 9(5): 433–438. doi: 10.5664/ jcsm.2658.
27. Koutsourelakis I, Safiruddin F, Ravesloot M et al. Surgery for obstructive sleep apnea: sleep endoscopy determinants of outcome. Laryngoscope 2012; 122(11): 2587–2591. doi: 10.1002/ lary.23462.
28. Hsu YS, Jacobowitz O. Does sleep endoscopy staging pattern correlate with outcome of advanced palatopharyngoplasty for moderate to severe obstructive sleep apnea? J Clin Sleep Med 2017; 13(10): 1137–1144. doi: 10.5664/ jcsm.6756.
29. Steinbichler TB, Bender B, Giotakis AI et al. Comparison of two surgical suture techniques in uvulopalatopharyngoplasty and expansion sphincter pharyngoplasty. Eur Arch Otorhinolaryngol 2018; 275(2): 623–628. doi: 10.1007/ s00405-017-4852-9.
30. Maurer JT. Surgical treatment of obstructive sleep apnea: standard and emerging techniques. Curr Opin Pulm Med 2010; 16(6): 552–558. doi: 10.1097/ MCP.0b013e 32833ef7ea.
31. Caples SM, Rowley JA, Prinsell JR et al. Surgical modifications of the upper airway for obstructive sleep apnea in adults: a systematic review and meta-analysis. Sleep 2010; 33(10): 1396–1407. doi: 10.1093/ sleep/ 33.10.1396.
32. Sommer UJ, Heiser C, Gahleitner C et al. Tonsillectomy with uvulopalatopharyngoplasty in obstructive sleep apnea. Dtsch Arztebl Int 2016; 113(1-02): 1–8. doi: 10.3238/ arztebl.2016.0001.
33. Stuck BA, Ravesloot MJL, Eschenhagen T et al. Uvulopalatopharyngoplasty with or without tonsillectomy in the treatment of adult obstructive sleep apnea – a systematic review. Sleep Med 2018; 50: 152–165. doi: 10.1016/ j.sleep.2018.05.004.
34. Sampol G, Muñoz X, Sagalés MT et al. Long-term efficacy of dietary weight loss in sleep apnoea/ hypopnoea syndrome. Eur Resp J 1998; 12(5): 1156–1159. doi: 10.1183/ 09031936.98.12051156.
35. Maurer JT, Stuck BA, Hein G et al. Treatment of obstructive sleep apnea with a new vest preventing the supine position. Dtsch Med Wochenschr 2003; 128(3): 71–75. doi: 10.1055/ s-2003-36658.
36. Ng JH, Yow M. Oral appliances in the management of obstructive sleep apnea. Sleep Med Clin 2019; 14(1): 109–118. doi: 10.1016/ j.jsmc.2018.10.012.
Labels
Paediatric neurology Neurosurgery NeurologyArticle was published in
Czech and Slovak Neurology and Neurosurgery

2022 Issue 2
Most read in this issue
- Cílená chirurgická léčba obstrukční spánkové apnoe
- Poruchy rovnováhy u osob s roztroušenou sklerózou a možnosti rehabilitační terapie – aktuální poznatky kontrolovaných klinických studií
- Úspěšná konzervativní terapie radikulopatie v terénu objemné hernie disku s nestabilitou u low back pain syndromu
- Muzikoterapia pri poruchách hlasu a reči u pacientov s Parkinsonovou chorobou