Podtlaková léčba u pacienta s dekubitem a paraplegií
Negative wound pressure therapy in treatment of a pressure ulcer in paraplegics
This is a case report about the treatment of a patient with post-traumatic paraplegia and pressure ulcer using negative pressure wound therapy. After treating the septic state of the patient, the necessary necrectomy was performed, which was followed by performing a sigmoideostomy and orchiectomy. Negative pressure wound therapy was then used to clean the defect. Despite the application of low molecular weight heparin, the condition was complicated by pulmonary embolism and subsequent heart failure, resulting in the death of the patient. This case report also documents the financial and time benefits of this treatment in the care of a complicated patient
Keywords:
pressure ulcer – Paraplegia – negative pressure wound therapy
:
T. Poch; T. Vidim; M. Štíchová
:
Centrum vaskulárních intervencí, chirurgické oddělení, Oblastní nemocnice Kolín a. s.
:
Cesk Slov Neurol N 2019; 82(Supplementum 1): 26-28
:
Original Paper
prolekare.web.journal.doi_sk:
https://doi.org/10.14735/amcsnn2019S26
Jedná se o kazuistické sdělení o léčbě pacienta s poúrazovou paraplegií a dekubitem s využitím podtlakové terapie. Po zaléčení septického stavu a nezbytné nekrektomii byla provedena sigmoideostomie a orchiektomie. Následně se defekt čistil pomocí podtlakové léčby. Přes aplikaci nízkomolekulárního heparinu se stav následně komplikoval plicní embolizací, srdečním selháním a úmrtím pacienta. V kazuistice je dokumentován též finanční a časový benefit této léčby v péči o komplikovaného pacienta.
Klíčová slova:
dekubitus – paraplegie – podtlaková terapie
Kazuistika zpracovává léčbu pacienta s poúrazovou paraplegií. Pacienti s tímto postižením mají vyšší riziko vzniku dekubitu (incidence až 20 %), zejména v oblasti pánevního pletence. V této lokalizaci se dekubitus manifestuje až u 75 % pacientů [1]. U pacientů s postižením míchy, u nichž chybí primární nociceptivní ochranný mechanizmus, se problém klinicky projeví až při rozsáhlém postižení podkoží.
Na naše oddělení byl pacient přijat 10. 8. 2018 pro febrilie a dekubitus v oblasti hrbolu kosti sedací vlevo. Přes zajištění kombinací antibiotik, polohování a převazy s drenáží došlo k progresi nálezu a stav si vyžádal po týdnu operační revizi s nekrektomií (obr. 1). Po 4 dnech, při další revizi na operačním sále, byla provedena axiální sigmoideostomie a pro postižení skrota a varlat i orchiektomie (obr. 2).
Fig. 1. First necrectomy.
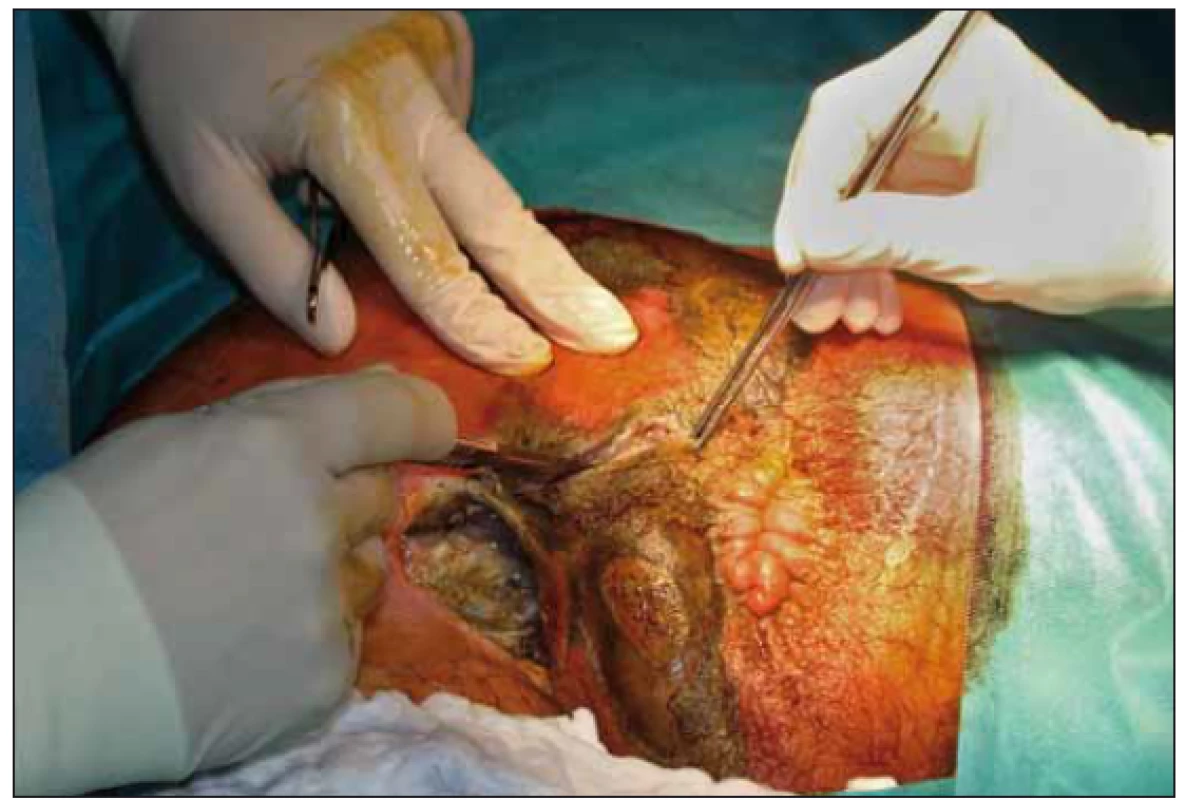
Fig. 2. Second necrectomy.
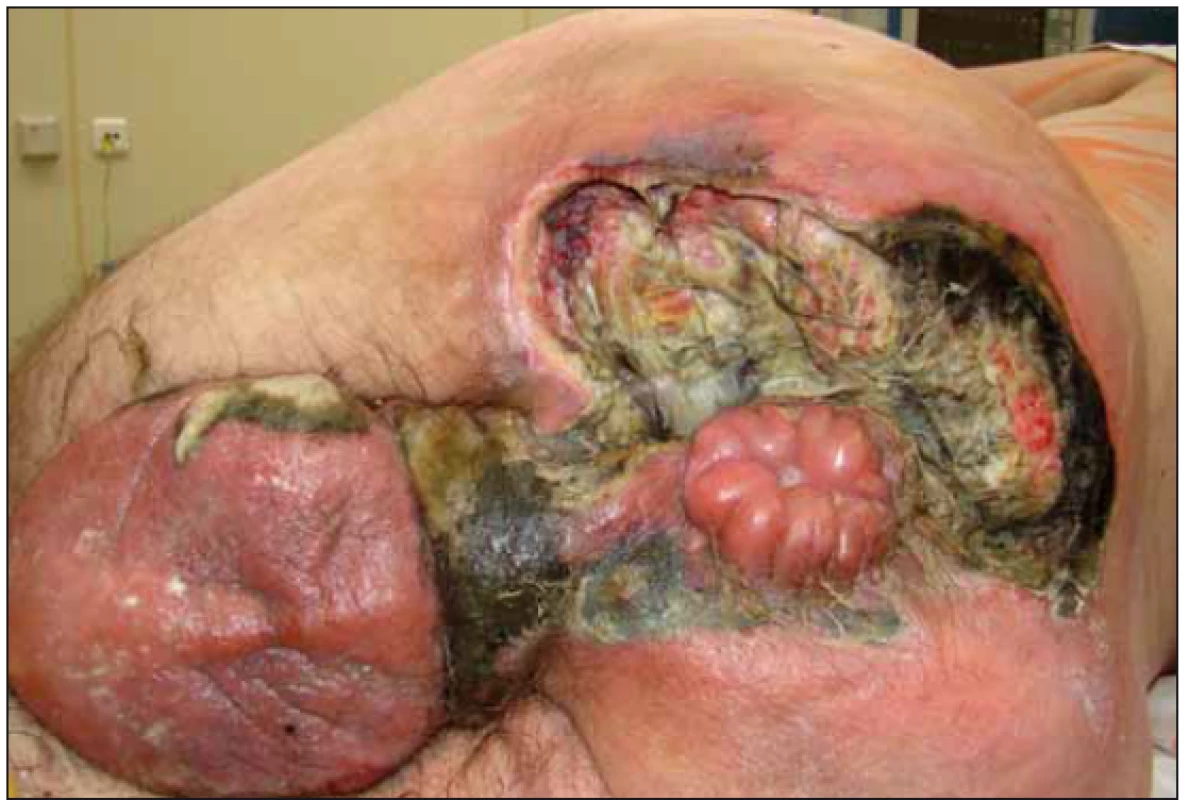
Po opakovaných převazech a nekrektomiích došlo ke stabilizaci lokálního nálezu a stav pacienta umožnil 31. 8. 2018 použití podtlakové terapie k dočištění spodiny defektu a k podpoře granulací. Výkon byl proveden opět na operačním sále (obr. 3) a pro lokalizaci defektu (sakrální oblast a oblast hráze s choboty podél semenných provazců) musel být pacient po aplikaci části systému na sakrální oblast (obr. 4) přetočen a fixace v problematičtější oblasti proběhla v poloze na zádech (obr. 5). Použita byla černá pěna, kontinuální podtlak – 125 mm Hg. Výsledný stav s aktivním odsáváním dokumentován na obr. 6.
Fig. 3. Status before negative pressure wound therapy aplication.
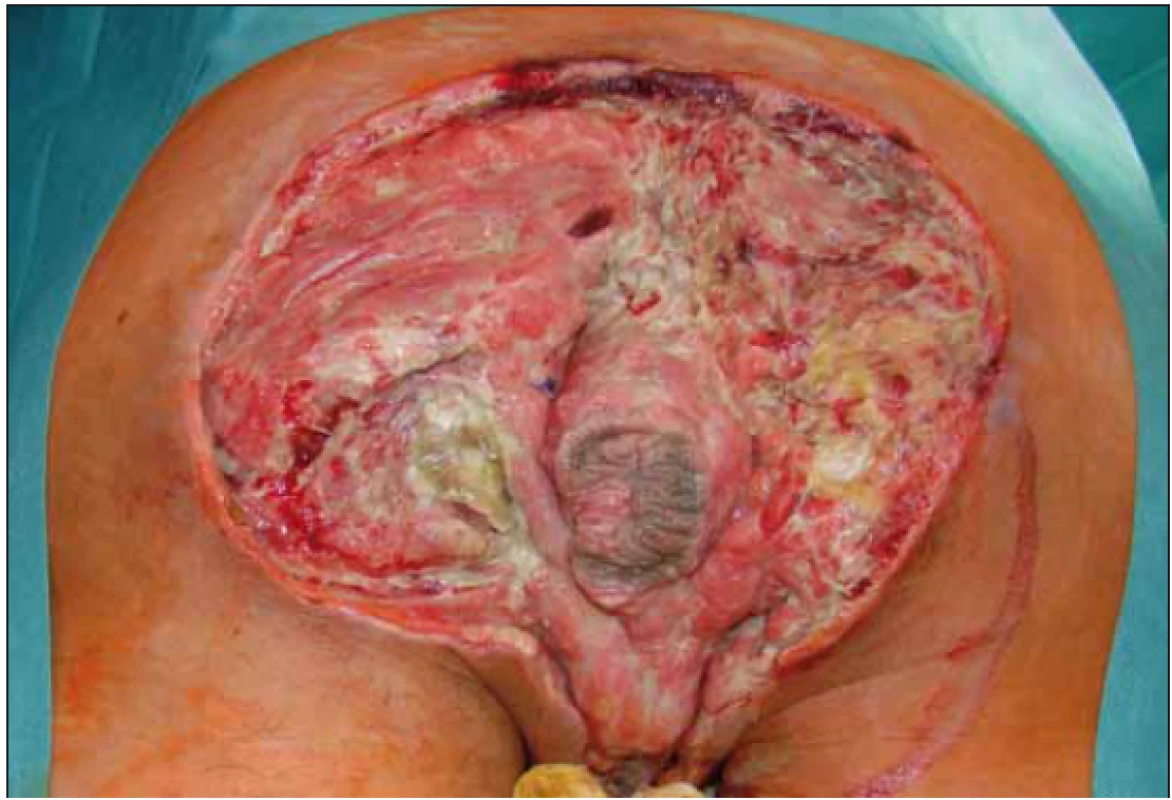
Fig. 4. Sacral area.
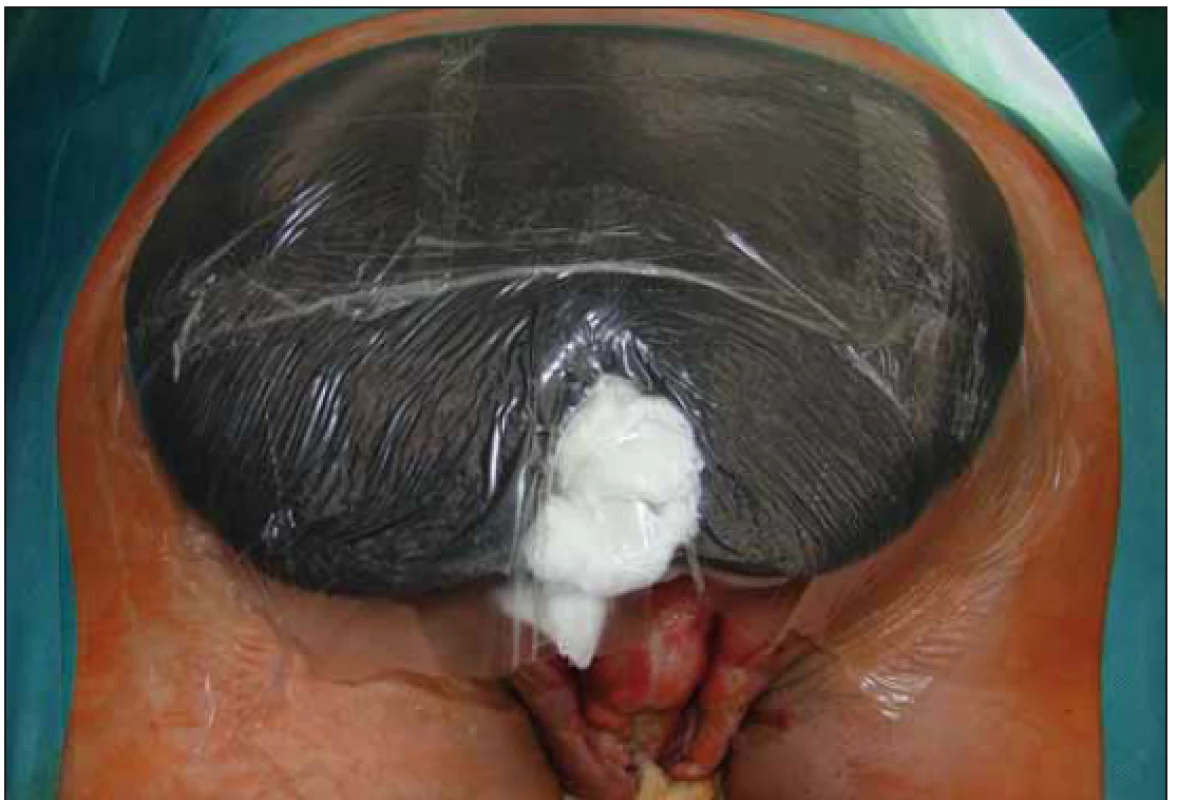
Fig. 5. Perineal area.
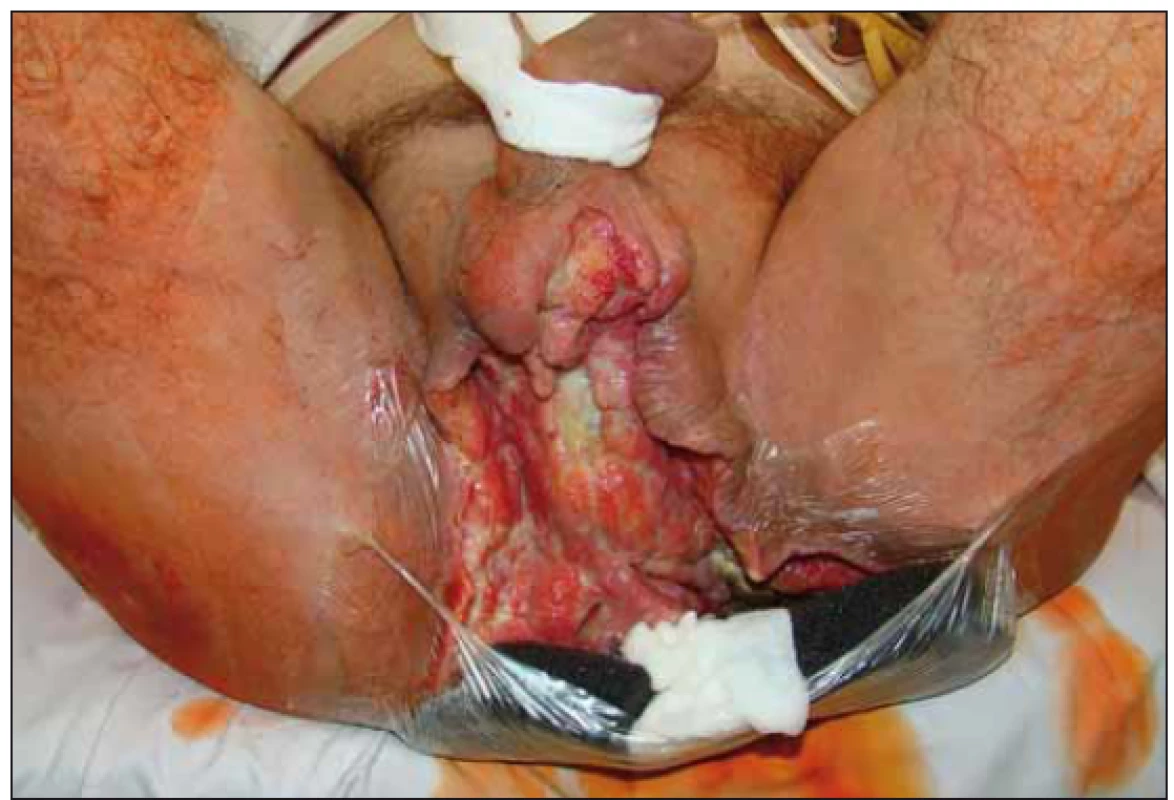
Fig. 6. Active suction.
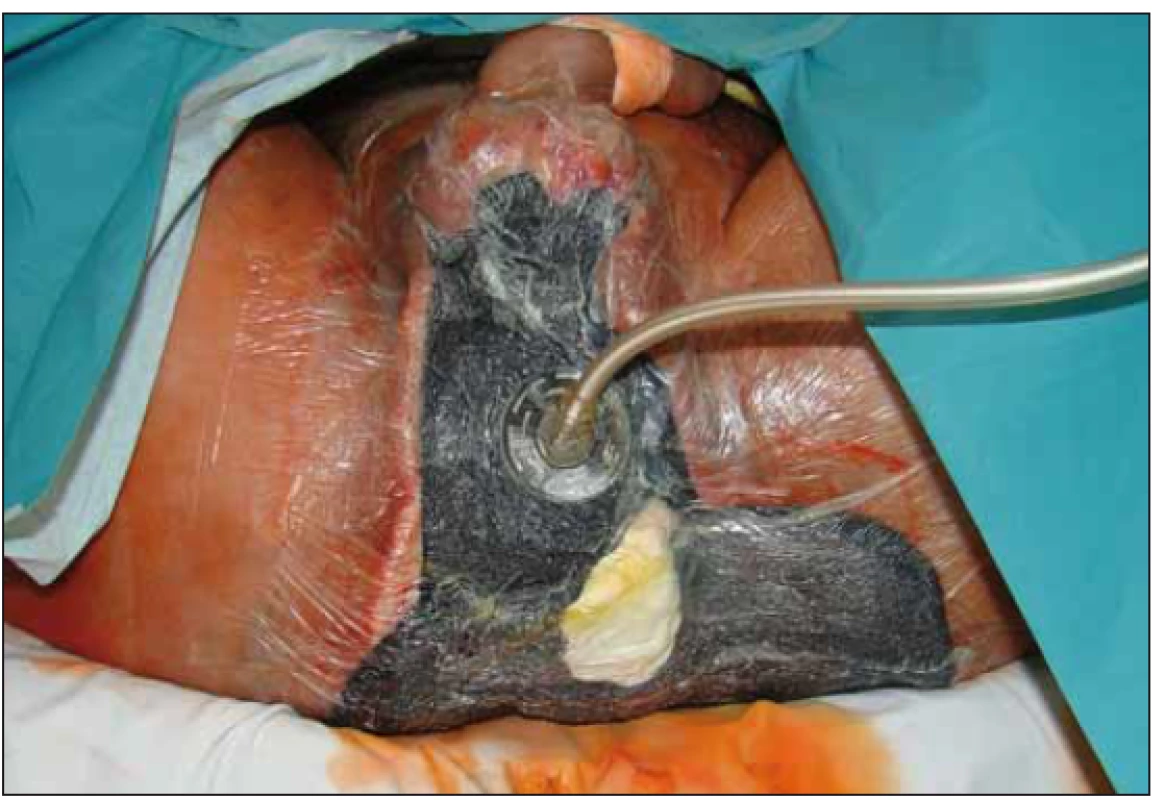
Již v tomto období jsme oslovili vyšší pracoviště ohledně pokračování v péči o pacienta s předpokladem následného provedení lalokové plastiky rozsáhlého defektu. Nebyli jsme však úspěšní. Bylo nám doporučeno pokračovat v lokální péči o defekt. Souběžně byla řešena i nutriční podpora a rehabilitační péče.
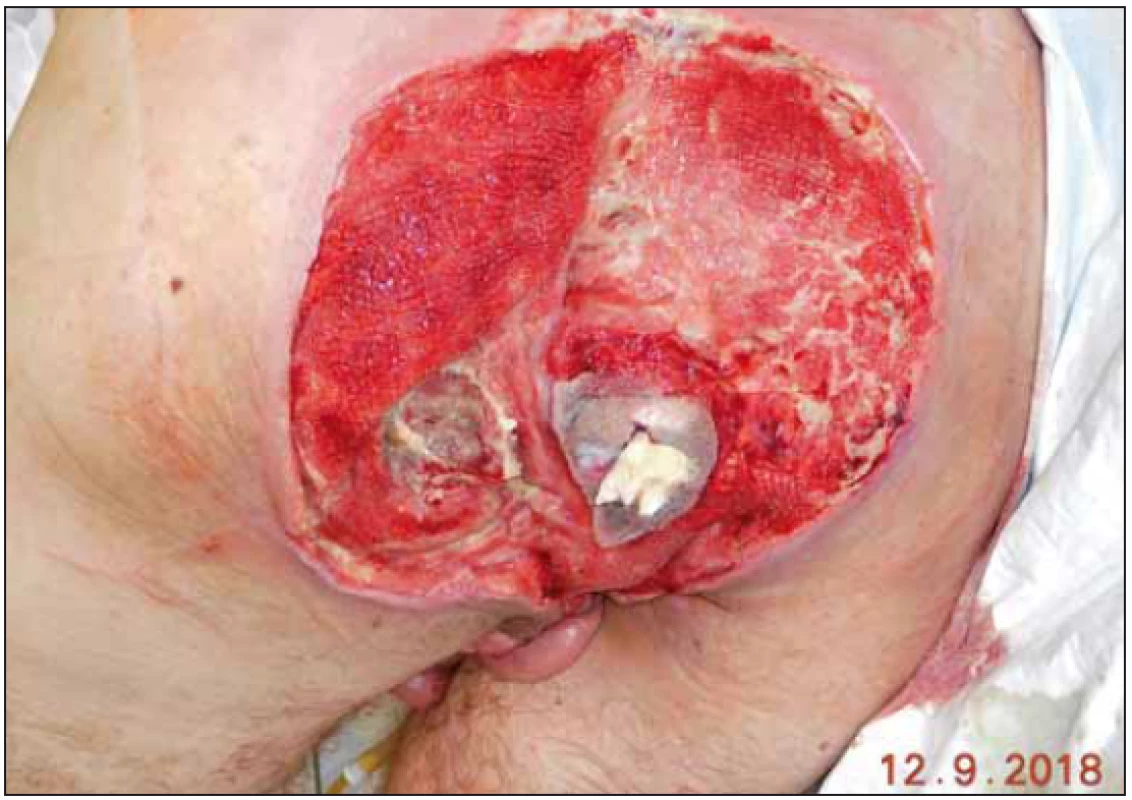
Standardní doporučení intervalu převazu podtlakového systému je u pacientů s dekubity na začátku léčby po 2– 3 dnech. U referovaného pacienta jsme se rozhodli při řídkém odváděném sekretu systém ponechat déle. Za důsledné kontroly okolí defektu a stavu pěny jsme při funkčním systému načasovali převaz na 13. den od jeho aplikace. Spodina defektu se vyčistila, edém okolí ustoupil a nebyl ani problém s oblastí anu, který jsme chránili pod folií vloženou longetou s vazelínou. Nález před odstraněním podtlakového systému (obr. 7) a po jeho odstranění (obr. 8).
Fig. 7. Status before removal of negative pressure wound therapy.
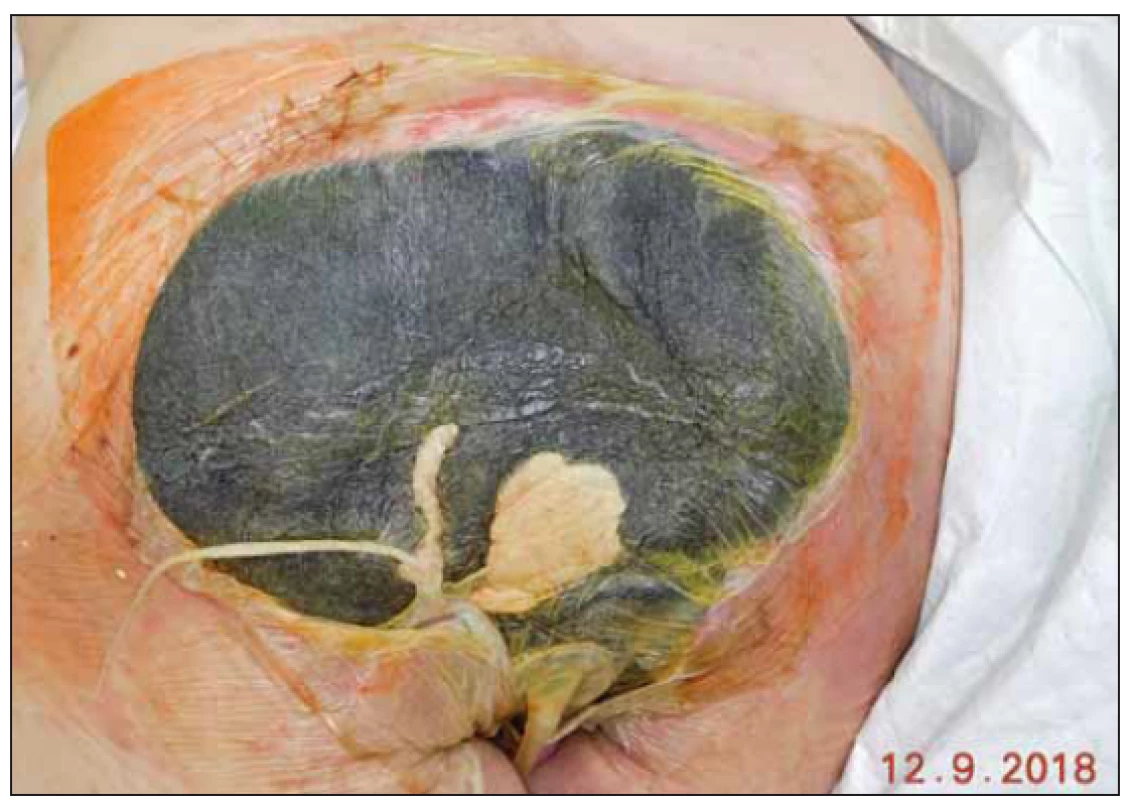
Fig. 8. Status after removal of negative pressure wound therapy.
V tomto období jsme se při příslibu překladu rozhodli pokračovat v převazech defektu bez podtlakové terapie. Stav se však následně i při aplikaci nízkomolekulárního heparinu dne 20. 9. 2018 komplikoval plicní embolizací. Pacient byl resuscitován a přeložen na anesteziologicko-resuscitační oddělení. Přes oběhovou podporu a intenzivní léčbu nastalo ještě týž den úmrtí za známek srdečního selhání.
Jako doplnění kazuistiky uvádíme ještě rozbor finanční a časové náročnosti péče. Pojišťovnou byla uhrazena částka během hospitalizace 237 760 Kč. Z toho podtlaková terapie, která byla aplikována 13 dní, stála 10 240 Kč. Ostatní převazový materiál během ošetřování před aplikací/ naložením a po ukončení podtlakové léčby 12 830 Kč. Před aplikací podtlakové léčby byl pacient převazován 21 dní, podle průsaku krytí 2– 3× denně, po ukončení podtlakové léčby byly převazy 1– 2× denně po dobu 8 dní, kdy došlo ke komplikacím. Finanční rozdíl se nezdá být významný, ale zásadním rozdílem bylo vytížení personálu oddělení. Při klasických převazech bylo potřeba součinnosti vždy minimálně 3 osob (lékař/ sestra + sanitář + sanitárka), při ranních větších převazech byly potřeba vždy 4 osoby. Před aplikací podtlakové léčby strávil personál při převazech u pacienta celkem 24,5 h (při 58 převazech) a následně po jejím ukončení při pokračování převazů dalších 6 h (při 15 převazech).
Závěr
Léčba pacientů s paraplegií a vytvořeným dekubitem je při opakovaných hospitalizacích velmi nákladná a je nezbytná fungující multioborová spolupráce. Situaci navíc komplikuje fakt, že chybí koncepce péče o tyto pacienty [2].
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
Přijato k recenzi: 30. 6. 2019
Přijato do tisku: 9. 7. 2019
MUDr. Tomáš Poch
Centrum vaskulárních intervencí
Oblastní nemocnice Kolín a.s.
Žižkova 146
280 02 Kolín
e-mail: tomas.poch@seznam.cz
Sources
1. Mrňa L, Frajer L, Hoch J et al. Dekubity u paraplegiků. Rozhl Chir 2015; 94(8): 329– 332.
2. Vašíčková L, Siegelová J, Mašek M. Dekubity u pacientů spinální ambulance celoživotní péče FN Brno 2013– 2016. Cesk Slov Neurol N 2018; 81/ 114 (Suppl 1): S38– S42. doi: 10.14735/ amcsnn2018S38.
Labels
Paediatric neurology Neurosurgery NeurologyArticle was published in
Czech and Slovak Neurology and Neurosurgery

2019 Issue Supplementum 1
Most read in this issue
- Quality of life in patient with non-healing wounds
- The knowledge and practises of nurses in the prevention of medical devices related injuries in intensive care – questionnaire survey
- The use of negative pressure wound therapy for wound complication management after vascular procedures
- Negative wound pressure therapy in treatment of a pressure ulcer in paraplegics
