Monitoring tlakových lézí – validace datasetu po druhém pilotním sběru dat
Pressure lesion monitoring – data set validation after second pilot data collection
Aim:
To present the validation process of the data standard for the collection of data on pressure ulcers and, in particular, to identify the necessary and unnecessary items that should be monitored at the local level of the health service providers. On the contrary, the aim is not to compare the number of records of pressure ulcers and occurrence of pressure ulcers, but to assess the possibility of data collection in clinical practice and to assess their usability in relation to the measures necessary for the provision of care.
Methodology:
Second pilot validation of the dataset was carried out in three participating university hospitals (centres) in the Czech Republic for a period of 6 months (2nd half of 2017). The first pre-pilot validation was organised in the previous 6 months. Statistical analysis of data was performed in SPSS (IBM Corp., Armonk, NY, USA) at a significance level of 0.05.
Results:
In total, data from 320 records of patients were submitted from all three centres, with 310 completed history records and 498 records of pressure ulcers. There were no statistically significant differences in data availability and completion of the standardized data set in the required structure (p > 0.05). Based on an assessment of the administrative burden and the clinical benefit of the data, changes were made to the final data standard.
Conclusion:
The prepared technical description of the standardized and validated dataset together with the technical description of the software will allow simple implementation at national level to unify the special dataset for monitoring of pressure ulcers.
Key words:
pressure ulcers monitoring – uniform assessment – nursing education – data collection – validaton
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.
Authors:
A. Pokorná 1; J. Mužík 1; P. Búřilová 1; S. Saibertová 1; L. Kubátová T. Kelbich 2 3; E. Koblihová 2; N. Müllerová 4; P. Camprová 5; D. Svobodová 6
Authors‘ workplace:
Katedra ošetřovatelství, LF MU, Brno
1; Chirurgická klinika ÚVN – VFN Praha
2; Oddělení řízení kvality zdravotní péče, ÚVN – VFN Praha
3; Centrum řízení kvality, FN Plzeň
4; I. chirurgická klinika VFN Praha
5; Úsek pro nelékařská zdravotnická povolání, VFN Praha
6
Published in:
Cesk Slov Neurol N 2018; 81(Suplementum 1): 6-12
Category:
Original Paper
doi:
https://doi.org/10.14735/amcsnn2018S6
Overview
Cíl:
Prezentovat výsledky validace datového standardu (datasetu) pro sběr dat o dekubitálních lézích a zejména identifikovat nezbytné a naopak nadbytečné položky, které by měly být na lokální úrovni poskytovatelů zdravotních služeb monitorovány. Cílem není srovnání počtu záznamů o dekubitech a výskytu dekubitů, ale posouzení možnosti data v klinické praxi zadat a zhodnotit jejich výtěžnost a využitelnost ve vztahu k opatřením nezbytným při poskytování péče.
Metodika:
V pořadí druhá pilotní validace datasetu byla realizována ve třech zapojených fakultních nemocnicích (centrech) v ČR za období 6 měsíců (2. polovina roku 2017). První pre-pilotní validace byla realizována v předchozích 6 měsících. Statistická analýza dat byla provedena v programu SPSS (IBM Corp., Armonk, NY, USA) na hladině významnosti 0,05.
Výsledky:
Celkem byly ze všech tří center odevzdány údaje o 320 záznamech pacientů s 310 vyplněnými záznamy o anamnéze a 498 záznamy dekubitů. Nebyly ověřeny statisticky významné rozdíly v dostupnosti dat a vyplněnosti standardizovaného datového souboru v požadované struktuře (p > 0,05). Na základě zhodnocení administrativní zátěže a klinické přínosnosti sledovaných údajů byly provedeny změny ve finálním datovém standardu.
Závěr:
Připravený technický popis standardizovaného a validovaného souboru spolu s technickým popisem softwaru umožní jednoduchou implementaci na národní úrovni ke sjednocení souboru údajů o výskytu dekubitů.
Klíčová slova:
monitorování dekubitů – jednotné hodnocení – ošetřovatelské vzdělávání – sběr dat – validace
Tato práce byla podpořena z programového projektu MZ ČR č. 15-29111A „Registr dekubitálních lézí – sjednocení sledování a strategie preventivních intervencí na národní úrovni“. Veškerá práva podle předpisů na ochranu duševního vlastnictví jsou vyhrazena. Autoři by rádi poděkovali všeobecným sestrám participujícím na tvorbě finálního datasetu pro monitorování dekubitů (konstruktivní diskuse) a sběr dat v klinické praxi, který umožnil identifikaci vhodných parametrů pro sledování.
Úvod
Možnosti sledování výskytu tlakových lézí u pacientů jsou významnou výzvou pro zdravotnické systémy nejen v ČR, ale také na mezinárodní úrovni. Přestože dekubity představují jeden z nejčastějších, avšak zároveň relativně vysoce preventabilních incidentů, jsou metody hodnocení a sledování dekubitů významně zatíženy lokálním know-how na úrovni jednotlivce i vedení poskytovatelů zdravotních služeb a hodnocení je prováděno izolovaně v rámci decentralizovaných retrospektivních i prospektivních studií. V mnoha studiích není využívána ověřená klasifikace dekubitů vytvořená Evropským poradním panelem pro otázky dekubitů (EPUAP). Z toho důvodu je téměř nemožné realizovat národní či dokonce mezinárodní srovnání incidence a prevalence výskytu tlakových lézí/ dekubitů [1– 4]. Přesto je výskyt dekubitálních lézí stále vnímán jako indikátor kvality péče a zejména je významným faktorem, který ovlivňuje náklady na poskytované zdravotní služby v důsledku prodloužení hospitalizace, nákladů na terapii analgetickou a antibiotickou a s vlivem na kvalitu života pacientů [4– 7]. Autoři jsou si vědomi, že reálná incidence dekubitálních lézí je podceňována a nedostatečně vykazována v administrativních datech a záznamech pacientů (např. v lokálních systémech sledování nežádoucích událostí, v Národním registru hospitalizovaných – NRHOSP) [2,4]. Dekubitální léze jsou v podmínkách českého zdravotnictví vnímány spíše jako ošetřovatelský problém. Proto byl v roce 2015 připraven elektronický softwarový nástroj ve formě strukturovaného souboru údajů (dataset) spolu s pomocnými orientačními nástroji pro využívání objektivizujících škál [8]. Připravený dataset byl následně validován ve dvou pilotních sběrech dat realizovaných ve třech fakultních nemocnicích v rámci projektu „Registr dekubitálních lézí – sjednocení sledování a strategie preventivních intervencí na národní úrovni“. Pre-pilotní fáze sběru dat a jejich analýza a validace byla realizována za první polovinu roku 2017. Na základě pre-pilotní fáze studie bylo zjištěno, že je nezbytné zkvalitnit proces edukace pracovníků v přímé péči. Data lze v klinické praxi získat a bylo rozhodnuto, že případné změny datasetu by byly realizovány po druhém pilotním sběru dat. Druhá pilotní fáze sběru dat a jejich analýza i validace proběhla ve druhé polovině roku 2017.
Cílem příspěvku je prezentovat výsledky analýzy druhého pilotního sběru validace datového standardu pro sběr dat o dekubitálních lézích a zejména identifikovat nezbytné a naopak nadbytečné položky, které by měly být na lokální úrovni poskytovatelů zdravotních služeb monitorovány. Cílem příspěvku tak není srovnání počtu záznamů o dekubitech a výskytu dekubitů, ale možnost data v klinické praxi zadat a zhodnotit jejich výtěžnost a využitelnost ve vztahu k opatřením nezbytným při poskytování péče.
Soubor a metodika
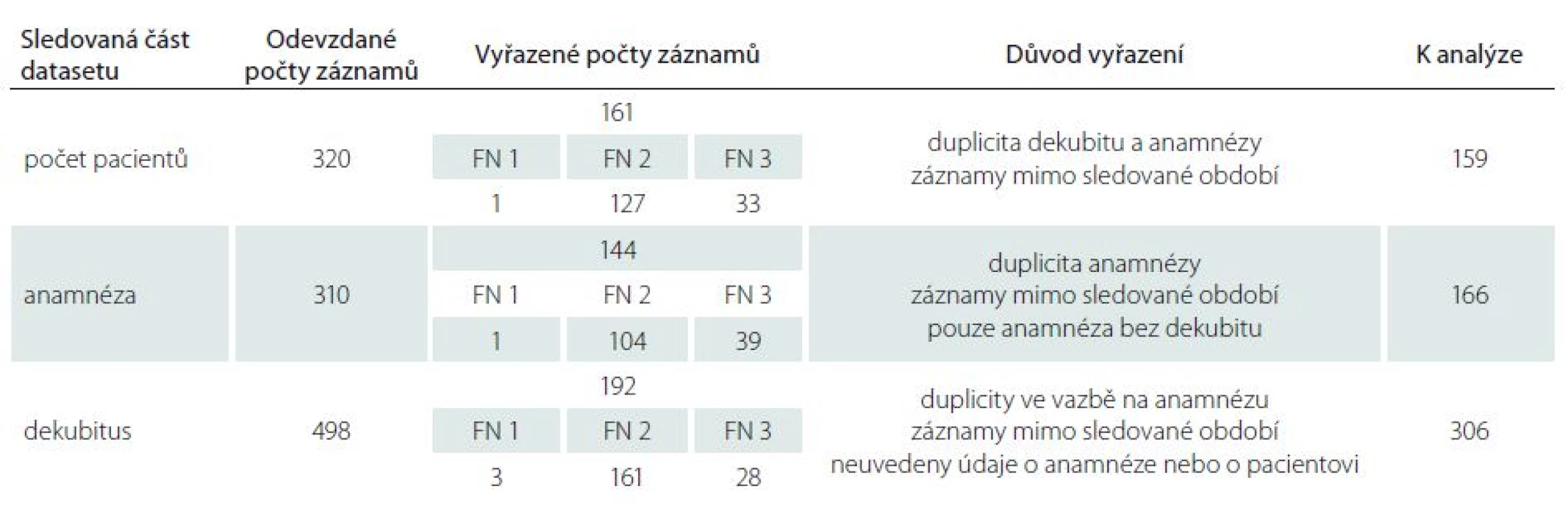
Ve druhé pilotní fázi sběru dat za druhou polovinu roku 2017 byla realizována analýza úplnosti a dostupnosti dat ve třech fakultních nemocnicích (centrech) v ČR zapojených do projektu. Analýza byla provedena v několika krocích, které byly nezbytné s ohledem na skutečnost, že v jedné fakultní nemocnici využívali výhradně speciální softwarový nástroj připravený v rámci projektu – dále v tabulce jako FN 2 (v databázi dekubitů vytvořené v rámci projektu). Ve fakultní nemocnici (označené FN 1) využívali data získaná z nemocničního informačního systému a chybějící údaje doplňovali v samostatném souboru MS Excel ve struktuře podle exportu databáze projektu. Ve třetí fakultní nemocnici (FN 3) využívali informační systém nemocnice s exportem dat do požadovaného formátu podle struktury exportu databáze projektu. Proto byla data nejprve sloučena ze všech tří center a následně byla provedena analýza úplnosti a konzistence hlavních částí záznamu („Pacient“ – „Anamnéza“ – „Dekubitus“). Záznamy, u kterých některá z částí chyběla, nebyly zahrnuty do dalšího hodnocení. V navazujícím kroku byla provedena analýza možných duplicit záznamů („Anamnéz“ a „Dekubitů“). Záznamy identifikované jako potenciálně duplicitní nebyly zařazeny do dalšího hodnocení. Analýza úplnosti jednotlivých parametrů byla provedena s ohledem na tyto faktory: logické vazby mezi proměnnými v rámci navrženého datasetu (zohlednění, zda dané pole je vyplnitelné vždy nebo pouze v závislosti na vyplnění pole souvisejícího); informační úplnost uvedených údajů (hodnoty uvedené jako „neznámo“ byly hodnoceny ve zvláštní kategorii). V posledním kroku byly připraveny podklady pro jednotlivá centra s výsledky kontroly jednotlivých záznamů tak, aby bylo možno provést zpětnou validaci. Kromě výstupů analýz uvedených dále byly pro centra vyhotoveny podklady na úrovni jednotlivých záznamů s vyznačením zjištěných nedostatků a provedených oprav v datech, vč. popisu možných duplicitních záznamů tak, aby analýzy sloužily jako podklady pro provedení potřebných opatření zajišťujících konzistentní sledování údajů o dekubitech ve všech zapojených centrech. Celkem byly ze všech tří center odevzdány údaje o 320 záznamech pacientů s 310 vyplněnými záznamy o anamnéze a 498 dekubity. Analýza dat byla provedena v programu SPSS (IBM Corp., Armonk, NY, USA) na hladině významnosti 0,05.
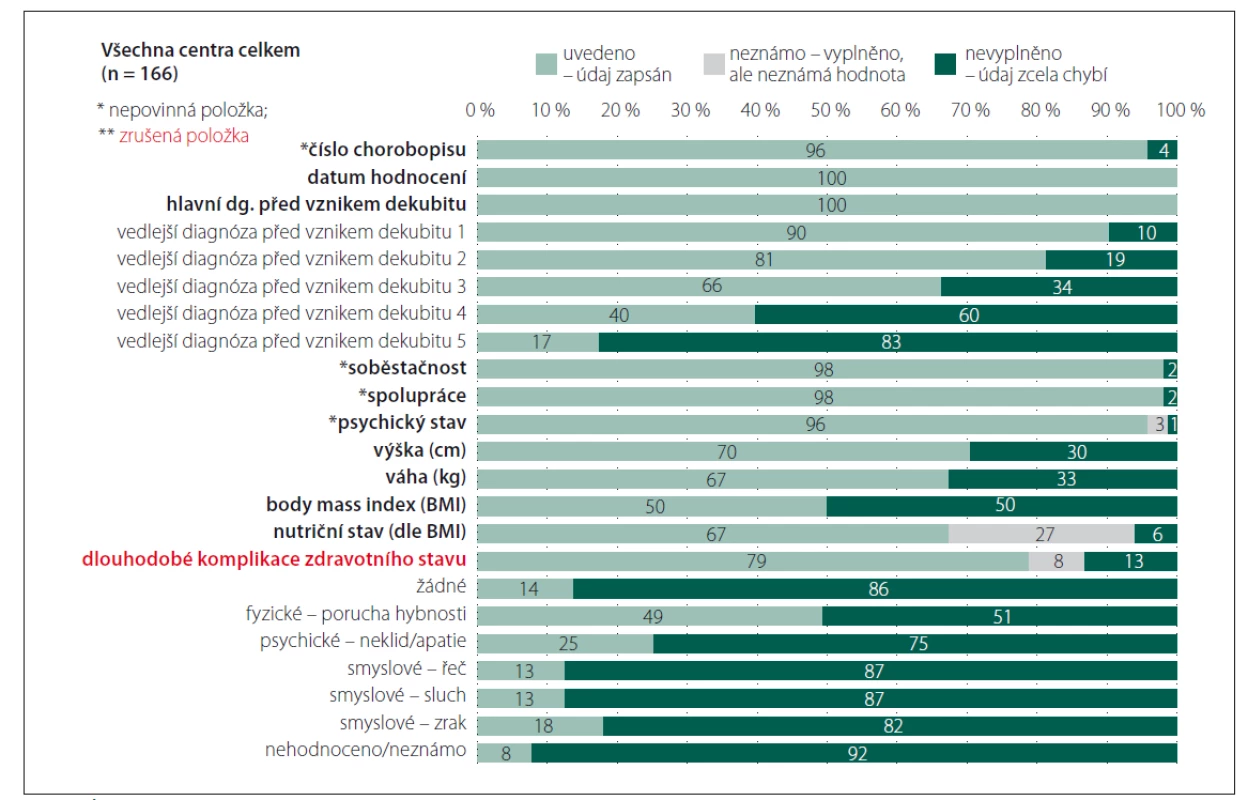
Fig. 1. Completeness of data – Patient history.
Výsledky a diskuze
Ve druhém pilotním sběru dat bylo nezbytné z celkového počtu 320 pacientů vyřadit z analýzy celkem 161 záznamů (analyzováno bylo 159 záznamů pacientů). Z celkového počtu vyplněných 310 anamnéz bylo nutno vyřadit 144 anamnestických záznamů (analyzováno bylo 166 anamnestických záznamů) a ze 498 záznamů dekubitů bylo vyřazeno 192 (k analýze využito 306 záznamů o dekubitech) (tab. 1). Z hlediska vyplněnosti záznamů nebyly ve druhém pilotním sběru dat ověřeny statisticky významné rozdíly (p > 0,05) i přesto, že pilotní sběry byly realizovány na klinických pracovištích různých specializací, a že ve FN 1 byl větší počet záznamů o pacientech, jejichž hospitalizace byla ukončena úmrtím.
Celkové přehledy analyzovaných záznamů u části „Anamnéza“ dokumentuje obr. 1. Je zřejmé, že informace, které jsou nezbytné pro identifikaci hospitalizačního případu, vykazují vysokou míru vyplněnosti (číslo chorobopisu, hlavní a vedlejší diagnózy dle mezinárodní klasifikace nemocí; MKN). Stejně pozitivní je, že je hodnocena úroveň spolupráce a mobilita pacienta, které jsou důležitými faktory v hodnocení celkového stavu pacienta. Vzhledem ke skutečnosti, že jsou běžnými součástmi dokumentace pacientů, není nutné, aby byly prvkem speciálního datasetu. Méně pozitivní již ale je, že není zaznamenána výška a váha pacienta a ani body mass index (BMI), které mohou být minimálně orientační informací o nutričním stavu pacienta a v případě zjištění upozorňujících na riziko malnutrice motivací pro možnost využití dalších skríningových nástrojů [9]. Na základě analýzy dat a po konzultacích s kolegy z jednotlivých center byla z finálního datasetu vyjmuta položka hodnocení dlouhodobých komplikací zdravotního stavu pacienta i s ohledem na fakt, že jsou k dispozici vedlejší lékařské diagnózy, které mohou informace poskytnout. Úplnost údajů a jejich vyplněnost v části „Dekubity“ dokumentují obr. 2– 4.
Fig. 2. Completeness of data – Pressure ulcers (part 1).
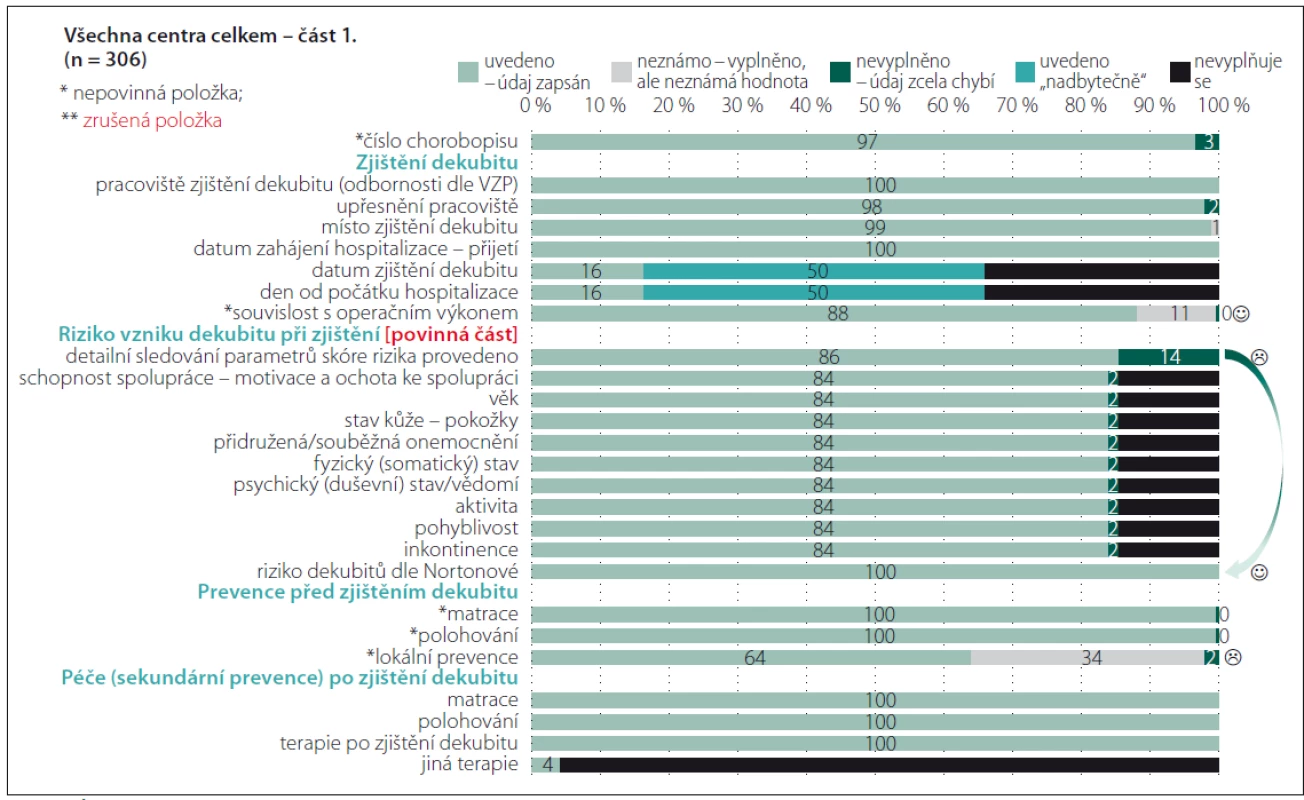
Fig. 3. Completeness of data – Pressure ulcers (part 2).
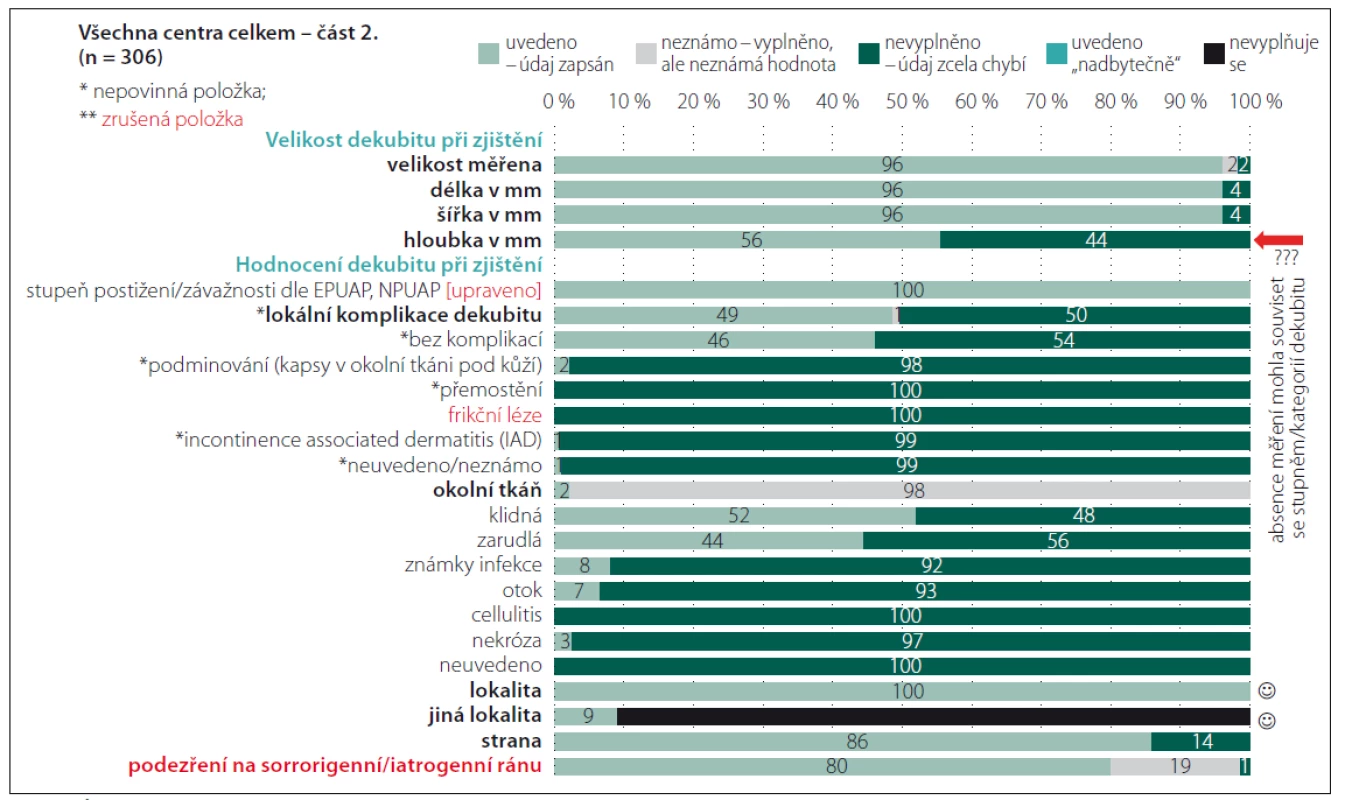
Fig. 4. Completeness of data – Pressure ulcers (part 3).
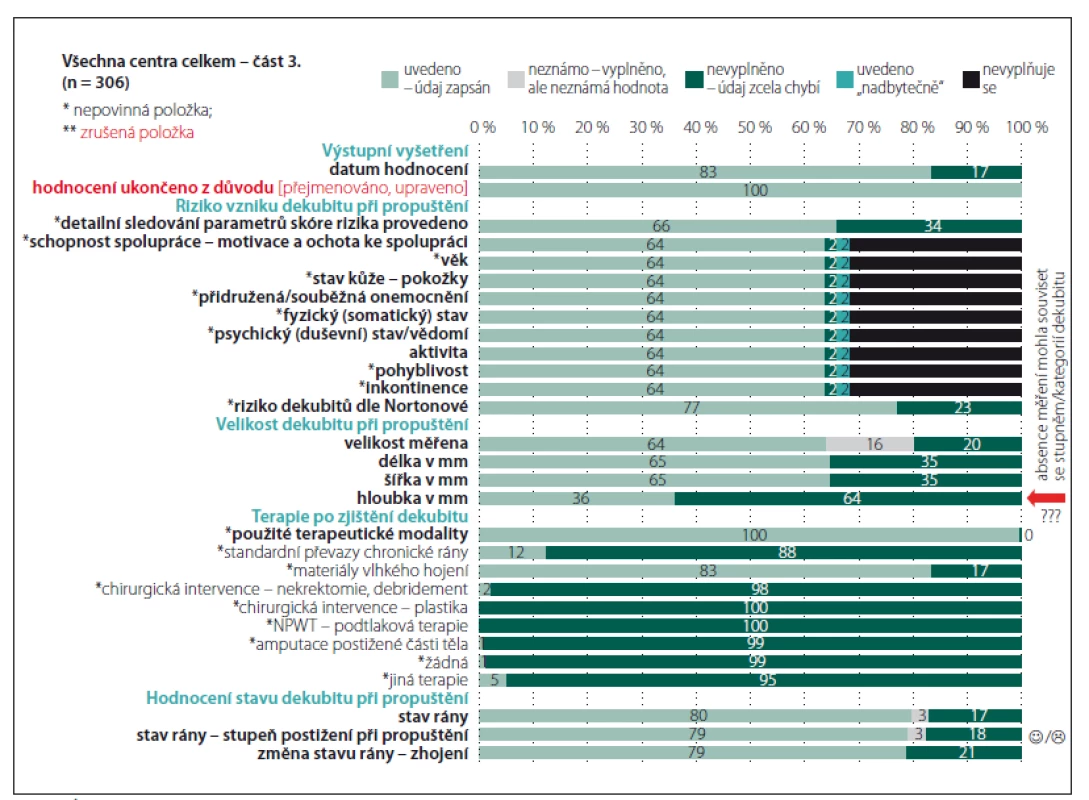
Opět bylo ověřeno, že v klinické praxi není významný problém data získat a zadat, ale je nezbytné zajistit, aby případná administrativní zátěž nepřevažovala nad klinickou využitelností údajů s ohledem na možnost plánování vhodných preventivních opatření a aby byly využívány vhodné diagnostické nástroje a škály [1,8]. Riziko, že vnímaná administrativní zátěž převyšuje potřeby jak pečujících, tak příjemců péče, vede nejen k neochotě data zadávat, ale především by mohla být ovlivněna jejich správnost a úplnost. Jako nepovinné položky tak jsou ve finálním datasetu označeny např. položky zjišťující souvislost výskytu dekubitu ve vztahu k operačnímu výkonu. Vznik dekubitu v návaznosti na operační výkon je prokázán výzkumnými studiemi [10– 12]. S ohledem na zjištění, že prevenci v perioperační péči je v tuzemsku věnována stále větší pozornost, kdežto vymezení kompetencí v předoperační přípravě a perioperační péči v rámci prevence perioperačně vzniklých dekubitů je stále problematické, je položka nepovinná. Přestože ne vždy je vyplněno podrobné hodnocení škály rizika vzniku dekubitů, jsou souhrnné informace o míře rizika k dispozici. Věříme, že je to ovlivněno také tím, že přímo v databázi je k dispozici přehledná tabulka s pomocným textem k hodnocení stavu pacienta [8] a také faktem, že zkušené všeobecné sestry mohou využívat své znalosti pro klinické zhodnocení, což někteří zahraniční autoři pokládají za minimálně srovnatelně přínosné a efektivní [12,13]. Tvůrci datasetu jsou však přesvědčeni, že využívání objektivizující škály je přinejmenším pro začínající zdravotnické profesionály vhodnou, ne-li nezbytnou pomůckou. Poměrně překvapivé bylo zjištění, že nejsou dostupná data o lokální prevenci dekubitů v době jeho zjištění. Po navazující analýze a diskuzích se zástupci zapojených fakultních nemocnic bylo zjištěno, že lokální prevence bývá zahajována až v momentě výskytu primárních známek postižení tkání tlakem. Položka byla sice do finálního datasetu upravena na nepovinnou, ale sledování lokální prevence a její včasné načasování tím není zpochybněno. Ve sledovaných centrech byla právě na tuto oblast zacílena pozornost při realizaci vzdělávacích aktivit. Obr. 3 dokumentuje vyplněnost při posuzování lokálního nálezu dekubitu. Tato část datasetu byla revidována a upravena nejvíce. Pozitivní je, že velikost dekubitu je měřena. Výjimkou je hloubka, přičemž zde jsme se domnívali, že není měřena zejména u dekubitů I. a II. stupně/ kategorie, ale to jsme neověřili srovnávací analýzou, protože hodnocení hloubky nebylo zaznamenáno také u dekubitů vyšších stupňů/ kategorií. Nedostatečná vyplněnost byla rovněž zjištěna u záznamů o lokálních komplikacích dekubitů. Opět se jedná spíše o důsledek nedostatečných zkušeností a znalostí než o nepřítomnost komplikací, protože komplikace nebyly vyplněny ani u případů, u nichž byly zpětnou analýzou závažné komplikace a jejich příznaky odhaleny. Také s ohledem na podporu správné ošetřovatelské diagnostiky byly připraveny edukační materiály, které jsou rovněž volně dostupné na portálu dekubity.eu. Po dobu 4 let trvání projektu byl ověřen pozitivní dopad edukačních aktivit také s ohledem na záznam lokality dekubitů, přičemž právě jednoduchý piktogram zvyšoval vyplněnost a správnost záznamů (obr. 5). Zcela zrušena byla položka hodnotící názor na podezření na sorrorigenní ránu. V posledních položkách v části datasetu „Dekubity“, které byly vyplňovány v době ukončení péče jako výstupní hodnocení, byly opět po druhém pilotním sběru dat provedeny úpravy. Změněna byla formulace položky „Způsob ukončení hospitalizace“ na nové znění „Hodnocení ukončeno z důvodu“ tak, aby bylo možno provést záznam při zhojení dekubitu a současném pokračování hospitalizace. Zároveň došlo ke změně technických vazeb mezi položkami a v případě, že pacient v průběhu hospitalizace zemřel, jsou při vyplňování znepřístupněny další položky hodnotící celkový stav pacienta i lokální nález (stav rány), neboť právě u pacientů zemřelých zcela logicky nebylo provedeno detailní posouzení stavu. Monitorování dekubitálních lézí i nadále zůstává v kompetenci nelékařských zdravotnických pracovníků, kteří musí informace sdílet v rámci multidisciplinárního týmu tak, aby byly dekubity vykazovány také jako lékařské diagnózy a péče o ně mohla být odpovídajícím způsobem hrazena. Aktuálně, jak vyplývá z analýz, nejsou dekubitální léze vykazovány v reálné míře [1,2,4]. Vzhledem k platné legislativě není možné, aby vznikl speciální registr pro monitorování dekubitálních lézí ani jiných nežádoucích událostí a incidentů na národní úrovni. Z toho důvodu je nezbytné posilovat centralizované snahy o sjednocení lokálních strategií s využitím standardizovaných datových souborů. Nezbytným předpokladem pro funkčnost sytému jsou lidské zdroje. Způsob, jakým jsou cíloví uživatelé seznamováni s novým elektronickým systémem, přispívá ke změně postojů ve využívání a následně změně firemní kultury [8,14– 16]. Proto byla při validaci datového souboru věnována významná pozornost jednotlivým uživatelům, jejich zkušenostem a názorům a také z toho důvodu je součástí datového souboru několik doplňujících nástrojů, které slouží jako prostředky pro sebevzdělávání (obr. 5). Další aspekt, který je třeba vzít v úvahu, je počítačová gramotnost ošetřovatelského personálu. Někteří členové týmu mají přetrvávající negativní postoje k využívání informačních technologií (IT), což může souviset s jejich vzděláním, ale i předchozími zkušenostmi a možnostmi pracoviště. Je nezbytné k této otázce přistupovat citlivě a obezřetně, protože právě již zmiňovaná zkušenost s přínosy využívání IT a elektronických záznamů o pacientech ovlivňuje jejich přijetí v budoucnosti a ochotu některých zdravotnických pracovníků s nimi pracovat [17,18].
Fig. 5. Predilection sites of Pressure ulcers.

Závěr
V rámci validace nového datového standardu pro monitorování dekubitů jsme ve druhém pilotním sběru dat ověřili, že pro potřeby řešení projektu byla nejvhodnějším nástrojem ke sběru údajů on-line databáze vytvořená ve speciálním elektronickém prostředí v rámci projektu. Připravený technický popis softwaru by tak měl umožnit její jednoduchou implementaci na národní úrovni. Software je aplikovatelný u různých poskytovatelů péče využívajících vlastní informační systém ke sjednocení souboru údajů sledovaných u pacientů v riziku dekubitů či s dekubitem vzniklým za hospitalizace, ale i dekubitem vzniklým mimo zdravotnické zařízení (tzv. přineseným). Přesný technický popis nově připraveného a validovaného datasetu povede k eliminaci problémů, s nimiž byla konfrontována centra, která realizovala sběr dat jinou formou (využití primárně dat ve vlastním informačním systému nemocnice a následná kompletace exportu dat pro projekt). Nejčastější nedostatky/ neúplnosti byly zjištěny u údajů souvisejících s ukončením poskytované péče (propuštění, překlad, úmrtí), a proto byly navrženy změny ve finálním datasetu. Nově vytvořený datový soubor nesmí být nástrojem, který by zvyšoval administrativní zátěž zdravotnických pracovníků. Musí umožnit získání nových znalostí a zkušeností, stejně jako podpořit jednotné postupy v monitorování výskytu dekubitů a účelné plánování a realizaci preventivních opatření.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
doc. PhDr. Andrea Pokorná, Ph.D.
Katedra ošetřovatelství LF MU
Kamenice 3, 625 00 Brno
e-mail: apokorna@med.muni.cz
Přijato k recenzi: 20. 6. 2018
Přijato do tisku: 8. 7. 2018
Sources
1. Collier M. Pressure ulcer incidence: the development and benefits of 10 year’s-experience with an electronic monitoring tool (PUNT) in a UK Hospital Trust. EWMA Journal 2015; 15(2): 15– 20.
2. Pokorná A, Benešová K, Mužík J et al. Sledování dekubitálních lézí u pacientů s neurologickým onemocněním – analýza Národního registru hospitalizovaných. Cesk Slov Neurol N 2016; 79/ 111 (Suppl 1): S8– S14. doi: 10.14735/ amcsnn2016S8.
3. Pokorná A, Saibertová S, Vasmanská S et al. Registers of pressure ulcers in an international context. Cent Eur J Nurs Midwifery 2016; 7(2): 444– 452. doi: 10.15452/ CEJNM.2016.07.0013.
4. Pokorná A, Benešová K, Jarkovský J et al. Pressure injuries in inpatient care facilities in the Czech Republic. J Wound Ostomy Continence Nurs 2017; 44(4): 331– 335. doi: 10.1097/ WON.0000000000000344.
5. Gunningberg L, Hommel A, Bååth C et al. The first national PU prevalence survey in county council and municipality settings in Sweden. J Eval Clin Pract 2013; 19(5): 862– 867. doi: 10.1111/ j.1365-2753.2012.01865.x.
6. Demarré L, Van Lancker A, Van Hecke A et al. The cost of prevention and treatment of pressure ulcers: a systematic review. Int J Nurs Stud 2015; 52(11): 1754– 1774. doi: 10.1016/ j.ijnurstu.2015.06.006.
7. Demarré L, Verhaeghe S, Annemans L et al. The cost of pressure ulcer prevention and treatment in hospitals and nursing homes in Flanders: a cost-of-illness study. Int J Nurs Stud 2015; 52(7): 1166– 1179. doi: 10.1016/ j.ijnurstu.2015.03.005.
8. Pokorná A, Jarkovský J, Mužík J et al. A new online software tool for pressure ulcer monitoring as an educational instrument for unified nursing assessment in clinical settings. MEFANET Journal 2016; 4(1): 26– 32.
9. Alhaug J, Gay CL, Henriksen C et al. Pressure ulcer is associated with malnutrition as assessed by Nutritional Risk Screening (NRS 2002) in a mixed hospital population. Food Nutr Res 2017; 61(1): 1324230. doi: 10.1080/ 16546628.2017.1324230.
10. Jeong M K, Hyunjeong L, Taehoon H et al. Perioperative factors associated with pressure ulcer development after major surgery. Korean J Anesthesiol 2018; 71(1): 48– 56. doi: 10.4097/ kjae.2018.71.1.48.
11. Hong-Lin Ch, Xiao-Yan C, Juan W. The incidence of pressure ulcers in surgical patients of the last 5 years: a systematic review. Wounds 2012; 24(9): 234– 241.
12. Schoonhoven L, Defloor T, Grypdonck MH. Incidence of pressure ulcers due to surgery. J Clin Nurs 2002; 11(4): 479– 487.
13. Kottner J, Balzer K. Do pressure ulcer risk assessment scales improve clinical practice? J Multidiscip Healthc 2010; 3(3): 103– 111. doi: 10.2147/ JMDH.S9286.
14. Mitchell I, Schuster A, Smith K et al. Patient safety incident reporting: a qualitative study of thoughts and perceptions of experts 15 years after ‚To Err is Human‘. BMJ Qual Saf 2016; 25(2): 92– 99. doi: 10.1136/ bmjqs-2015-004405.
15. Stavropoulou C, Doherty C, Tosey P. How effective are incident-reporting systems for improving patient safety? A systematic literature review. Milbank Q 2015; 93(4): 826– 866. doi: 10.1111/ 1468-0009.12166.
16. De Veer AJ, Franke AL. Attitudes of nursing staff towards electronic patient records: a questionnaire survey. Int J Nurs Stud 2010; 47(7): 846– 854. doi: 10.1016/ j.ijnurstu.2009.11.016.
17. Stevenson JE, Nilsson GC, Peterson GI et al. Nurses experience of using electronic patient records in everyday practice in acute/ inpatient ward settings: a literature review. Health Informatics J 2010; 16(1): 63– 72. doi: 10.1177/ 1460458209345901.
18. Li J, Westbrook J, Callen, J et al. The role of ICT in supporting the disruptive innovation: a multisite qualitative study of nurse practitioners in emergency departments. BMC Med Inform Decis Mak 2012; 12: 27. doi: 10.1186/ 1472-6947-12-27.
Labels
Paediatric neurology Neurosurgery NeurologyArticle was published in
Czech and Slovak Neurology and Neurosurgery

2018 Issue Suplementum 1
Most read in this issue
- Dekubity u pacientov s komorbidnými neurologickými ochoreniami
- Monitoring tlakových lézí – validace datasetu po druhém pilotním sběru dat
- Chondroblastický osteosarkom maxily, pacientka s Li-Fraumeni syndromem
- Rekonstrukce defektů dutiny ústní supraklavikulárním lalokem
