Možné využití spánkové endoskopie pro zvýšení efektivity léčby (operační i neoperační) u pacientů s obstrukční spánkovou apnoí
The Role of Drug-induced Sleep Endoscopy in Treatment (Surgical and Non-surgical) in Patients with Obstructive Sleep Apnea
Aim:
Identifying the site of obstruction and the pattern of airway changes during sleep is essential to guide the treatment for obstructive sleep apnoea (OSA) in adults. The aim of the study was to evaluate whether drug-induced sleep endoscopy (DISE) helps to identify the site of obstruction in patients with OSA and whether DISE can find the reason for continuous positive airway pressure (CPAP) failure or intolerance.
Methods:
66 patients with OSA (8 women, 58 men) were enrolled for this prospective observational study and indicated for DISE in the period from August 2015 to September 2016. The sites of obstruction in the upper airways were identified. The indications for surgery according to otorhinolaryngology examination before DISE and after DISE were compared. In 11 patients with severe OSA and/ or previously failed CPAP treatment, DISE with simultaneous CPAP (continuous positive airway pressure) was performed.
Results:
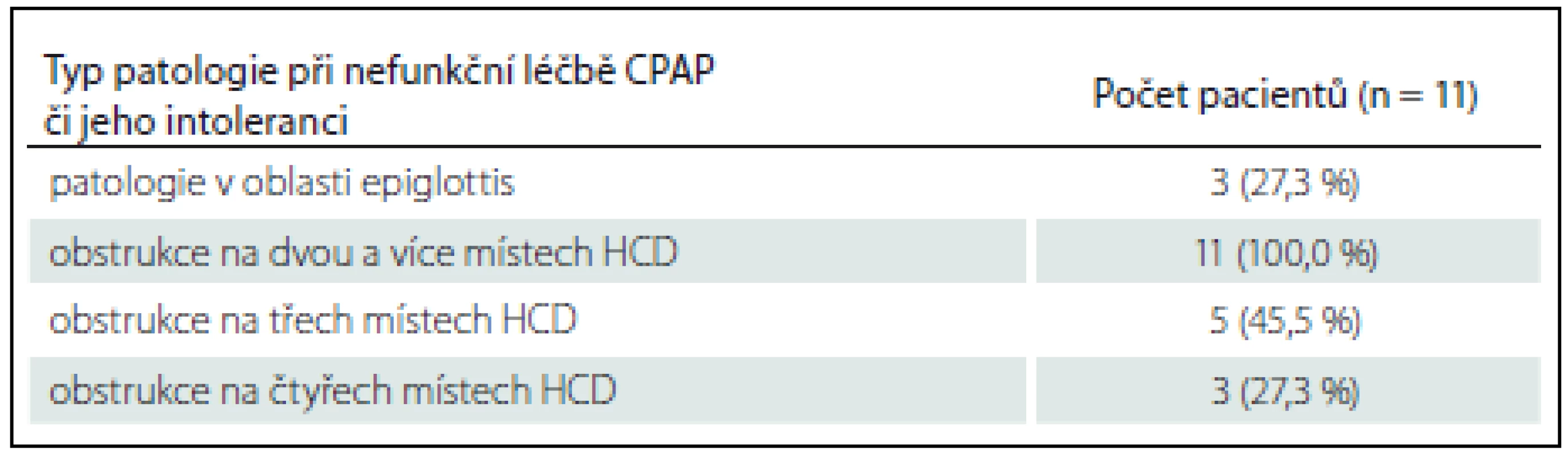
The most frequent multilevel collapse pattern was a combination of palatal, oropharyngeal, and base of tongue collapse (33.3%). A pathology of larynx (epiglottis) was observed in 21/ 66 (31.8%) patients. After DISE the surgical plan was changed in 44/ 66 (66.7%) of all patients. A pathology of epiglottis as a reason for CPAP failure was observed in 3/ 11 (27.3%) patients.
Conclusion:
DISE helps to identify the site of obstruction of the upper airways in patients with OSA more accurately. The larynx plays an important role in OSA. Laryngeal obstruction can be a reason for intolerance of CPAP and failure of OSA surgery.
Key words:
drug-induced sleep endoscopy – obstructive sleep apnea – larynx – continuous positive airway pressure
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers
Chinese summary - 摘要
药物诱导睡眠内镜在阻塞性睡眠呼吸暂停患者治疗(手术和非手术)中的作用
目标:
识别阻塞部位和睡眠期间气道变化的模式对于指导成年人阻塞性睡眠呼吸暂停(OSA)的治疗是必不可少的。本研究的目的是评估药物诱导睡眠内镜(DISE)是否有助于确定OSA患者梗阻部位,以及DISE是否能够找到持续气道正压通气(CPAP)失败或不耐受的原因。
方法:
在2015年8月至2016年9月期间,66名OSA患者(8名女性,58名男性)参加了DISE的前瞻性观察研究,并确定了其上呼吸道梗阻部位。根据耳鼻咽喉科检查比较了DISE前、后的手术指征。在11例重度OSA和/或先前CPAP治疗失败的患者中,同时进行DISE和CPAP(持续气道正压通气)治疗。
结果:
最常见的多层面塌陷模式是腭部、口咽部和舌根塌陷的组合(33.3%)。在21/66(31.8%)的患者中观察到喉(会厌软骨)的病理异常。DISE治疗后,44/66(66.7%)的患者的手术计划被改变。会厌软骨病理异常导致3/11(27.3%)的患者CPAP治疗失败。
结论:
DISE有助于更准确地确定OSA患者上呼吸道梗阻部位。喉在OSA中起着重要的作用。 喉阻塞可能是CPAP不耐和OSA手术失败的原因之一。
关键词:
药物诱导睡眠内镜 - 阻塞性睡眠呼吸暂停 - 喉 - 持续气道正压通气
Authors:
J. Hybášková 1; O. Jor 2; V. Novák 3; P. Matoušek 1
; Pavel Komínek 1
Authors‘ workplace:
Klinika otorinolaryngologie a chirurgie
hlavy a krku LF OU a FN Ostrava
1; Klinika anesteziologie, resuscitace
a intenzivní medicíny LF OU
a FN Ostrava
2; Centrum pro poruchy spánku a bdění
– spánková laboratoř, Oddělení
dětské neurologie, FN Ostrava
3
Published in:
Cesk Slov Neurol N 2017; 80/113(4): 428-433
Category:
Original Paper
doi:
https://doi.org/10.14735/amcsnn2017428
Overview
Cíl:
Cílem spánkové endoskopie (Drug-Induced Sleep Endoscopy; DISE) je objektivizace míst/ a obstrukce v horních cestách dýchacích (HCD) v uměle navozeném spánku u pacientů s obstrukční spánkovou apnoí (OSA), a zvýšení efektivity léčby. Pomocí DISE lze také odhalit příčinu intolerance přetlakové ventilace (Continuous Positive Airway Pressure; CPAP) nebo též titrovat CPAP.
Metodika:
V období od 8/ 2015 do 9/ 2016 bylo pomocí DISE vyšetřeno 66 pacientů (8 žen a 58 mužů) s OSA. Byla zjišťována místa obstrukce v HCD a srovnávány indikace k operaci u pacientů vyšetřených v bdělém stavu s indikací k operaci stanovenou na základě DISE vyšetření. U 11 pacientů byla provedena DISE současně se CPAP. Byla zjišťována příčina nefunkčnosti CPAP a hodnocen vizuální efekt CPAP.
Výsledky:
Nejčastější kombinace obstrukce HCD byla měkké patro, laterální stěny hltanu a kořen jazyka, a to u 22 z 66 pacientů (33,3 %). Patologie v oblasti epiglottis byla pozorována u 21 z 66 pacientů (31,8 %). U 44 z 66 pacientů (66,7 %) se indikace k operaci na základě DISE změnila. U 3 z 11 pacientů (27,3 %) byla pomocí DISE zjištěna jako příčina nefunkčnosti CPAP patologie v oblasti epiglottis.
Závěr:
Díky individuální analýze každého pacienta a přesnější diagnostice v uměle navozeném spánku může být léčba cílená, a tím i úspěšnější. Můžeme odhalit příčinu nefunkčnosti CPAP nebo CPAP přímo pomocí DISE titrovat.
Klíčová slova:
spánková endoskopie – obstrukční spánková apnoe – flexibilní endoskopie – přetlaková ventilace
Úvod
Hlavním diagnostickým a následně i léčebným problémem u pacientů s obstrukční spánkovou apnoí (OSA) je určení míst/ a v oblasti horních cest dýchacích (HCD), kde dochází k obstrukci ve spánku [1]. Tato situace nastává proto, že všechna vyšetření jsou prováděna v bdělém stavu pacienta a konfigurace HCD při vědomí a během spánku může být naprosto odlišná [2– 4]. V posledních letech se do popředí dostává spánková endoskopie (Drug-Induced Sleep Endoscopy; DISE). Jedná se o flexibilní endoskopii HCD a hltanu v uměle navozeném spánku. Ten je navozen pomocí krátkodobých nitrožilně podávaných hypnotik (propofolu) a midazolamu [2,5]. Vyšetření umožňuje objektivizovat míru obstrukce ve spánku, a je tedy podstatně přesnější než endoskopické vyšetření HCD a hltanu u pacienta při vědomí. V žádném případě však nenahrazuje polysomnografické vyšetření [2– 5]. Je známo, že zlatý standard péče o pacienty s těžkou formou OSA je léčba přetlakovou ventilací (Continuous Positive Airway Pressure; CPAP) [5– 11]. Je však řada pacientů, kteří léčbu pomocí CPAP netolerují.
Cílem naší studie bylo získat přesnější informace o stavu HCD ve spánku, a tím optimalizovat léčbu pacientů s OSA. Dále zhodnotit možnost endoskopického vyšetření ve spánku společně se CPAP přístrojem, a tak zjistit event. příčinu intolerance či nefunkčnosti CPAP.
Metodika
Na Klinice otorinolaryngologie a chirurgie hlavy a krku LF OU a FN Ostrava bylo v období od 8/ 2015 do 9/ 2016 pomocí DISE vyšetřeno 66 pacientů.
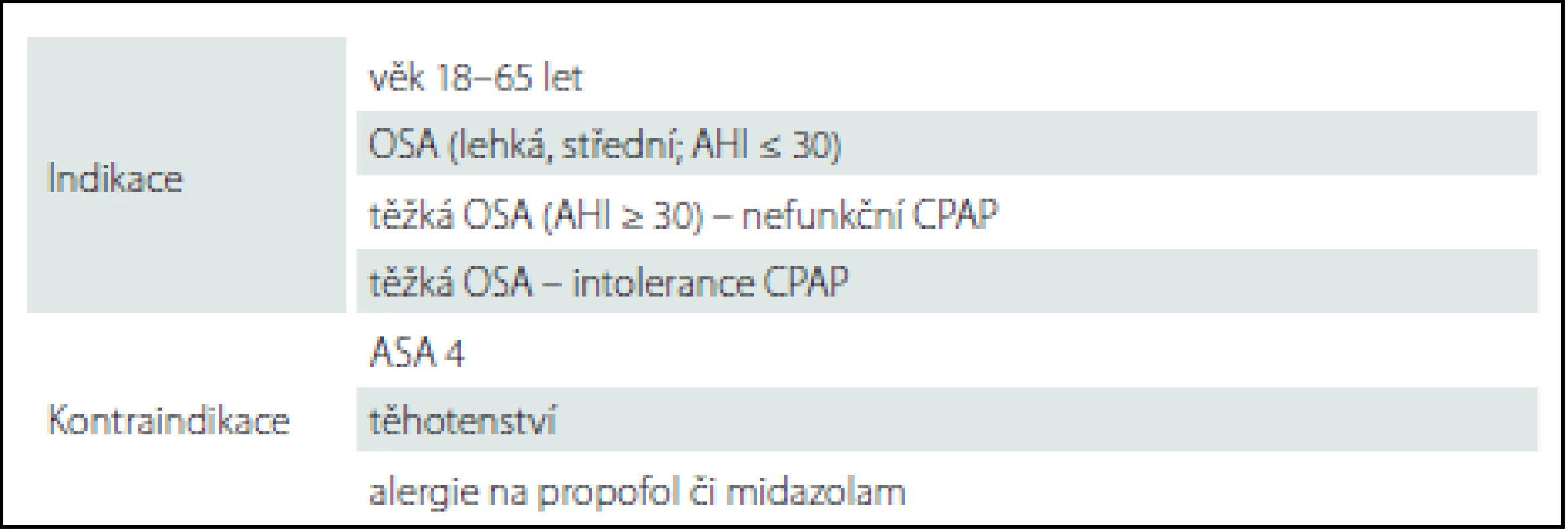
Vstupní kritéria
Do prospektivní studie byli zařazeni pacienti mezi 18 a 69 lety věku s OSA diagnostikovanou pomocí celonoční limitované polygrafie. Zařazeni byli pacienti s lehkou a středně těžkou formou OSA (AHI 5– 30), dále pacienti s těžkou OSA (AHI ≤ 30), kteří netolerovali léčbu CPAP (tab. 1).
ORL vyšetření
U každého pacienta byla důsledně odebrána podrobná anamnéza, rovněž byl zaznamenán věk, pohlaví a vypočítáno BMI (Body Mass Index). Pacient vyplnil tři standardně používané dotazníky: Epworthská škála spavosti (kvantifikace denní spavosti), dotazník analogové škály chrápání (pacient subjektivně hodnotí míru chrápání od 0– 10, kdy 10 je maximum) a dotazník pro pacienty s OSA vytvořený na pracovišti.
Každý pacient dále podstoupil podrobné ORL vyšetření s hodnocením velikosti patrových tonzil dle Friedmanna, jakož i hodnocení vztahu kořene jazyka k měkkému patru pomocí klasifikace Mallampati.
Součástí ORL vyšetření byla i flexibilní endoskopie HCD v bdělém stavu, při které se hodnotilo zúžení v oblasti laterálních stěn hltanu vč. patrových tonzil, dále zúžení v oblasti kořene jazyka a patologie v oblasti epiglottis.
Na základě těchto vyšetření byla stanovena indikace k operaci – uvulopalatofaryngoplastika (UPPP) samostatně nebo současně s radiofrekvenční termoterapií kořene jazyka. Poté pacienti podstoupili DISE vyšetření.
Spánková endoskopie
DISE byla prováděna za jednodenní hospitalizace na Klinice otorinolaryngologie a chirurgie hlavy a krku LF OU a FN Ostrava jako samostatné vyšetření. Operační výkon byl event. proveden až v druhé době. Všechna vyšetření prováděl a hodnotil jeden lékař. Vyšetření bylo zahájeno podáním premedikace – midazolam v dávce 5 mg intramuskulárně a atropin v dávce 0,5 mg intramuskulárně 30 min před odjezdem na sál. Vyšetření bylo prováděno na standardním operačním sále vybaveném anesteziologickou věží, za monitorace životních funkcí pacienta (krevní tlak, saturace krve kyslíkem, elektrokardiogram). Na operačním sále byla provedena lokální anestezie sliznic nosu (10% lidocain). Následně byl pacient anesteziologem uveden do umělého spánku bolusem propofolu intravenózně 1 mg/ kg. Umělý spánek byl udržován dalšími bolusy propofolu 10– 20 mg každých 3– 5 min. Hloubka anestezie byla měřena bispektrálním indexem (BIS). Jedná se o hodnocení hloubky anestezie pomocí EEG monitoringu, kde je EEG signál softwarově zpracován na bezrozměrové číslo od 0 do 100, kdy 100 je plné vědomí a hodnota pod 40 odpovídá kómatu. Cílová hodnota BIS při DISE by měla být 50– 70 [7]. V průběhu tohoto uměle navozeného spánku byla provedena endoskopie HCD flexibilním endoskopem o průměru 3,5 mm. V každé ze čtyř etáží (měkké patro, laterální stěny hltanu, kořen jazyka a epiglottis) byl endoskop postupně zastaven a byly sledovány obstrukce, jejich stupeň a typ. Záznam byl nahrán a následně hodnocen.
Při nálezu obstrukce v oblasti kořene jazyka bylo součástí vyšetření i manuální předsunutí dolní čelisti ne více než o 5 mm a hodnocení efektu tohoto zákroku jako prediktor efektivnosti stomatochirurgické léčby (mandibulární protraktor, chirurgický předsun čelistí).
K hodnocení výsledků DISE byla použita VOTE klasifikace dle Keziriana (Velum, Oropharynx, Tongue, Epiglottis; VOTE), podle které je hodnocena obstrukce na čtyřech místech horních cest dýchacích – oblast měkkého patra, laterálních stěn faryngu vč. patrových tonzil, kořene jazyka a epiglottis. Je hodnocen jednak stupeň obstrukce, jednak její konfigurace (předozadní, cirkulární, laterolaterální). Stupeň obstrukce v každé této části je hodnocen třemi stupni: 0 – žádná obstrukce, 1 – částečná obstrukce, 2 – úplná obstrukce [12].
Na základě výsledků DISE byla stanovena indikace k operaci.
Takto získaná indikace k operaci na základě vyšetření při vědomí a na základě DISE vyšetření byla srovnána.
Spánková endoskopie současně s přetlakovou ventilací
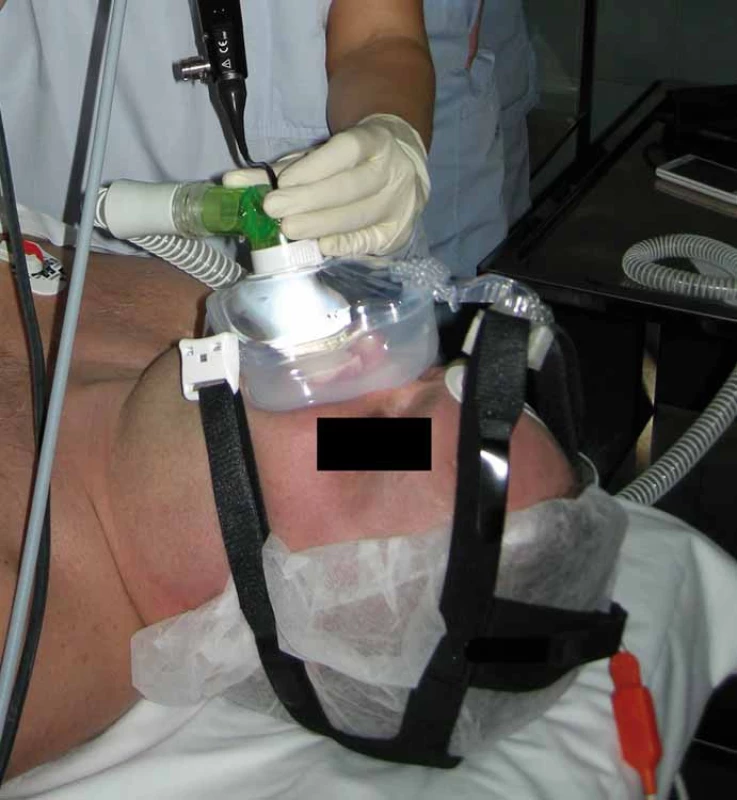
K DISE současně se CPAP byli indikováni pacienti s těžkou OSA, kteří netolerovali léčbu CPAP. Současně bylo třeba, aby byl dostupný neurolog, který toto vyšetření na operačním sále prováděl zároveň s ORL lékařem a anesteziologem. Po provedení DISE byla, v případě indikace současného vyšetření DISE se CPAP, pacientovi na obličej přiložena maska CPAP, která byla předem vybrána a vyzkoušena již na oddělení, aby dobře těsnila. Mezi masku a hadici přístroje byl vložen speciální ventil, jenž umožňoval vsunutí endoskopu o průměru 3,5 mm do masky, aniž se porušila její těsnost (obr. 1). Vyšetření bylo zahájeno tlakem 6 hPa, v každé ze čtyř etáží (měkké patro, laterální stěny hltanu, kořen jazyka a epiglottis) byl endoskop postupně zastaven a byly sledovány obstrukce, jejich stupeň a typ. HCD byly takto vyšetřeny při tlacích 6, 8, 10, 12, 14 a 18 hPa. Jednotlivé záznamy byly nahrány, hodnocení probíhalo ihned v průběhu vyšetření. Byl hodnocen vizuální efekt CPAP na snížení obstrukce HCD současně s hodnotami saturací krve kyslíkem (SpO2) měřeným na prstu horní končetiny. Tím byl stanoven tlak optimální pro udržení hodnot SpO2 mezi 96 a 100 %.
Výsledky
Na Klinice otorinolaryngologie a chirurgie hlavy a krku LF OU a FN Ostrava bylo v období od 8/ 2015 do 9/ 2016 bylo pomocí celonoční limitované polygrafie vyšetřeno 174 pacientů s chrápáním a podezřením na OSA. U 102 pacientů byla diagnostikována OSA (AHI ≥ 5), pouze 66 pacientů (8 žen, 58 mužů) bylo indikováno k DISE vyšetření (tab. 2). Lehká OSA byla diagnostikována u 18/ 66 pacientů (27,2 %), středně těžká OSA u 14/ 66 (21,2 %) pacientů a těžká OSA u 34/ 66 (51,5 %) pacientů.

Během všech 66 provedených vyšetření jsme nezaznamenali žádnou komplikaci ve smyslu aspirace slin, laryngospazmus či regurgitace žaludečních šťáv s aspirací.
Nejčastější obstrukce byla pozorována v oblasti měkkého patra 65/ 66 (98,5 %), následována obstrukcí v oblasti laterálních stěn hltanu a patrových tonzil 57/ 66 (86,4 %). Obstrukce v oblasti kořene jazyka byla zjištěna u 41/ 66 pacientů (62,1 %). Patologie v oblasti epiglottis pak u 21/ 66 pacientů (31,8 %).
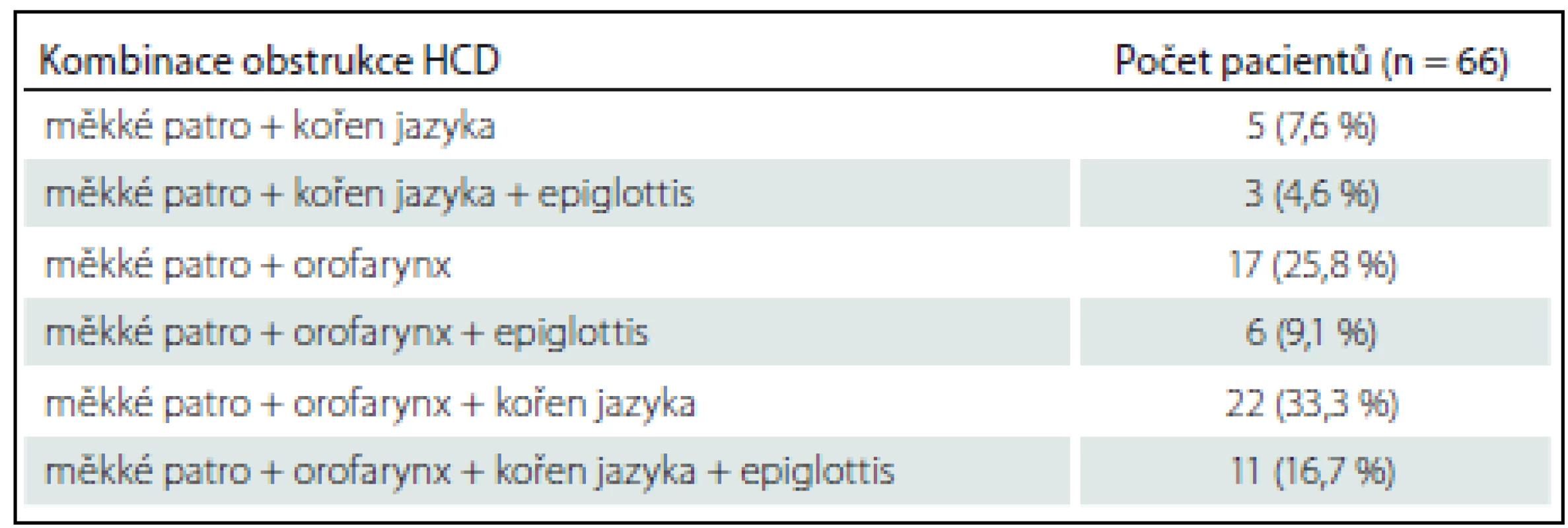
Obstrukce na dvou a více místech byla pozorována u 64/ 66 pacientů (96,9 %), obstrukce na všech čtyřech místech u 11/ 66 pacientů (16,6 %). Nejčastější kombinací byla obstrukce měkkého patra, laterálních stěn hltanu a kořene jazyka u 22/ 66 pacientů (33,3 %) (tab. 3).
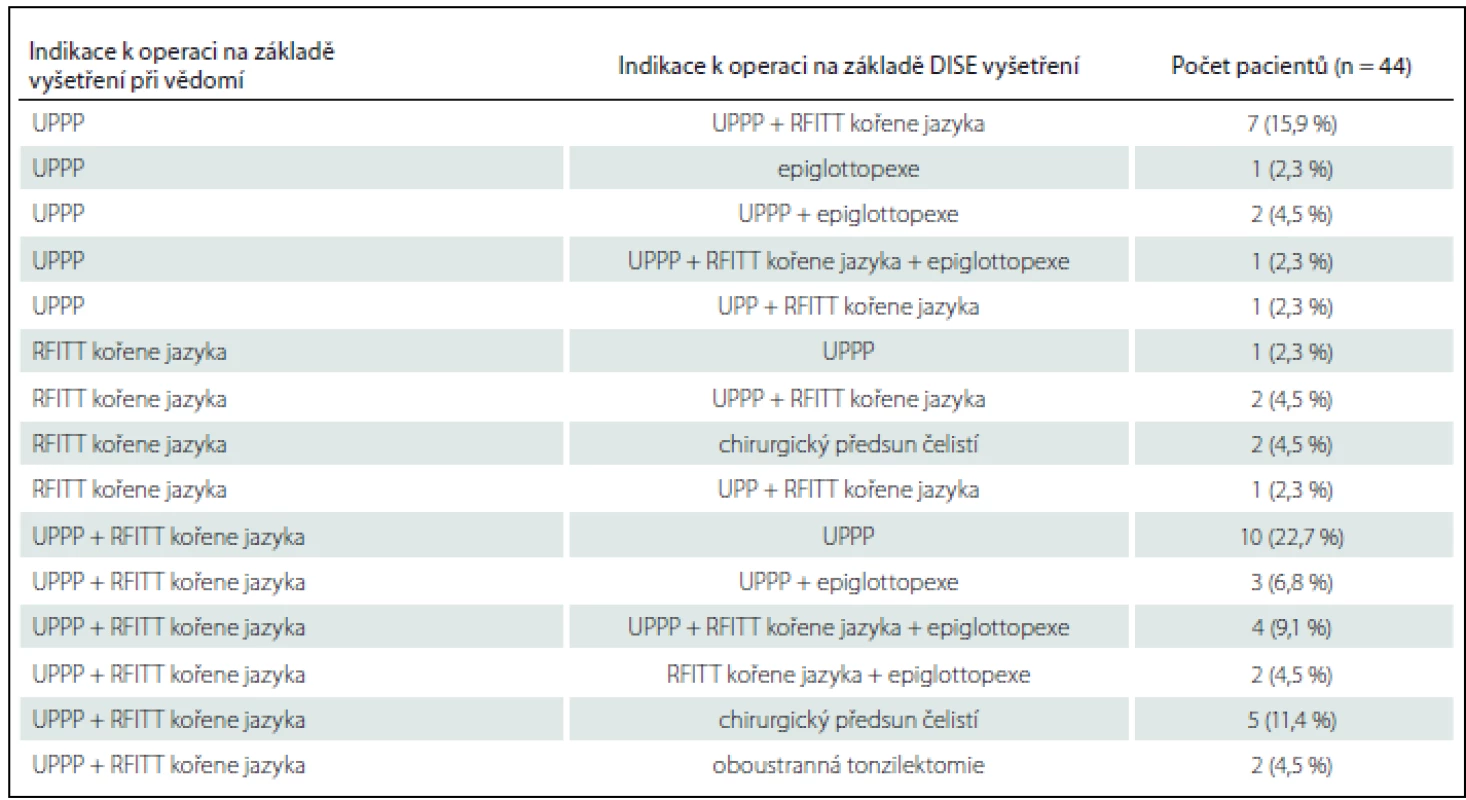
Ve 44 případech (66,7 %) došlo na základě DISE vyšetření ke změně indikace k operaci. Nejčastější změnou v indikaci byla změna UPPP a radiofrekvenční termoterapie kořene jazyka (RFITT) pouze v samotnou UPPP, a to v 10/ 44 případů (22,7 %), druhou nejčastější pak změna z UPPP na UPPP + RFITT v 7/ 44 případů (15,9 %). Podrobnější přehled změn indikací k operaci je uveden v tab. 4.
U 11 pacientů bylo provedeno vyšetření DISE současně s aplikací CPAP a zkoušeny tlaky 6, 8, 10, 12, 14 a 18 hPa. U 11/ 11 (100 %) zjištěna multietážová (dvě a více míst) obstrukce HCD, 4/ 11 pacientů (36,4 %) mělo obstrukci na třech místech HCD a u 2/ 11 pacientů (18,2 %) byla zjištěna obstrukce na všech čtyřech místech HCD. U 3/ 11 pacientů (27,3 %) byla jako příčina nefunkčnosti CPAP stanoven na patologie v oblasti epiglottis (tab. 5). Při aplikaci CPAP docházelo paradoxně ještě k většímu zatlačení epiglottis na zadní stěnu hltanu a CPAP nefungoval, SpO2 klesalo. Tlak pro oddálení epiglottis od zadní stěny hltanu a zprůchodnění dýchacích cest a normalizaci SpO2 byl u dvou pacientů 12 hPa a u třetího dokonce až 18 hPa (obr. 2a,b). CPAP netolerovali vůbec 2/ 11 pacientů (18,2 %). Jednalo se o pacienty s těžkou OSA. Jeden pacient (AHI 32,9, t90 = 18,1 %) se při všech tlacích (6– 18 hPa) budil nebo se dechově bránil, saturace krve kyslíkem nebyla nikdy vyšší než 79 %. U tohoto pacienta byla zjištěna obstrukce v oblasti měkkého patra a orofaryngu, byl tedy indikován primárně k operační léčbě (UPPP). Druhý pacient (AHI 43,2, t90 = 14,4 %) měl obstrukci na všech čtyřech místech HCD a ani vysoké tlaky (18 hPa) nebyly schopny HCD otevřít. Úspěšný byl pouze předsun dolní čelisti, pacient byl indikován ke stomatochirurgické léčbě.
Diskuze
DISE je prozatím jediná metoda, s jejíž pomocí lze přímo zjistit místa obstrukce v HCD při uměle navozeném spánku, a tím optimalizovat léčbu pacientů s OSA [2,5]. Při uměle navozeném spánku dojde k uvolnění svalstva HCD a k obstrukci, kterou můžeme přímo vizualizovat a objektivizovat provedením flexibilní endoskopie [1– 5].
V zahraničí je DISE běžně používaná diagnostická metoda. Pilaete et al provedli DISE u 61 pacientů a zjistili, že obstrukce na jednom místě HCD se vyskytla u 13 pacientů, zatímco u 48 pacientů objevili obstrukci na více místech HCD. Původní indikace k operaci se na základě DISE změnila u 41 % pacientů [13].
Vroegop et al publikovali v roce 2014 studii o souboru 1 249 pacientů, kteří podstoupili DISE vyšetření. Zjistili, že nejčastější kolaps HCD je v oblasti měkkého patra (81 %), kolaps na více než jednom místě (multietážově) byl zjištěn v 68,2 %. Nejčastější kombinace obstrukce HCD byla obstrukce v oblasti měkkého patra a kořene jazyka, a to v 25,5 %. Výskyt kolapsu na více místech HCD stoupal s tíží OSA a BMI [14].
Salamanca et al shodně s našimi výsledky pozorovali orofaryngeální obstrukci u 96,0 % z 641 pacientů, kteří podstoupili DISE vyšetření [15].
V minulosti bylo za nejčastější místo obstrukce považováno měkké patro, prostřednictvím DISE však vyšlo najevo, že obstrukce HCD může být i na několika různých místech [1– 5]. V našem souboru byla multietážová obstrukce (na dvou a více místech) pozorována u 64/ 66 pacientů (96,94 %), obstrukce na všech čtyřech místech dokonce u 11/ 66 pacientů (16,6 %). Nejčastější kombinace obstrukce byla měkké patro, laterální stěny hltanu a kořen jazyka u 22/ 66 pacientů (33,3 %). Operační ovlivnění více etáží najednou může být technicky velmi obtížné. V minulosti byla jako standardní operace proti chrápání prováděna UPPP. Tato operace ovlivní pouze dvě etáže HCD, a to měkké patro a oblast orofaryngu, kořen jazyka ani epiglottis neřeší. I tato skutečnost může být příčinou nízké úspěšnosti operační léčby.
Dle souhrnného článku, který publikovali Torre et al, je patologie epiglottis v současné době díky DISE vyšetření diagnostikována a její prevalence je mnohem vyšší, než se předpokládalo. V jednotlivých studiích byla pozorována mezi 12 a 73 % [16].
Tato skutečnost může být jednou z příčin nízké úspěšnosti operační léčby pacientů s OSA, neboť operační léčba je cílena na oblast hltanu a kořene jazyka. Patologií epiglottis se nezabývá [16]. Patologie v oblasti epiglottis může být také jednou z příčin intolerance či nefunkčnosti CPAP [16,17].
Patologie v oblasti epiglottis byla pozorována u 21/ 66 pacientů (31,8 %). Tuto patologii jsme ani na jednom pacientovi při vyšetření v bdělém stavu nezjistili. Nejčastějším typem patologie epiglottis u 17/ 21 (81,0 %) bylo nasávání epiglottis na zadní stěnu hltanu při inspiriu (closing door). Další možnou patologií může být svinování epiglottis a její laterolaterální obstrukce, kterou jsme pozorovali u 4/ 21 pacientů (19,0 %).
Právě patologie epiglottis byla příčinou nefunkčnosti CPAP u 3/ 11 (27,3 %) pacientů, u nichž byla zjištěna patologie epiglottis typu closing door. Při aplikaci CPAP docházelo paradoxně ještě k většímu zatlačení epiglottis na zadní stěnu hltanu a CPAP nefungoval. Tlak pro oddálení epiglottis od zadní stěny hltanu a zprůchodnění dýchacích cest byl u dvou pacientů 12 hPa a u třetího dokonce až 18 hPa (obr. 2a,b). V našem souboru jsme pozorovali dva pacienty (18,2 %) s těžkou OSA, kteří netolerovali CPAP ani při jednom ze zkoušených tlaků, efekt na HCD byl minimální, SpO2 se pohybovalo kolem 80 %. V jednom případě byl efektivní pouze předsun dolní čelisti, při kterém se saturace krve kyslíkem normalizovala a apnoe vymizely. Pacient byl indikován ke stomatochirurgické léčbě (chirurgický předsun čelistí). Druhý pacient měl obstrukce v oblasti měkkého patra a orofaryngu, byl taktéž indikován k primární operační léčbě (UPPP). Za významný benefit vyšetření je proto možné považovat skutečnost, že jen díky DISE bylo možné zjistit, jak CPAP u obou pacientů funguje ve spánku, proč ho pacienti netolerují, co je příčinou apnoí a jaká je možná alternativní, ale efektivní léčba „šitá na míru“.
Kezirian et al publikovali, že u pacientů, kteří netolerovali CPAP nebo byl CPAP nefunkční, byla zjištěna multietážová obstrukce HCD a 15 % pacientů mělo primární obstrukci v oblasti epiglottis [18].
Stejně tak jsme i my pozorovali, že multietážová obstrukce HCD byla přítomna u všech 11 pacientů, kteří netolerovali CPAP, příčina intolerance v důsledku patologie epiglottis však byla vyšší (27,3 %).
Při srovnání indikací k operaci stanovených na základě vyšetření při vědomí a na základě DISE vyšetření jsme zjistili, že indikace se změnila u 44/ 66 pacientů (66,6 %). To odpovídá výsledkům studií v zahraničí. Nejčastější změnou v indikaci byla změna UPPP a radiofrekvenční termoterapie kořene jazyka (RFITT) pouze v samotnou UPPP, a to v 10/ 44 případů (22,7 %), druhou nejčastější pak změna z UPPP na UPPP + RFITT v 7/ 44 případů (15,9 %). Zde vidíme, že hypertrofický kořen jazyka při vědomí není vždy nutně příčinou obstrukce ve spánku. Tímto je díky DISE možno provést menší operační výkon (pouze UPPP) a snížit event. per- a pooperační komplikace.
I přesto, že soubor námi vyšetřených pacientů je prozatím malý, můžeme vidět, že naše výsledky se shodují s výsledky v zahraniční literatuře. Ačkoli nejčastější příčinou obstrukce HCD byla kombinace v oblasti měkkého patra, orofaryngu a kořene jazyka, tak poměrně významná část (31,8 %), byla způsobena patologií v oblasti epiglottis. Před zavedením DISE se o patologii hrtanu jako o možné příčině OSA nevědělo. Tuto patologii (překlápění epiglottis na zadní stěnu hltanu nebo její svinování) jsme při vědomí nepozorovali u žádného pacienta, a proto by nebylo možné operační léčbu tomuto přizpůsobit. Totéž lze říci i o zjištění příčiny nefunkčnosti či intolerance CPAP, neboť u 3/ 11 (27,3 %) vyšetřených pacientů byla jako příčina nefunkčnosti zjištěna právě patologie v oblasti epiglottis. Díky tomu vidíme, že hrtan má opravdu signifikantní roli v patofyziologii OSA.
Předkládané výsledky jsou pouze první částí naší studie a jsou teoretické (srovnávání indikací). Prozatím získáváme informace o stavu HCD v uměle navozeném spánku (pomocí DISE) a snažíme se zjistit, v jaké míře je odlišný stav HCD při vědomí a během spánku. Nejen naše výsledky, ale i výsledky v zahraničí ukazují, že rozdíl zjištěných obstrukcí je markantní. V další části naší studie již budeme zkoumat výsledky, a tím i úspěšnost operační léčby indikované na základě DISE.
DISE s CPAP provedená u 11 pacientů je prozatím zkušebním vyšetřením a dle výsledků má toto kombinované vyšetření určitě budoucnost. S jeho pomocí lze odhalit příčinu nefunkčnosti přetlakové ventilace, ale je možné i CPAP titrovat, čímž by mohla být v budoucnu zlepšena compliance pacientů indikovaných k léčbě CPAP. Je nutné vypracovat standardizovaný protokol k hodnocení tohoto vyšetření.
Závěr
Konfigurace HCD při vědomí a během spánku je odlišná. Pro lepší pochopení stavu HCD ve spánku je možné provést DISE. DISE je jednoduše proveditelná a bezpečná vyšetřovací metoda, s jejíž pomocí lze objektivizovat místa obstrukce HCD během uměle navozeného spánku a tím optimalizovat léčbu (operační i neoperační) pacientů s OSA. Kromě tohoto jsme díky DISE schopni odhalit patologii v oblasti epiglottis, která může být příčinou nejen nižší úspěšnosti operační léčby, ale i intolerance či nefunkčnosti CPAP.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
Podpořeno MZ ČR RVO FNOs/2016.
MUDr. Jaroslava Hybášková
Klinika otorinolaryngologie a chirurgie hlavy a krku
LF OU a FN Ostrava
17. listopadu 1790
708 52 Ostrava
e-mail: jaroslava.hybaskova@fno.cz
Přijato k recenzi: 2. 12. 2016
Přijato do tisku: 11. 5. 2017
Sources
1. Aktas O, Erdur O, Cirik AA, et al. The role of drug-induced sleep endoscopy in surgical planning for obstructive sleep apnea syndrome. European Archives of Oto-Rhino-Laryngology 2014;272(8):2039– 43. doi: 10.1007/ s00405-014-3162-8.
2. Campanini A, Canzi P, De Vito A, et al. Awake versus sleep endoscopy: personal experience in 250 OSAHS patiens. Acta Otorhinolaryngologica Italica 2010;30(2):73– 7.
3. Hybášková J, Babiarová V, Jor O, et al. Flexibilní endoskopie horních cest dýchacích v léky navozeném spánku. Otorinolaryng Foniat Prague 2016;1:30– 4.
4. Betka J, Klozar J, Kuchař M, et al. Léky navozená spánková endoskopie – cesta k lepším chirurgickým výsledkům při léčbě syndromu obstrukční spánkové apnoe, Cesk Slov Neurol N 2016;79/ 112(5):516– 20.
5. Cavaliere M, Russo F, Iemma M. Awake versus drug-induced sleep endoscopy: evaluation od airway obstruction in obstructive sleep apnea/ hypoponoea syndrome. Laryngoscope 2013;123(9):2315– 8.
6. Phang, KP, Rotenberg BW, Woodson BT. Advanced Surgical Techniques in Snoring and Obstructive SleepApnea. CA: Plural Pub 2013:43– 63.
7. De Corso E, Fiorita A, Rizzotto G, et al. The role of drug-induced sleep endoscopy in the diagnosis and management of obstructive sleep apnea syndrome: our personal experience. Acta Otorhinolaryngoloica Italica 2013;33(6):405– 13.
8. De Vito A, Liatas MC, Vanni A, et al. European position paper on drug-induced sedation endoscopy (DISE). Sleep Breath 2014;18(3):453– 65. doi: 10.1007/ s11325-014-0989-6.
9. Eichler C, Sommer JU, Stuck BA, et al. Does drug-induced sleep endoscopy change the treatment concept of patient with snoring and obstructive sleep apnea? Sleep Breath 2013;17(1):63– 8. doi: 10.1007/ s11325-012-0647-9.
10. Fernandez-Julián E, García-Pérez MA, García-Gallejo J, et al. Surgical planning after sleep versus awake techniques in patient with obstructive sleep apnea. Laryngoscope 2014;124(8):1970– 4. doi: 10.1002/ lary.24577.
11. Friedman M. Sleep apnea and snoring, surgical and non-surgical therapy. China: Saunders/ Elsevier 2009.
12. Kezirian EJ, Hohenhorst W, de Vries N. Drug-induced sleep endoscopy: the VOTE classification. Eur Arch Otorhinolaryngol 2011;268(8):1233– 6. doi: 10.1007/ s00405-011-1633-8.
13. Pileate K, Medts J, Delsupehe KG. Drug-induced sleep endoscopy ganges snoring management plan very significantly compared to standard clinical evaluation. Eur Arch Otorhinolaryngol 2014;271(5):1311– 9. doi: 10.1007/ s00405-013-2795-3.
14. Vroegop VA, Vanderveken OM, Boudewyns N,et al. Drug-induced sleep endoscopy in sleep-disordered breathing: report on 1,249 cases. Laryngoscope 2014;124(3):797– 802. doi: 10.1002/ lary.24479.
15. Salamanca F, Constantini F, Bianchi A, et al. Identification of obstructive sites and pattwens in obstructive sleep apnoea synrome by sleep endoscopy in 614 patients. Acta Otorhinolaryngologica Italica 2013;33(4):261– 6.
16. Torre C, Camacho M, Yung-Chuan Liu S, et al. Epiglottis collapse in adult obstructive sleep apnea: a systematic review. Laryngoscope 2016;126(2):515– 23. doi: 10.1002/ lary.25589.
17. Civelek S, Emre IE, Dizdar D, et al. Comparison of conventional continuous positive airway pressure to continuous positive airway pressure titration performed with sleep endoscopy. Laryngoscope 2014;122(3):691– 5. doi: 10.1002/ lary.22494.
18. Kezirian EJ, White DP, Malhotra A, et al. Interrater reliability of drug-induced sleep endoscopy. Arch Otolaryngol Head Neck Surg 2010;136(4):393– 7. doi: 10.1001/ archoto.2010.26.
Labels
Paediatric neurology Neurosurgery NeurologyArticle was published in
Czech and Slovak Neurology and Neurosurgery

2017 Issue 4
Most read in this issue
- Český národní registr Guillainova-Barrého syndromu
- Klinický pohled otorinolaryngologa a radiologa na klasifikaci zlomenin spánkové kosti
- Doporučený postup České pneumologické a ftizeologické společnosti a České společnosti dětské pneumologie pro dlouhodobou domácí léčbu poruch expektorace pomocí přístroje CoughAssist
- Poranění periferních nervů při suprakondylických zlomeninách humeru u dětí
