Indikace přední náhrady meziobratlové ploténky u zlomenin hrudní a bederní páteře s využitím magnetické rezonance – prospektivní studie
Indication for Anterior Disc Replacement in Fractures of Thoracic and Lumbar Spine Using Magnetic Resonance Imaging – a Prospective Study
The a uthors made a prospective evalu ati on of all pati ents with a thoracic or lumbar spine injury who were indicated for conservative therapy or for posteri or transpedicular fixati on (TP) surgery in an 18- month peri od. The gro up consisted of 89 pati ents (with average age of 46.04 ye ars), 58 men and 31 women. The follow‑up peri od was 18 to 36 months. The objective of the study was to ascertain, in the first place, the degree of damage to intervertebral discs and vertebral plates with the use of magnetic resonance imaging (MRI), and to evalu ate the influence of the injuri es on the pati ents’ clinical status while monitoring, for a peri od of 18 months, changes in the structure and form of the discs, the plates and the vertebral bodi es, as well as changes in the intensity of the disc signal during MRI. The results showed that pati ents with a type- A fracture (AO classificati on) who underwent a posteri or transpedicular fixati on procedure tended to develop grosser morphological changes, primarily disc and vertebral body height reducti on or even intraspongi o us herni ati on of both the upper and the lower disc into the vertebral body at higher age and with a proven higher degree of injury of the posteri or longitudinal ligament. Within the same 18- month follow‑up peri od, yo unger pati ents tended to have a lower disc signal intensity on STIR- sequence MRI while clinically showing the best functi onal results. The highest degree of disc and plate damage tre ated only with TP fixati on had significantly worse clinical results than those for lower degree damage. As a result, the evidence of a higher degree of disc and plate damage on the initi al MRI has a predictive value and correlates with a po orer clinical status of the pati ent 18 months post‑injury, and may become an important component of the indicati on algorithm, especi ally in considering anteri or disc replacement.
Key words:
injury – spine – intervertebral disc – magnetic resonance imaging – fixation
Authors:
L. Hrabálek 1; J. Bučil 2; M. Vaverka 1; M. Houdek 1; D. Krahulík 1; O. Kalita 1
Authors‘ workplace:
Neurochirurgická klinika LF UP a FN Olomouc, 2Radiologická klinika LF UP a FN Olomouc
1
Published in:
Cesk Slov Neurol N 2009; 72/105(2): 132-140
Category:
Original Paper
Overview
Autoři hodnotili prospektivně všechny paci enty s poraněním hrudní a bederní páteře, kteří byli v průběhu 18 měsíců indikováni ke konzervativní terapii nebo k operaci zadní transpedikulární (TP) fixací. Celý so ubor tvořilo 89 paci entů (průměrný věk 46,04 let), z toho bylo 58 mužů a 31 žen. Doba jejich sledování byla 18– 36 měsíců. Cílem studi e bylo odhalit zejména míru poškození mezi obratlových plotének a obratlových krycích desek s využitím magnetické rezonance (MR) a zhodnotit vliv poranění na klinický stav nemocných, v průběhu 18 měsíců sledovat strukturální a tvarové změny disku, krycí desky a obratlového těla a změny intenzity signálu disku na MR. Z výsledků vyplynulo, že paci enti se zlomenino u typu A dle AO léčení zadním přístupem TP fixací mají ve vyšším věku a při prokázaném vyšším stupni poranění zadního podélného vazu sklon k rozvoji hrubších morfologických změn, zejména ke snižování disku a těla nebo i k rozvoji intraspongi ózní herni ace horního i dolního disku do obratlového těla. U mladších nemocných pozorovali a utoři ve sledovaném průběhu 18 měsíců tendenci ke snížení intenzity signálu disku ve STIR sekvenci. Klinicky tito paci enti přitom vykazovali nejlepší funkční výsledky. Nejvyšší stupeň poranění disku a krycích desek ošetřený po uze TP fixací vedl k výrazně horším klinickým výsledkům, než tomu bylo u poranění nižšího stupně. Průkaz vyššího stupně poranění disku a krycí desky na inici álním MR má tedy prediktivní význam a je v korelaci s horším klinickým stavem paci enta po 18 měsících od úrazu. Může se stát důležito u so učástí indikačního algoritmu, zejména při zvažování přední náhrady disku.
Klíčová slova:
poranění – páteř – meziobratlová ploténka – magnetická rezonance – fixace
Úvod
Stabilita páteře je podmíněna integritou jak kostních, tak chrupavčitých a vazivových struktur a poranění jednoho nebo více těchto elementů může způsobit páteřní nestabilitu a poškození nervových struktur. Skiagrafie nebo počítačová tomografie (CT) zobrazí spolehlivě poranění kostních struktur páteře, ale míru poranění vazivových struktur a meziobratlové ploténky může předpovědět jen na základě nepřímých známek. Magnetická rezonance (MR) naopak přímo zobrazí stupeň poškození vazivového aparátu páteře a meziobratlové ploténky [1–7]. Korektní diagnóza je výsledkem komplexního vyhodnocení všech uvedených zobrazovacích metod a je podkladem pro správnou klasifikaci zlomenin [8]. Případné operační řešení by mělo selektivně postihnout poraněné struktury páteře a zajistit kvalitní zhojení všech typů fraktur.
Cílem této práce bylo odhalit zejména míru poškození meziobratlových plotének a krycích desek pomocí MR a zhodnotit vliv míry jejich poranění na klinický stav pacientů, sledovat strukturální a tvarové změny disku, krycí desky a obratlového těla a změny intenzity signálu disku na MR v průběhu 18 měsíců.
Materiál a metodika
Tato studie byla zahájena 1. 1. 2005 a ukončena 30. 6. 2006. Autoři do ní zařadili všechny pacienty s poraněním hrudní a bederní páteře, kteří byli indikováni ke konzervativní terapii nebo k operaci zadní transpedikulární fixací. Vyloučeni byli nemocní operovaní z předního přístupu a pacienti s osteoporotickými nebo jinými patologickými zlomeninami. Celý soubor tvořilo 89 pacientů (průměrný věk 46,04 let), z toho bylo 58 mužů a 31 žen. Doba jejich sledování byla 18–36 měsíců.
Po přijetí a zajištění nemocného autoři posoudili celkový klinický stav a neurologické postižení podle Frankelovy škály [9]. Každému pacientovi bylo standardně provedeno skiagrafické vyšetření hrudní, torakolumbální a bederní páteře v předozadní a bočné projekci. Na snímcích autoři zhodnotili lokalizaci zlomeniny, výšku přední hrany obratlového těla a úhel regionální kyfózy Cobbovou metodou, s přepočtem tohoto úhlu na sagitální index (SI) podle Farcyho [10]. Poraněný obratel a oba sousední byly poté došetřeny na CT (Hi-Speed Cti-Pro, General Electric, USA) spirální technikou ve vrstvách 1–3mm. Pokud bylo CT provedeno ve spádové nemocnici, vyšetření se již neopakovalo.
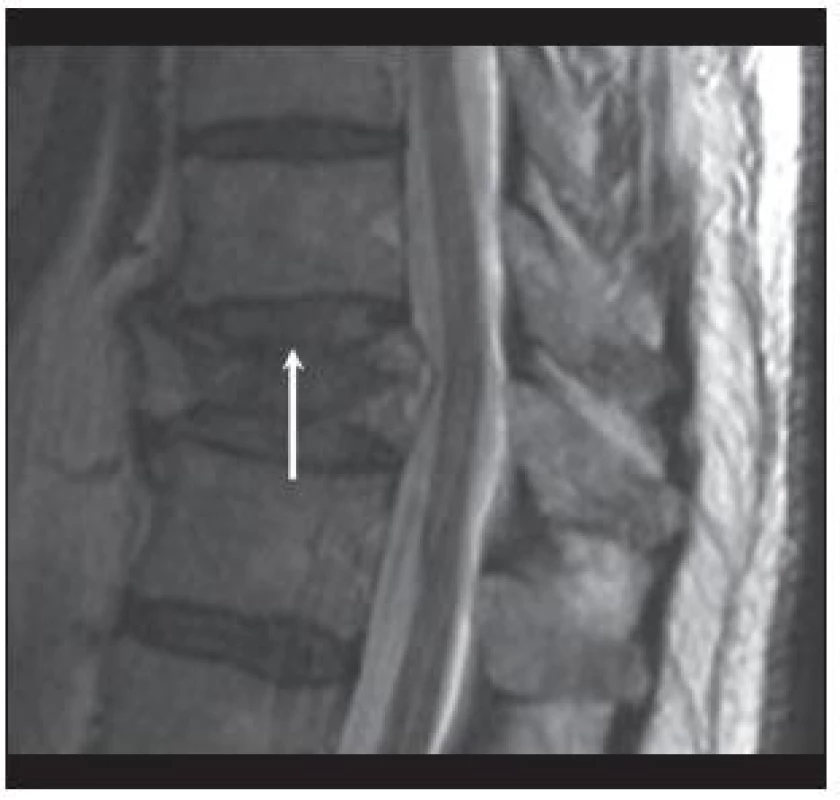
Všem pacientům autoři doplnili MR přístrojem Magnetom Symphony 1.5T (Siemens, Německo), v sagitální rovině v sekvenci T2 tse – rst sag pat 2 /i PAT/, v T1 tse – sag /i PAT/ a ve STIR sag Hi Res /i PAT/. Rozsah byl biforaminální, s tloušťkou vrstvy 4mm, TR/TE (msec) pro T2 bylo 3 520/95, pro T1 bylo 564/14 a pro STIR 4 500/70. V transverzální rovině bylo vyšetření jen v T2 váženém obraze. Autoři vyhodnotili MR podle Onerových kritérií a sledovali stav meziobratlových plotének (disku), stav obratlových krycích desek (krycích desek), míru poranění obratlového těla, poranění předního podélného vazu (PPV), poranění zadního podélného vazu (ZPV) a poranění zadního vazivového komplexu (ZVK), který tvoří ligamentum supraspinale (LSS), ligamentum interspinale (LIS), ligamentum flavum (LF) a kloubní pouzdra [4]. Onerova kritéria hodnocení jsou uvedena ve schématu 1. Příklady poranění disku a krycí desky 1.–4. stupně u našich pacientů v T2 modu jsou na obr. 1–4. Defekt v krycí desce je vždy vyjádřen přerušením tmavé linie a poranění disku změnou struktury ve srovnání se sousedními disky.

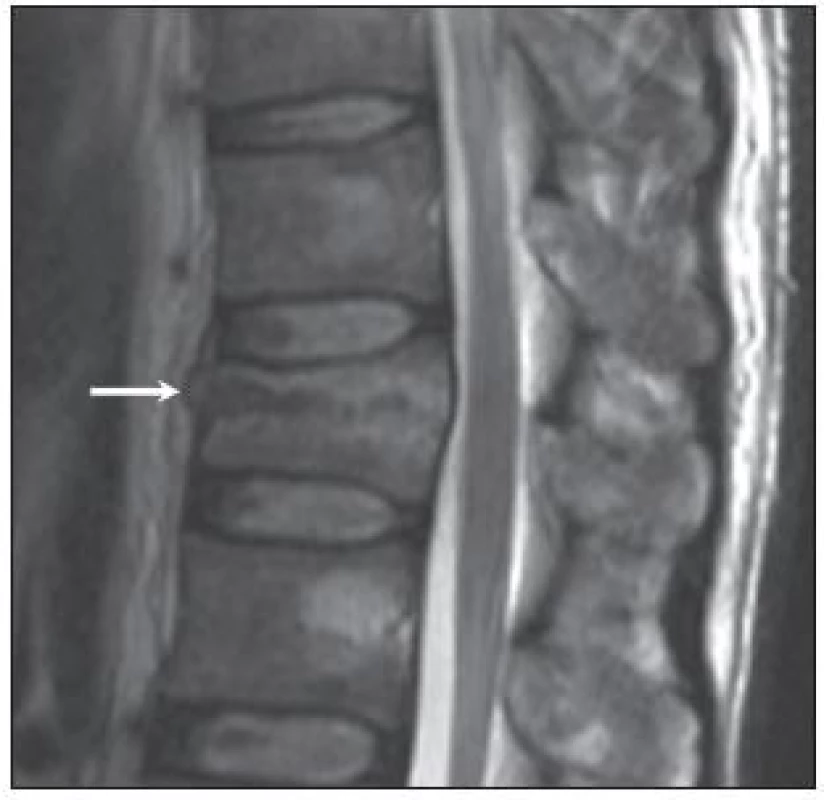
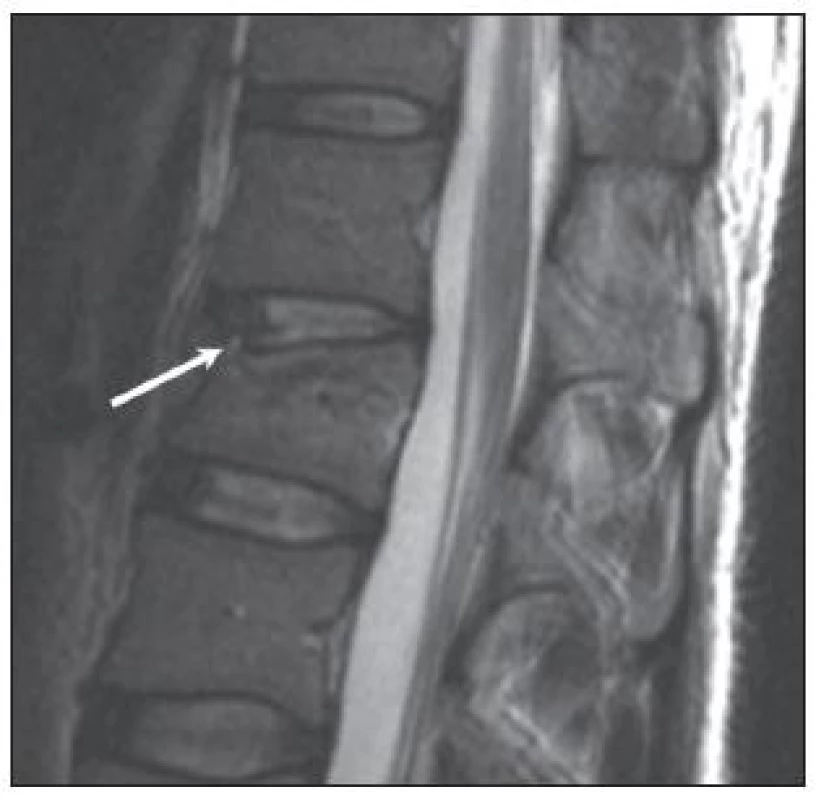
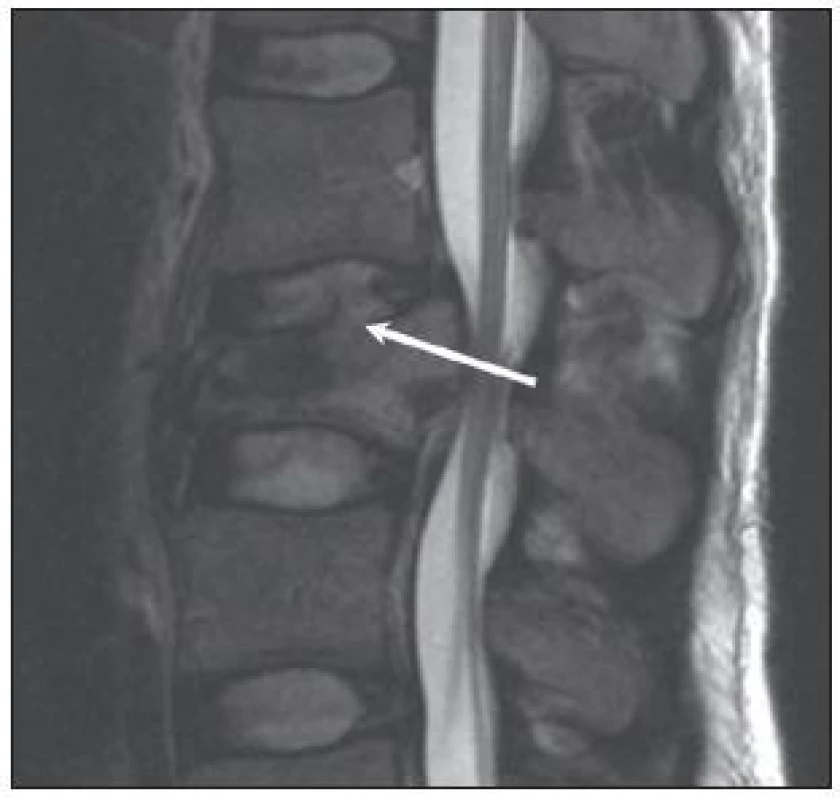
Na základě všech zobrazovacích metod autoři každou zlomeninu klasifikovali podle Magerla et al [11]. Zvolený způsob léčby vycházel ze zařazení zlomenin do klasifikačního schématu AO, nálezu míry poranění meziobratlových plotének, obratlových krycích desek, PPV a ZPV na MR, zhodnocení klinického a neurologického stavu a době od úrazu. Algoritmus nebyl brán jako dogma a byla respektována mj. míra operačního rizika u jednotlivých pacientů i přání samotných pacientů ohledně způsobu léčby.
Pacienti byli rozděleni do dvou skupin (I.–II.):
Skupina I: pacienti léčení konzervativně.
Indikováni byli pacienti s A typem zlomeniny dle AO (s výjimkou A3.3.1), 1.–4. stupněm poranění disku a krycích desek a 1. až2. stupněm poranění PPV a ZPV na MR a bez neurologického deficitu.
Skupina II: pacienti léčení jen zadní transpedikulární (TP) fixací (Omega – 21, Biomet, Španělsko), v případech tříštivého poranění ještě s transpedikulární náhradou kostní tkáně obratlového těla bioaktivním materiálem (Chronos, Synthes, USA).
Indikováni byli pacienti s typem zlomeniny A (s výjimkou A.3.3.1), B1 a B2, C1 a C2 dle AO, 1.–4. stupněm poranění disku a krycích desek a 1.–3. stupněm poranění PPV a ZPV na MR, pacienti bez neurologického deficitu a do tří týdnů od úrazu (u zlomenin typu A).
Všichni pacienti, léčení jak konzervativně, tak operačně, nosili snímatelný textilní korzet zpevněný pelotou a rehabilitovali, ale neposazovali se po dobu tří měsíců. Klinická a skiagrafická kontrola byla prováděna v prvním týdnu, 12. týden, 6., 12. a 18. měsíc po úrazu vždy s vyhodnocením „Pain Scale“ (schéma 2) a „Work Scale“ (schéma 3) dle Denise et al [12] a s měřením úhlu regionální kyfózy a výšky přední hrany těla. To umožnilo u všech pacientů zhodnotit míru kyfotizace a míru snížení přední hrany těla v průběhu 18 měsíců. Kontrolní MR byla provedena za 3 a za 18 měsíců od úrazu a autoři tak mohli u všech pacientů sledovat vývoj strukturálních a tvarových změn disku, krycí desky a obratlového těla a dále změny intenzity signálu disku v průběhu 18 měsíců.
Vývoj strukturálních a tvarových změn disku, obratlové krycí desky a obratlového těla na MR v průběhu 18 měsíců
Autoři na MR sledovali a zhodnotili vývoj strukturálních a tvarových změn nejvíce poraněné meziobratlové ploténky společně s obratlovou krycí deskou a obratlových těl (krycí desky v T1 a T2 váženém obraze, meziobratlové ploténky a obratlová těla ve STIR a v T2) v časovém období 18 měsíců po úraze. Na základě vlastního sledování pak vytvořili celkem čtyři vzorce možného vývoje změn obrazu MR.
Vzorec 1:
iniciální MR: bez
poranění krycích desek a disku
kontrolní MR: bez
poranění krycích desek a disku a dalšího snížení těla
Vzorec 2:
iniciální MR:
poranění krycích desek a disku 2.–4. stupně
kontrolní MR: progrese
defektu krycí
desky, bez snížení výšky disku a těla
Vzorec 3:
iniciální MR: poranění
krycích desek a disku 2.–4. stupně
kontrolní MR:
progrese snížení těla a disku o 2mm a více
Vzorec 4:
iniciální MR:
poranění krycích desek a disku 2.–4. stupně
kontrolní MR: vznik
intraspongiózní herniace kraniálního a současně kaudálního disku směrem
do obratlového těla připomínající tak obraz „pincer“ fraktury.
Změny intenzity signálu disku na MR v průběhu 18 měsíců
Autoři sledovali změny intenzity signálu poraněné meziobratlové ploténky na MR (ve STIR sekvencích) v časovém období 18 měsíců po úraze a vytvořili šest obrazů vývoje změn intenzity signálu.
Obraz 1:
iniciální MR: izointenzivní
kontrolní MR:
hypointenzivní
Obraz 2:
iniciální MR: izointenzivní
kontrolní MR:
izointenzivní
Obraz 3:
iniciální MR: izointenzivní
kontrolní MR: hyperintenzivní
Obraz 4:
iniciální MR: hyperintenzivní
kontrolní MR: hypointenzivní
Obraz 5:
iniciální MR: hyperintenzivní
kontrolní MR: izointenzivní
Obraz 6:
iniciální MR: hyperintenzivní
kontrolní MR: hyperintenzivní
Při statistickém zpracování autoři hledali typické znaky, které by umožnily předpovědět budoucí vývoj strukturálních a tvarových změn poraněného disku a krycí desky, a dále typické znaky, které by vysvětlily význam změn intenzity signálu na MR. Proto byly srovnány vzorce MR vývoje a obrazy MR vývoje s věkem, pohlavím, typem fraktury dle AO, PS, WS, lokalizací zlomeniny, mírou kyfotizace a mírou snížení těla v průběhu hojení, stupněm poranění disku a krycích desek, ZVK, PPV, ZPV a obratlového těla. Dále autoři hodnotili, zda se míra poranění disku a krycí desky na MR projeví na konečném klinickém stavu (PS a WS v 18. měsíci sledování).
Ke statistickému zpracování byly využity testy mnohonásobného porovnání, testy četnostní, analýza rozptylu (ANOVA), Studentův t‑test a chí-kvadrát test. Statisticky významné byly výsledky pod 0,05 (5% hladina významnosti).
Zařazení pacientů do skupin I a II, počet pacientů, průměrný věk, pohlaví, typ fraktury dle AO, lokalizace zlomeniny, nález stupně poranění disku a krycí desky, ZVK, ZPV, PPV a obratlového těla na MR, MR vývoj morfologických změn disku, MR vývoj změn signálu disku, míra kyfotizace a míra snížení přední hrany těla a disku jsou uvedeny v tab. 1.
Výsledky
Sledování vývoje strukturálních a tvarových změn disku, obratlové krycí desky a obratlového těla na MR ve sledovaném období 18 měsíců
Ve skupině pacientů II autoři prokázali pomocí testu mnohonásobného porovnání statisticky významnou závislost vývoje strukturálních a tvarových změn disku a krycích desek na věku tak, že s vyšším věkem jsou spojeny těžší změny, tedy vyšší vzorec MR vývoje (graf 1).

Dále ve skupině II byla pomocí chí-kvadrát testu prokázána statisticky významná závislost vývoje strukturálních a tvarových změn disku a krycích desek na typu zlomeniny dle AO tak, že fraktury typu A mají tendenci ke 3 a 4 vzorci MR vývoje. Zlomeniny typu B naopak mají tendenci k 1 a 2 vzorci MR vývoje.
U skupin I a II bylo Studentovými t‑testy prokázáno, že pacienti, u nichž byl MR vývoj hodnocen 3 a 4, mají statisticky významně vyšší míru kyfotizace než pacienti s MR vývojem hodnoceným 1 a 2.
U skupin I a II bylo zároveň chí-kvadrát testy prokázáno, že pacienti, u nichž byl MR vývoj hodnocen 3 a 4, mají statisticky významně vyšší stupeň poranění ZPV než pacienti s MR vývojem hodnoceným 1 a 2. Konkrétně v případě 2. stupně poranění ZPV je vyšší pravděpodobnost vzniku vzorce 3 a 4 než při 1. stupni poranění ZPV.
Sledování změn intenzity signálu disku na MR ve sledovaném období 18 měsíců
Statisticky významná byla závislost těchto změn na věku. Ve skupině II analýzou rozptylu (ANOVA) a testy mnohonásobného porovnání autoři prokázali, že pacienti s obrazem disku 1 jsou mladší ve srovnání s pacienty vykazujícími ostatní obrazy disku (2–6), jak je uvedeno v grafu 2.

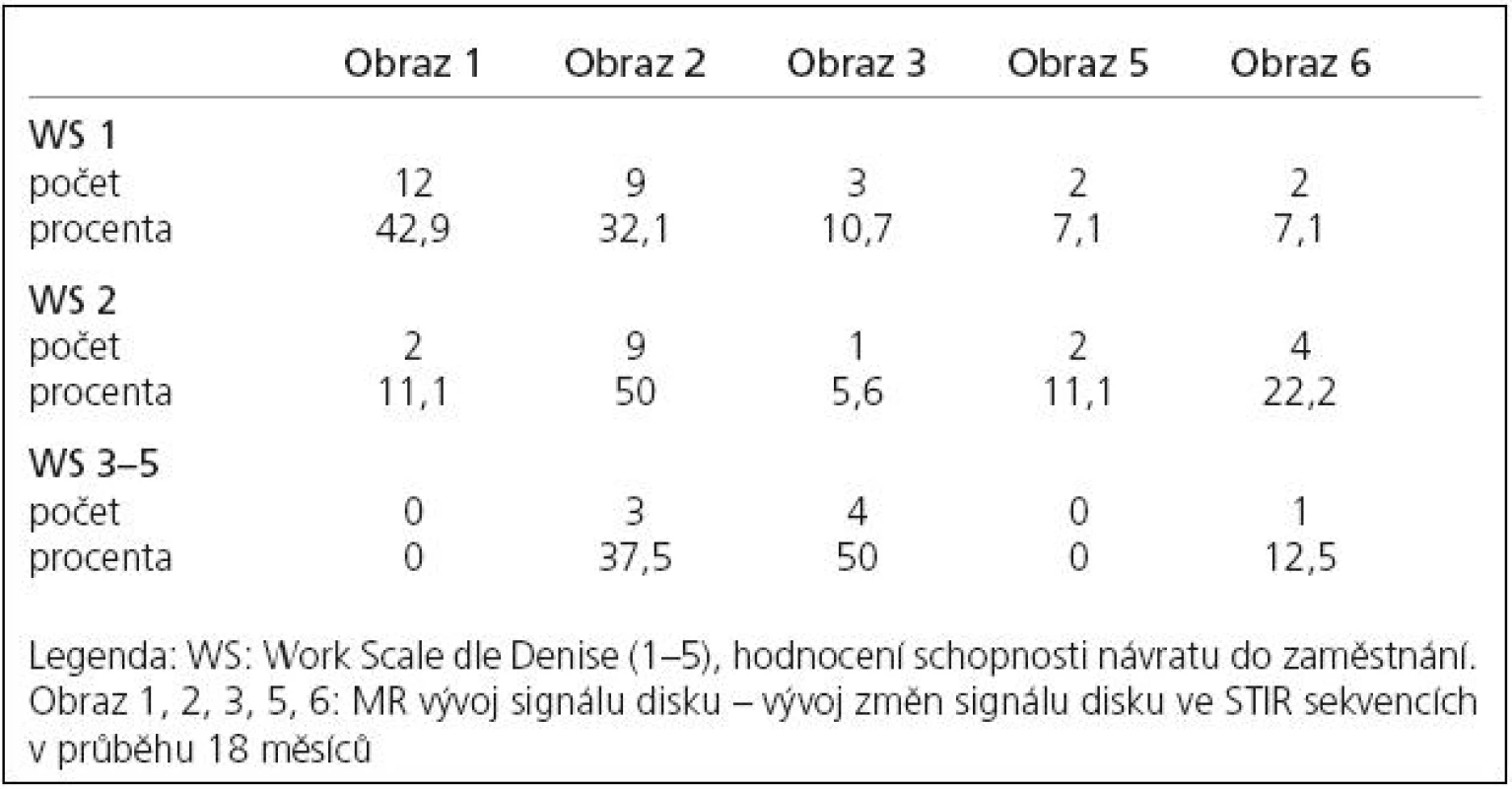
Ve skupině II bylo dále pomocí chí-kvadrát testu statisticky významně prokázáno, že WS 1 je častější při obrazu signálu 1, WS 2 je častější při obrazu signálu 2 a WS 3–5 je častější při obrazu signálu 3. Tyto výsledky jsou uvedeny v tab. 2.
Sledování vlivu míry poranění disku a krycí desky na konečném klinickém stavu
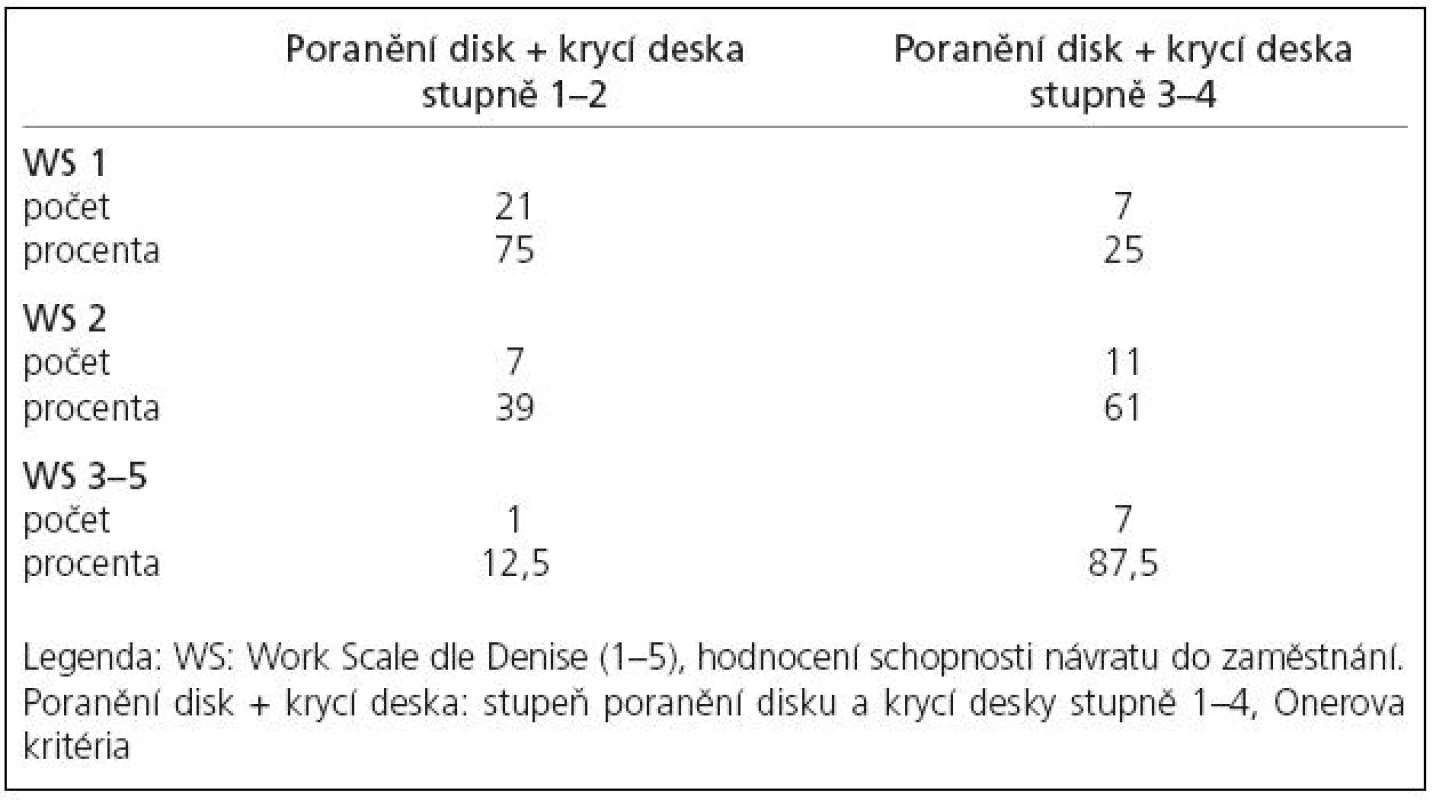
U pacientů ve skupině II autoři prokázali chí-kvadrát testem statisticky významnou závislost míry poranění disku a krycí desky na WS a to tak, že WS 1 je častější při poranění disku a krycí desky 1. a 2. stupně ve srovnání se 3. a 4. stupněm, dále WS 3–5 je častější při poranění disku 3. a 4. stupně než 1. a 2. stupně. Výsledky jsou uvedeny v tab. 3.
Diskuze
Alenay et al prokázali ve svém souboru 20 pacientů s tříštivou frakturou torakolumbální páteře, že podpora předního sloupce transpedikulární spongioplastikou poraněného těla není dostatečná, nezabrání selhání zadní TP fixace a nelze jí nahradit přední operační stabilizaci. Kyfotizaci nad 10º nebo zlomení šroubů sledoval v 50% případů [13]. Cripton et al v biomechanické studii potvrdili, že v případech těžkého poranění předního sloupce není zadní transpedikulární fixace dostatečně stabilizujícím prvkem a může dojít k jejímu selhání v důsledku působení opakovaných ohybových momentů. Působící síly přitom ve flexi i v extenzi zatíží přibližně rovnoměrně meziobratlovou ploténku a tyče zadního fixátoru, v bočném ohybu obě tyče fixátoru, v rotaci zadní struktury, meziobratlovou ploténku a obě tyče [14]. Protože při ošetření zlomenin torakolumbální páteře dochází často k selhání zadní transpedikulární fixace, tak McCormack et al na základě retrospektivní analýzy poranění 28 pacientů vytvořili v roce 1994 „load-sharing“ klasifikaci (LSC). Hodnotili skiagramy a axiální a sagitální CT snímky v odstupu 3–4 let po zadní TP fixaci. Přitom sledovali míru kominuce obratlového těla (do 30% – jeden bod, 30–60% – 2 body, nad 60% – 3 body), míru dislokace do kanálu páteřního (0–1mm – jeden bod, nad 2mm na minimálně 50% plochy – 2 body, nad 2mm na více jak 50% plochy – 3 body) a míru repozice kyfózy po operaci (do 3° – jeden bod, 4–9° – 2 body, nad 10° – 3 body). Zjistili, že u 10 pacientů s výsledným součtem 7–9 bodů došlo k selhání zadní fixace projevující se zlomením šroubů. Naopak pokud měl pacient méně jak 6 bodů, k selhání nedošlo. Výsledkem této klasifikace je doporučení k doplnění předního přístupu (somatektomie) při součtu nad 7 bodů [15]. Parker et al provedli prospektivní studii 46 pacientů, které indikovali ke krátké stabilizaci z izolovaného zadního nebo předního operačního přístupu a pro indikace použili LSC. Stupeň korekce kyfózy hodnotili ještě před operací a vycházeli z hypoteticky možné míry repozice do fyziologického postavení. Pacienty s tříštivou zlomeninou pak indikovali při součtu bodů 3–6 k zadní TP stabilizaci a při součtu 7–9 k přední somatektomii s fixací dlahou Kaneda. V odstupu minimálně 40 měsíců neprokázali zlomení TP šroubů, selhání přední dlahy nastalo u jednoho pacienta [16].
Z uvedeného vyplývá, že LSC a náš algoritmus indikací jsou založeny na sledování odlišných parametrů, tedy nelze srovnávat naše kritéria ošetření s využitím MR s kritérii LSC. McCormack et al sledovali jen retrospektivně skiagrafické a CT nálezy a svá pravidla pro indikaci předního přístupu založili na průkazu hrubého selhání TP fixace, tedy průkazu fraktury šroubů. Nehodnotili vůbec výsledný klinický stav pacientů, neurologický nález, nezvažovali dobu od úrazu. My jsme při indikaci k operaci a výběru typu operace vycházeli z vlastního algoritmu indikací založeného na hodnocení mj. míry poranění disku a krycí desky na MR. Úspěšnost naší léčby jsme hodnotili prospektivně a podle výsledného klinického stavu, nikoliv jen z morfologických nálezů na zobrazovacích metodách. Důraz autoři kladou na MR vyšetření jako součást vyšetřovacího protokolu každého traumatu, protože umožní spolehlivě odhalit zejména poranění zadního vazivového komplexu, meziobratlových plotének a krycích desek. Správná diagnostika poranění páteře umožní zvolit i adekvátní léčebný postup. Případné operační řešení je pak selektivní podle lokalizace a charakteru poranění páteře [17].
Význam předních přístupů při ošetření zlomenin torakolumbální páteře potvrzuje řada autorů [18–21]. Hitchon et al v roce 2006 srovnali soubor 25 pacientů léčených zadní transpedikulární fixací s 38 pacienty operovanými z předního přístupu při tříštivém poranění obratlového těla. Prokázali, že úhlová deformita páteře je výrazně lépe korigována u pacientů po přední stabilizaci, kdy konečná kyfotizace byla 4,5° ve srovnání s 9,8° po zadní stabilizaci. Rozdíl byl ještě markantnější při srovnání poúrazové a konečné deformity, u skupiny s přední stabilizací se snížila angulace o 7,4° a ve skupině s transpedikulární fixací se angulace naopak o 5,7° zvýšila [18]. K podobným závěrům ve stejném roce dospěli i Korovessis et al, kteří sledovali signifikantní ztrátu korekce ve skupině 20 pacientů operovaných jen zadní fixací ve srovnání s 20 kombinovaně operovanými pacienty. Přestože se tento rozdíl na klinickém výsledku neprojevil, autoři nedoporučují izolovanou zadní stabilizaci tříštivého poranění těla na střední bederní páteři [20]. Payer v roce 2006 prokazuje na souboru 20 pacientů velmi dobré výsledky u kombinovaného ošetření tříštivých zlomenin torakolumbální páteře. Výhodou je kompletní korekce kyfózy, dostatečná stabilita, zachování korekce kyfózy a kompletní dekomprese kanálu páteřního v případech neurologického postižení. Po dvou letech od operací nesledoval žádné selhání fixace [21]. Naproti tomu jiní autoři považují ošetření zadní TP fixací za dostačující [22,23].
Adams et al prokázali, že kostní krycí desky jsou nejslabší strukturou pohybového páteřního segmentu v rezistenci proti kompresivním silám a současně ukázali, že poranění krycí desky vede sekundárně ke změnám vlastností meziobratlové ploténky [24]. Adams et al zkoumali i patologickoanatomický mechanizmus poranění meziobratlové ploténky v experimentu na lidské kadaverózní bederní páteři, kterou podrobil zátěži 6,7 kN. Po cyklické následné zátěži sledovali distribuci tlaků uvnitř disku a nakonec i na histologických preparátech prokázal, že po poranění kostní krycí desky tlakem nucleus pulposus dochází k přenosu tlakové zátěže na anulus fibrosus a k migraci hlenového jádra do poškozených lamel anulu. Takto pak dochází k selhání mechanických vlastností meziobratlové ploténky [25]. Cinotti et al v experimentu na zvířatech simulovali poranění krycích desek a po sedmi měsících sledovali změny morfologie a signálu disků na MR a provedli jejich histologické a histochemické vyšetření. Prokázali přitom, že dochází k rozvoji degenerativních změn meziobratlové ploténky a závažnost závisí přímo úměrně na míře poranění krycích desek. Na MR se projevily nejtěžší změny zmenšením objemu nucleus pulposus a snížením intenzity signálu v T2 vážených sekvencích. Při histologické analýze stejných disků prokázali v nucleus pulposus ztrátu množství buněk, štěpení buněk a zmnožení fibrózní tkáně. V anulus fibrosus sledovali fragmentaci s penetrací materiálem z nucleus pulposus a vyklenutí anulu externě, dále myxomatózní degeneraci, cystické formace a malé plochy granulační tkáně. Při biochemické analýze došlo k redukci obsahu uronátů a hydroxyprolinu [26].
Kerttula et al v roce 2000 na klinickém souboru mladých lidí prokázali rozvoj degenerativních změn příslušné meziobratlové ploténky na MR po konzervativní léčbě kompresivního poranění obratlového těla v odstupu minimálně jednoho roku od úrazu. Posuzovali 14 pacientů a vývoj hypointenzity nucleus pulposus v T2 váženém zobrazení prokázal v 57% případů, z toho ale jen dva pacienti byli současně i klinicky symptomatičtí. Dále prokázal, že poúrazové poranění krycích desek úzce souvisí s rozvojem těchto degenerativních změn [27].
Oner et al v roce 2002 na souboru 24 konzervativně léčených pacientů prokázali pomocí MR význam míry poranění krycích desek a obratlového těla. Pacienti s poraněním krycích desek v přední polovině a s postižením těla o více jak jednu třetinu měli výraznější tendenci ke kyfotizaci. Obdobně na souboru 29 pacientů léčených zadní transpedikulární fixací prokázali tendenci ke kyfotizaci, pokud při poranění krycích desek a obratlového těla nad 30% bylo ještě poranění ZVK stupně 2 nebo 3. Kyfotizace nad 10° byla u 39% takto operovaných pacientů. Při poranění ZVK 4. stupně sledovali kyfotizaci jen při současném vysokém stupni poranění krycích desek a těla. Neprokázali korelaci mezi stupněm kyfózy nebo míry kyfotizace a udávanou bolestí. Taktéž nenašli korelaci mezi typem poranění disku na MR a výslednou bolestí. Oner et al se na rozdíl od Kerttuly et al domnívají, že chronické poúrazové změny meziobratlové ploténky zachycené na MR nejsou výrazem degenerativní nestability, ale obrazem redistribuce tkáně disku při změně morfologie meziobratlového prostoru. Tedy ačkoliv proces vedoucí ke zpětné kyfotizaci má příčinu v poranění disku, tak hlavní mechanizmus není degenerace disku, ale deformita meziobratlového prostoru. Deformovaný disk může přitom stále stabilizovat poraněný segment a jeho odstranění nemusí být nezbytné. Naopak odstranění disku ze zadního transpedikulárního přístupu může segment více destabilizovat [5]. Alenay et al v roce 2004 potvrdili nálezy Onera et al, že rozvoj změn disku podobných degeneraci lze na MR očekávat spíše výjimečně. Ve svém souboru 15 konzervativně léčených pacientů se stabilním tříštivým poraněním páteře provedli po dvou letech kontrolní MR vyšetření a sledovali změny na meziobratlových ploténkách podle Onerových kriterií. Jen jeden pacient měl snížení intenzity signálu, která by mohla svědčit o degenerativních změnách, 13 pacientů mělo změny morfologické, zejména snížení výšky disku nebo intraspongiózní herniaci a jeden pacient neměl změny žádné. Změny signálu Modicova typu nezaznamenali vůbec. Snížení výšky disku nevzniká nejspíše v důsledku biochemických změn a v důsledku ztráty vody, jak tomu bývá u degenerací, ale pravděpodobně jako reakce na změny morfologie obratlových krycích desek s přeuspořádáním hmot disku v novém meziobratlovém prostoru. Změny signálu na MR demonstrují obsah proteoglykanů a vody a nikoliv funkční nebo biomechanickou integritu disku. Z těchto nálezů nelze usuzovat, zda změny intenzity signálu nebo morfologické změny vyjadřují současně i poruchu funkce disku. Alenay et al věří, že poúrazově tvarově adaptovaný disk s normální nebo téměř normální intenzitou signálu disku je stále dostatečně odolný proti zátěži. Pozdější degenerace disku, pokud je sledována, může vzniknout také v důsledku biomechanických alterací při reziduální kyfotické deformitě [1].
U našich pacientů léčených zadní transpedikulární fixací byla v průběhu 18 měsíců větší tendence ke snížení intenzity signálu disku ve STIR sekvenci u mladších nemocných a tito pacienti prokazovali nejlepší funkční výsledek vyjádřený bezproblémovým návratem do zaměstnání. Naopak rozvoj původně izointenzivního signálu do hyperintenzity ve STIR sekvenci je u pacientů provázen zhoršenou schopností vykonávat jakékoliv zaměstnání. Zhodnocení intenzity signálu na iniciálním MR nemá prediktivní význam, ale 18 měsíců po operaci je nález hypointenzity disku provázen dobrým klinickým stavem a známky hyperintenzity korelují se špatným stavem. V případě hypointenzivních změn se může jednat spíše o projevy adaptace disku na novou morfologii meziobratlového prostoru vzniklou po úrazu, jak to tvrdí Oner a Alenay. Naopak hyperintenzivní změny mohou být projevem trvajícího edému disku spojeným s poruchou funkce a disk pak může působit i jako generátor bolesti. V naší studii bylo dále prokázáno, že významnější strukturální a tvarové změny, zejména snížení výšky disku a těla nebo intraspongiózní herniace lze očekávat ve vyšším věku, u zlomenin typu A, nebo při vyšším stupni poranění ZPV. Popsané změny jsou provázeny i výraznější kyfotizací páteře a neprojeví se na klinickém stavu. Z našich výsledků současně vyplývá, že ve skupině pacientů léčených jen zadní TP fixací je 3. a 4. stupeň poranění disku a obratlové krycí desky provázen výrazně horšími funkčními výsledky než nižší stupně poranění. Průkaz vyššího stupně poranění disku a krycí desky na iniciálním MR má tedy prediktivní význam a je v korelaci s horším klinickým stavem pacienta po 18 měsících od úrazu. Lze sice konstatovat, že ošetření zadní TP fixací je v těchto případech nedostatečné, ale nelze současně na základě našich dosavadních nálezů v těchto případech zvýhodnit přední náhrady disku. Naše studie totiž nesrovnávala soubory pacientů léčených TP fixací se souborem pacientů operovaných přední náhradou nebo kombinovaně.
MR umožní spolehlivě odhalit strukturální a tvarové změny poraněné meziobratlové ploténky, obratlových krycích desek a vazivového aparátu, určit míru jejich poškození a může se stát důležitou součástí indikačního algoritmu, zejména při zvažování přední náhrady disku.
Závěr
- Významnější snížení výšky disku a těla nebo vývoj intraspongiózní herniace kraniálního a kaudálního disku do obratlového těla v průběhu 18 měsíců lze očekávat ve vyšším věku, u zlomenin typu A, a při vyšším stupni poranění ZPV. Tyto změny jsou provázeny také výraznější kyfotizací páteře.
- U mladších pacientů je významnější tendence rozvoje původně izointenzivního signálu poraněného disku do hypointenzivního (ve STIR). Vývoj těchto změn byl spojen s velmi dobrou schopností návratu do původního zaměstnání. Vývoj původně izointenzivního signálu do hyperintenzity je u pacientů provázen zhoršenou schopností vykonávat jakékoliv zaměstnání.
- Ve skupině pacientů léčených jen zadní TP fixací je 3. a 4. stupeň poranění disku a krycí desky provázen výrazně horšími funkčními výsledky než nižší stupně poranění. Průkaz vyššího stupně poranění disku a krycí desky na iniciálním MR má tedy prediktivní význam a je v korelaci s horším klinickým stavem pacienta po 18 měsících od úrazu.
- Magnetická rezonance umožní spolehlivě zhodnotit strukturální a tvarové změny poraněné meziobratlové ploténky a obratlových krycích desek, určit míru jejich poranění a může se stát důležitou součástí algoritmu indikací k léčbě zlomenin hrudní a bederní páteře, zejména při zvažování přední náhrady disku. Ve schématu 4 pak uvádíme navrhovaný postup ošetření jednotlivých typů zlomenin torakolumbální páteře založený mj. na nálezech z magnetické rezonance a zohledňující závěry naší studie.

Studie je podporována grantem IGA MZ ČR č. 1A8674-3/ 2005.
Poděkování paní Mgr. Kateřině Langové za provedení statistických výpočtů.
MUDr. Lumír Hrabálek, Ph.D.
Ne urochirurgická klinika
LF UP a FN Olomo uc
I. P. Pavlova 6
775 20 Olomo uc
e-mail: lumir.hrabalek@seznam.cz
Sources
1. Alanay A, Yazici M, Acaroglu E, Turhan E, Cila A, Surat A. Co urse of nonsurgical management of burst fractures with intact posteri or ligamento us complex: an MRI study. Spine 2004; 29(21): 2425– 2431.
2. Emery SE, Pathri a MN, Wilber RG, Masaryk T, Bohlman HH. Magnetic resonance imaging of posttra umatic spinal ligament injury. J Spinal Disord 1989; 2(4): 229– 233.
3. Lee HM, Kim HS, Kim DJ, Suk KS, Park JO, Kim NH. Reli ability of magnetic resonance imaging in detecting posteri or ligament complex injury in thoracolumbar spinal fractures. Spine 2000; 25(16): 2079– 2084.
4. Oner FC, van Gils AP, Dhert WJ, Verbo ut AJ. MRI findings of thoracolumbar spine fractures: a categorisati on based on MRI examinati ons of 100 fractures. Skeletal Radi ol 1999; 28(8): 433– 443.
5. Oner FC, van Gils AP, Faber JAJ, Dhert WJ, Verbo ut AJ. Some complicati ons of common tre atment schemes of thoracolumbar spine fractures can be predicted with magnetic resonance imaging: prospective study of 53 pati ents with 71 fractures. Spine 2002; 27(6): 629– 636.
6. Oner FC, van der Rijt R, Ramos LM, Groen GJ, Dhert WJ, Verbo ut AJ. Correlati on of MR images of disc injuri es with anatomic secti ons in experimental thoracolumbar spine fractures. Eur Spine J 1999; 8: 194– 198.
7. Terk MR, Hume- Ne al M, Fraipont, Ahmadi J, Colletti PM. Injury of the posteri or ligament complex in pati ents with acute spinal tra uma: evalu ati on by MR imaging. AJR Am J Roentgenol 1997; 168(6): 1481– 1486.
8. Lukáš R, Suchomel P, Šrám J, Endrych L. Klasifikací řízená volba operačního přístupu při operačním léčení zlomenin torakolumbární páteře. Rozhl Chir 2006; 85(7): 365– 372.
9. Frankel HL, Hancock DO, Hyslop G, Melzak J, Michaelis LS, Ungar GH et al. The value of postural reducti on in the initi al management of closed injuri es of the spine with paraplegi a and tetraplegi a. Paraplegi a 1969; 7(3): 179– 192.
10. Farcy JP, Weidenba um M, Glassmann SD. Sagittal index in management of thoracolumbar spine fractures. Spine 1990; 15(9): 958– 965.
11. Magerl F, Aebi M, Gertzbein SD, Harms J, Nazari an S.A comprehensive classificati on of thoracic and lumbar injuri es. Eur Spine J 1994; 3(4): 184– 201.
12. Denis F, Armstrong GW, Se arls K, Matta L. Acute thoracolumbar burst fractures in the absence of ne urological deficit. A comparison between operative and nonoperative tre atment. Clin Orthop Relat Res 1984; 189: 142– 149.
13. Alenay A, Acaroglu E, Yazici M, Oznur A, Surat A.Short- segment pedicle instrumentati on of thoracolumbar burst fractures: does transpedicular intracorpore al grafting prevent e arly failure? Spine 2001; 26(2): 213– 217.
14. Cripton PA, Jain GM, Wittenberg RH, Nolte LP. Lo ad- sharing characteristics of stabilized lumbar spine segments. Spine 2000; 25(2): 170– 179.
15. McCormack T, Karaikovic E, Gaines RW. The lo ad sharing classificati on of spine fractures. Spine 1994; 19(15): 1741– 1744.
16. Parker JW, Lane JR, Karaikovic EE, Gaines RW. Successful short- segment instrumentati on and fusi on for thoracolumbar spine fractures. Spine 2000; 25(9): 1157– 1170.
17. Hrabálek L, Bučil J, Vaverka M, Ho udek M, Krahulík D,Kalita O. Úskalí di agnostiky a léčby flekčně‑distrakčních poranění hrudní a bederní páteře: prospektivní studi e. Cesk Slov Ne urol N 2008; 71/ 104(2): 163– 172.
18. Hitchon PW, Torner J, Eichholz KM, Beeler SN. Comparison of anterolateral and posteri or appro aches in the management of thoracolumbar burst fractures. J Ne urosurg Spine 2006; 5(2): 117– 125.
19. Kočiš J, Wendsche P, Višňa P, Mužík V. Méně invazivní retrople urální – retroperitone ální přístup k torakolumbální páteři. Acta Chir Orthop Tra um Čech 2002; 69(5): 285– 287.
20. Korovessis P, Baiko usis A, Zacharatos S, Petsinis G, Ko ure as G, Ili opo ulos P. Combined anteri or plus posteri or stabilizati on versus posteri or short- segment instrumentati on and fusi on for mid- lumbar (L2– L4) burst fractures. Spine 2006; 31(8): 859– 868.
21. Payer M. Unstable burst fractures of the thoraco- lumbar juncti on: tre atment by posteri or bisegmental correcti on/ fixati on and staged anteri or corpectomy and titani um cage implantati on. Acta Ne urochir (Wi en) 2006; 148(3): 299– 306.
22. Krbec M, Štulík J. Ošetření zlomenin Th- L páteře vnitřním fixatérem (zhodnocení 120 operovaných případů). Acta Chir orthop Tra um Čech 2001; 68: 77– 84.
23. Štulík J, Krbec M, Vyskočil T. Po užití bi okeramiky při ošetřování zlomenin TL páteře. Acta Chir Orthop Tra um Čech 2002; 69: 288– 294.
24. Adams MA, Hutton WC. Gradu al disc prolapse. Spine 1985; 10(6): 524– 531.
25. Adams MA, Freeman BJ, Morrison HP, Nelson IW, Dolan P. Mechanical initi ati on of intervertebral disc degenerati on. Spine 2000; 25(13): 1625– 1636.
26. Cinotti G, Rocca CD, Rome o S, Vittur F, Toffanin R, Trasimeni G. Degenerative changes of porcine intervertebral disc induced by vertebral endplate injuri es. Spine 2005; 30(2): 174– 180.
27. Kerttula LI, Serlo WS, Tervonen OA, Pääkkö EL, Vanharanta HV. Post‑tra umatic findings of the spine after e arli er vertebral fracture in yo ung pati ents: clinical and MRI study. Spine 2000; 25(9): 1104– 1108.
Labels
Paediatric neurology Neurosurgery NeurologyArticle was published in
Czech and Slovak Neurology and Neurosurgery

2009 Issue 2
Most read in this issue
- Krční myelopatie – diagnostický problém
- Neurodegenerativní demence
- Maligní tumor z pochvy periferního nervu – dvě kazuistiky
- Radi ofrekvenční terapi e facetových bolestí bederní páteře