Chirurgická léčba ependymomů krční a horní hrudní míchy
Surgical Treatment of Ependymomas in the Cervical and Upper Thoracic Spinal Cord
Intramedullary ependymomas are the most common spinal cord tumors in the cervical and thoracic regions in adult patients. These tumors are benign, slowly growing lesions which are optimally treated with the total surgical resection without adjuvant therapy. The authors have analysed retrospectively a group of eight patients treated within 2001-2004. In two of them tumors also extended into the medulla oblongata. Six cases underwent total and two subtotal surgical removals without adjuvant therapy. The functional outcome was evaluated according to Nurick scale. Four patients without severe neurological deficit before surgery (Nurick 1-2) were improved (3) or remained unchanged (1) postoperatively. In four patients with initial serious functional deficit (Nurick 4-5) poor neurological status also persisted after a surgery. No recurrence has been observed in seven treated patients so far (one patient died of different diagnosis eight months after a surgery). In correspondence with literature our results have denoted that good initial functional status and the radical removal are the propitious prognostic factors influencing long-lasting good postoperative outcome without the tumor recurrence.
Key words:
ependymoma, spinal cord, surgery, laminoplasty
Authors:
P. Buchvald; P. Suchomel; M. Kaiser
Authors‘ workplace:
Neurochirurgické oddělení, Neurocentrum, Krajská nemocnice Liberec
Published in:
Cesk Slov Neurol N 2007; 70/103(2): 196-200
Category:
Short Communication
Overview
Míšní ependymomy jsou nejčastější intramedulární tumory v oblasti krční a hrudní míchy u dospělých pacientů. Jedná se většinou o nezhoubné, pomalu rostoucí nádory, u kterých je optimálním způsobem léčby jejich radikální odstranění bez následné adjuvantní terapie. Autoři retrospektivně hodnotí soubor 8 pacientů (4 muži, 4 ženy, průměrný věk 46 let) léčených v letech 2001-2004. U 2 operovaných se nádor šířil až do oblasti prodloužené míchy. V 6 případech bylo provedeno totální a ve 2 subtotální odstranění nádoru. Funkční výsledek byl hodnocen podle Nurickovy škály. Bez závažného předoperačního neurologického deficitu (Nurick 1-2) byli celkem 4 pacienti pooperačně zlepšeni (3x) nebo nezhoršeni (1x). U 4 pacientů s těžkým funkčním postižením (Nurick 4-5) přetrvával významný neurologický deficit i po operaci. Dosud nebyla zaznamenána recidiva nebo progrese nádorového růstu u 7 pacientů (1 pacient zemřel 8 měsíců po operaci bez vztahu k tomuto onemocnění). Naše výsledky v souladu s literárními zdroji ukazují, že pro příznivou prognózu jsou nejdůležitějšími faktory dobrý výchozí neurologický stav a radikalita výkonu, které dávají naději na dlouhodobější přežití bez recidivy nebo progrese nádorového růstu.
Klíčová slova:
ependymom, mícha, chirurgie, laminoplastika
Úvod
Intramedulární ependymomy jsou povahou relativně benigní gliální nádory rostoucí z centrálního míšního kanálku, ve kterém se pomalu šíří proximálním a distálním směrem. Nemají typické opouzdření a okolní míchu spíše komprimují než infiltrují. U dospělých představují až 60 % všech míšních tumorů s převahou výskytu především v krční a horní hrudní oblasti (až 70 %), přičemž v této lokalizaci jsou zhruba v 65 % spojeny s tvorbou syringomyelické dutiny [1,5]. Dalším predilekčním místem růstu je conus medullaris a cauda equina, kde se nejčastěji nalézá myxopapilární varianta tumoru. Z věkového hlediska se objevují hlavně mezi 3. - 6. deceniem bez zřejmé převahy pro některé z pohlaví [1,2,5,9]. Podle WHO klasifikace se dělí do několika podskupin [18]: subependymomy (stupeň I), myxopapilární ependymomy (stupeň I), ependymomy (stupeň II) a maligní anaplastické ependymomy (stupeň III). Histologicky je rozlišován typ papilární, celulární, epiteliální, ependymom z jasných buněk a typ smíšený [2,15,18]. S výjimkou maligních forem je cílem léčby pokud možno kompletní odstranění nádoru s minimálním pooperačním neurologickým deficitem, které dává naději na mnohaleté kvalitní přežití bez recidivy i bez pooperačního ozáření [1-5,7,9,10]. Cílem tohoto sdělení je retrospektivní zhodnocení vlivu radikality výkonu na změnu kvality neurologických funkcí před výkonem a po něm a rovněž sledování vzniku případné recidivy nádorového růstu.
Materiál a metodika
Na neurochirurgickém oddělení Neurocentra Krajské nemocnice Liberec bylo od ledna 2001 do prosince 2004 operováno a následně retrospektivně zhodnoceno 8 pacientů (4 muži, 4 ženy, průměrného věku 46 let s rozmezím 22-76 let) s intramedulárním ependymomem v krční nebo horní hrudní oblasti (Th1-3). Průměrná doba sledování pacientů v souboru je 41 měsíc (12 – 60). Po 2 měsících od výkonu měli všichni operovaní provedeno kontrolní vyšetření míchy a mozku magnetickou rezonancí (MRI – magnetic resonance imaging) a další pak v anuální frekvenci. Neurologický funkční stav jsme hodnotili podle Nurickovy škály [17] ve stejných časových intervalech jako MRI a porovnávali se stavem předoperačním (tab. 1 a 2). Podle ní jsme polovinu pacientů iniciálně zařadili do skupiny s lehkým neurologickým postižením (Nurick 1-2). Druhá polovina pacientů měla naopak těžký invalidizující neurodeficit (Nurick 4-5). Žádný z pacientů nebyl zařazen do vstupní kategorie Nurick 3.

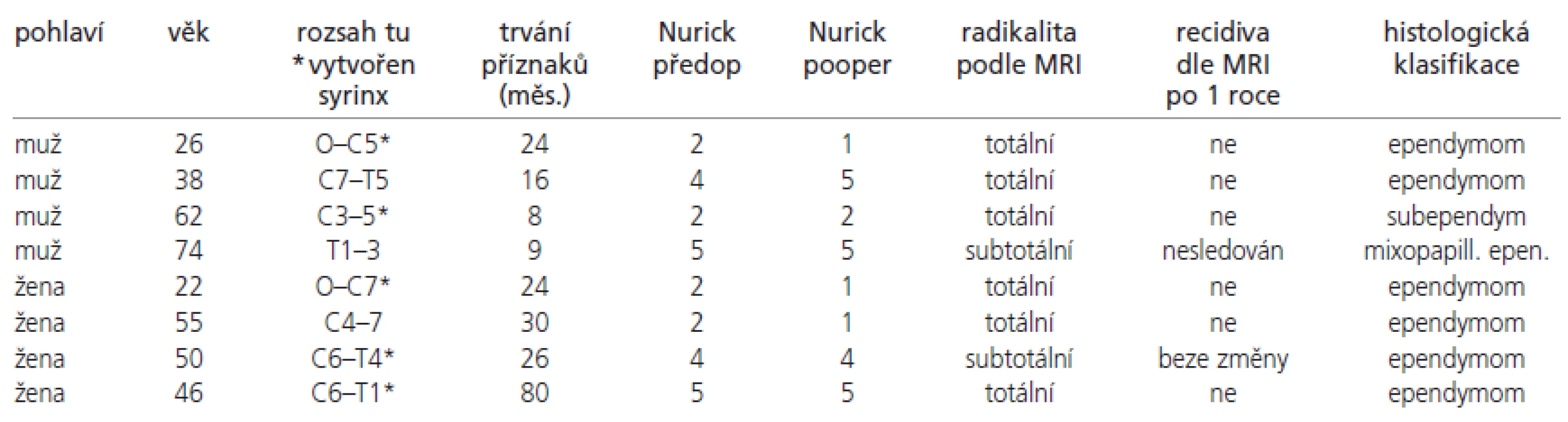
Průměrná doba trvání od počátku symptomů onemocnění do operace činila 27 měsíců. Nejčastějším prvním příznakem byla bolest v oblasti krční páteře, a to u 6 pacientů (75 %). Při neurologickém předoperačním vyšetření jsme zjistili poruchu čití různého rozsahu a kvality u všech pacientů (100 %), motorické oslabení končetin u 6 (75 %) a sfinkterové poruchy u 3 vyšetřovaných (37,5 %). Všichni nemocní byli vyšetřeni předoperačně na MRI, která umožnila určit lokalizaci a rozsah tumoru. U 3 pacientů rostl v přechodu krční a hrudní míchy, u 2 pouze v míše krční a 1 vyšetřovaný měl postiženu pouze horní hrudní míchu. Ve 2 případech (žena 21 let a muž 26 let) se tumor propagoval z krční oblasti až do prodloužené míchy, kde významně komprimoval mozkový kmen (obr. 1 a 2). U těchto nemocných se také kromě výše zmíněných příznaků objevila kmenová symptomatologie (dysartrie, ataky diplopie, nystagmus apod). 5 pacientů (62,5 %) mělo v okolí tumoru vyvinutou míšní syringomyelickou dutinu v různém rozsahu (tab. 2).

Pacienty jsme před vlastním operačním výkonem polohovali na břicho a hlavu fixovali tak, aby došlo k vyrovnání cervikokapitálního přechodu. Jako operační přístup byla u 5 pacientů zvolena bilaterální laminoplastika s pooperační rekonstrukcí obratlových oblouků vložením kostních štěpů ze spinózních výběžků [16]. U výše zmíněných pacientů s šířením nádoru do zadní jámy jsme přístup ještě rozšířili o subokcipitální kraniektomii s pooperační fixací kostní ploténky zpět. Prostá laminektomie se zachováním kloubních výběžků byla zvolena ve zbylých 3 případech. Pod mikroskopem vedený zákrok na míše jsme zahájili středočárovou myelotomií s odhalením okrajů nádoru. Následovalo jeho vnitřní zmenšení pomocí ultrazvukového aspirátoru, a pak postupná opatrná separace laterálních okrajů tumoru od zdravé míšní tkáně. Pro nejasnou hranici mezi nádorem a nepostiženou míšní tkání a také pro vydatnější cévní zásobení v této oblasti musel být ponechán drobný zbytek nádoru na ventrální stěně míchy u 2 pacientů. Rovněž manipulace v těchto místech naznačovala rizikovou oblast vzhledem k dočasným změnám amplitudy monitorovaných motorických evokovaných potenciálů (MEP). Zákrok byl v těchto 2 případech hodnocen jako subtotální exstirpace. Ve všech ostatních případech jsme tumor makroskopicky odstranili radikálně. Peroperační monitoring evokovaných potenciálů (SEP a MEP) byl použit u 6 pacientů (zbylé 2 operace se uskutečnily v době, kdy naše pracoviště ještě nebylo vybaveno příslušnou technikou). Všichni operovaní s postižením míchy od etáže C5 výše byli vyvedeni z anestezie postupně během 24 hodin a extubováni až po obnově kvalitních dýchacích funkcí. U 2 pacientů po výkonu v oblasti prodloužené míchy se ukázalo jako nezbytné ponechání ventilační podpory několik dní až do obnovení polykacích reflexů. Po předčasné dekanylaci musel být nakonec 1 z nich ještě dočasně reintubován, přičemž průběh po další extubaci byl již bez komplikací. Žádný z pacientů nebyl pooperačně podroben adjuvantnímu ozáření.
Výsledky
Pooperační kontrastní vyšetření MRI provedené po 2 měsících neprokázalo reziduum nádoru ani u jednoho pacienta. Dokonce i u 2 operovaných po subtotální exstirpaci nebyl zbytek nádoru graficky hodnotitelný, pravděpodobně pro svou mikroskopickou velikost. Pokud byla formována předoperačně syringomyelická dutina (5 pacientů), tak na kontrolní MRI byla zpravidla významně zmenšena (3) nebo úplně zanikla (2). Při kontrole po prvním roce od operace nebyla u žádného z vyšetřovaných pacientů zaznamenána recidiva nebo progrese nádorového růstu (provedeno pouze u 7 operovaných, protože nejstarší pacient souboru po subtotální extirpaci vypadl z dalšího sledování pro úmrtí na krvácení ze žaludečního vředu 8 měsíců po výkonu). Již 5 pacientů má provedenu kontrolu po 2 letech rovněž beze změny v grafickém nálezu.
Pooperační hodnocení podle Nurickovy škály rok od operace ukázalo, že ve skupině s lehkým deficitem byli 3 pacienti hodnoceni jako Nurick 2 zlepšený na Nurick 1 (včetně 2 pacientů s šířením nádoru do prodloužené míchy). 1 pacient zůstal beze změny klasifikován jako Nurick 2. U žádného z pacientů s významným neurodeficitem nedošlo pooperačně ke zlepšení neurologického nálezu. 2 pacienti byli i nadále paraplegičtí (Nurick 5), 1 setrval v kategorii Nurick 4 jako před operací a 1 pacient zprogredoval z předoperační kategorie Nurick 4 na 5. Ani jeden pacient nebyl podroben po výkonu adjuvantní nádorové léčbě zářením, jelikož u nikoho nebyl histologicky prokázán maligní typ (1x subependymom, 1x myxopapilární ependymom, 6x ependymom) a v podstatě vždy se jednalo o makroskopicky radikální nebo subtotální odstranění nádoru. U 3 pacientů s předoperačně lehkým neurodeficitem byl bezprostřední pooperační neurologický nález horší než před výkonem. Převážně se jednalo o různý stupeň parézy některé z horních končetin a lehčí paraparézu s ataxií. Při krátkodobé antiedematózní léčbě a nasazených kortikosteroidech, a především po intenzivní následné rehabilitaci se deficit upravil během několika dnů až týdnů. 2 pacienti operovaní v oblasti prodloužené míchy měli navíc dočasnou několikadenní poruchu polykání, proto byla jejich extubace odložena. U jednoho z nich jsme museli vrátit dočasně zpět dýchací kanylu, protože i odložená dekanylace se nakonec ukázala jako předčasná. Pouze v těchto 2 případech se jako pooperační komplikace objevila ranná likvorová píštěl, kterou jsme v jednom případě řešili plastikou dury v okcipitální krajině, v druhém případě postačovala dočasná derivace likvoru zevní lumbální drenáží. U žádného pacienta nedošlo ke vzniku páteřní nestability či k jiné závažné komplikaci.
Diskuse
Intramedulární ependymomy s výjimkou maligní formy rostou zpravidla velmi pomalu, což potvrzuje i poměrně pozdní rozvoj neurologické symptomatologie. Doba od prvních příznaků, které bývají spíše nespecifické (bolest krční páteře a její ztuhlost, dysestezie) do stanovení definitivní diagnózy se spíše počítá na měsíce a roky [1-5, 7, 9-14]. Literární zdroje se v tomto shodují a potvrzuje to i náš soubor pacientů (průměrná doba činila 27 měsíců, nejkratší 1 rok). Zásadní roli zde hraje funkční míšní plasticita. Mícha dlouho přizpůsobuje svoji činnost změněným podmínkám způsobeným pomalým růstem nádoru. Teprve po překročení míry jakési míšní tolerance dochází ke vzniku a postupné progresi neurologického deficitu [1]. Vzhledem k výše uvedenému je většinou problém s časnou diagnostikou a pacienti jsou často nejprve léčeni konzervativně pro podezření na jiná onemocnění (např. degenerativní onemocnění krční páteře). V době provedení magnetické rezonance pak nejsou vzácností rozsáhlé nádory postihující několik míšních segmentů. Oba naši mladí pacienti s nádorem lokalizovaným i v prodloužené míše měli stanovenu diagnózu až po 2 letech od prvních příznaků a teprve po nástupu kmenové symptomatologie jim byla provedena MRI s odhalením objemné tumorózní masy. Avšak i přes tento dlouhý interval tito pacienti dopadli velmi dobře. Zdá se tedy, že z prognostického hlediska mnohem více záleží na závažnosti klinických příznaků nežli na délce jejich trvání. Význam časné diagnostiky je z těchto důvodů zásadní vzhledem k prevenci progrese neurologického deficitu, která prognózu pacienta zhoršuje. V tomto ohledu by se měla stát MRI vyšetřovací metodou první volby u všech pacientů s byť jen malým podezřením na míšní onemocnění a při nálezech nevysvětlujících obtíže podle jiných grafických vyšetření [8]. Operační řešení u pacientů s déletrvajícím těžkým neurodeficitem nepřináší podle našich výsledků příznivý efekt ve smyslu regrese klinické symptomatologie a je diskutabilní, zda tyto pacienty vůbec chirurgicky řešit. Je na zváženou, zda by v těchto případech nebylo vhodnější provést pouhou biopsii z inkriminovaného ložiska a při potvrzení diagnózy pacienta řešit dále paliativně (ozářením). Literární názory nejsou bohužel v tomto případě jednotné.
K posouzení funkčního stavu jsme použili Nurickovu škálu, která je původně určena k hodnocení míšní myelopatie. Jsme si vědomi, že vhodnější by bylo hodnocení podle podrobnějších klasifikačních schémat (např. Japanese Orthopaedic Association Score [19] nebo European Myelopathy Score [17], která postihují funkce jak horních a dolních končetin, tak i sfinkterů), ale vzhledem k absenci stejného předoperačního hodnocení by nebylo možné pooperační srovnání. Pro retrospektivní hodnocení je tedy výhodnější Nurickova škála, která je užita i v řadě jiných prací s tímto tématem [1,9,11]. Nádor bývá až na výjimky radikálně odstranitelný a funkční výsledek je závislý především na předoperační kvalitě jednotlivých míšních funkcí. Pokud je dobrá (Nurick 1-2 a pravděpodobně i kategorie Nurick 3, kde jsme však neměli zastoupení), je velká naděje na její zachování popřípadě i na regresi původního lehkého deficitu. Pokud však trvá delší dobu progresivní zániková míšní symptomatologie (Nurick 4-5), většinou nelze očekávat ani po výkonu příznivější výsledek[1-5, 7,9-14]. V našem souboru potvrzuje skupina pacientů, kteří byli v dobrém funkčním stavu před operací, že i odstranění objemných nádorů může být spojeno s jejich návratem do plného aktivního života bez zásadního omezení. Naopak u nikoho ve skupině předoperačně těžce postižených pacientů (paretických až plegických) nedošlo po operaci ke zlepšení neurologického a tedy i funkčního stavu. Pacienti v následném sledování absolvovali MRI s odstupem 2 měsíců a roku od operace a ani v jednom případě nebyla zaznamenána recidiva nebo progrese nádorového růstu. Ze sledování vypadl nejstarší pacient souboru vzhledem k úmrtí mimo souvislost s tímto onemocněním. 5 pacientů absolvovalo už kontrolu po 2 letech beze změny morfologického a klinického nálezu. Pooperační ozáření nebylo u našich operovaných indikováno, jelikož se jednalo o totální, popřípadě subtotální odstranění nádoru (mikroskopický zbytek nezaznamenaný na MRI). Radiační léčba je dnes doporučena pouze pro případ významného rezidua tumoru a pro maligní formy (stupeň III). Při recidivě růstu nádoru je nejprve doporučeno opakovat chirurgickou intervenci a ozářit pouze jeho zbytek nebo až další recidivu [1,5,6,11,14]. Ani u jednoho pacienta zatím nebyla dle MRI nalezena intrakraniální nebo míšní implantační metastáza, přičemž literární zdroje uvádějí 3 - 5 % jejich výskytu [1,5,6]. Z histologického hlediska se jednalo převážně o ependymomy, ale zajímavé je, že v 1 případě byl histologicky v této oblasti odečten poměrně vzácný subependymom a 1 myxopapillární ependymom, který je typický spíše pro kaudální region.
Z technického hlediska se ukázala jako výhodná přítomnost syringomyelické pseudocysty, protože umožnila dobré nalezení okraje expanze. Vlastní nádor je při jemné mikrotechnice relativně dobře separovatelný od okrajů míšní tkáně. Pro dobrý výsledek je nezbytná ochrana cévního zásobení ve ventrálních partiích míchy třeba i za cenu ponechání malého zbytku tumoru (kmen a větve přední míšní tepny). Nádor byl i při šíření nad úroveň krční míchy do prodloužené míchy a odtud do IV. komory s kmenovou kompresí radikálně odstranitelný bez vzniku následného trvalého neurodeficitu, přestože byl rozpolcen obex. Tito pacienti vyžadují však pooperačně mnohem delší intenzivní péči a pozvolné odpojování od ventilátoru vzhledem k dočasné absenci polykacích reflexů a oblenění spontánní dechové aktivity (často několik dní). U mladších pacientů jsme jako přístup do krčního páteřního kanálu zvolili open-door laminoplastiku, která umožnila zrekonstruovat zadní segment páteře interponováním spinózních výběžků mezi obratlové oblouky. Význam této rekonstrukce je dnes dobře znám a není třeba jej více rozebírat [16]. U posledních 6 operovaných pacientů jsme využili k bezpečnějšímu provedení výkonu peroperační monitoring evokovanými potenciály (MEP, SEP). V těchto případech nelze užít vzhledem k hodnocení svalových odpovědí myorelaxancia a některá inhalační anestetika, proto dáváme přednost výkonům vedených v totální intravenózní anestezii (TIVA – remifentanil v kombinaci s propofolem). Zásadní je význam MEP, kdy je stimulace prováděna intermitentně v krátkých intervalech a jejich alterace zpravidla přímo odpovídá pooperačnímu neurodeficitu. SEP oproti tomu mají význam spíše okrajový, neinformují o stavu motorické dráhy, ale jejich alterace může být spojena s významnou pooperační ataxií vzhledem k postižení zadních míšních provazců. Jejich monitoring je vhodný při provádění operačního přístupu zadní myelotomií. Vliv ultrazvukového aspirátoru na alteraci MEP jsme nezaznamenali, ačkoli jej někteří autoři zmiňují [20]. Dnes považujeme využití elektrofyziologie při výkonech na míše za standard.
V neposlední řadě je třeba zmínit nutnost kvalitní rehabilitace co nejdříve po provedeném výkonu. Většina pacientů s lehkým neurologickým postižením má zpravidla po operaci neurologický deficit větší než před výkonem. Během několika dní až týdnů však dochází u většiny z nich k rychlé regresi až plné úpravě funkčního stavu. My jsme využili s výhodou u našich pacientů v následné léčbě možností liberecké spinální jednotky.
Závěr
Všech 8 nádorů bylo možné makroskopicky radikálně odstranit bez ohledu na jejich rozsah a lokalizaci. Po roce sledování na základě kontrol MRI nebyla zjištěna recidiva nebo progrese nádorového růstu u 7 dále sledovaných pacientů. Pro prognózu se zatím jako nejdůležitější ukázaly dva faktory: 1. radikalita výkonu; 2. funkční neurologický stav před operací. U pacientů časně diagnostikovaných s lehkým neurologickým postižením je možné očekávat po kompletním odstranění velmi dobrý výsledek bez ohledu na jejich věk, rozsah nádoru, jeho lokalizaci či histologický typ (kromě maligní formy) i bez následného ozáření. Naopak u pacientů těžce postižených je regrese neurologického deficitu jen málo pravděpodobná. Literární zdroje uvádějí při makroskopicky totální exstirpaci 5- až 10leté přežití bez vzniku recidivy u více než 80 % pacientů [1,2,5,6]. Náš soubor není velký a ani doba jeho sledování není dlouhá, zatím ale dosažené výsledky potvrzují tyto údaje, a to i u objemných tumorů atakujících vitálně důležité struktury.
MUDr. Pavel Buchvald
Neurochirurgické oddělení,
Neurocentrum
Krajská nemocnice Liberec
Husova 10,
Liberec 46063
e-mail: pavel.buchvald@nemlib.cz
Přijato k recenzi: 14. 3. 2006
Přijato do tisku: 7. 8. 2006
Sources
1. Chang UK, Choe WJ, Chung SK, Chung ChK, Kim HJ. Surgical outcome and prognostic factors of spinal intramedullary ependymomas in adults. J Neuro Oncol 2002; 57: 133-9.
2. McCormick PC, Torres R, Post KD, Stein BM. Intramedullary ependymoma of the spinal cord. J Neurosurg 1990; 72: 523-32.
3. Choi JY, Chang KH, Yu IK, Kim KH, Kwon BJ, Han MH et al. Intracranial and spinal ependymomas: review of MR images in 61 patients. Korean J Radiol 2002; 3(4): 219-28.
4. Hanbali F, Fourney DR. Spinal cord ependymoma: radical surgical resection and outcome. Neurosurgery 2002; 51(5): 1162-74.
5. Schwartz TH, McCormick P. Intramedullary ependymomas: clinical presentation, surgical treatment strategies and prognosis. J NeuroOncology 2000; 47: 211-18.
6. Schild SE, Nisi K, Scheithauer WB, Wong WW, Lyons MK, Schomberg PJ et al. The results of radiotherapy for ependymomas: The Mayo clinic experience. Int J Radiat Oncol Biol Phys 1998; 42: 953-8.
7. Epstein FJ, Farmer JP, Freed D. Adult intramedullary spinal cord ependymomas: the result of surgery in 38 patients. J Neurosurg 1993; 79: 204-9.
8. Sun B, Wang Ch, Wang J, Liu A. MRI features of intramedullary spihnal cord ependymomas. J Neuroimaging 2003; 13: 346-51.
9. Yoshii S, Shimizu K, Ido K, Nakamura T. Ependymoma of the spinal cord and the cauda equina region. J Spin Disord 1999; 12: 157-61.
10. Raco A, Esposito V, Lenzi J, Piccirilli M, Delfini R, Cantore G. Long-term follow-up of intramedullary spinal cord tumors: a series of 202 cases. Neurosurgery 2005; 56(5): 972-81.
11. Lin YH, Huang CI, Wong TT, Chen MH, Shiau CY, Wang LW et al. Treatment of spinal cord ependymomas by surgery with or without postoperative radiotherapy. J Neurooncol 2005; 71(2): 205-10.
12. Peker S, Ozgen S, Ozek MM, Pamir MN. Surgical treatment of intramedullary spinal cord ependymomas: can outcome be predicted by tumor parameters? J Spinal Disord Tech 2004; 17(6): 516-21.
13. Kyoshima K, Akaishi K, Tokushige K, Muraoka H, Oikawa S, Watanabe A et al. Surgical experience with resection en bloc of intramedullary astrocytomas and ependymomas in the cervical and cervicothoracic region. J Clin Neurosci 2004; 11(6): 623-8.
14. Haas-Kogan DA., Gomez DR, Missett BT, Wara WM, Lamborn KR, Prados MD et al. High failure rate in spinal ependymomas with long-term follow-up. Neuro-oncol 2005; 7(3): 254-9.
15. Sloof JL, Kernohan JW, McCarthy CS. Primary intramedullary tumors of the spinal cord and fillum terminale. Philadelphia: WB Saunders 1964.
16. Buchvald P, Suchomel P, Fröhlich R, Vaníčková E. Open-door laminoplastika v řešení stenózy krční páteře. Cesk Slov Neurol N 2004; 67(100): 124–31.
17. Singh A, Crockard HA. Comparison of seven different scales used to quantify severity of cervical spondylotic myelopathy and post-operative improvement. J Outcome Meas 2001-2002; 5(1): 798-818.
18. Kleihues P, Burger PC, Scheithauer BW. The new WHO classification of brain tumours. Brain Pathology 1993; 3: 255-68.
19. Yonenobu K, Okada K, Fuji T, Fujiwara K, Yamashita K, Ono K. Causes of neurologic deterioration following surgical treatment of cervical myelopathy. Spine 1986; 11: 818–23.
20. Deletis V, Shils JL. Neurophysiology in neurosurgery. Elsevier Science (USA); 2002.
Labels
Paediatric neurology Neurosurgery NeurologyArticle was published in
Czech and Slovak Neurology and Neurosurgery

2007 Issue 2
Most read in this issue
- Epilepsie a cyklus spánku a bdění
- Súčasný pohľad na diagnostiku a terapiu afázie
- Komplikace operací z předního přístupu pro degenerativní onemocnění krční páteře
- Zhoršování epileptických záchvatů a epilepsií antiepileptiky - je to možné?

