Neurorehabilitace senzomotorických funkcí po poranění míchy
Neurorehabilitation of Sensorimotor Function after Spinal Cord Injury
Neurorehabilitation constitutes to be the primary therapeutic approach to patients with spinal cord injury. Intense stimulation of the central nervous system is intended to maximize improvement in neurological function. Besides the neurological development, every attempt is made to achieve the highest possible level of motor function, verticalization and locomotion with the goal to secure maximum self-sufficiency. The most serious motor impairment is the respiratory pattern disorder with limited ventilatory parameters. This is due to impairment of motor functions caused by thoracic but primarily cervical lesions. Strength of the trunk muscles determines the ability of verticalization to the sitting or standing position and is also influenced by the upper and lower limb function. Activity of the upper extremities predominantly determines the level of self-sufficiency but also the level of mobility. Ability to recruit lower extremity function is crucial for locomotion though residual mobility may be useful e.g. during transfers. Rehabilitation is therefore focused on training the trunk as well as the limb muscles. The desired outcome is the return of muscle strength and inclusion of paretic muscles into functional movement patterns as well as respiratory pattern. To meet these goals, several different physiotherapeutic methods may be utilized. These may be combined as needed and according to a therapist’s creativity. The treatment is based on neurophysiological principles including those based on motor ontogenesis. The objective is to utilize predetermined motor targets and recruit the damaged segments into their physiologic function. To that end, it is possible to utilize methods that employ voluntary muscle control (e.g. Dynamic Neuromuscular Stabilization) as well as methods based on involuntary movement control (e.g. Vojta’s reflex locomotion). A specific therapeutic approach utilizes robotic systems that complete more conventional methods of physiotherapy and afford a greater variety of treatment. This also provides a significant motivating element.
Key words:
spinal cord injury – rehabilitation – physiotherapeutic methods – robotic training
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.
Autoři:
J. Kříž 1,2; Z. Hlinková 1
Působiště autorů:
Spinální jednotka při Klinice rehabilitace a tělovýchovného lékařství 2. LF UK a FN v Motole, Praha
1; Ortopedicko-traumatologická klinika 3. LF UK a FN Královské Vinohrady, Praha
2
Vyšlo v časopise:
Cesk Slov Neurol N 2016; 79/112(4): 378-394
Kategorie:
Minimonografie
doi:
https://doi.org/10.14735/amcsnn2016378
Souhrn
Neurorehabilitace je základní terapeutický přístup k pacientům po míšním poranění. Intenzivní stimulace centrálního nervového systému má za cíl maximální neurologické zlepšení. Nezávisle na neurologickém vývoji je snahou dosáhnout nejvyšší úrovně motorických schopností, vertikalizace a lokomoce za účelem zajistit maximální soběstačnost. Nejzávažnějším motorickým postižením je porucha dechového stereotypu s hraničními ventilačními parametry, která je spojena s poruchou motorických funkcí při lézi hrudní, ale především krční míchy. Aktivita trupového svalstva určuje schopnost vertikalizace do sedu, do stoje, avšak významně ovlivňuje i funkci končetin. Aktivita horních končetin je spojena hlavně s úrovní sebeobsluhy, ovšem samozřejmě i s úrovní mobility. Schopnost zapojení dolních končetin má největší vliv na lokomoci, ale zbytková hybnost může být využitelná např. při přesunech. Rehabilitace je proto zaměřena na trup i končetiny, návrat svalové síly a zapojení paretických svalů do funkčních pohybových stereotypů vč. dechového stereotypu. Ke splnění výše uvedených cílů můžeme využít různé fyzioterapeutické metody. Ty se dají podle potřeby a kreativity fyzioterapeuta různě kombinovat. Základem jsou metody terapie na neurofyziologickém podkladě, mezi které řadíme přístupy založené na principech motorické ontogeneze. Cílem je využít v terapii determinovaných pohybových vzorů a zapojit poškozené segmenty co nejblíže jejich fyziologické funkci. K tomu lze využít metod pracujících s volní kontrolou (např. Dynamická neuromuskulární stabilizace) i metod založených na aktivaci bez volní kontroly pohybu (např. Vojtova reflexní lokomoce). Specifickým terapeutickým přístupem jsou robotické systémy, které efektivně doplňují konvenční metody fyzioterapie, poskytují větší variabilitu terapie a jsou také velmi dobrým motivačním prvkem.
Klíčová slova:
poranění míchy – rehabilitace – fyzioterapeutické metody – robotický trénink
Úvod
V České republice se každým rokem navýší počet pacientů s úrazovými i neúrazovými míšními lézemi o 250– 300 nových případů. Téměř 200 z nich musí následně ke svému pohybu využívat invalidní vozík. Léčba a rehabilitace těchto pacientů je zajištěna ve specializovaných léčebných zařízeních. Úrazy páteře s neurologickým deficitem jsou primárně řešeny na spondylochirurgických pracovištích, pacienti s akutně vzniklou neúrazovou míšní lézí jsou přijímáni na oddělení podle příčiny jejího vzniku. Následně jsou pacienti překládáni na spinální jednotky a dále na spinální rehabilitační jednotky v rehabilitačních ústavech. Celková doba intenzivní neurorehabilitace se pohybuje mezi 6 a 9 měsíci.
Neurorehabilitace je multidisciplinární rehabilitační přístup k pacientům s neurologickou symptomatologií. Základním nástrojem jsou rehabilitační metody, které se snaží oslovit centrální nervovou soustavu (CNS) a ovlivnit tak její funkce. Plasticita nervového systému umožňuje jistý stupeň funkční obnovy poškozených neuronálních okruhů v mozku a částečně i v míše. Tyto reparační procesy jsou závislé na intenzitě stimulace [1,2]. K maximální možné stimulaci CNS dochází aferencí z proprio- a exteroreceptorů na periferii, ale rovněž integrací těchto vstupů se senzorickými vjemy na úrovni vyšších center.
Po poranění míchy se rozvíjí různě rozsáhlý neurologický deficit. Jeho závažnost hodnotíme podle mezinárodních standardů na základě vyšetření senzomotorických funkcí [3,4]. Toto vyšetření nám umožňuje určit neurologickou úroveň léze a její rozsah. Neurologická úroveň léze označuje míšní segment, pod kterým jsou senzomotorické funkce poškozené. Lézi v krčních míšních segmentech označujeme termínem tetraplegie, míšní léze v hrudních či bederních segmentech je nazývána paraplegií. Podle rozsahu poranění se může jednat o lézi kompletní ve smyslu úplné ztráty senzomotorických funkcí pod úrovní míšního poranění, nebo o lézi senzitivně či motoricky nekompletní, kdy je zachována citlivost či hybnost pod neurologickou úrovní léze vč. sakrálních segmentů. Právě přítomnost senzitivní anebo motorické funkce v sakrálních segmentech definuje nekompletní lézi. Motoricky nekompletní lézi označujeme termíny tetraparéza či paraparéza.
Rehabilitační přístup k pacientovi v akutním a postakutním stadiu po míšním poranění je ovlivněn několika faktory. Bezprostředně po úrazu není většinou zřejmé, jak rozsáhlé je vlastní poranění. Neurologický obraz je významně ovlivněn probíhajícím míšním šokem. Po jeho odeznění může dojít k nástupu hybnosti nebo citlivosti pod úrovní léze [5,6]. I při senzomotoricky kompletní míšní lézi však může docházet ke klinickému zlepšení v důsledku změn v oblasti primárního poranění [7]. Často se s odstupem od úrazu posouvá neurologická úroveň léze o jeden až dva segmenty níže. Proto je v této fázi rehabilitace zaměřena na podporu restituce míšních funkcí bez rozdílu, zda se jedná o cvičení plegických či paretických svalových skupin. Snaha o stimulaci CNS tedy probíhá ze všech segmentů.
První část práce je věnována třem hlavním cílům léčebné rehabilitace po míšním poranění. Primárním cílem je snaha o obnovení či zlepšení motorických funkcí a jejich promítnutí do správných pohybových stereotypů. Tyto pohybové stereotypy jsou základem k dosažení nejvyšší dlouhodobě využitelné úrovně vertikalizace a lokomoce. Získané posturální a lokomoční funkce umožní maximální soběstačnost ve všech oblastech denních činností. Ve druhé části jsou popisovány různé fyzioterapeutické metody a koncepty, kterými lze uvedené cíle dosáhnout.
Porucha motorických funkcí
Počet svalů, které jsou paretické či plegické, je dán především úrovní míšního poranění. V případě hrudní a bederní léze je přítomna ztráta aktivní hybnosti na dolních končetinách a částečně na trupu, u krčních lézí jsou navíc v různém rozsahu postiženy i svaly horních končetin. Svalová síla však může být po úraze oslabena nejen v důsledku poruchy inervace, ale také celkovou dekondicí při dlouhodobé imobilizaci.
V poúrazovém vývoji po míšním traumatu často dochází k postupnému návratu aktivní hybnosti na určitých částech těla. U pacientů s kompletní míšní lézí se to týká svalů či svalových skupin, jejichž inervace vychází z míšních segmentů v okolí vlastního zranění. Zvláště v případě tetraplegie může obnova nebo zvýšení síly byť jediného svalu znamenat pro pacienta významné zlepšení soběstačnosti [8]. Tato relativní restituce segmentálních míšních funkcí je dána především odezněním lokálního otoku a tvorbou nových nervových spojení v úrovni léze. Na změně stavu se podílí také regenerace periferní léze, ke které dochází přímo v úrovni poranění. Zlepšení probíhá v prvních týdnech až měsících po zranění, nejvíce však v průběhu prvního roku [7]. U pacientů po nekompletním míšním poranění může probíhat obnovení nebo zlepšení motoriky kdekoliv pod úrovní léze a často k němu dochází i během několika let od vzniku léze. Hlavní podíl na těchto změnách má pravděpodobně synaptická plasticita [9].
Cíle fyzioterapie
Cílem je obnovení či zlepšení síly všech postižených svalů a jejich zapojení do fyziologických dílčích nebo globálních pohybových vzorů. U svalů s poruchou inervace je významnou součástí rehabilitace stimulace CNS. Ta je prováděna především masivní aferencí, a to jak z její exteroceptivní, tak proprioceptivní periferní složky.
Dýchání (dechový stereotyp, dechové funkce)
Míra postižení dechových funkcí závisí na neurologické úrovni míšní léze a jejím rozsahu. S nižším počtem aktivních inspiračních a expiračních svalů se dechové funkce zhoršují. Nejvíce jsou postiženi pentaplegici, u kterých je přítomna ztráta inervace bránice. Významně jsou dechové funkce porušeny u tetraplegiků, v menší míře však mohou být ovlivněny i u pacientů s hrudní lézí [10]. Dysbalance mezi svaly s neporušenou inervací a svaly paretickými nebo plegickými se vždy promítá i do dechového stereotypu. Na stereotyp má vliv také nastavení postury.
Vzhledem ke postižení motoriky bránice jsou pentaplegičtí pacienti závislí na umělé plicní ventilaci. U tetraplegických pacientů je kvůli plegickým interkostálním svalům hrudník rigidní s minimálními dechovými exkurzemi. Inspirium zajišťuje bránice (případně její část) a pomocné nádechové svaly. Expirium probíhá převážně pasivně, forsírovaný výdech je možný pouze pomocí kompenzačních mechanizmů (např. aktivní oporou o horní končetiny, manuální fixací žeber kaudálním směrem jako kompenzací chybějící aktivity břišních svalů) nebo s manuální či přístrojovou asistencí (cough assist machine). Je přítomna porucha dechového stereotypu označovaná jako paradoxní dýchání. Při něm jsou během nádechu plegické interkostální svaly vtahovány podtlakem vznikajícím v dutině hrudní a kontrakce bránice vyklenuje zvýšeným nitrobřišním tlakem plegickou břišní stěnu [11]. Pomocné nádechové svaly posunují rigidní hrudník kraniálně (obr. 1). Při zvýšených dechových nárocích se zapojují i svaly pletence ramenního s výslednou elevací a protrakcí ramenních kloubů. Vzhledem k menšímu počtu aktivních svalů podílejících se na zajištění dechové motoriky dochází při zvýšených nárocích k rychlejšímu nástupu únavy.
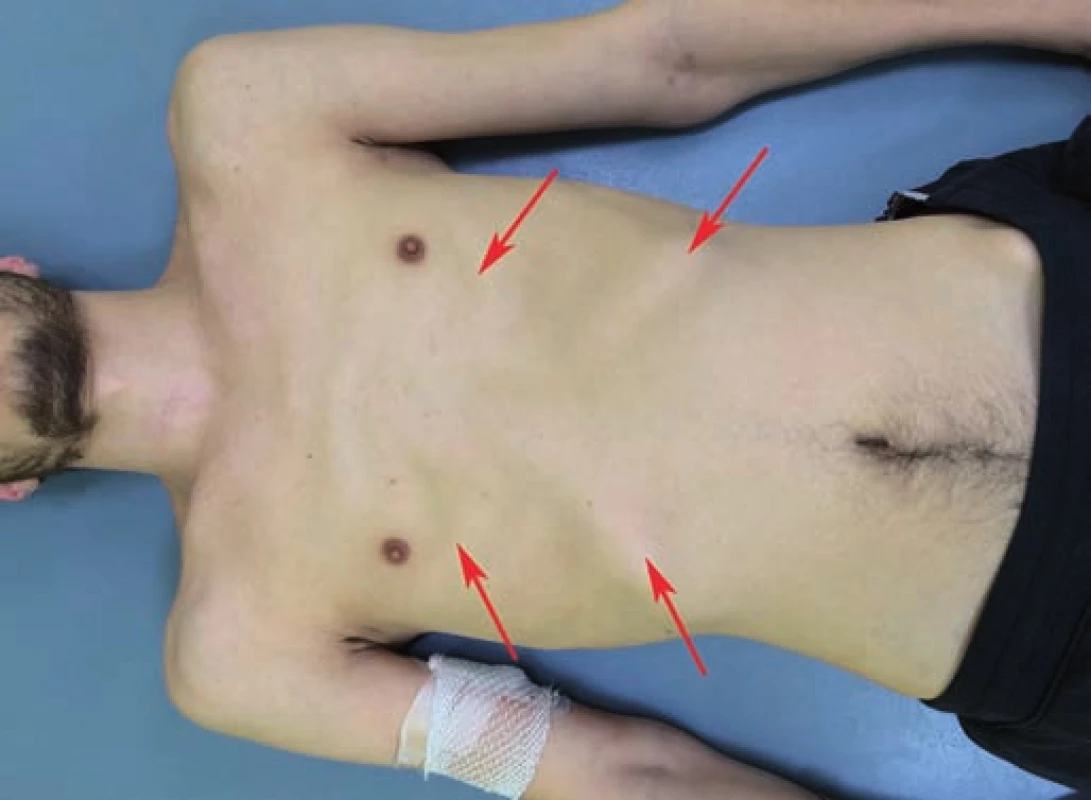
V prvních týdnech po úraze se poruchy dechového stereotypu u tetraplegiků odrážejí v obtížné expektoraci a fonaci. Obě přímo souvisejí se silou a rychlostí výdechu a s dechovým objemem. Snížená schopnost expektorace při paréze výdechových svalů spolu se zvýšenou produkcí hlenu při autonomní dysfunkci významně zvyšují riziko stagnace hlenu, atelektázy a bronchopneumonie [12]. Snížený inspirační a expirační objem zhoršuje fonaci. Snaha o zlepšení efektivity výdechu vede při fonaci ke zvýraznění práce pomocných dechových svalů, kyfotizaci horního trupu a předsunu hlavy a při inspiriu k pohybu trupu a hlavy opačným směrem. Řeč probíhá spíše v krátkých větách, inspiria jsou slyšitelnější i viditelnější. V posturálně náročnějších situacích s nedostatečnou oporou trupu často není pacient fonace schopen. U pacientů, kteří vyžadují v akutním stadiu přechodnou ventilační podporu, je většinou zavedena tracheostomická kanyla. Ta může být při neschopnosti expektorace ponechána i v postakutním stadiu, protože umožňuje pravidelné odsávání bronchiálního sekretu. Její odstranění je vázáno na dostatečnou sílu expiračních svalů, které zajistí efektivní expektoraci.
Cíle fyzioterapie
Primárním cílem je zajištění dostatečných dechových funkcí. Nezbytná je práce s inspiriem i expiriem. Pro dosažení optimálního inspiria pracujeme na zlepšení compliance hrudního koše, zlepšení svalové síly všech nádechových svalů, ale také na jejich souhře a nastavení vhodné postury (aktivně či se zevní oporou) tak, aby bylo zajištěno punctum fixum pro jejich aktivaci. Síla a rychlost expiria ovlivňuje schopnost expektorace. V akutním a postakutním stadiu může pacient potřebovat asistenci formou manuální dopomoci, využitím pomůcek nebo zvolením vhodné polohy těla, tzv. polohovou drenáží. Nácvik expektorace zahrnuje opět zlepšení compliance hrudního koše, zlepšení síly a optimální souhry expiračních svalů a zajištění puncta fixa posturou nebo zevní oporou. Cílem je dosažení samostatné expektorace.
Trup (posturální stabilita)
Pacienti po poranění míchy mají v různém rozsahu porušenu funkci trupových svalů. Právě jejich koordinovaná aktivita je nezbytná pro zajištění stabilní postury [13]. Posturou rozumíme aktivní držení segmentů těla proti působení zevních sil. Na její stabilizaci se kromě břišních, zádových svalů a svalů dna pánevního podílí i bránice. Ztráta síly trupových svalů vede během vertikalizace ke zvýšeným posturálním nárokům na bránici, jejíž inervace zůstává většinou intaktní. U tetraplegických pacientů proto při vertikalizaci dochází k nadměrnému zatížení bránice posturální funkcí a tím k přechodnému zhoršení její respirační funkce.
Porušená stabilita trupu u pacientů po poranění míchy se projeví při provádění jakéhokoliv pohybu končetin [14]. Držení jednotlivých segmentů těla proti působení zevních sil (posturální stabilizace) je nezbytné ke stabilizaci úponu svalů, které provádějí pohyb. Při držení statické polohy i v průběhu pohybu hovoříme o zajištění tzv. puncta fixa pro pracující svaly. Koordinovanou činností okolních svalů dochází k zafixování kloubního segmentu tak, aby tím byly stabilizovány úpony svalů pohybujících volným segmentem těla. Stejným způsobem je poskytováno svalům punctum fixum i pro aktivaci v uzavřeném kinematickém řetězci, tedy např. při opoře o horní končetiny. Vytvoření puncta fixa je aktivní proces, lze jej tedy v průběhu pohybu řídit. Zajištění puncta fixa se přizpůsobuje působení vnitřních i zevních sil. Tento proces nazýváme posturální reaktibilitou. Nastavení držení těla je řízeno CNS automaticky a probíhá ještě před uskutečněním vlastního pohybu. Dochází tak k předvídání úmyslu pohybu a k přípravě na pohyb [15,16]. Je zřejmé, že tetra- i paraplegický pacient má omezené možnosti nastavení postury a automatického řízení držení těla, a to jednak v důsledku nedostupných efektorů, jednak i v důsledku nedostatečné aference do CNS [13].
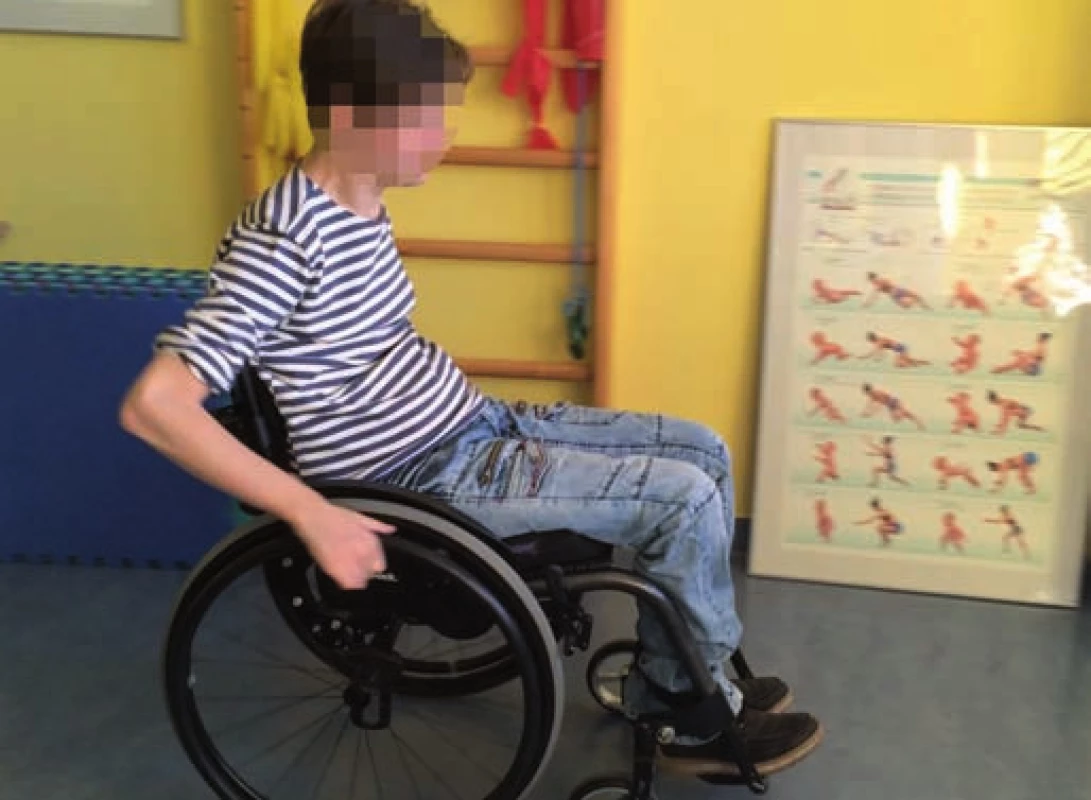
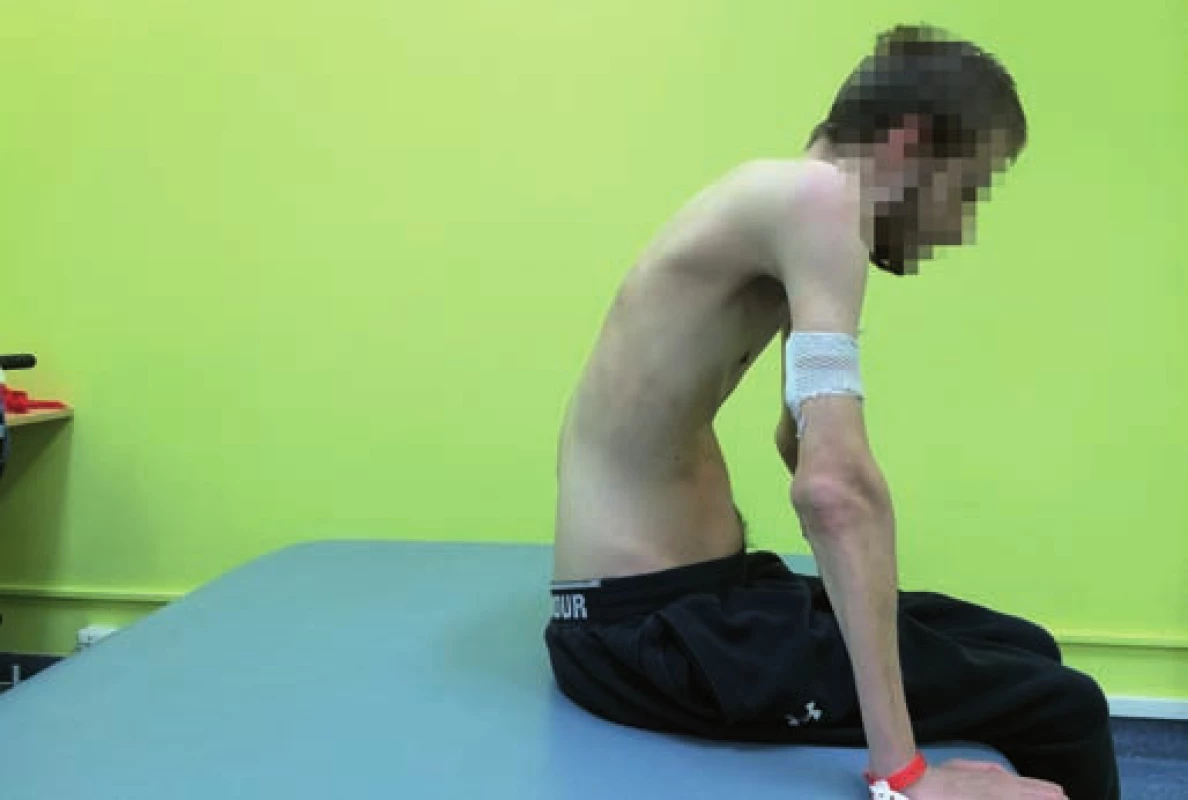
Jedním z projevů ochrnutí trupového svalstva u jedinců s tetraplegií a vysokou paraplegií je porucha napřímení páteře (obr. 2, 3) [13]. Ve vertikále je trup pasivní a vyžaduje zevní oporu, případně oporu o horní končetiny. Porucha aktivního napřímení se netýká jen hrudní a bederní páteře, ale i cerviko-thorakálního přechodu. Ten je nicméně pod částečnou volní kontrolou, protože se zde prolíná aktivita intaktních svalů s inaktivitou svalů plegických. Nastavení cerviko-thorakálního přechodu ovlivňuje schopnost držení hlavy v prostoru, a tím možnost optické fixace a komunikace. Napřímení cerviko-thorakálního přechodu také přímo souvisí se schopností stabilizace lopatky. Pokud je lopatka fixována k hrudníku koordinovanou svalovou aktivitou, poskytuje pevnou oporu (punctum fixum) pro tah svalů směrem do napřímení cerviko-thorakálního přechodu a celé krční páteře [16]. Tetraplegici mohou využít ke vzpřímenému držení horní části trupu a krční páteře dočasné fixace lopatky aktivní oporou o horní končetinu. U paraplegických pacientů je kvalita napřímení páteře podmíněna kvalitou souhry svalů trupu a pletence ramenního [17].
U pacientů s paretickými dolními končetinami hraje posturální stabilizace trupu zásadní roli při vertikalizaci. Pro stoj a chůzi je kromě určitého stupně aktivní hybnosti dolních končetin zásadní schopnost vzpřímení trupu s pánví nastavenou v neutrální poloze. K tomu je třeba koordinovaná aktivita svalů v oblasti kyčelních kloubů, pánve a trupu, která je většinou u tetra- i paraparetických pacientů porušena [13]. Navzdory dostatečné síle svalů končetin může být proto pacient ve stoji nestabilní. Ve vertikále trup neplní jen funkci statickou, ale svou dynamickou aktivitou se také významně podílí na generování lokomočních sil při chůzi. Pro pacienta s těžkou parézou trupového svalstva proto může být i při dobré svalové síle dolních končetin chůze obtížná nebo dokonce nemožná. Pokud má možnost zapojit horní končetiny do aktivní opory, lépe zaktivuje břišní svalstvo, a dosáhne tak lepší stability trupu pro stoj i pro chůzi.
Cíle fyzioterapie
Důležité je dosáhnout takového nastavení postury, které nebude způsobovat zbytečné přetěžování aktivních segmentů a umožní pacientovi kvalitní provedení pohybu. Pokud pacient kvůli motorickému deficitu způsobenému míšní lézí ztrácí schopnost aktivního držení těla, musí být posturální stabilita zajištěna kvalitní a vhodně umístěnou zevní oporou (např. nastavení sedu ve vozíku, opora horní končetiny o předmět v okolním prostředí, využití dynamické trupové ortézy při zvýšených nárocích spojených s aktivitou horních končetin). Tato zevní opora nikdy plně nenahradí svalovou aktivitu, ale umožní odpovídající vertikalizaci a zlepší pacientovu schopnost pohybu volných segmentů těla.
Končetiny (svalové souhry, pohybové stereotypy)
Úroveň a rozsah neurologického deficitu určují stupeň postižení motorických funkcí končetin. Ztráta svalové síly plegických či paretických svalů vede k dysbalanci mezi určitými svalovými skupinami. V případě nerovnováhy mezi agonisty a antagonisty zajišťujícími konkrétní pohyb může docházet k fixaci segmentu v určité poloze podle převahy složky pohybu. Příkladem je flekční držení v loketním kloubu u pacienta s neurologickou úrovní léze v segmentu C5, který má motoricky intaktní m. biceps brachii, ale plegický m. triceps brachii. Nerovnováha tahu svalů v okolí kloubu také způsobuje tzv. decentrované postavení kloubu. Kloubní struktury jsou nerovnoměrně tahově a tlakově zatíženy a na predisponovaných místech dochází k přetížení. Dlouhodobým přetěžováním se rozvíjejí bolestivé syndromy, záněty a předčasné degenerativní změny kloubů. Setrvalá vynucená poloha segmentu aktivním nastavením (flexe lokte při lézi C5) nebo pasivním nastavením (flexe kolene při sedu na vozíku) může vést až k rozvoji flekční kontraktury. To vše představuje pro pacienta omezení v běžných denních činnostech [18].
Horní končetiny
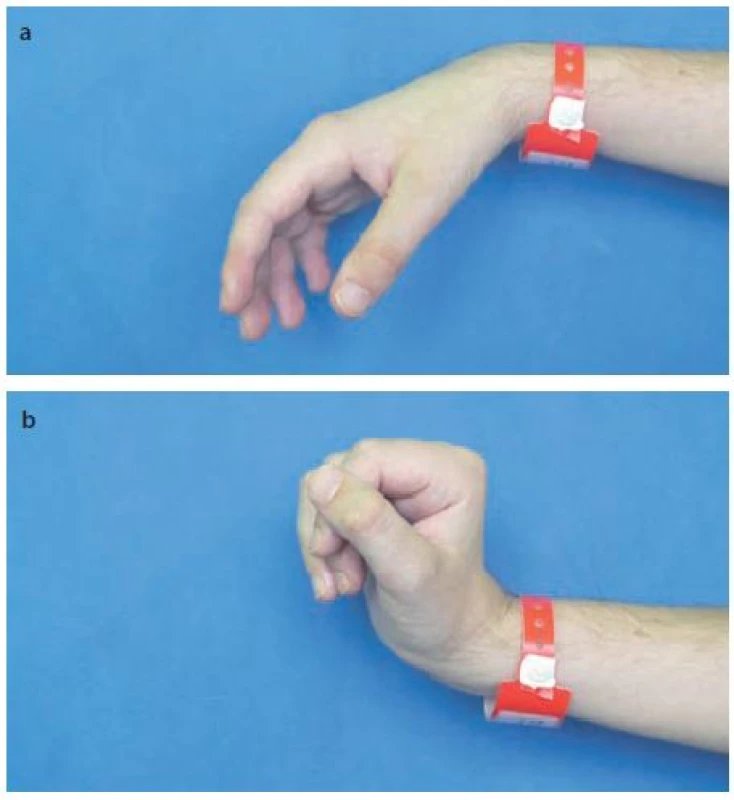
Tetraplegičtí pacienti mají podle motorické úrovně postiženy určité svalové skupiny, což vytváří charakteristický klinický obraz a predikuje dosaženou úroveň funkčních schopností. U pacientů s míšní lézí v segmentech C1– C4 je přítomna ztráta aktivní hybnosti ve všech segmentech horních končetin vč. ramenních kloubů. Plegické hypotrofické svaly neplní ani ochrannou funkci pro ramenní kloub. Při ztrátě svalového tonu v okolí kloubu je proximální humerus gravitační silou nebo pasivně nastavenou polohou (např. nešetrnou manipulací či nevhodným polohováním) vychýlen z centrovaného postavení a dochází k subluxaci s rozvojem bolestivého syndromu. Pacienti s lézí v segmentu C5 a C6 mají výraznou dysbalanci mezi flexorovými a extenzorovými svalovými skupinami horních končetin. Postavení ramenních kloubů je v protrakci a loketní klouby jsou vzhledem k převaze flexorů nad extenzory ve flekčním držení. Při pohybu horních končetin se zvýrazňuje patologické nastavení segmentů. Tito pacienti často využívají pomocných mechanizmů, které jim umožňují dosáhnout lepší funkce, ovšem za cenu ještě většího přetěžování segmentu. Například elevace ramene usnadní flexi v ramenním kloubu, ale klade zvýšené nároky na krční páteř. Pasivní loketní zámek umožní oporu o končetinu při přesunech, avšak více zatěžuje kloubní struktury. Pacienti s úrovní léze C6 a C7 nemají aktivní hybnost prstů rukou, ale mohou využít dorzální flexe v zápěstí k tzv. náhradnímu funkčnímu úchopu. Podmínkou je zkrácení hlubokých flexorů prstů dlouhodobým polohováním pomocí ortéz. Flekční tenodéza prstů umožní při dorzální flexi zápěstí válcový úchop (obr. 4) [19]. Tento náhradní mechanizmus může podstatně zvýšit soběstačnost bez významného rizika vzniku přetížení. Pokud mají pacienti s úrovní léze C7 aktivní extenzi prstů, může rušit snahu o tenodézu flexorů, což zhoršuje úchopovou funkci ruky. Tetraplegický pacient s úrovní léze v segmentech C7 nebo C8 má intaktní m. triceps brachii, který je velmi důležitý pro udržení konfigurace ramenního a loketního kloubu. Aktivní extenze lokte pacientovi zajistí větší rádius pro manipulaci. V opoře o horní končetiny umožní aktivita tricepsu vyváženou flexi a extenzi loketního kloubu, při jízdě na vozíku umožní silnější a efektivnější propulzi.
U tetraparetických pacientů se klinický obraz stejně tak jako úroveň funkčních schopností individuálně liší. Nekompletní léze vzniká často mechanizmem hyperextenzního poranění krční páteře, při kterém většinou dochází k poškození horních krčních segmentů. To vede k motorickému postižení v oblasti proximálních segmentů horních končetin, volní hybnost na akrech bývá naopak zachována. Svaly v okolí kořenových kloubů zůstávají kvůli postižení periferních motoneuronů chabé na rozdíl od akrální motoriky, která může být ovlivněna spastickými projevy při syndromu horního motoneuronu rozvíjejícího se distálně od poraněných míšních segmentů. Specifický klinický obraz vzniká při syndromu centrální míšní šedi, kdy je přítomna těžká paréza či plegie svalů horních končetin při zachování relativně dobré svalové síly na dolních končetinách, která by mohla být využitelná pro chůzi. Vzhledem k paréze trupového svalstva a ztrátě aktivní opory o horní končetiny je velmi obtížné napřímení trupu a jeho aktivita ve vertikále. Schopnost stoje je proto významně ovlivněna posturální nestabilitou. Pro nácvik chůze často není možné při postižení horních končetin využívat opěrné pomůcky (berle, hole, chodítko), což také zhoršuje posturální stabilitu.
U paraplegických pacientů je schopnost manipulace a akční radius horních končetin určen stabilitou trupu. Závisí tedy na neurologické úrovni léze na trupu, případně na zevní opoře. Autoři Sinnott et al také upozorňují na korelaci četnosti výskytu syndromu rotátorové manžety s vysokou, resp. nízkou paraplegií [17].
Cíle fyzioterapie
Snahou je dosažení co nejvyšší úrovně aktivní hybnosti horních končetin, aby byl pacient maximálně soběstačný a samostatný v aktivitách běžného života a aby se přitom co nejvíce vyvaroval přetěžování struktur. Klíčovou roli hraje centrace ramenního kloubu, která přímo souvisí s nastavením ostatních segmentů horní končetiny, krční páteře a trupu. Nastavení správné polohy je důležité pro všechny aktivity, které horní končetina provádí. Jak bylo uvedeno výše, pro manipulaci horních končetin je třeba zajistit potřebnou stabilitu trupu, ať již aktivní nebo pomocí zevní opory. Horní končetina se musí adaptovat na zcela novou lokomoční funkci, a to jak pro přesun těla, tak pro pohyb na vozíku [18]. U tetraplegického pacienta je nutné hledat způsob kompenzace ztracených opěrných i fázických pohybových funkcí. Nácvik nových pohybových stereotypů je veden s důrazem na kvalitu a koordinaci, aby byl pohyb prováděn co nejekonomičtěji a nedocházelo k rozvoji předčasných degenerativních změn. Nezbytnou součástí dlouhodobé terapie je ošetření přetížených struktur. Každý zánět nebo bolestivý syndrom může pacienta významně limitovat v běžných denních činnostech a sociálním kontaktu.
Dolní končetiny
V důsledku míšní léze se na dolních končetinách rozvíjí různě závažná porucha hybnosti. Při plegii ztrácí dolní končetiny s hybností i svou základní funkci lokomoční. V rámci mobility pacienta však mohou zajistit pasivní oporu pro tělo, a to jak pro udržení postury, tak v dynamických aktivitách, jako je např. přesun na vozík. Podle úrovně léze může vzniknout chabá nebo spastická plegie. V obou případech mají končetiny tendenci k decentrovanému postavení v kloubech. Při hypotonii svalů chybí ochranné napětí v okolí kloubu a jeho nastavení závisí na působení zevních sil. Při hypertonu dochází k výrazné dysbalanci a decentraci tahem spastických svalů. Nastavení v kyčelních kloubech ovlivňuje postavení pánve, a má tak velký význam pro zajištění postury vsedě. Stejně jako při plegii horních končetin může i na dolních končetinách docházet k rozvoji kontraktur v důsledku vynucené polohy, např. sedu ve vozíku.
V případě těžké paraparézy má pacient částečně zachovánu hybnost na dolních končetinách, která ale neumožňuje vertikalizaci do stoje a chůzi. Může však být využita jako dopomoc při mobilitě v lůžku, při přesunech do vozíku a podobně. Svalové dysbalance vzniklé při různě postižených svalových skupinách mohou tuto dopomoc negativně ovlivnit. Například dysbalance mezi silným m. quadriceps femoris a slabými hamstringy vede při pokusu o aktivní pohyb dolní končetinou dominantně k extenzi v koleni. Při přesunu tak místo řízené opory o dolní končetiny dojde pouze k neefektivnímu záklonu trupu a posunutí pánve vzad.
Pacient s lehkou paraparézou je schopen chůze, a to bez pomůcek nebo s pomůckami, kterými mohou být kompenzovány kvanti- i kvalitativní nedostatky. Do schopnosti chůze se typicky promítá oslabení flexe nebo abdukce kyčelního kloubu. Oslabení flexe zhoršuje švihovou fázi kroku, která musí být podpořena výrazným souhybem pánve a trupu. Při oslabení abduktorů je pánev v prostoru latero-laterálně nestabilní, což se projevuje zhoršením stojné fáze kroku [20]. Výše popisovaná dysbalance mezi m. quadriceps femoris a hamstringy způsobuje při stojné fázi kroku rekurvaci kolene. Oslabení dorzální flexe v hleznu komplikuje nesení nohy vpřed v průběhu švihové fáze. Oslabení plantární flexe zhoršuje dynamický odval plosky, a klade tak vyšší nároky na práci flexorů kolenního a kyčelního kloubu. Tyto typické poruchy se nevyskytují izolovaně. Porucha v jednom segmentu se promítá do nastavení a aktivity sousedních segmentů. Například valgózní postavení akra způsobuje valgozitu kolenního kloubu a následně se promítá do nastavení kyčelního kloubu do vnitřní rotace. Všechny tyto kvalitativní nedostatky jsou rizikem pro vznik strukturálních degenerativních změn a bolestivých syndromů, které pacienta vždy omezí v soběstačnosti.
Cíle fyzioterapie
U pacientů s úplnou ztrátou hybnosti dolních končetin je třeba udržet fyziologický pasivní rozsah pohybu v kloubech. Zároveň je nutné umožnit pacientovi pomocí zevní podpory optimálně nastavit dolní končetiny s ohledem na celkovou posturu. U těžce paretických pacientů je navíc cílem maximální využití aktivní hybnosti (zapojení dolních končetin do mobility). Důležité je zvládnutí kontroly svalové síly a koordinace aktivní hybnosti tak, aby neznesnadňovala pohyb a držení těla. U pacientů s lehkou parézou usilujeme o chůzi v nejlepší možné kvalitě s ohledem na riziko vzniku předčasných degenerativních změn. Kvalita chůze je nejdůležitější ukazatel, podle kterého je třeba volit pro pacienta pomůcky (chodítko, hole, peroneální tahy, ortézy, dlahy apod.). U všech pacientů je v rámci terapie důležité pracovat na souhře dolních končetin s aktivitou trupu a na posturální stabilizaci, jejíž dosažená úroveň ovlivní jak aktivní hybnost, tak i schopnost manipulace s plegickými dolními končetinami.
Porucha senzitivních funkcí
U pacientů s míšní lézí dochází k deaferentaci oblastí pod míšní lézí. Aferentní vstupy jsou nezbytné pro řízení pohybu. Na základě somatosenzorické a vizuální aference je také v mozku vytvářeno tělesné schéma. U kompletních míšních lézí je při vytváření korové reprezentace deaferentovaných segmentů dominantní vizuální složka. U inkompletních lézí odpovídá poměr vizuální a somatosenzorické složky zachovanému množství somatosenzorických aferentních stimulů [21]. Proprioceptivní aferentace zajišťuje také správnou koordinaci pohybu a registraci změn polohy těla. Při poranění zadních provazců dochází dominantně právě k poruše propriocepce a řízení pohybu je pak možné pouze pod zrakovou kontrolou. Zpětná vazba nezbytná pro kontrolu pohybu není na základě zraku dostatečná a pohyb je pak nepřesný. To se odrazí v jemné i hrubé motorice. Manipulace postiženými horními končetinami je možná pouze ve zrakovém poli. Pacient tak např. není schopen upravit si oděv za zády nebo se očistit na toaletě. Ve zrakovém poli se nepohybují horní končetiny ani při jízdě na vozíku. Pro zajištění propulze je důležité dobré zacílení akra na obruč vozíku. Akrum musí být v trvalém kontaktu s obručí až do konečné fáze záběru, po celou dobu vyvíjí stálý tlak. Navíc je důležité pracovat horními končetinami synchronně. Takové souhry je při poruše propriocepce velmi obtížné dosáhnout. Obdobné obtíže jsou patrné při přesunech na vozík. Pokud se jedná o poruchu propriocepce horních i dolních končetin, pacient musí při přesunu na vozík koordinovat zrakem zároveň všechny čtyři končetiny a trup. U chodících pacientů je chůze nejistá, méně stabilní, pohyby jsou více generalizované. Při tetraparéze s přidruženou poruchou čití musí pacient opět zvládnout koordinaci všech čtyř končetin a trupu (případně opěrné pomůcky) na základě zrakové kontroly. Navíc je chůze pouze se zrakovou kontrolou velmi obtížná v prostředí mimo domov, např. na rušné ulici.
Cíle fyzioterapie
Při terapii se snažíme poskytovat co největší množství aferentních stimulů. Využíváme co nejpestřejší škálu podnětů, stimulujeme proprioceptivní i taktilní čití ve všech modalitách, případně v jejich kombinacích. Důležitou úlohu hraje i časová a prostorová sumace stimulace, spojení stimulů s paměťovou stopou. Významná je také podpora integrace vjemů do celkového vnímání těla, do tělesného schématu. Pokud není dostatečná aferentní zpětná vazba o poloze a pohybu těla, nacvičujeme s pacientem pohyb pod zrakovou kontrolou. V terapii se soustředíme též na vědomý trénink vnímání tělesného schématu ve spojení s nácvikem běžných denních činností. Pro pacienty je zásadní rovněž vědomá kontrola nastavení segmentů, které nemají dostatečně zachovanou propriocepci. Například pacienti po hyperextenzním poranění krční páteře mívají závažnou poruchu vnímání horních končetin. Při aktivně prováděné mobilitě na lůžku pak mohou nevědomě nechat končetinu uloženou pod nebo za tělem v subluxačním postavení.
Porucha vzpřimovacích a lokomočních funkcí
Vzpřimovací a lokomoční funkce jsou geneticky determinovány. V průběhu ontogenetického vývoje se podle úrovně zrání CNS lidská motorika vyvíjí ve formě globálních modelů. Pro každé časové období jsou tyto modely a jejich dílčí pohybové vzory přesně definovány. Zahrnují vzpřimovací a antigravitační funkce (opěrnou motoriku) a fázickou hybnost (cílenou motoriku). Vývojově nižší model je vždy beze zbytku obsažen v novém vývojově vyšším modelu. Vývoj má typický průběh, kterým v ideální podobě projde asi 75 % dětí. S postupným uzráváním CNS dochází ke zvládnutí motorických modelů vleže na zádech a na břiše. Získání schopnosti diferenciace končetin a trupu na opěrnou a fázickou funkci umožňuje řízený pohyb trupu v prostoru, vertikalizaci a lokomoci (otáčení, nakračování, vertikalizace do šikmého sedu, vzpřímeného sedu, kvadrupedální lokomoce, bipedální lokomoce). Dospělý jedinec má tyto posturálně-lokomoční vzory zralé a využívá je v odpovídající kvalitě [15,16]. Po poranění míchy dochází k poruše motorických funkcí a jedinec není schopen dříve využívané globální modely použít. Tyto modely lze však velmi dobře využít v rehabilitaci, protože přinášejí výraznou stimulaci CNS. Pokud navíc pacient v předchorobí nedosahoval optimální kvality těchto modelů, je možné jejich zlepšením v neurologicky intaktních segmentech mobilizovat pacientovy funkční rezervy, a přispět tak ke zlepšení celkových motorických schopností. Zároveň se jedná o významnou prevenci vzniku funkčních poruch a bolestivých stavů.
Cíle fyzioterapie
Při hodnocení a plánování možnosti vertikalizace a lokomoce u pacientů po míšním poranění využíváme modely lidské ontogeneze. Podle neurologické úrovně poranění předpokládáme postupné opětovné dosažení určitého vývojového stupně. To nemusí proběhnout vždy v plné šíři. Například při kompletní motorické lézi T11 pacient dosáhne původních svalových souher vyššího vývojového stupně pouze na neurologicky intaktních horních končetinách. Fyzioterapeutické metody zaměřujeme na nácvik správného pohybového vzoru, který je pro daný vývojový stupeň charakteristický. Již samotné nastavení polohy těla podle motorických modelů je zdrojem masivní propriocepce a exterocepce. V nastavené poloze lze následně provádět reflexní či volní aktivaci, která je dalším zdrojem mohutné aference.
Vertikalizace (adaptace na nové posturální situace)
Pro pacienta je vertikalizace jedním z prvních kroků ke zvládnutí činností běžného denního života. Změna z horizontální polohy v lůžku pozitivně ovlivňuje činnost vnitřních orgánů, klade vyšší nároky na dechovou práci a tím přispívá k tréninku dechových svalů. Možnost vertikalizace rozšiřuje spektrum fyzioterapeutických postupů, nabízí více cvičebních prvků, ale umožňuje také větší zapojení do ergoterapeutických aktivit a zlepšuje sociální kontakt. To vše má příznivý vliv na psychiku pacienta.
V důsledku plegie či parézy trupového svalstva a svalstva končetin mají pacienti po míšní lézi omezenou schopnost držení těla proti gravitaci. Postižení posturálních funkcí závisí na rozsahu neurologického deficitu. U plegických pacientů je v popředí zájmu vertikalizace do sedu, u pacientů paretických sledujeme především jejich schopnost vertikalizace do stoje.
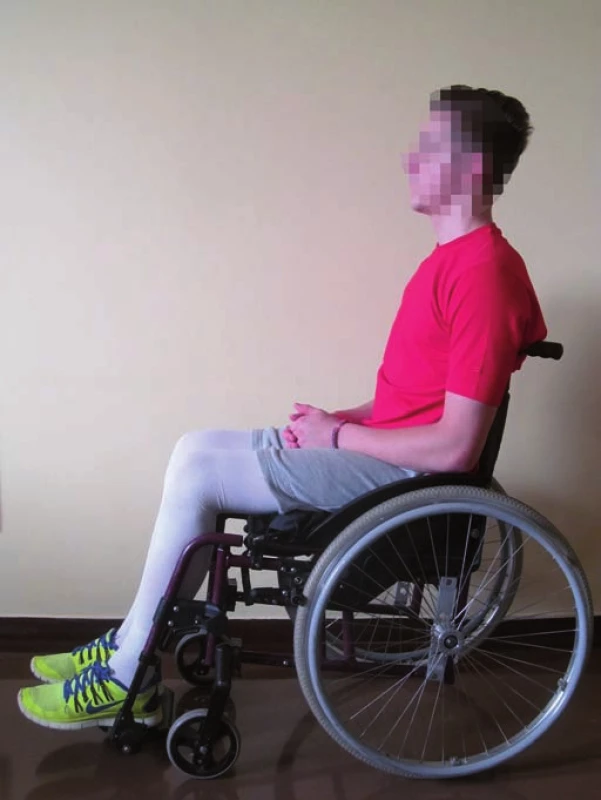
Tetraplegický pacient má stabilitu vsedě vázánu na oporu o horní končetiny, kvalita postury je spojena s kvalitou opory. V sagitální rovině je typické držení v kyfóze hrudní a bederní páteře. Hlava je v předsunu, schází schopnost aktivního napřímení v cerviko-thorakálním přechodu (obr. 5). Tetraplegik drží proti gravitaci trup pasivně, práce s těžištěm znamená schopnost nastavení stabilní polohy pomocí aktivity hlavy, krku, ramen a horních končetin. Sed na vozíku poskytuje trupu zevní oporu, a je proto stabilnější. Přesto ale potřebuje tetraplegický pacient zvýšit svoji stabilitu sedu pasivním nastavením pánve do retroverze a přesunout zatížení ze sedacích hrbolů více na sakrum. Paraplegický pacient má vsedě posturu stabilnější. Schopnost manipulace horními končetinami a pohybu trupu v prostoru je nicméně závislá na neurologické výšce léze. Pacienti s vysokou paraplegií (např. výška léze T2) jsou vsedě méně stabilní a jejich schopnost manipulace bez opory je omezená. Jejich postura vsedě se více podobá tetraplegickému pacientovi, držení trupu je převážně pasivní, dominantním znakem je kyfotizace trupu. Pacienti s nízkou úrovní léze (např. výška léze L1) jsou schopni vsedě napřímit trup, pánev mají více zatíženu v oblasti sedacích hrbolů a zvládnou manipulaci horními končetinami bez opory. Významnou roli v držení těla má zachování povrchového i hlubokého čití [13,22].
U pacientů s paretickými dolními končetinami závisí schopnost stoje z velké části na svalové síle extenzorů kolenních kloubů. Pokud je svalová síla do extenze kolenního kloubu větší než do flexe, dochází ve stoji k uzamčení kolene, případně až k jeho rekurvaci. K udržení extenze dolních končetin může také přispět jejich extenční spasticita. Příznivý vliv na schopnost vertikalizace může mít i spasticita trupu. Hypertonus trupového svalstva udržuje trup napřímený, bez výrazné kyfotizace. Při dostatečné svalové síle svalů dolních končetin a trupu je pacient schopen stoje bez opory o horní končetiny. Při slabosti svalů proximálních segmentů dolní končetiny a trupu, případně při porušené posturální stabilitě trupu dochází ke zvětšení anteverze pánve spojenému s hyperlordózou bederní páteře. To se promítá do poruchy vzpřímení trupu a pacient pak potřebuje pro stabilitu stoje oporu o horní končetiny. Závažnost neurologického deficitu a kvalita svalové souhry dolních končetin a trupu ovlivňuje stabilitu stoje, odchylky od symetrie a držení v sagitální rovině.
Schopnost vertikalizace může být narušena i jinými faktory, než je svalová síla v oblasti trupu. Pacienti s krční a horní hrudní míšní lézí mají porušenu sympatickou kontrolu srdeční aktivity a tonu cévní stěny. Hlavními klinickými důsledky jsou arteriální hypotenze a bradykardie. Při vertikalizaci do sedu, případně do stoje dochází k dalšímu snížení krevního tlaku, tzv. ortostatické hypotenzi [23]. Pacienti jsou limitováni hypoperfuzí mozkové tkáně s rizikem synkopy. Vertikalizace je tak v prvních týdnech po úraze většinou možná pouze krátkodobě s nutností rychlé změny polohy v případě rozvoje příznaků hypotenze. Pacienti s míšní lézí v dolní hrudní a bederní páteři mohou být po úraze přechodně limitováni ve vertikalizaci do sedu typem zlomeniny a způsobem operačního zákroku. Především u typů poranění, u kterých je přítomna tříštivá kompresivní fraktura obratlového těla, je kvůli poranění předního páteřního sloupce i po provedené zadní stabilizaci vyloučen sed. Dlouhodobé omezení sedu významně limituje paraplegické pacienty v rehabilitaci. U paretických pacientů s aktivní hybností dolních končetin lze sed vyloučit nácvikem vertikalizace do stoje přes leh na břiše (stejně jako u pacientů po běžných operacích v oblasti bederní páteře).
V chronické fázi po míšním poranění se patologické držení těla ve vertikále fixuje a postupně dochází k rozvoji strukturálních změn. Původně kyfotické držení trupu se mění ve strukturální hyperkyfózu páteře, při asymetrickém neurologickém deficitu je častá skolióza páteře. Vadné držení těla může být také zdrojem přetížení a předčasného rozvoje degenerativních změn v oblasti páteře. Nestabilita segmentů vzniklá nedostatečným svalovým korzetem nebo hypermobilitou segmentů sousedících se stabilizovaným úsekem páteře může zhoršit neurologický nález, chronické dráždění může vést např. k neuropatickým projevům, zhoršení spasticity anebo rozvoji spondylodiscitidy.
Cíle fyzioterapie
Primárním cílem v akutním a postakutním stadiu je časná vertikalizace pacienta do sedu či do stoje. K adaptaci na pozici ve vertikále při poruše sympatiku je třeba co nejčastějších změn poloh s využitím komprese na dolních končetinách případně medikamentózní podpory. U pacientů s omezením sedu kvůli typu zlomeniny je třeba provést doplňující spondylochirurgický výkon (např. náhradu obratlového těla expandibilní klecí), který zajistí úplnou stabilitu poraněných segmentů a umožní zahájit vertikalizaci do sedu.
Při nácviku vertikalizace je snahou minimalizovat potřebu zevní opory či dopomoci druhé osoby a dosáhnout maximální aktivity pacienta ve vertikále. U tetraplegických pacientů je v rámci vertikalizace nejvyšším cílem samostatné posazení na lůžku a schopnost manipulace alespoň jednou horní končetinou. Pro stabilní sed je nezbytný trénink práce s těžištěm v nižších i vyšších polohách (v šikmém sedu s oporou o předloktí, s oporou o dlaň, v sedu s dolními končetinami z lůžka apod.). Pro udržení vzpřímeného sedu je důležité správné zapojení končetiny do aktivní opory a s tím související napřímení cerviko-thorakálního přechodu. Manipulace vsedě souvisí se schopností diferenciace horních končetin na opěrnou a fázickou. Současně se snažíme o maximální možnou diferenciaci svalů trupu směrem k fázické a opěrné funkci. U paraplegických pacientů je nácvik vertikalizace dále zaměřen na schopnost stabilního sedu bez opory zad při aktivně napřímeném trupu. Tetra- nebo paraparetický pacient směřuje v průběhu rehabilitace k vertikalizaci do stoje bez pomůcek. Vždy je důležité pracovat na souhře svalů končetin s trupem.
Lokomoce (odpovídající kvalita, dlouhodobá využitelnost)
Pro velkou skupinu pacientů po míšní lézi zůstává jako jediný prostředek lokomoce vozík. Podmínkou pro využití mechanického vozíku je alespoň částečně zachovaná aktivní hybnost horních končetin. Ty se musejí kromě své manipulační funkce adaptovat na zcela novou funkci lokomoční. Dochází tak k jejich přetěžování nejen svalovou dysbalancí způsobenou neurologickým deficitem, ale i zvýšenými funkčními nároky. Závažnost neurologického deficitu horních končetin a aktivita postury úzce souvisí s kvalitou a efektivitou propulze (pohyb horní končetiny) při jízdě na vozíku. Významný podíl má i samotné nastavení vozíku. Ovlivňuje akční rádius pacienta, možnost zapojení horních končetin v záběru, zajišťuje nebo naopak nezajišťuje potřebnou stabilitu trupu. Nastavení vozíku zároveň určuje rozložení zatížení, místa maximálního tlaku (sedací hrboly, sakrum), působení třecích a střižných sil, a tím i míru rizika vzniku dekubitu.
Hraniční úroveň kompletní míšní léze pro ovládání mechanického vozíku je C5. Pacient je schopen jízdy na vozíku, ale chybějící aktivní extenze v lokti zkracuje záběr od zadní části obruče pouze k jejímu vrcholu. Dochází tak ke zmenšení hnacího úhlu s malou efektivitou záběru. Obruč je poháněna pomocí ulnární hrany distálního předloktí. Horní končetiny jsou v zevně rotačním postavení s protrakcí ramen. Pacienti s lézí C6 mohou využít aktivní hybnosti zápěstí k pohánění obruče tzv. dlaňovým úchopem, tedy pomocí thenaru a hypothenaru, ale záběr zůstává krátký. S aktivní extenzí v lokti u pacientů s úrovní léze od C7 distálně se významně zlepšuje propulze, záběr se prodlužuje i na přední část obruče. Další zlepšení kvality a efektivity záběru je spojeno s aktivní flexí prstů u pacientů s lézí distálně od segmentu C8.
Pacienti s tetra- či paraparézou mohou využít aktivní hybnost dolních končetin pro chůzi. Dosažená svalová síla dolních končetin z velké části určuje rychlost chůze, vytrvalost a také schopnost tzv. sociální chůze (stupeň nezávislosti při chůzi v domácím prostředí a mimo něj) [20]. Kvalitu chůze ovlivňuje též schopnost posturální stabilizace trupu a kvalita souhry trupu a končetin. Trupové svalstvo hraje kromě zajištění postury i významnou roli při generování dopředného pohybu v chůzi. Chybění souhybu horních končetin při chůzi souvisí s omezením rotability páteře, a tím vede opět ke zhoršení dynamiky chůze. Trup se pohybuje více do lateroflexe a důsledkem může být kromě omezení při chůzi i přetížení bederní páteře a Th– L přechodu.
Cíle fyzioterapie
U pacienta se snažíme vždy dosáhnout nejvyššího možného lokomočního modelu. Musíme však dobře zvážit, zda je pacient schopen tento model dlouhodobě využívat bez rizika přetěžování struktur a vzniku degenerativních změn. V některých případech je vhodnější raději volit pro pacienta nižší úroveň vertikalizace nebo lokomoci podpořenou pomůckami. U některých pacientů proto upřednostňujeme chůzi s opěrnými pomůckami navzdory tomu, že jsou schopni volné chůze prostorem. Stejně tak je např. u chodících pacientů s akrální plegií na dolních končetinách vhodné využití dynamických dlah nebo peroneálních tahů, nejlépe v kombinaci s individuálními vložkami do bot, přestože jsou schopni chůze i bez pomůcek. Tyto pomůcky totiž nejen zvyšují efektivitu chůze, ale působí jako důležitá prevence vzniku deformit, které by pacientovi v budoucnu mohly způsobit významné obtíže. Použití opěrných pomůcek pro chůzi přináší pacientovi zlepšení stability díky přidání bodů opory a umožňuje rozložení váhy těla na čtyři končetiny. Důležitým efektem je ale také umožnění aktivace horních končetin v souhře s trupem, která zlepšuje kvalitu rotability páteře a posturální stabilizace (k tomu lze dobře využít např. trekové hole).
V terapii paraplegických pacientů se někdy využívají k vertikalizaci a lokomoci pevné vysoké ortézy. Vždy je nezbytné dobře zvážit přínosy a rizika, která může tato terapie v dané posturální situaci přinést. Stoj na pasivně extendovaných dolních končetinách neposkytuje kvalitní opěrnou bázi pro zajištění postury. Diskutabilní může být i nastavení pánve ve vertikále, které je úzce spjato s nastavením páteře. Paraplegický pacient není ani s pomocí vysokých ortéz schopen fyziologického stereotypu chůze a využívané kompenzační strategie mohou být problematické.
Důsledky pro soběstačnost
Úroveň míšní léze ovlivňuje schopnost zvládat aktivity denního života a do určité míry ovlivňuje také jejich kvalitu. U pacientů s vysokou krční lézí je provádění většiny denních aktivit závislé na asistenci. Nastavení segmentů těla z velké části neovlivní sám pacient, ale správnou polohu musí zajistit jeho asistent. Například pacient s kompletní lézí C4 s plegií horních končetin vč. svalů ramenního pletence potřebuje mít horní končetiny vsedě na vozíku nastaveny tak, aby působením gravitace nebyly taženy kaudálně a nedocházelo k subluxaci v ramenních kloubech. Pokud je pacient schopen částečné sebeobsluhy, je důležité mu ji umožnit. Čím je však jeho neurologický deficit závažnější, tím více bude mít tendenci v aktivitách běžného života využívat méně kvalitní stereotypy, které mohou být zdrojem přetížení.
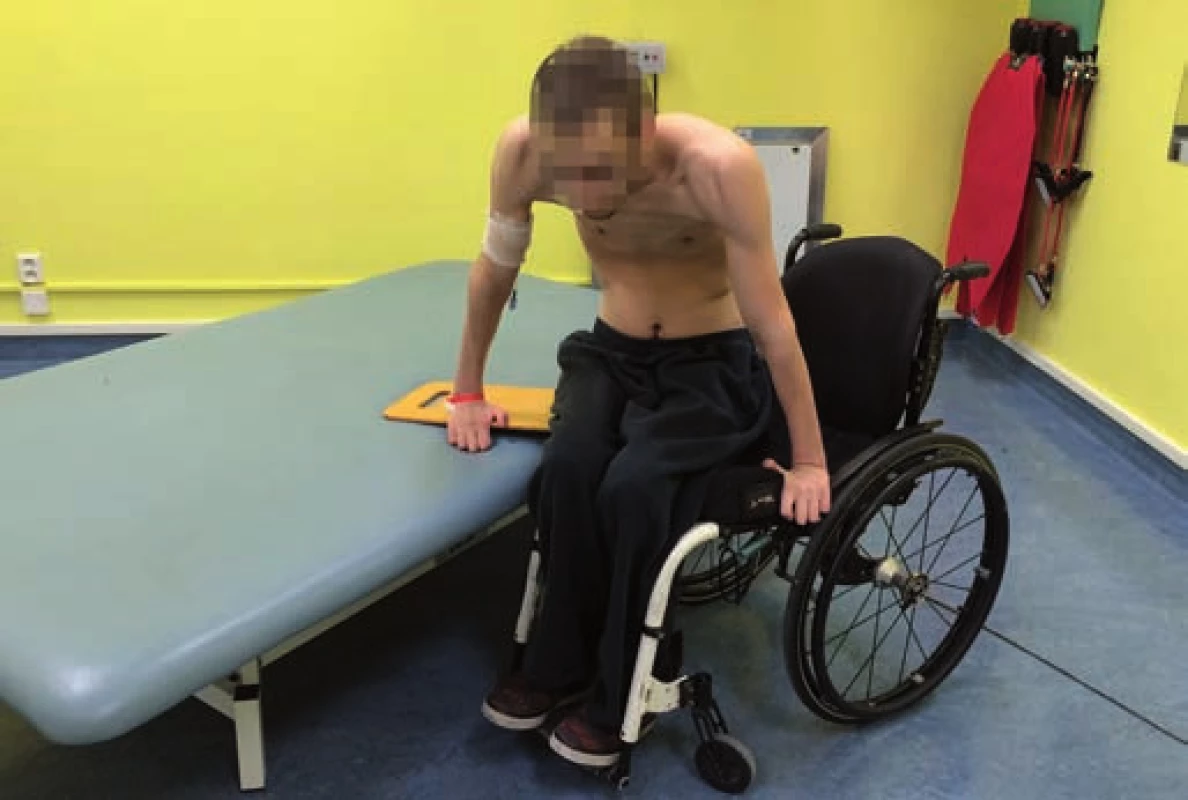
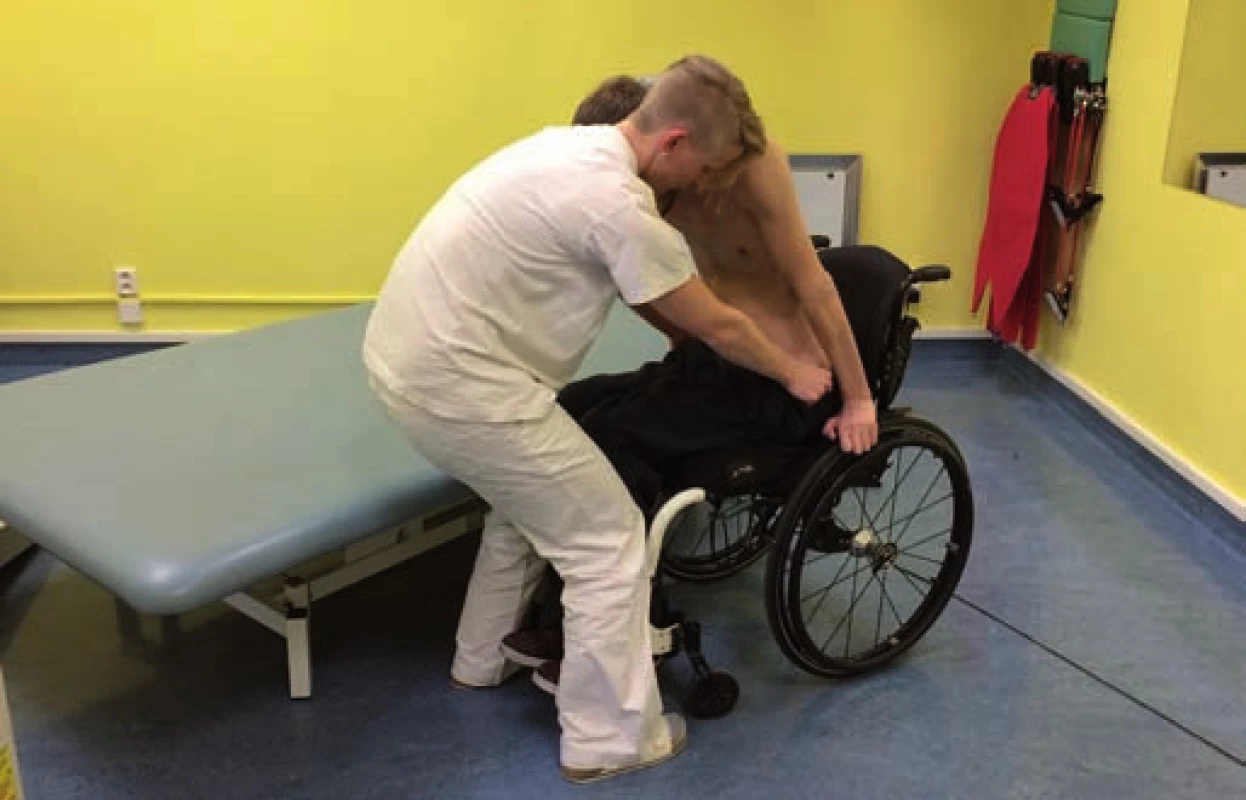
Jedním z důležitých úkonů běžného života je přesun na vozík. Pacienti s lézí v segmentu C4 a výše nejsou schopni aktivního přesunu. Ten probíhá s manuální pomocí jedné či dvou osob nebo s využitím zvedáku. Pacienti s úrovní léze C5 a C6 mohou pro přesun na vozík využít depresi ramenních kloubů při pasivním uzamčení loketních kloubů, výrazně je však limituje neschopnost zajistit dostatečnou stabilitu trupu. Část pacientů s lézí C6 může zvládnout v ideálních podmínkách přesun samostatně s využitím skluzné desky (obr. 6), někteří však vyžadují dopomoc druhé osoby (obr. 7). Ta může být poskytnuta buď zajištěním lepší stability (např. tetraplegik se opře čelem o druhou osobu), nebo přímo posunem těla v prostoru (např. asistent posune tetraplegikovi pánev po skluzné desce). Tetraplegičtí pacienti s aktivními extenzory lokte (neurologická úroveň C7, C8, T1) dokážou vsedě lépe zvládat vychylování těžiště, mohou více zapojit horní končetiny a přesun jsou obvykle schopni provést bez asistence. U paraplegických pacientů se s nižší úrovní léze zlepšuje stabilita trupu, a mají tak možnost využít pro přesun aktivní pohyb trupu a rozložit práci mezi trup a horní končetiny [24]. Kvalitu přesunu může významně ovlivnit spasticita. Zvláště při převaze její fázické složky jsou pacienti ohroženi nekontrolovaným pádem z vozíku. Potřeba asistence se nejen může měnit podle momentální úrovně spasticity, ale často je ovlivněna bolestivými syndromy, které se rozvíjejí vlivem decentrovaného postavení kloubů a chronického přetěžování.
Úroveň soběstačnosti je přímo i nepřímo úměrná úrovni mobility. Pacient s těžkou parézou dolních končetin není schopen chůze, ale svou částečnou hybnost může využít v rámci soběstačnosti např. k dopomoci při přesunu na vozík. Stejně tak může aktivní pohyb dolních končetin využít při oblékání a snížit míru dopomoci horními končetinami. V některých případech však může vyšší úroveň mobility naopak soběstačnost omezit. Pro pacienta, který zvládne chůzi v chodítku či o berlích, může být z hlediska soběstačnosti výhodnější částečně využívat vozík. Nedostatečná posturální jistota ve stoji vyžaduje oporu o horní končetiny, které nemohou být použity pro manipulaci.
Na dosažení maximální soběstačnosti se kromě fyzioterapeuta významně podílí především ergoterapeut. Obecně lze říci, že fyzioterapie se soustředí na vybudování kvalitních pohybových stereotypů, a ergoterapie je zaměřena na jejich využití v konkrétních denních aktivitách.
Cíle fyzioterapie
U pacientů s vysokou míšní lézí je důležité zajistit pro každou polohu optimální nastavení segmentů, aby nedocházelo k decentracím v kloubech. V tomto smyslu je třeba instruovat i pomáhající osoby. Pacienti, kteří jsou částečně schopni provádět denní aktivity, by měli mít možnost využít pomůcky pro lepší efektivitu a prevenci přetížení (např. hrazda pro mobilitu na lůžku). Pro přesuny a jízdu na vozíku je nezbytné zvládnutí stabilního sedu s oporou o horní končetiny. Pro manipulaci horními končetinami je naopak třeba nácvik jejich uvolnění z opory. Čím lepší kvality souhry svalů pletence ramenního a trupového svalstva pacient dosáhne, tím efektivnější bude jeho aktivní pohyb. Optimální koordinace činnosti svalů je nejlepší prevencí vzniku obtíží z dlouhodobého přetěžování.
Cíle ergoterapie
Ergoterapie má nezastupitelnou úlohu v celém průběhu rehabilitačního procesu. Hlavním cílem je využít dosažené pohybové stereotypy pro co nejširší spektrum denních aktivit. U tetraplegických pacientů v akutní a postakutní fázi se ergoterapeut věnuje polohování a nácviku úchopové funkce ruky. Obecně je ergoterapie zaměřena na nácvik soběstačnosti a mobility na lůžku, nácvik přesunů, hygieny, oblékání, příjmu potravy. Ke všem aktivitám volí ergoterapeut vhodně upravené prostředí a vybírá odpovídající kompenzační pomůcky. Pouze maximální součinnost mezi fyzioterapeutem a ergoterapeutem umožní využít veškerý zbylý potenciál pacienta k co nejvyšší úrovni soběstačnosti.
Fyzioterapeutické techniky a koncepty
Fyzioterapie se soustředí na dosažení maximálního možného stupně mobility v co nejvyšší kvalitě pohybových stereotypů. Vyšší kvalita pohybu je spojena s menší energetickou náročností, vyšším výkonem a také s menším rizikem přetížení struktur pohybového aparátu. Kvalita pohybových stereotypů je důležitá nejen pro segmenty s neurologickým deficitem, ale i pro segmenty neurologicky intaktní, protože přebírají některé funkce segmentů postižených. Volba fyzioterapeutických metod většinou vychází z individuálních preferencí terapeuta, ale měla by vždy zohlednit i konkrétní stav pacienta a být v souladu s jeho stanovenými cíli. Škála terapeutických možností je velice pestrá a je výhodou kombinovat více přístupů tak, aby byla terapie co nejkomplexnější.
Hodnocení motorických schopností i samotná terapie je založena na principech motorické ontogeneze [25]. Při práci s pacientem vycházíme z poznatků, že lidská ontogeneze je centrálně řízena, geneticky determinována a naše dospělá motorika je postavena na shodných globálních modelech. Proto již samotnou volbou cvičebních pozic obsažených v motorické ontogenezi dochází k výrazné stimulaci geneticky determinovaných svalových souher, tedy k výrazné stimulaci CNS. Lze využít metod pracujících s volní kontrolou (např. Dynamická neuromuskulární stabilizace) i metod založených na aktivaci bez volní kontroly pohybu (např. Vojtova reflexní lokomoce). Terapie podložená principy vývojové kineziologie je v našem přístupu k pacientům na prvním místě a prolíná se všemi stadii míšní léze.
V textu uvádíme metody a koncepty, se kterými máme na Spinální jednotce FN v Motole nejvíce zkušeností. Naším cílem není podat jejich zevrubný popis. Chtěli bychom pouze nastínit základní charakteristiku a naznačit konkrétní možnosti využití v terapii u této specifické skupiny pacientů.
Vojtova reflexní lokomoce
Vojtova metoda byla původně vytvořena prof. Václavem Vojtou jako diagnostický a terapeutický koncept pro děti s centrální parézou, své důležité uplatnění našla později také u dospělých pacientů. Vojta zjistil, že určitými podněty aplikovanými v různých polohách lze vyvolat shodné motorické reakce nezávislé na volní kontrole. Nazval je reflexní lokomocí. Automatické lokomoční pohyby vyvolané tlakem na tzv. spoušťové zóny v přesně vymezených oblastech těla vyvolávají typické reakce, které se odehrávají v základních variantách označovaných termíny reflexní plazení, reflexní otáčení a 1. pozice. Tyto komplexní motorické reakce nejsou shodné s ontogenetickými modely, ale obsahují všechny základní dílčí prvky lidské lokomoce [16]. U dětí s poruchami vývoje CNS a hybného systému lze reflexní metodou tyto vrozené pohybové vzory vyvolat a začlenit do pohybových stereotypů. U dospělých pacientů jsou tyto vzory plně vyvinuté a jejich reflexní stimulací se dá dosáhnout korekce nekvalitních pohybových stereotypů.
U pacientů s poškozením míchy můžeme využít Vojtovu reflexní lokomoci v kterémkoliv stadiu po vzniku léze. Stimulací zón se snažíme aktivovat globální modely, případně dílčí vzory, které jsou obsaženy v lidské motorice. Tyto vzory naprogramované v CNS představují základní stavební kámen hybnosti, a pokud v průběhu motorické ontogeneze uzrají, existují v plném rozsahu nezávisle na věku. Po míšní lézi mohou být dočasně nebo trvale nedostupné. I když jsou nedostupné pro volní hybnost, lze je aktivovat reflexně. U pacientů v akutním a postakutním stadiu usilujeme především o maximální oslovení CNS. Stimulací spoušťových zón nad lézí terapii více zaměřujeme na kvalitu pohybových stereotypů v neurologicky intaktních segmentech. I když se stimulací pod úrovní léze nedaří vyvolat motorickou odpověď, může příznivě ovlivnit případné reparační procesy souhrnně označované jako neuroplasticita. Proto je v této fázi naší snahou co nejširší využití a kombinace zón. U chronických pacientů se terapeut snaží zlepšit dosažené pohybové stereotypy, oslovit funkčně oslabené svalové skupiny a zmírnit rizikové svalové dysbalance v segmentech neurologicky intaktních i s neurologickým deficitem. U pacientů s inkompletní lézí můžeme aktivací segmentů s motorickým deficitem dosáhnout kvalitnějšího stereotypu. U pacientů s kompletní lézí můžeme stimulací zón pod úrovní míšní léze dosáhnout lepšího funkčního propojení na přechodu neurologicky intaktních segmentů s neurologicky postiženými. Jak v akutní a postakutní, tak i v chronické fázi je vždy nezbytné klást důraz na co nejlepší nastavení polohy těla pro stimulaci. Snažíme se o nastavení kloubů co nejblíže centrovanému držení. I minimální fyziologická proprioceptivní aference má svůj význam, centrované postavení pozitivně ovlivní nastavení dalších segmentů v globálním vzorci.
Dynamická neuromuskulární stabilizace
Koncept dynamické neuromuskulární stabilizace (DNS) podle prof. Koláře je založen na principech lidské ontogeneze a využívá motorické vzory z optimálního vývoje dítěte pro aktivní vědomé cvičení. Obsahuje jak vyšetřovací, tak terapeutické postupy [15]. Základem terapie je vědomá práce s posturou a pohybem. Cílem je pomocí motorického učení nově nabytou kvalitu stereotypu zafixovat, aby mohla být pro pohyb využívána automaticky. Jednou ze základních myšlenek konceptu je důraz na dosažení trupové stabilizace, která je nezbytná pro zajištění kvalitního a cíleného pohybu končetin. Posturální a lokomoční funkce v sobě zahrnují diferenciaci končetin na opěrnou a fázickou. Ty se od sebe odlišují např. směrem tahu svalů, tedy umístěním puncta fixa a puncta mobile. Veškerá motorika by měla probíhat při ideálním biomechanickém rozložení zatížení kloubů tak, aby nedocházelo k přetěžování struktur pohybového aparátu [26].
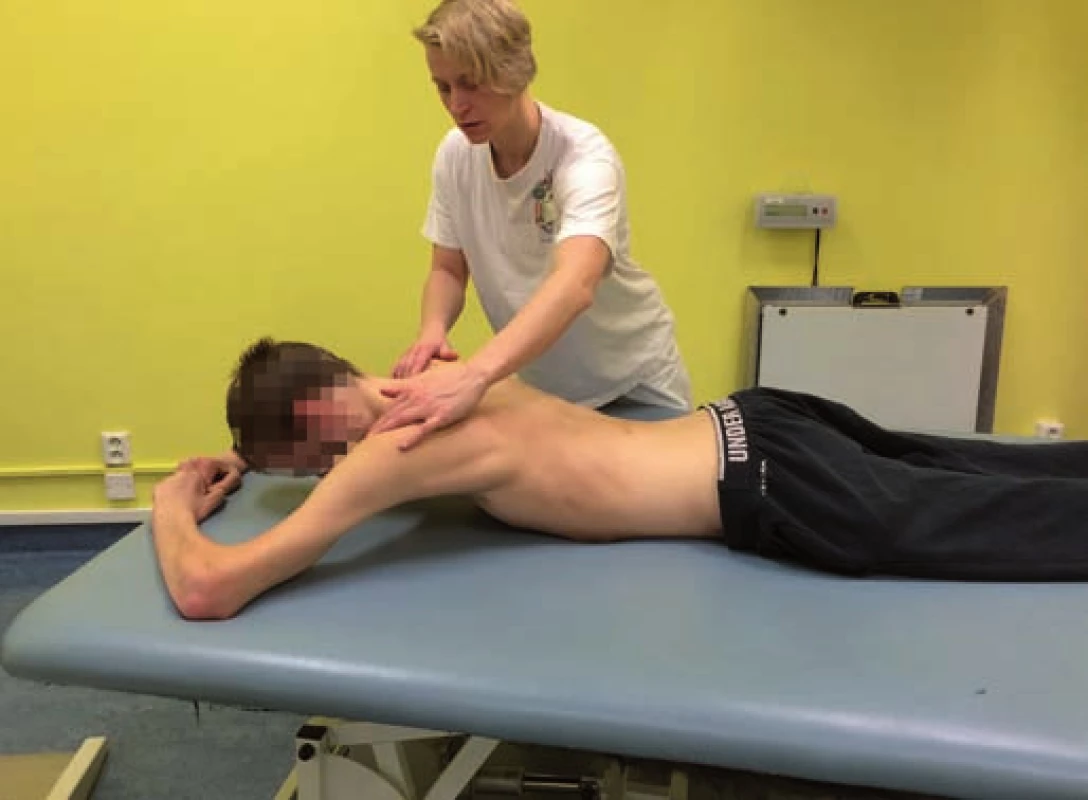
V terapii spinálních pacientů se vždy snažíme o maximální časovou i prostorovou sumaci aferentních stimulů. Masivním proprioceptivním vstupem je samozřejmě již samotné nastavení centrované polohy v kloubech, ke zvýšení stimulace můžeme využít aproximaci případně trakci z kloubu nebo cílený odpor proti pohybu. Pokud pacient není schopen centrované polohy v kloubu kvůli neurologickému deficitu, dosahuje fyzioterapeut této polohy pasivně manuální asistencí a fixací nebo cíleným polohováním a zevní podporou. V terapii spinálních pacientů, ať již akutních, postakutních či chronických, je vhodné využití tohoto konceptu pro práci s trupovou stabilizací, protože právě tato schopnost musí být dosažena (nebo pasivně zajištěna) pro zlepšení funkce horních i dolních končetin. Při snaze o zlepšení hybnosti končetin se věnujeme také schopnosti diferenciace končetin pro funkci fázickou i opěrnou. U spinálních pacientů na mechanickém vozíku nabývá na významu opěrná funkce horních končetin (obr. 8). A právě terapie oslovující geneticky determinované vzory z motorické ontogeneze může tuto funkci výrazně zlepšit.
Vojtova reflexní lokomoce a DNS jsou podloženy stejnými principy, DNS však vyžaduje schopnost pacienta alespoň částečně vědomě ovlivnit nastavení segmentů a pohyb. Využití DNS proto může být u spinálních pacientů limitováno tíží postižení. Principy cvičení však lze aplikovat v podstatě na každého pacienta, jen v různém rozsahu a v různé variabilitě.
Další fyzioterapeutické metody
Bobath koncept
Metoda manželů Bobathových je terapeutický koncept určený pro pacienty s poruchou CNS. Teoretickým základem a cílem tohoto konceptu je zlepšení mechanizmu posturální kontroly. Terapeutický postup spočívá v inhibici spasticity a patologických posturálních a hybných vzorů za současné facilitace fyziologické postury posílením senzorických vjemů [27]. Koncept obsahuje řadu dynamických posturálních reakcí, pomocí kterých se snaží udržet rovnováhu a kontrolovat posturu před začátkem pohybu, během pohybu a po jeho ukončení. Terapeut manuálním kontaktem navozuje automatické pohyby (vzpřimovací, rovnovážné a obranné reakce). Vyvolaný pohyb dále sleduje a koriguje např. použitím minimální zevní opory. Nácvik těchto koordinačních pohybových vzorů vede k jejich zafixování a následnému spontánnímu zapojování. Kromě doteků se uplatňují další formy stimulace. Základem terapie je práce v týmu. Při Bobath terapii by měli spolupracovat fyzioterapeut, ergoterapeut, sestra a dle potřeby další odborníci, např. logoped.
Bobath koncept je u pacientů s míšní lézí indikován zejména pro své zaměření na maximální senzomotorickou integraci, facilitaci a inhibici, a posturu. Soustředí se především na vedení pohybu a jeho korekci s cílem dosažení co nejlepší kvality pohybových stereotypů. To lze využít při reedukaci původních svalových souher (např. stereotyp pohybu v ramenním kloubu, stereotyp chůze) nebo při nácviku kompenzačních stereotypů (např. otáčení na lůžku, posazování na lůžku). Důraz klade na zlepšení stability v posturálně náročnějších situacích, proto se dá s výhodou aplikovat třeba při nácviku stability sedu (obr. 9), a to jak u pacientů s kompletní lézí, tak s inkompletní nebo u pacientů s poruchou propriocepce. Práci se vzpřimovacími, rovnovážnými a obrannými reakcemi využíváme nejvíce při vertikalizaci do sedu a stoje, ale i v omezeném režimu vertikalizace na lůžku po provedeném spondylochirurgickém zákroku. Takto můžeme např. zlepšit vzpřimovací funkce cvičením vleže na boku a pacient z této režimem vynucené přípravy profituje po uvolnění režimu. Do konceptu Bobathových je ve srovnání s výše zmiňovanými metodami zahrnuta také komplexní péče o pacienta, tedy rehabilitační ošetřovatelství. Koncept přímo nastavuje principy polohování, krmení, oblékání pacientů apod. I když byly tyto principy původně vytvořeny pro pacienty po cévní mozkové příhodě, většinou jsou velmi dobře využitelné u pacientů po míšní lézi.

Proprioceptivní neuromuskulární facilitace
Metodu vypracoval americký lékař a neurofyziolog H. Kabat a dále jí rozvinuly fyzioterapeutky M. Knottová a D. Vossová. Základním neurofyziologickým mechanizmem je ovlivnění předních rohů míšních prostřednictvím aferentních impulzů ze svalových, šlachových a kloubních proprioceptorů. Stimulace proprioceptorů probíhá taktilními podněty a pasivními i aktivními pohyby proti odporu [28]. Tyto pohyby jsou vedeny v určitých pohybových vzorcích využívajících diagonální a spirální složku. Pohyb se tak odehrává ve třech rovinách (frontální, sagitální a transverzální). To odpovídá pohybovým stereotypům běžně užívaným v aktivitách denního života, které právě probíhají převážně ve více rovinách. Pohyby mohou být vedeny pasivně, aktivně s dopomocí, bez dopomoci nebo proti odporu [29]. Hlavním cílem této metody je podpora či urychlení odpovědi nervosvalového aparátu.
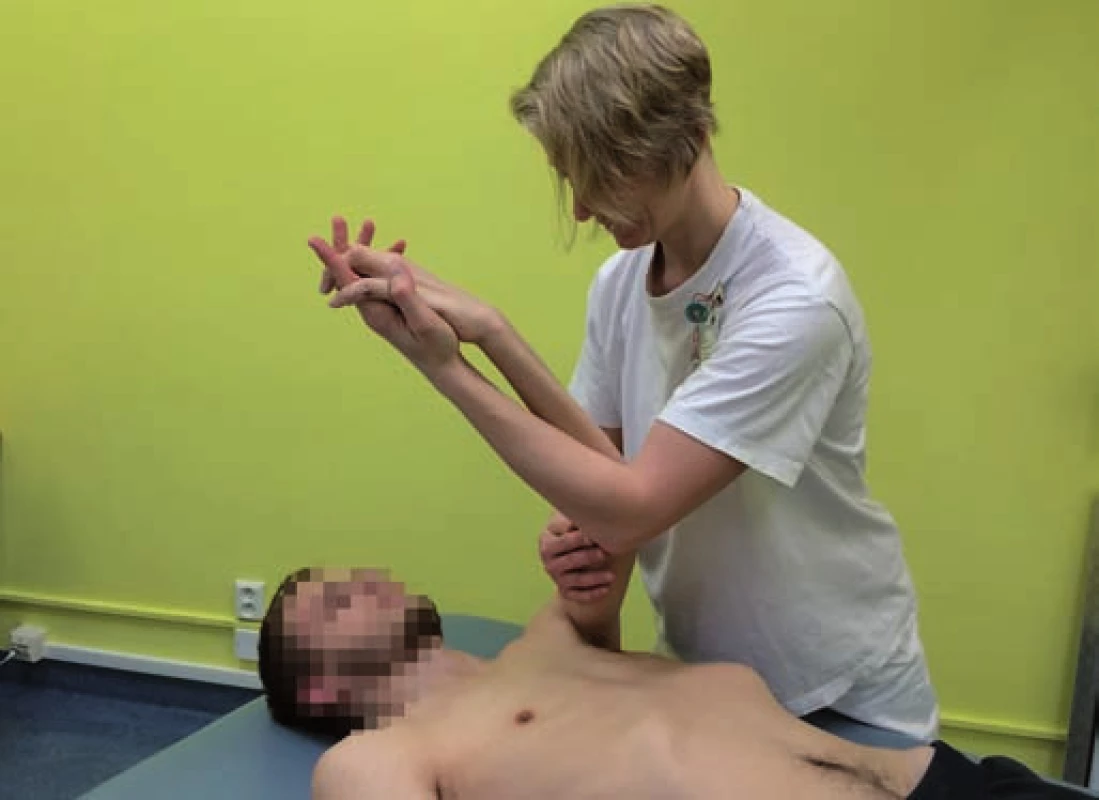
Proprioceptivní neuromuskulární facilitace je velmi dobře využitelná pro pacienty s neurologickým deficitem (tedy i pacienty po míšní lézi), protože se jedná o kombinaci maximálního množství stimulů pro CNS, kterými se terapeut snaží facilitovat pohyb (obr. 10). Kromě proprioceptivních a taktilních podnětů je to také facilitace verbální. Slovní vedení je velmi důležité a ještě významnější roli hraje u spinálních pacientů, kteří ztratili své automatické svalové souhry, procházejí procesem motorické reedukace a zároveň mají porušenu citlivost. Pomocí přesného zaujetí výchozí polohy, průběhu pohybu i konečné polohy, pomocí precizní lokalizace taktilní stimulace nad konkrétními svaly a pomocí kvalitního slovního vedení můžeme dobře ovlivňovat kvalitu pohybových stereotypů nad úrovní léze a v segmentech s inkompletním postižením. Pro cvičení je vhodné, aby byla u pacienta zachována alespoň jedna modalita čití, tedy aby byl schopen vnímat tlak v kloubu, protažení měkkých tkání, taktilní podněty při manuálních kontaktech nebo odpor proti pohybu. Proprioceptivní neuromuskulární facilitaci lze však dobře využít i u pacientů s kompletní lézí pro provádění pasivního rozcvičování kloubů plegických končetin v přirozených pohybech.
Senzomotorická stimulace
Technika senzomotorické stimulace (SMS) dle prof. Jandy je zaměřena na provádění balančních cviků v různých posturálních situacích. Cílem je dosáhnout automatické aktivace správných pohybových stereotypů. Důležité je propojení motorických programů s běžnými denními činnostmi. Stimulace probíhá přes proprioreceptory z různých částí těla s důrazem na facilitaci pohybu z chodidla (cvičební prvek malá noha). Při cvičení je možné využít různé pomůcky, jako jsou míče, balanční podložky, overbally, Propriomed apod. Metodika pracuje s dvoustupňovým modelem motorického učení. Nejdříve pacient nacvičuje nový pohyb a buduje tak základní pohybový program. Druhou fází je zautomatizování tohoto programu. Z kortikální oblasti je řízení pohybu přesunuto do oblasti subkortikální. To umožňuje rychlejší nástup svalové kontrakce, a tím rychlejší reakci a provedení pohybu [30].
Protože je metodika postavena na vědomém provádění pohybu a motorickém učení nových stereotypů, je možné ji využít u pacientů s inkompletní míšní lézí nebo k ovlivnění motoriky segmentů nad úrovní léze. Typický průběh zotavení u pacientů s inkompletní lézí je charakterizován ne skokovým, ale postupným nástupem hybnosti. Jak se mění svalová síla a počet aktivních svalů a svalových skupin, musí je pacient postupně zařazovat do všech motorických stereotypů. Pro takového pacienta je vhodné senzomotorickou stimulaci zařadit do škály využívaných metod při nácviku vertikalizace do stoje, nácviku chůze, ale např. i pro trénink vzpřímeného držení těla vsedě a stability sedu. Zařazení svalů a svalových skupin do pohybových stereotypů lze tedy docílit motorickým učením (např. SMS), ale i aktivací v globálních modelech (např. DNS, Vojtova reflexní lokomoce) nebo zařazením do tělesného schématu (Feldenkraisova metoda). Učení kvalitního pohybového stereotypu vědomým nastavením segmentů a opakováním je komplikované u pacientů s poruchou propriocepce. U pacientů s kompletní míšní lézí se dá využít prvků senzomotorické stimulace k ovlivnění neurologicky intaktních svalů v pohybových stereotypech např. při nácviku stabilního sedu. Při terapii spinálních pacientů je možnost využití různých balančních pomůcek omezeno, i tak lze však principy senzomotorické stimulace velmi dobře uplatnit.
Feldenkraisova metoda
Principem Feldenkraisovy metody je naučit pacienta správně vnímat svoje tělesné schéma a využít pohyb jako prostředek v procesu učení. Zlepšení kinestetického vnímání má pozitivní vliv na časoprostorovou koordinaci a vedení pohybu je pak prováděno v lepší kvalitě a s menším úsilím. V praxi se provádí Feldenkraisova metoda dvěma způsoby výuky, a to pohybem k sebeuvědomění a funkční integrací. První způsob probíhá skupinově, kdy se žáci učí na základě verbálních instrukcí správně ovládat polohy a pohyby jednotlivých částí těla. Postupuje se od jednoduchých pohybů v nižších polohách ke složitějším. Funkční integrace je naopak individuální nonverbální technika, kdy se pomocí jemných dotyků a pasivních a aktivních pohybů jedinec učí vnímat rozdílné pohybové situace [31].
U pacientů s míšní lézí můžeme často pozorovat, že získají částečnou kontrolu nad svalovými skupinami, ale nejsou schopni je plně zařadit zpět do tělesného schématu. Pokud takové „odcizené“ segmenty pacient začne vnímat, mohou být automaticky zařazovány do volní motoriky. Pomocí Feldenkraisovy metody lze právě vnímání tělesného schématu ovlivnit. Jednou z důležitých myšlenek této metody je také snaha o rozšíření pohybového spektra, které odpovídá potřebám terapie u spinálních pacientů. Pacient při terapii provádí opakovaně pohyby v mírně odlišném nastavení segmentů, snaží se vnímat jednotlivé možnosti a nuance pohybu v různých podmínkách a nedirektivní formou tak poznává méně a více ekonomické varianty pohybového stereotypu. To vše lze velmi dobře využít při jakémkoli motorickém učení nových stereotypů. Proto Feldenkraisovu metodu indikujeme u pacientů s inkompletní míšní lézí v kterémkoli stadiu. U pacientů s kompletní lézí je pak možné využít tuto metodu k prevenci nebo terapii přetížení. S dobrou schopností vnímání tělesného schématu souvisí také stabilita, ať už vsedě či vestoje. I pacient s kompletní míšní lézí bude profitovat ze zlepšení vnímání vlastního těla, protože se v důsledku míšní léze jeho vnímání tělesného schématu náhle radikálně změnilo. Feldenkraisova metoda může také pomoci ulevit pacientovi od některých nepříjemných vjemů v důsledku spasticity nebo imobility, např. subjektivně snazší dýchání u tetraplegika se ztuhlým hrudníkem s minimální dechovou motorikou. Tento efekt je však pouze krátkodobý.
S-E-T koncept
S-E-T koncept (Sling-Exercise-Therapy) je diagnosticko-terapeutický koncept aktivního cvičení v závěsu. Byl vyvinut v 90. letech 20. století v Norsku. Závěsný systém využívaný v rámci tohoto konceptu se jmenuje Redcord. Základní závěs je tvořen dvěma lany, na které se připojují další pevné či pružné prvky pro zavěšení různých segmentů těla – pánve, končetin nebo hlavy. Podle nastavení pozic je možné systém využít pro terapii v otevřených či uzavřených kinematických řetězcích, senzomotorické cvičení, relaxaci nebo mobilizaci. Koncept se využívá i pro skupinová cvičení a v modifikované formě také pro cvičení v domácím prostředí [32,33].
U spinálních pacientů můžeme koncept velmi dobře využít téměř ve všech variantách terapie. Cvičení v otevřeném kinematickém řetězci je výhodné zejména pro cvičení paretických končetin v odlehčení. V uzavřeném kinematickém řetězci nacvičujeme opory o horní nebo dolní končetiny, koordinaci končetin s trupem atd. Systém závěsů umožní také cvičení ve vyšších pozicích, které pacient samostatně nezvládne zaujmout v dostatečné kvalitě. Pomocí poskytnutí zevní podpory závěsem lze např. cvičit s tetraplegickým pacientem v poloze na čtyřech (obr. 11), ve které v poměrně dobré kvalitě aktivuje svaly směrem k napřímení C a C– Th páteře, což je pro tetraplegika zásadní schopnost určující kvalitu sedu a do určité míry i kvalitu pohybu horních končetin. Systém se dá dobře využít také pro kondiční cvičení neurologicky intaktních segmentů v opěrné i fázické funkci.

Kineziotaping
Kineziotaping je metoda lepení pružných pásek na kůži. Byla vyvinuta dr. Kenzem Kasem v 70. letech 20. století v Japonsku. Tejp je páska vyrobená z pružného materiálu na bázi bavlny, která má elastické vlastnosti podobné měkkým tkáním lidského těla. To umožňuje ošetřeným segmentům volný pohyb. Kineziotaping se využívá k ovlivnění svalového napětí, k podpoře správného zapojení svalů a správného postavení kloubů. Uvolnění měkkých tkání pomocí kineziotapingu také podporuje krevní a lymfatickou cirkulaci a zmírňuje bolesti. Tejp se obvykle lepí na několik dní až týden. Jeho aplikace nebrání denní hygieně a neomezuje pacienta v běžných denních činnostech.
Použití tejpu by mělo být vždy v kontextu celé postury. Můžeme působit inhibičně nebo facilitačně, tyto účinky lze také spojit dohromady s částečně pevnou fixací, protože i ta může mít v celkové kombinaci svůj význam. Tejp využíváme buď jako ošetření důsledků přetěžování měkkých tkání (např. inhibiční tejp m. biceps brachii při bolestech jeho úponu), nebo při snaze facilitovat paretický sval pro jeho lepší zapojení do pohybových stereotypů (např. m. triceps brachii) [34]. Pacienti po poranění míchy mají vzhledem ke kardiovaskulární a senzomotorické poruše tendenci ke vzniku otoků. Pokud nastane krátkodobé zhoršení např. v důsledku nedostatečného polohování končetiny, je tejp metodou volby. Typické je toto využití u pacientů s hyperextenzním poraněním krční páteře, kteří mají výraznou poruchu motoriky a propriocepce horních končetin. Při spontánní změně polohy těla mohou horní končetiny snadno zůstat v decentrovaném postavení v kloubech či dokonce pod tělem pacienta. Ačkoliv je používaný materiál nealergizující, u tetraplegických nebo tetraparetických pacientů je třeba dbát zvýšené opatrnosti, protože mají při neurogenním deficitu zhoršenou kvalitu kůže.
Roboticky asistovaný trénink
V posledních letech se stále častěji využívají v rehabilitaci různé robotické systémy. Nejčastěji se jedná o metodu asistovaného pohybu pro nácvik či zlepšení funkce horních a dolních končetin. Výhodou je možnost nastavení přesného repetitivního vedení pohybu, který může probíhat pasivně, aktivně nebo aktivně s odporem. Robotické přístroje mají často možnost vizuální zpětné vazby, která umožňuje senzomotorický feedback a zvyšuje motivaci pacienta. Robotická terapie snižuje fyzickou zátěž fyzioterapeuta, standardizuje rehabilitační postupy a nabízí možnost přesného hodnocení efektu terapie. Tím, že přístroj poskytuje pro pohyb a držení těla potřebnou a bezpečnou podporu, může se pacient lépe soustředit také na kvalitu prováděného pohybu. Stejně tak fyzioterapeutovi poskytuje možnost uvolnění rukou pro manuální kontakty a případné korekce. Robotická terapie zaujímá stále větší místo v rehabilitaci, nicméně by měla být aplikována dohromady s konvenční individuální fyzioterapií [35].
Lokomat
Systém Lokomat (Hocoma AG, Švýcarsko) je tvořen chůzovými ortézami, závěsným systémem a pohyblivým chodníkem. Počítačově řízené chůzové ortézy mají v oblasti kyčelních a kolenních kloubů lineární pohony a senzory síly a polohy kloubu. Jejich pohyb je synchronizován s pohyblivým chodníkem. Software umožňuje nastavit míru pasivního vedení končetin. Senzory informují o změnách v pohybu ortéz proti nastaveným parametrům a přes monitor dávají pacientovi zpětnou vazbu o jeho volní aktivitě. Závěsný systém umožňuje upravit vertikální zátěž podle schopnosti vzpřímeného držení těla proti gravitaci [36]. Snahou je nastavit takový lokomoční vzor, který se bude co nejvíce podobat fyziologickému vzoru. Stávající limity terapie v Lokomatu jsou především pasivní upnutí chodidla, fixace pánve (nejnovější verze – Lokomat Pro – již umožňuje pohyb pánve do lateroflexe a rotace) a omezená možnost souhybu horních končetin (obr. 12).

V postakutní fázi po míšním poranění je hlavním omezením pro využití Lokomatu ortostatická hypotenze. I když může být tato terapie indikována u celého spektra našich pacientů, nejvíce z ní profitují pacienti s inkompletní míšní lézí. U nich není terapie založena pouze na stimulaci míšních CPG (Central Pattern Generator), ale také na pohybu s uvědoměním a výrazné stimulaci propriocepce. Terapii lze provádět s využitím vizuální zpětné vazby pomocí zrcadla nebo s využitím více motivační vizuální zpětné vazby pomocí různých her. Výběr zpětné vazby by se měl podřídit především cílům terapie a danému pacientovi. Pro pacienty s poruchou propriocepce považujeme za jednoznačně největší přínos vědomé cvičení s kontrolou v zrcadle, bez využití vizuální zpětné vazby na monitoru. U chronických pacientů může být terapie v Lokomatu indikována z několika důvodů. U pacientů s inkompletní míšní lézí lze i s delším odstupem od vzniku léze dosáhnout zlepšení neurologického deficitu. Pacientům s kompletní lézí může terapie v Lokomatu přinést především úlevu od spasticity (trvá až několik dnů), krátkodobé zlepšení žilního návratu a kardiovaskulárních funkcí, případně zlepšení napřímení trupu.
Podobný terapeutický efekt jako Lokomat mají nestacionární robotické exoskeletony různých výrobců. Umožňují nácvik chůze ve volném prostoru, tedy bez závěsu a pohyblivého chodníku, a kladou proto větší nároky na trupovou stabilitu pacienta. Exoskeletony se začínají postupně využívat v terapii spinálních pacientů i v České republice.
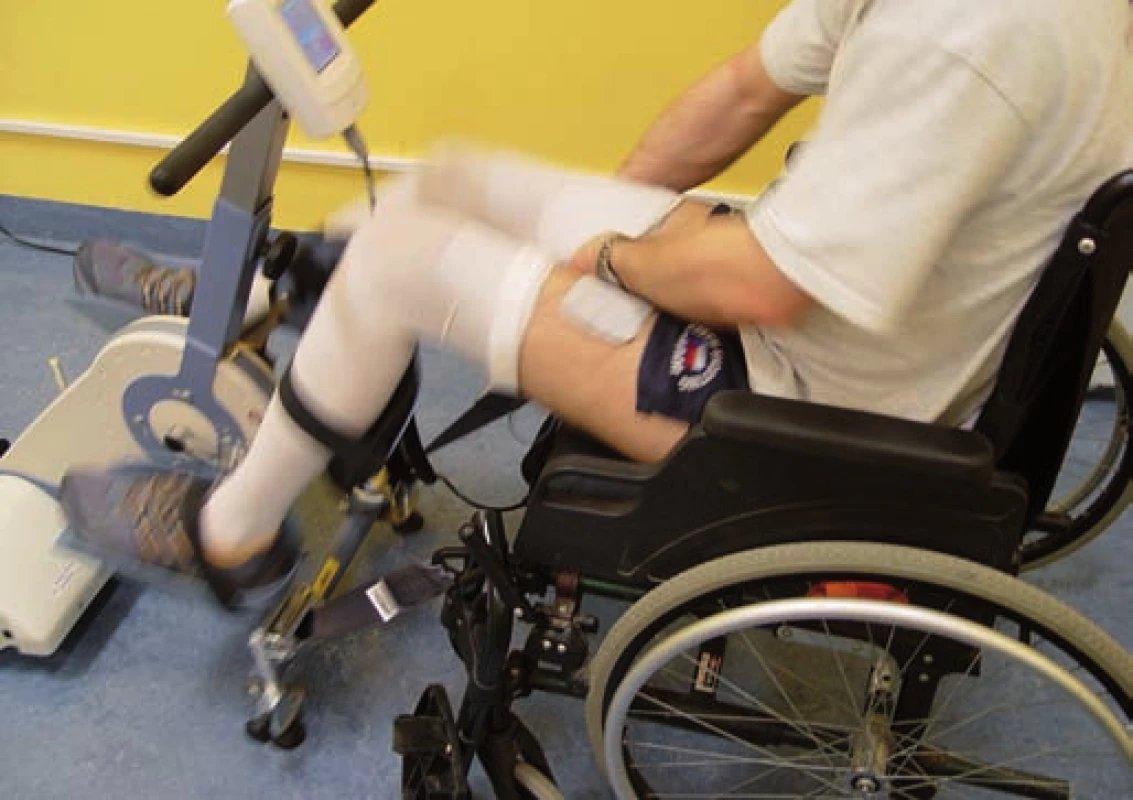
MOTOmed
Přístroj MOTOmed je trenažér umožňující cyklický pohyb končetin. Pracuje v několika modech. Je možné jej využít pouze pro pasivní cvičení nebo aktivní cvičení s dopomocí či aktivní cvičení proti odporu. Na displeji lze během terapie sledovat intenzitu vlastní aktivní hybnosti a průběžně upravovat odpor. Přístroj MOTOmed viva2 je určen pro pacienty schopné zvládat polohu vsedě a je možné jej využít k tréninku hybnosti horních i dolních končetin. MOTOmed letto je přizpůsoben pro cvičení dolních končetin u pacientů v horizontální poloze (pacienti ortostaticky nestabilní, kteří netolerují vertikalizaci do sedu, pacienti s omezeným pohybovým režimem po spondylochirurgickém zákroku).
U spinálních pacientů lze MOTOmed využít již bezprostředně po stabilizaci poúrazového stavu. Pasivní cyklický pohyb dolních končetin v akutní a postakutní fázi umožňuje mobilizaci plegických svalových skupin, ale hlavní terapeutický efekt je očekáván z proprioceptivní stimulace CNS. Pasivní cvičení dolních končetin dále aktivuje svalovou pumpu, zlepšuje žilní návrat a zvyšuje krevní tlak. Po odeznění míšního šoku může při nárůstu spasticity pasivní pohyb končetin přechodně snížit spastické projevy. Odporový trénink má u pacientů s inkompletní míšní lézí příznivý vliv na zlepšení svalové síly a koordinace (obr. 13).

Funkční elektrická stimulace
Funkční elektrická stimulace (FES) vyvolává pomocí elektrických impulzů svalové kontrakce zajišťující specifický pohyb nebo funkci cílového orgánu a nahrazuje tak jejich porušenou volní aktivitu. Impulzy mohou působit na úrovni periferního nervu nebo svalu. Stimulace nervu je vzhledem k nižší potřebné intenzitě bezpečnější, podmínkou je však zachovaný periferní motoneuron a nervosvalová ploténka. Stimulace svalu vyžaduje k jeho aktivaci více než 100× silnější stimul. Elektrody mohou být povrchové nebo implantované přímo k nervu či motorickému bodu. Implantované elektrody jsou přesnější, ale jejich zavedení je náročnější a nese s sebou riziko per- a pooperačních komplikací. Povrchové elektrody se hůře cílí a stimuly mohou být při zachované citlivosti bolestivé.
U spinálních pacientů má FES dvě hlavní možnosti využití – funkční a terapeutické. Funkční systémy slouží k náhradě konkrétní funkce. Příkladem je stimulace n. phrenicus, která umožňuje aktivaci bránice a zajišťuje tak spontánní ventilaci u pacientů s vysokou krční míšní lézí, kteří jsou jinak závislí na umělé plicní ventilaci [37]. Tato stimulace se zatím v České republice neprovádí. Dalším příkladem je sakrální deaferentace a neurostimulace předních míšních kořenů, která umožňuje pacientům s míšní lézí ovládat pomocí Brindleyho stimulátoru mikci, defekaci a erekci [38]. Stimulaci svalů nebo svalových skupin za účelem provedení konkrétního pohybu zajišťuje systém WalkAide nebo Ness L300 Plus, který stimulací peroneálního nervu při chůzi aktivuje dorzální flexi nohy, a zlepšuje tak chůzový stereotyp [39]. Přístroj Ness H200 stimulací nervů inervujících flexorové a extenzorové skupiny svalů předloktí zlepšuje úchopovou funkci ruky.
FES může mít také přímý terapeutický efekt. V akutním a postakutním stadiu po vzniku míšní léze může FES aktivovat dráhy CNS, a podílet se tak na restituci míšních funkcí a snížení neurologického deficitu. Stimulace CNS probíhá při stimulaci svalů horních i dolních končetin především masivní propriocepcí. Některé přístroje využívané ke stimulaci konkrétní funkce lze v časných stadiích použít jako terapeutické, např. WalkAide [40]. Stále častěji se FES kombinuje i s konvenčními systémy pro nácvik chůzového stereotypu nebo cyklický pohyb dolních končetin. Prvním zástupcem je kombinace FES a přístroje Lokomat, dalším pak přístroj RT300 podobný MOTOmedu (obr. 14) nebo kombinace FES se systémem ERIGO [41]. V chronickém stadiu po míšním poranění lze využít FES ke stimulaci aktivity kostní tkáně nebo svalů. Stimulace svalové aktivity vede ke zvýšení kardiovaskulární činnosti, zvýšení energetického výdeje a prevenci kardiovaskulárních onemocnění. Elektrickou stimulací indukovaný nárůst svalové hmoty především v oblasti hýždí může hrát významnou roli v prevenci vzniku dekubitů.
Pablo
Přístroj Pablo je určen pro hodnocení a trénink funkce horní končetiny. Pomocí rukojeti Pablo sensor handle mohou být vyhodnocovány různé izometrické silové hodnoty, jako je síla válcového nebo pinzetového úchopu. Zaznamenání změny polohy umožňuje hodnotit celý pohybový rozsah horní končetiny, tedy ramena, lokte a zápěstí. Pablo Multiball je určen k tréninku pronace a supinace předloktí a extenze a flexe zápěstí. Pablo Multiboard umožňuje opakované cvičení jednoho nebo více kloubů obou anebo jedné končetiny. Používá se pro distální i proximální segmenty. Pomocí interaktivních terapeutických her je prováděn nácvik řízení pohybu, ovládání síly, koordinace, ale také koncentrace. Software zaznamenává všechny výsledky z průběhu terapie, porovnává je a trendy vyhodnocuje grafickou formou [42]. Hodnocení svalové síly a rozsahu pohybů však má kvůli obtížnému zachování shodných podmínek měření velkou variabilitu výsledků. Proto nelze tato data využít k validnímu inter- a intraindividuálnímu porovnání.
V rehabilitaci spinálních pacientů lze přístroj Pablo použít u kompletních i nekompletních krčních lézí. Zatímco u nekompletních lézí můžeme využít celé spektrum nabízených modulů, u pacientů s motoricky kompletní krční lézí jsme ve výběru modulů omezeni aktivitou pouze určitých svalových skupin (obr. 15). Výhodou je terapie formou interaktivních her, které poskytují pacientům zpětnou vazbu o prováděných pohybových aktivitách a zvyšují jejich motivaci. K té přispívá i možnost sledování výstupů z pravidelného měření svalové síly. Další nespornou výhodou přístroje je jeho nízká hmotnost, dobrá přenosnost a rychlé nastavení.

Závěr
Poškození míchy je vždy spojeno se závažnou poruchou senzomotorických a autonomních funkcí. Výsledný těžký fyzický hendikep významně ovlivňuje kvalitu života a často přináší zásadní změny v osobních, rodinných i pracovních vztazích a aktivitách. Přirozenou snahou moderní medicíny je maximálně zmírnit důsledky takového postižení. Experimentální léčba i přes některé nadějné preklinické výstupy zatím nepřinesla v klinických studiích pozitivní výsledky. Možnosti terapie proto v současné době představuje vedle včasné dekomprese míchy pouze intenzivní neurorehabilitace.
V rehabilitaci pacientů s míšní lézí je nezastupitelná terapie na neurofyziologickém podkladě, která může do jisté míry ovlivnit neurologický vývoj. Důležité je nicméně také jakékoliv aktivní cvičení směřující ke zlepšení celkové fyzické kondice pacienta. Stupeň soběstačnosti v běžných denních činnostech je dán z velké části neurologickou úrovní a rozsahem léze, významnou roli však hraje nácvik potřebných funkcí a pohybových stereotypů. Fyzioterapie se soustředí na obnovení či zlepšení motorických funkcí, dosažení maximální možné úrovně vertikalizace a lokomoce a maximální soběstačnosti ve všech oblastech běžných denních činností. Důležité je provádět všechny aktivity v co nejlepší možné kvalitě.
Neurorehabilitace má zásadní význam nejen ve fázi, kdy stimuluje pozitivní změny v poúrazovém vývoji, ale i v dlouhodobém horizontu u chronických pacientů. Pouze správná kvalita náhradních pohybových stereotypů může pomoci v prevenci chronického přetěžování, předčasného opotřebení a rozvoje degenerativních změn. Dosažená úroveň pohybové aktivity a z ní pramenící úroveň soběstačnosti tak může být dlouhodobě udržitelná.
Podpořeno programem PRVOUK P38.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
doc. MUDr. Jiří Kříž, Ph.D.
Spinální jednotka
při Klinice rehabilitace a tělovýchovného lékařství
2. LF UK a FN v Motole
V Úvalu 84
150 06 Praha 5
e-mail: jiri.kriz@fnmotol.cz
Přijato k recenzi: 29. 3. 2016
Přijato do tisku: 25. 5. 2016
doc. MU Dr. Jiří Kříž, Ph.D.
Jiří Kříž promoval na 3. LF UK v Praze v roce 1994. Poté pracoval jako sekundární lékař postupně na Ortopedickém oddělení nemocnice Pelhřimov, Ortopedicko-traumatologické klinice FN Královské Vinohrady a v Centru léčby pohybového aparátu ve Vysočanech. V roce 2002 přerušil jeho ortopedickou kariéru úraz krční páteře a míchy. Postupně se začal vzdělávat v oboru rehabilitace. V roce 2004 začal pracovat na nově otevřené Spinální jednotce při Klinice rehabilitace a tělovýchovného lékařství ve FN v Motole, následně byl jmenován primářem oddělení. Absolvoval stáže na prestižních zahraničních spinálních pracovištích, např. v New England Regional Spinal Cord Injury Center v Bostonu nebo v Blusson Spinal Cord Center ve Vancouveru. Podílí se s kolegy z dalších evropských spinálních center na společných výzkumných projektech. V roce 2012 obhájil dizertační práci na téma „Hodnocení vývoje excitability mozkové kůry u pacientů po poranění míchy pomocí transkraniální magnetické stimulace“. Je zakládajícím členem a předsedou České společnosti pro míšní léze ČLS JEP. Podílí se na pre- i postgraduální výuce na 2. LF a 3. LF UK v Praze. Prezentoval přes 100 přednášek a posterů na domácích i zahraničních konferencích a podílel se jako autor nebo spoluautor na více než 30 publikacích v českých a zahraničních recenzovaných časopisech. V roce 2016 obhájil habilitační práci na téma „Míšní poranění – klinický vývoj a důsledky na kardiovaskulární systém“ a byl jmenován docentem pro obor rehabilitace a tělovýchovné lékařství.
Zdroje
1. Lynskey JV, Belanger A, Jung R. Activity-dependent plasticity in spinal cord injury. J Rehabil Res Dev 2008;45(2):229– 40.
2. Fouad K, Tetzlaff W. Rehabilitative training and plasticity following spinal cord injury. Exp Neurol 2012;235(1):91– 9. doi: 10.1016/ j.expneurol.2011.02.009.
3. Kirshblum SC, Waring W, Biering-Sorensen F, et al. Reference for the 2011 revision of the International Standards for Neurological Classification of Spinal Cord Injury. J Spinal Cord Med 2011;34(6):547– 54. doi: 10.1179/ 107902611X13186000420242.
4. Kříž J, Háková R, Hyšperská V, et al. Mezinárodní standardy pro neurologickou klasifikaci míšního poranění – revize 2013. Cesk Slov Neurol N 2014;77/ 110(1):77– 81.
5. Ditunno JF, Little JW, Tessler A, et al. Spinal shock revisited: a four-phase model. Spinal Cord 2004;42(7):383– 95.
6. Háková R, Kříž J. Míšní šok – od patofyziologie ke klinickým projevům. Cesk Slov Neurol N 2015;78/ 111(3):263– 7.
7. Steeves JD, Kramer JK, Fawcett JW, et al. Extent of spontaneous motor recovery after traumatic cervical sensorimotor complete spinal cord injury. Spinal Cord 2011;49(2):257– 65. doi: 10.1038/ sc.2010.99.
8. van Hedel HJ, Curt A. Fighting for each segment: estimating the clinical value of cervical and thoracic segments in SCI. J Neurotrauma 2006;23(11):1621– 31.
9. Curt A, Van Hedel HJ, Klaus D, et al. Recovery from a spinal cord injury: significance of compensation, neural plasticity, and repair. J Neurotrauma 2008;25(6):677– 85. doi: 10.1089/ neu.2007.0468.
10. Zimmer MB, Nantwi K, Goshgarian HG. Effect of spinal cord injury on the respiratory system: basic research and current clinical treatment options. J Spinal Cord Med 2007;30(4):319– 30.
11. Alvarez SE, Peterson M, Lunsford BR. Respiratory treatment of the adult patient with spinal cord injury. Phys Ther 1981;61(12):1737– 45.
12. Reid WD, Brown JA, Konnyu KJ, et al. Physiotherapy secretion removal techniques in people with spinal cord injury: a systematic review. J Spinal Cord Med 2010;33(4):353– 70.
13. Gabison S, Verrier MC, Nadeau S, et al. Trunk strength and function using the multidirectional reach distance in individuals with non-traumatic spinal cord injury. J Spinal Cord Med 2014;37(5):537– 47. doi: 10.1179/ 2045772314Y.0000000246.
14. Sprigle S, Maurer C, Holowka M. Development of valid and reliable measures of postural stability. J Spinal Cord Med 2007;30(1):40– 9.
15. Kolář P. Dynamická neuromuskulární stabilizace In: Kolář P et al, eds. Rehabilitace v klinické praxi. Praha: Galén 2009:233– 46.
16. Vojta V, Peters A. Vojtův princip. Praha: Grada publishing 1995.
17. Sinnott KA, Milburn P, McNaughton H. Factors associated with thoracic spinal cord injury, lesion level and rotator cuff disorders. Spinal Cord 2000;38(12):748– 53.
18. Pentland WE, Twomey LT. Upper limb function in persons with long term paraplegia and implications for independence: part II. Paraplegia 1994;32(4):219– 24.
19. Doll U, Maurer-Burkhard B, Spahn B, et al. Functional hand development in tetraplegia. Spinal Cord 1998;36(12):818– 21.
20. Kim CM, Eng JJ, Whittaker MW. Level walking and ambulatory capacity in persons with incomplete spinal cord injury: relationship with muscle strength. Spinal Cord 2004;42(3):156– 62.
21. Ionta S, Villiger M, Jutzeler CR, et al. Spinal cord injury affects the interplay between visual and sensorimotor representations of the body. Sci Rep 2016;6:20144. doi: 10.1038/ srep20144.
22. Triolo RJ, Bailey SN, Miller ME, et al. Effects of stimulating hip and trunk muscles on seated stability, posture, and reach after spinal cord injury. Arch Phys Med Rehabil 2013;94(9):1766– 75. doi: 10.1016/ j.apmr.2013.02.023.
23. Krassioukov A. Autonomic function following cervical spinal cord injury. Respir Physiol Neurobiol 2009;169(2):157– 64. doi: 10.1016/ j.resp.2009.08.003.
24. Nyland J, Quigley P, Huang C, et al. Preserving transfer independence among individuals with spinal cord injury. Spinal Cord 2000;38(11):649– 57.
25. Kobesova A, Kolar P. Developmental kinesiology: three levels of motor control in the assessment and treatment of the motor system. J Bodyw Mov Ther 2014;18(1):23– 33. doi: 10.1016/ j.jbmt.2013.04.002.
26. Frank C, Kobesova A, Kolar P. Dynamic neuromuscular stabilization & sports rehabilitation. Int J Sports Phys Ther 2013;8(1):62– 73.
27. Bobath B. Adult hemiplegia. Evaluation and treatment. London: Heinemann 1990.
28. Hindle KB, Whitcomb TJ, Briggs WO, et al. Proprioceptive Neuromuscular Facilitation (PNF): Its Mechanisms and Effects on Range of Motion and Muscular Function. J Hum Kinet 2012;31:105– 13. doi: 10.2478/ v10078-012-0011-y.
29. Adler SS, Beckers D, Buck M. PNF in Practice. Berlin: Springer-Verlag 1993.
30. Janda V, Vávrová M. Senzomotorická stimulace. Rehabilitácia 1992;25:14– 34.
31. Rywerant Y. The Feldenkrais Method: Teaching by Handling. San Francisco: Harper & Row 1983.
32. Lee JS, Yang SH, Koog YH, et al. Effectiveness of sling exercise for chronic low back pain: a systematic review. J Phys Ther Sci 2014;26(8):1301– 6. doi: 10.1589/ jpts.26.1301.
33. Maeo S, Chou T, Yamamoto M, et al. Muscular activities during sling- and ground-based push-up exercise. BMC Res Notes 2014;7:192. doi: 10.1186/ 1756-0500-7-192.
34. Tamburella F, Scivoletto G, Molinari M. Somatosensory inputs by application of KinesioTaping: effects on spasticity, balance, and gait in chronic spinal cord injury. Front Hum Neurosci 2014;30(8):367.
35. Vařeka I, Bednář M, Vařeková R. Robotická rehabilitace chůze. Cesk Slov Neurol N 2016;79/ 112(2):168– 72.
36. Riener R, Lünenburger L, Colombo G. Human-centered robotics applied to gait training and assessment. J Rehabil Res Dev 2006;43(5):679– 94.
37. Esclarin A, Bravo P, Arroyo O, et al. Tracheostomy ventilation versus diaphragmatic pacemaker ventilation in high spinal cord injury. Paraplegia 1994;32(10):687– 93.
38. Brindley GS, Polkey CE, Rushton DN, et al. Sacral anterior root stimulator for bladder kontrol in paraplegia: the first 50 cases. J Neurol Neurosurg Psychiatry 1986;49(10):1004– 14.
39. Wieler M, Stein RB, Ladouceur M, et al. Multicenter evaluation of electrical stimulation systems for walking. Arch Phys Med Rehabil 1999;80(5):495– 500.
40. Everaert DG, Thompson AK, Chong SL, et al. Does functional electrical stimulation for foot drop strengthen corticospinal connections? Neurorehabil Neural Repair 2010;24(2):168– 77. doi: 10.1177/ 1545968309349939.
41. Yoshida T, Masani K, Sayenko D, et al. Cardiovascular Response of Individuals with Spinal Cord Injury to Dynamic Functional Electrical Stimulation Under Orthostatic Stress. IEEE Trans Neural Syst Rehabil Eng 2013;21(1):37– 45. doi: 10.1109/ TNSRE.2012.2211894.
42. Seitz RJ, Kammerzell A, Samartzi M, et al. Monitoring of visumotor coordination in healthy subjects and patients with stroke and parkinson’s disease: an application study using the PABLO-device. Int J Neurorehabilitation 2014;1:113.
Štítky
Dětská neurologie Neurochirurgie NeurologieČlánek vyšel v časopise
Česká a slovenská neurologie a neurochirurgie

2016 Číslo 4
Nejčtenější v tomto čísle
- Neurorehabilitace senzomotorických funkcí po poranění míchy
- Tři časy Testu kreslení hodin hodnocené BaJa skórováním u časné Alzheimerovy nemoci
- Genetické a epigenetické faktory podmiňující vznik a prognózu mozkových gliomů – souhrn současných poznatků
- Měření vrstvy nervových vláken sítnice u pacientů s Alzheimerovou chorobou

